Заболевания роговицы и склеры | РАЦИОНАЛЬНАЯ ФАРМАКОТЕРАПИЯ В ОФТАЛЬМОЛОГИИ (Часть 2)

Описание
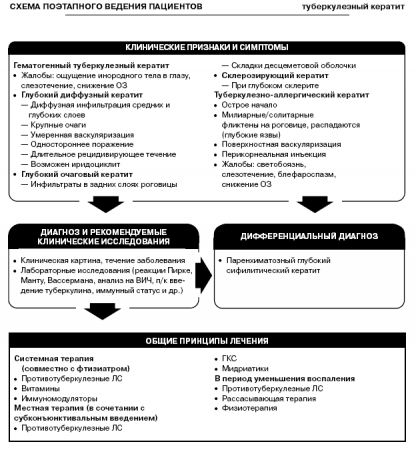
Туберкулезный кератитТуберкулезный кератит — воспаление роговой оболочки в виде глубокого диффузного, глубокого ограниченного либо склерозирующего кератита при гематогенном метастазировании микобактерий туберкулеза или вследствие туберкулезно-аллергического (флектенулезного, скрофулезного) процесса.
Эпидемиология
Данные отсутствуют.
Классификация
Туберкулезный кератит подразделяют:
? на гематогенный (метастатический):
— глубокий диффузный;
— глубокий очаговый;
— склерозирующий;
? туберкулезно-аллергический.
Этиология и патогенез
Туберкулезный кератит развивается вследствие гематогенного распространения возбудителя (Mycobacterium tuberculosis) или как туберкулезно-аллергическое заболевание.
Клинические признаки и симптомы
Для всех форм гематогенного туберкулезного кератита характерны жалобы на ощущение инородного тела в глазу, слезотечение, снижение остроты зрения. При глубоком диффузном кератите отмечаются диффузная инфильтрация средних и глубоких слоев роговицы с образованием отграниченных друг от друга довольно крупных очагов желтоватого цвета.
Васкуляризация смешанного типа, умеренная. Поражение чаще одностороннее. Течение длительное, ремиссии чередуются с периодами обострения. Могут присоединяться явления иридоциклита.
Для глубокого очагового кератита характерно расположение инфильтратов в задних слоях роговицы вблизи десцеметовой оболочки; в результате этого последняя нередко образует складки. Васкуляризация роговицы умеренная. Течение длительное, рецидивирующее. Нередко сопровождается развитием иридоциклита.
Склерозирующий кератит возникает при глубоком склерите. От лимба к центру роговицы медленно распространяются желтовато-белые инфильтраты, по мере рассасывания которых образуются новые очаги. Васкуляризация роговицы незначительная, процесс длительный, часто сопровождается развитием иридоциклита.
Туберкулезно-аллергический кератит начинается остро, а в дальнейшем принимает затяжное течение с рецидивами. Характеризуется появлением мелких множественных (миллиарных) или более крупных одиночных (солитарных) фликтен на роговице, поверхностной васкуляризацией в виде пучков, выраженной перикорнеальной инъекцией. Фликтены нередко распадаются, образуя глубокие кратерообразные язвы. Основными жалобами служат выраженная светобоязнь, обильное слезотечение, резкий блефароспазм, снижение остроты зрения.
Диагноз и рекомендуемые клинические исследования
Диагноз устанавливают на основании характерной клинической картины и особенностей течения заболевания, а также по данным лабораторных исследований (реакции Пирке, Манту, Вассермана, анализ для выявления ВИЧ, подкожное введение малых доз туберкулина, определение иммунного статуса и др.).
Дифференциальный диагноз
Дифференциальный диагноз проводят с паренхиматозным глубоким сифилитическим кератитом.
Общие принципы лечения
Оценка эффективности лечения
Критерием эффективности лечения служит отсутствие симптомов воспаления.
Осложнения и побочные эффекты лечения
Возможно развитие местного аллергического отека.
Ошибки и необоснованные назначения
При нарушении эпителизации противопоказано применение ГКС.
Прогноз
Может развиваться стойкое васкуляризированное бельмо роговицы, значительно снижающее остроту зрения.
Дистрофия роговицы
Дистрофии роговицы — хронические заболевания, развивающиеся в результате нарушения местных и общих обменных процессов.
Эпидемиология
Данные отсутствуют.
Классификация
Первичная:
? семейно-наследственная дегенерация:
— узелковая;
— пятнистая;
— решетчатая;
— смешанная;
? первичная отечная;
? эпителиальная;
? краевая.
Вторичная:
? вторичная отечная дистрофия;
? лентовидная дистрофия;
? краевая дистрофия;
? буллезный кератит;
? эпителиально-эндотелиальная дистрофия.
Этиология и патогенез
Первичные дистрофии связаны с обменными нарушениями, которые чаще всего носят семейный или наследственный характер.
Вторичные дистрофии возникают как осложнения после оперативных вмешательств, кератитов, иридоциклитов, травм роговицы, глаукомы.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Клинические признаки и симптомы
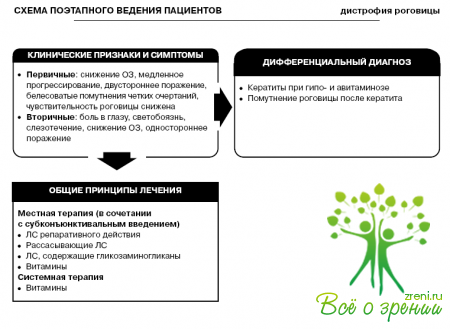
При первичных дистрофиях основной жалобой больных служит снижение остроты зрения, при вторичных — боль в глазу, светобоязнь, слезотечение, снижение остроты зрения.
Первичные дистрофии характеризуются медленным прогрессом. Помутнения роговицы имеют четкие очертания и белесоватый цвет. Чувствительность роговицы резко снижена. Поражаются оба глаза.
Клинические формы первичной дистрофии отличаются друг от друга формой и расположением очагов поражения.
Вторичные дистрофии обусловлены местными патологическими процессами в глазу, характеризуются односторонним поражением. Клинические формы определяются локализацией отеков и помутнений роговицы, их формой и цветом, а также глубиной поражения.
Диагноз и рекомендуемые клинические исследования
Диагноз устанавливается на основании клинической картины и особенностей течения заболевания.
Дифференциальный диагноз
Дифференциальный диагноз проводят с начальными проявлениями заболеваний роговицы при гипо- и авитаминозе, а также с помутнением роговицы после перенесенного кератита.
Общие принципы лечения
Ошибки и необоснованные назначения
При нарушении эпителизации противопоказано применение ГКС.
Оценка эффективности лечения
Критерием эффективности лечения является повышение остроты зрения.
Осложнения и побочные эффекты лечения
Возможен местный аллергический отек.
Прогноз
Консервативное лечение дистрофии роговицы обеспечивает временный положительный эффект.
При выраженном снижении остроты зрения показана кератопластика.
Эрозия роговицы
Эрозия роговицы представляет собой нарушение целостности ее эпителия.
Эпидемиология
Данные отсутствуют.
Классификация
Отсутствует.
Этиология и патогенез
Нарушение целостности эпителия роговицы возможно в результате воздействия механических, химических или токсических факторов, а также после отека, воспаления и дегенеративных процессов в роговице.
Клинические признаки и симптомы
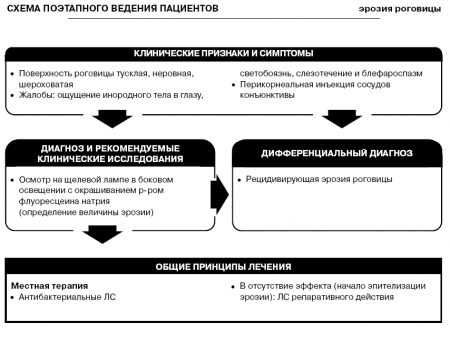
Поверхность роговицы приобретает тусклый оттенок и становится неровной, шероховатой. Величина эрозии определяется после введения 1% р-ра флуоресцеина натрия в конъюнктивальный мешок.
К клиническим проявлениям эрозии роговицы относятся ощущение инородного тела в глазу, светобоязнь, слезотечение и блефароспазм. Кроме того, характерна перикорнеальная инъекция сосудов конъюнктивы.
Диагноз и рекомендуемые клинические исследования
Диагноз эрозии роговицы устанавливается при осмотре на щелевой лампе в боковом освещении и не представляет затруднений. Для уточнения диагноза используют окрашивание эпителия роговицы 1—2% р-ром флуоресцеина.
Дифференциальный диагноз
Дифференциальный диагноз проводят с рецидивирующей эрозией роговицы.
Общие принципы лечения
Оценка эффективности лечения
Критерием эффективности лечения является эпителизация участка эрозии роговицы.
Осложнения и побочные эффекты лечения
Возможно развитие местного аллергического отека.
Ошибки и необоснованные назначения
При нарушении эпителизации противопоказано применение ГКС.
Прогноз
Прогноз благоприятный; как правило, происходит полная эпителизация участка эрозии.
Эписклерит
Эписклерит — воспаление поверхностных слоев склеры.
Эпидемиология
Данные отсутствуют.
Классификация
Отсутствует.
Этиология и патогенез
Эписклерит обычно развивается на фоне общих иммунных нарушений, часто при системных заболеваниях соединительной ткани, токсико-аллергических реакциях и гематогенном бактериальном или вирусном инфицировании.
Клинические признаки и симптомы
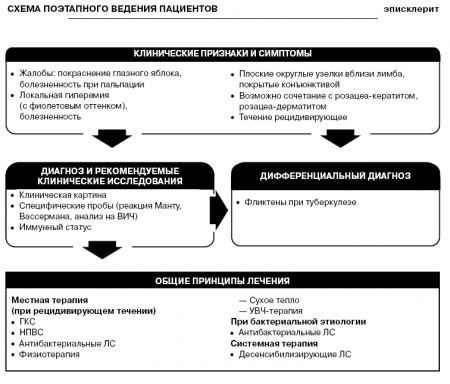
Эписклерит характеризуется появлением локальной гиперемии (обычно с фиолетовым оттенком), умеренной болезненностью и образованием плоских узелков округлой формы вблизи лимба, покрытых не спаянной с ними конъюнктивой. Узелки могут появляться то на одном, то на другом глазу. Эписклерит может сочетаться с розацеа-кератитом (пузырьки в эписклере и поражение роговицы) или розацеа-дерматитом. Заболевание может возникнуть одновременно на обоих глазах либо сначала на одном, затем на другом. Течение рецидивирующее. Основными жалобами служат покраснение глазного яблока и умеренная болезненность при пальпации.
Диагноз и рекомендуемые клинические исследования
Диагноз устанавливат на основании клинической картины. При необходимости проводят специфические пробы (реакция Манту, Вассермана, анализ для выявления ВИЧ), а также определяют иммунный статус.
Дифференциальный диагноз
Дифференциальный диагноз проводят с фликтенами при туберкулезе.
Общие принципы лечения
Оценка эффективности лечения
Критерием эффективности лечения является отсутствие гиперемии эписклеры.
Осложнения и побочные эффекты лечения
Возможно развитие местного аллергического отека.
Ошибки и необоснованные назначения
При нарушении эпителизации противопоказаны ГКС.
Прогноз
Благоприятный, однако в дальнейшем возможны рецидивы.
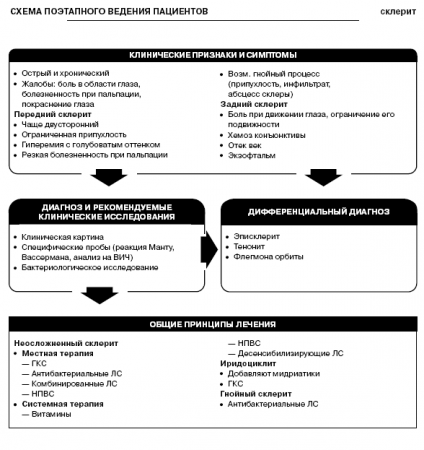
Склерит
Склерит — воспаление средних и глубоких слоев склеры.
Эпидемиология
Данные отсутствуют.
Классификация
По локализации:
- передний;
- задний;
- диффузный.
По течению:
- острый;
- хронический.
Кроме того, выделяют узелковый склерит (склеритрозацеа) и некротизирующий склерит.
Этиология и патогенез
Склерит может возникнуть на фоне общих иммунных нарушений, при системных заболеваниях соединительной ткани, токсико-аллергических реакциях и гематогенном бактериальном или вирусном инфицировании.
Клинические признаки и симптомы
По клиническому течению различают острый и хронический склериты. Кроме того, выделяют передний и задний склериты, которые развиваются в зонах склеры, кровоснабжаемых передними и задними цилиарными артериями соответственно.
Передний склерит чаще двусторонний, характеризуется появлением ограниченной припухлости и гиперемии с голубоватым оттенком, при пальпации отмечается резкая болезненность. При выраженном склерите очаги поражения занимают всю перикорнеальную область.
Передний склерит может протекать в виде гнойного процесса, который начинается с ограниченной припухлости, быстро превращающейся в инфильтрат, а затем в абсцесс склеры.
Для заднего склерита характерна боль при движении глаза, ограничение его подвижности, хемоз конъюнктивы, отек век, легкий экзофтальм.
К основным жалобам относятся боль в области глаза, болезненность при пальпации глазного яблока, покраснение глаза.
Диагноз и рекомендуемые клинические исследования
Диагноз устанавливают на основании характерной клинической картины. При необходимости проводят специфические пробы (реакция Манту, Вассермана, анализ для выявления ВИЧ).
При гнойном склерите необходимо бактериологическое исследование для идентификации возбудителя и определения его чувствительности к антибиотикам.
Дифференциальный диагноз
Дифференциальный диагноз проводят с эписклеритом, тенонитом, флегмоной орбиты.
Общие принципы лечения
Оценка эффективности лечения
Критерием эффективности лечения служит отсутствие воспалительной реакции со стороны склеры.
Осложнения и побочные эффекты лечения
Возможно развитие местного аллергического отека.
Ошибки и необоснованные назначения
При нарушении эпителизации противопоказаны ГКС.
Прогноз
Как правило, удается добиться излечения, однако в дальнейшем могут возникать рецидивы. К осложнениям относится развитие стафиломы склеры.
Кератоконус
Кератоконус — прогрессирующее невоспалительное дегенеративное заболевание роговицы, характеризующееся ее конической деформацией, центральным истончением и рубцеванием.
Этиология патогенез
Этиология кератоконуса до настоящего времени окончательно не выяснена.
Большинство исследователей и клиницистов придерживаются многофакторной теории, где придается значение эндокринным, наследственным, обменным, аллергическим, иммунным, экологическим, вирусным факторам, способствующим возникновению данного заболевания. В последние годы наибольшее признание получила наследственная, или генетическая, теория.
Клинические признаки и симптомы
Заболевание возникает, как правило, в юношеском или молодом возрасте и характеризуется прогрессирующим снижением остроты зрения. Очковая коррекция эффективна только на самых ранних этапах развития заболевания.
Выявление начальных признаков кератоконуса не всегда является легкой задачей, и может быть выставлен диагноз прогрессирующей миопии и сложного миопического астигматизма.
Диагноз и рекомендуемые клинические исследования
Для первой стадии кератоконуса характерно снижение остроты зрения и эффективное ее повышение в условиях диафрагмирования или пробной контактной коррекции жесткими контактными линзами.
Выявляется нестабильность и неповторяемость результатов при рефрактометрии и симптом «ножниц» или «створчатой тени» при проведении скиаскопии.
Офтальмометрия позволяет выявить неправильный роговичный астигматизм и уменьшение радиуса кривизны роговицы до 7,5—7,2 мм.
Изменение топографии роговицы можно диагностировать с помощью ручного диска Плацидо, фотокератометрии. В последние годы все большее распространение получает компьютерная видеокератография, которая позволяет получить детальную картину поверхности роговицы в виде цветной карты. Наиболее характерной картиной является формирование паттерна в виде «галстука- бабочки», но следует отметить, что имеется множество разновидностей картин начального кератоконуса, поэтому эти данные необходимо оценивать в комплексе с другими методами обследования.
Особое значение в диагностике кератоконуса имеет биомикроскопическое исследование.
В первой стадии кератоконуса можно выявить хорошо видимые на большом протяжении в центральной зоне нервные окончания, участок разрежения стромы роговицы и изменение формы клеток эндотелия. Возможны явления эпителиопатии.
Во второй стадии заболевания происходит увеличение деформации роговицы, уменьшение радиуса кривизны до 7,1—6,75 мм. При биомикроскопии обнаруживаются линии кератоконуса (линии Фогта).
В третьей стадии отмечается истончение роговицы, ее радиус обычно находится в пределах 6,7—6,0 мм. Появляются помутнения эпителия и боуменовой мембраны. Иногда отмечается локальная приподнятость эпителия в области вершины конуса, точечные поверхностные дефекты. Выявляются помутнения в строме роговицы и изменения десцеметовой мембраны в виде складок, трещин, утолщений.
Четвертая стадия кератоконуса характеризуется дальнейшим развитием стромальных помутнений, грубых изменений десцеметовой мембраны, выраженным истончением роговицы. Радиус роговицы обычно менее 6,0 мм.
Субэпителиальное кольцо Фляйшера является патогномоничным для данного заболевания и может выявляться на любой его стадии.
Наиболее грозным осложнением этого прогрессирующего заболевания является острый кератоконус. При этом внезапно возникает отек стромы роговицы, обусловленный локальным разрывом десцеметовой мембраны. Это осложнение чаще возникает при III—IV стадии заболевания. Развитие этого состояния может сопровождаться выраженным роговичным синдромом.
Дифференциальный диагноз
Проводят в начальных стадиях с прогрессирующей миопией и астигматизмом. При более развитых формах заболевания может возникнуть необходимость дифференциального диагноза с некоторыми видами дистрофий роговицы, кератитами, посттравматическими и поствоспалительными изменениями.
Общие принципы лечения
Очковая коррекция
Как правило, эффективна только при начальных проявлениях заболевания.
Контактная коррекция
Является основным средством коррекции и реабилитации пациентов с кератоконусом.
Контактная коррекция осуществляется в I-й стадии кератоконуса как мягкими, так и жесткими контактными линзами. В более развитых стадиях заболевания эффективны только жесткие контактные линзы, с помощью которых обеспечиваются высокие зрительные функции. Желательно использование жестких контактных линз из современных газопроницаемых материалов.
Хирургическое лечение
В начальных стадиях кератоконуса применяется метод эксимерлазерного хирургического вмешательства, включающий комбинацию фоторефракционной кератоэктомии и фототерапевтической кератоэктомии (ФРК + ФТК), однако отдаленные результаты этого метода в настоящее время недостаточно изучены.
Основным методом хирургического лечения развитого кератоконуса в настоящее время является сквозная кератопластика.
В ряде случаев используется послойная кератопластика.
Медикаментозное лечение
Для улучшения переносимости жестких контактных линз целесообразно использовать стимуляторы репаративной регенерации:
- депротеинизированный диализат из крови молочных телят — на линзу перед одеванием ее на глаз или за 15 мин до этого в конъюнктивальную полость, вечером препарат инстиллируется в конъюнктивальный мешок после снятия линзы с глаза;
- декспантенол — глазной гель 5%, назначается 2 р/день за 15 мин до одева¬ния линзы на глаз и после снятия линзы с глаза.
Кромоглициевая кислота — 2% р-р, глазные капли, применяется при проявлении аллергических процессов. Назначается по одной капле 3—4 р/день при отмене контактных линз на время лечения.
Кромоглициевая кислота — 2% р-р в одноразовых тюбиках-капельницах, не содержащий консервантов, применяется при ношении контактных линз.
Дексаметазон — 0,1% р-р, глазные капли, применяется при выраженных аллергических проявлениях при условии отмены контактных линз на время лечения.
Карбомер 974 Р — 2,5 мг/г глазной гель, используется при нарушении стабильности слезной пленки и появлении симптомов сухости глаза. Назначается 2 р/день за 15 мин до одевания контактной линзы и на ночь после ее удаления с глаза. При необходимости более частого применения ношение контактных линз на время лечения прекращается.
Полиакриловая кислота 2 мг, цитримид 0,1 мг, сорбит 40 мг, 1 г, глазной гель, также применяется при нарушении стабильности слезной пленки и появлении признаков синдрома «сухого глаза». Назначается 2 р/день, утром за 15 мин до одевания линзы и на ночь после ее снятия. При более частом закапывании делается перерыв в ношении контактных линз.
Лечение острого кератоконуса
При отсутствии угрозы перфорации роговицы острый кератоконус может излечиться самопроизвольно.
В качестве хирургических методов лечения применяется:
- эпикератопластика;
- термокератопластика с бандажным укреплением роговицы и введением в переднюю камеру аутоплазмы крови;
- интраламмелярная кератопластика. При угрозе перфорации производят временное биопокрытие роговицы или сквозную кератопластику.
Медикаментозное лечение включает в себя применение глюкокортикоидных препаратов:
- дексаметазон — 0,1% глазные капли, 3— 4 р/день в виде инстилляций в конъюнктивальную полость;
- бетаметазон — 0,1% глазные капли, 3—4 р/день в виде инстилляций в конъюнктивальную полость.
Антибиотиков широкого спектра действия:
- гентамицин — 0,3% р-р, глазные капли, 3—4 р/день в виде инстилляций в конъюнктивальную полость;
- ципрофлоксацин — 0,3% р-р, глазные капли, 3—4 р/день в виде инстилляций в конъюнктивальную полость.
Субъконъюнктивальные и парабульбарные инъекции глюкокортикоидов:
- дексаметазон — 1% р-р, 0,5—1,0 мл субконъюнктивально, 1,0—2,0 мл пара- бульбарно;
- бетаметазон — 1% р-р, 0,5—1,0 мл субъконъюнктивально, 1,0—2,0 мл парабульбарно.
Препараты пролонгированного действия — комбинация бетаметазона фосфата и бетаметазона пропионата — 0,5— 1,0 мл парабульбарно.
Гипотензивные препараты:
- тимолол — 0,25% р-р, глазные капли, 1—2 р/день;
- бринзоламид — 1% р-р, глазные капли, 3 р/день при монотерапии, 2 р/день при комбинации с другими гипотензивными препаратами;
- ацетозоламид — 0,125—0,25 г внутрь, 1—3 р/день.
Стимуляторы репаративной регенерации:
- гемодиализат депротеинизированный — глазной гель 20%, применяется 2— 3 р/день;
- декспантенол — глазной гель 5%, назначается 2—3 р/день.
Оценка эффективности лечения
Достижение высоких зрительных функций и хорошей переносимости жестких контактных линз.







Комментариев 0