Гониоскопическое исследование

Содержание:
Описание
В зоне, называемой иридо-корнеальным углом или УПК, на малой площади расположены:- корень радужки,
- передняя часть ЦТ,
- а также трабекулярный аппарат, через который осуществляется отток камерной влаги из глаза в венозный синус - шлеммов канал.
Снаружи зона иридо-корнеального угла покрыта непрозрачной тканью. Поэтому она не может быть осмотрена со стороны лимба. Невозможно увидеть её и через роговицу. Лучи, исходящие из угла ПК, падают под слишком острым углом на переднюю поверхность роговицы, вследствие чего они получают здесь полное внутреннее отражение и не выходят из глаза.
Под гониоскопией понимают изучение камерного угла, недоступного непосредственному наблюдению.
Первые исследования УПК у живого человека были сделаны Trantas в 1898 г. Однако эти наблюдения были сопряжены с большими трудностями. В 1918 г. Trantas дал исследованиям камерного угла название “гониоскопия”.
Troncoso в 1925 г. изобрёл прибор для осмотра камерного угла, который он назвал "гониоскоп". Своей работой "Гониоскопия и её клиническое применение"( 1925) Troncoso вызвал большой интерес к этому новому методу исследования.
Один из важнейших шагов в деле клинического применения гониоскопии сделал швейцарский офтальмолог Goldman. Благодаря сконструированному им гониоскопу - метод гониоскопии стал настолько простым исследованием, что теперь он применяется в повседневной офтальмологической практике.
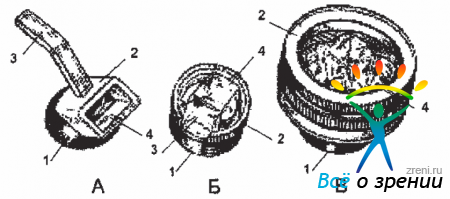
В настоящее время имеется большое количество конструкций гониоскопов. Малая часть из них представлена на Рис. 3.
Рис. 3. Гониосконы Краснова (А). Горбаня-Крылова (Б). Бойнингена (В). 1-опорная склеральная чашечка (гаптическая часть); 2-корпус гониоскопа; З-рукоятка; 4-зеркальные грани гониоскопа; (по В.В.Волкову с соавт. 1971).
В последние годы изучение УПК глаза превратилось в совершенно необходимый метод исследования.
Гониоскопию необходимо проводить
- при диагностике инородных тел, расположенных в УПК,
- при опухолях и кистах радужки и ЦТ,
- при травматическом иридодиализе
- и при пороках развития иридо - корнеального угла и т. д.
Важное значение приобретает гониоскопическое исследование при рецидивирующем иридоциклите в связи с бывшим ранее проникающим ранением роговицы. Нередко мельчайшее инородное тело (стекло, камень, частицы пороха), находящиеся в УПК, не определяются рентгенологически. Являясь постоянным механическим раздражителем, такой осколок может с течением времени вызвать не только иридоциклит, но и тяжёлую дистрофию роговицы. И только гониоскопическое исследование позволяет обнаружить и удалить такое инородное тело.
При кистах и опухолях радужки гониоскопическое исследование помогает сделать заключение о распространенности опухоли в сторону иридо-корнеального угла. Данные гониоскогши могут быть решающими в выборе оперативного вмешательства (энуклеация, иридэкгомия, иридоциклоэктомия).
В настоящее время исследование камерного угла является одним из основных методов исследования при глаукоме. Без гониоскопического исследования, т.е. без исследования УПК невозможно даже выставить правильный диагноз при глаукоме. Существующая сейчас классификация глаукомы основана на ширине и профиле УПК, а его можно правильно определить только при гониоскопическом исследовании. Исследование УПК необходимо проводить у всех больных глаукомой, как для постановки правильного диагноза, так и для решения вопроса о показаниях к патогенетически ориентированным операциям при глаукоме. Гониоскопию необходимо проводить и после АТО, в особенности, если ВГД не нормализовалось. Изучение состояния иридо-корнеального угла в этих случаях иногда помогают выяснить причины недостаточной эффективности АГО, получить данные для прогноза и выбора метода повторного вмешательства.
В диагностике пристеночной и претрабекулярной ретенции гониоскопия также незаменима. При многих из этих форм болезни элементы чужеродной ткани, закрывающей доступ к фильтрующей зоне, доступны прямому наблюдению. Это могут быть частицы пигмента, эксфолиации, новообразованные сосуды и мембраны при посттромбической глаукоме; рубеоз радужки при сахарном диабете и т.п.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Претрабекулярная гипертензия характерна (хотя и не обязательно) для врождённой Г. ,когда доступ ВГЖ к путям оттока преграждается резидуальной тканью.
Таким образом, роль гониоскогши в диагностике и дифференциальной диагностике глауком с ангулярной, претрабекулярной и интрамуральной ретенцией исключительно важна.
↑ Нормальный камерный угол
Камерный угол - это часть ПК. Он лежит в её суженной периферической области. Снаружи угол образован роговицей и склерой. Внутренними границами его являются ЦТ и радужка. Ширина камерного угла определяется расположением периферии корня радужки относительно корнеосклеральной стенки. Особенно важно расстояние между периферией корня радужки и передним пограничным кольцом Швальбе.
На внутренней стороне корнеосклеральной стенки имеется выемка - склеральный синус. В склеральном синусе расположен ШК. Склеральная стенка отграничивает ШК снаружи, изнутри он закрыт корнеосклеральной трабекулой.
Соответственно краю десцеметовой оболочки находится переднее пограничное кольцо Швальбе. Это соединительнотканное кольцо состоит из эластических волокон. Оно является границей десцеметовой оболочки, с одной стороны, и корнеосклеральной трабекулы с другой. Возвышаясь, переднее пограничное кольцо Швальбе, постепенно переходит в корнеосклеральную трабекулу. Сзади и снизу трабекула ограничена склеральным утолщением - склеральной шпорой (задним пограничным кольцом Швальбе) и передней поверхностью цилиарной мышцы.
При 10 кратном увеличении переднее пограничное кольцо Швальбе представляется белой линией, в то время как корнеосклеральная трабекула серокоричневого цвета. На её самом темном месте, неподалёку от склеральной шпоры, обозначается ШК. Несколько сзади видна светлая жёлтая линия - это склеральная шпора.
↑ Опознавательные зоны угла
При диффузном освещении (в широком пучке света) детали камерного угла можно определить лишь приблизительно. Диффузный свет сглаживает детали угла.
При узком пучке света (оптическом "срезе" или "разрезе") удаётся точно выявить все детали УПК.
К опознавательным зонам угла относят: переднее пограничное кольцо Швальбе, вырезку, трабекулу, ШК, склеральную шпору, ЦТ, корень радужки.
Ван Бойнинген так описывает опознавательные зоны угла ПК.
1. Переднее пограничное кольцо Швальбе. Различные степени покатости пограничного кольца Швальбе распознаются по направлению узкого пучка света. Часть переднего пограничного кольца Швальбе имеет вид пологого возвышения роговицы с постепенно спускающимся в сторону центра роговицы склоном и с более крутым склоном, идущим в сторону УПК. Пограничное кольцо выражено в различной степени и не так прозрачно, как роговица.
2. Вырезка (incisura) - это более или менее выраженное углубление в месте перехода заднего склона переднего пограничного кольца Швальбе к корнеосклеральной трабекуле. Здесь, особенно в нижних отделах УПК, находят скопление чёрного или Коричневого пигмента. Количество пигмента варьирует в зависимости от возраста и характера патологаческого процесса в глазу.
3. Корнеосклеральная трабекула. Трабекула - это просвечивающая треугольная призматическая полоска меняющейся окраски, большей частью бледносерая, желтоватая до белой. Степень мутности трабекулы может варьировать в зависимости от возраста или заболевания глаза. Просвечивающая трабекула с возрастом может стать более плоской или с самого начала быть сглаженной, особенно в миопических глазах.
4. Шлеммов канал (ШК). В большинстве случаев ШК представляется в виде серой тени, лежащей примерно в середине трабекулы, и больше выделяется при узкой щели. Иногда же, когда кровь приливает в ШК, он отсвечивает красным цветом. В нормальных условиях ШК не содержит крови. С возрастом или при некоторых заболеваниях, весь канал может быть окрашен в коричневатый цвет вследствие наслоения пигмента. В процессе инфильтрации области ШК пигментом, последний может лежать в самом канале. Тогда он представляется однородной светло-коричневой лентой, расположенной внутри ШК. В других случаях пигмент откладывается на самой трабекуле со стороны ПК, в области ШК и имеет вид слегка выступающей тёмно-коричневой или чёрной пигментной цепочки или коврика. В первом случае говорят об эндогенной, а во втором - об экзогенной пигментации ШК.
5. Склеральная шпора. Это довольно резкая белая линия, отграничивающая трабекулу от полоски ЦТ. Склеральная шпора (заднее пограничное кольцо Швальбе) неодинаковой ширины и не всегда одинаково светла. Её цвет зависит от плотности покрывающей шпору ткани.
6. Цилиарное тело (ЦТ). Полоска ЦТ серо-коричневого цвета, слегка блестит. Иногда на ней определяют неправильную циркулярную исчерченность. С возрастом и при глаукоме полоска ЦТ становится матово-серой, рыхлой и более узкой. На полоске ЦТ, кроме того, могут наблюдаться различные отложения при патологии в глазном яблоке.
7. Корень радужной оболочки. У корня радужки образуются две или три циркулярно расположенные складки. Последняя складка ("борозда Фукса" старых авторов) является периферической частью корня радужки. Обычно циркулярные складки более или менее ясно выражены. Но иногда, как физиологический вариант, они могут и отсутствовать. В нормальных условиях периферия корня радужки может занимать различное положение в отношении корнеосклеральной стенки: так, например, она может располагаться непосредственно против шпоры или против ШК или непосредственно против переднего пограничного кольца Швальбе. Эш различные положения периферии корня радужки по отношению корнеосклеральной стенки далеко не всегда означают наличие патологических изменений УПК.
8. Гребенчатая связка. У некоторых лиц можно увидеть идущие поперёк полоски ЦТ тонкие волоконца гребенчатой связки. Она состоит из волокон радужки, которые тянутся от её корня к трабекуле, приблизительно в области склеральной шпоры и доходят до области ШК. Её не следует путать с гонеосклеральной трабекулой и гониосинехиями. Очень часто гребенчатую связку не удается увидеть.
↑ Формы камерного угла
Ширина камерного угла определяется расстоянием между корнем радужки и передним пограничным кольцом Швальбе (вход в бухту угла), а также взаиморасположением корня радужки и корнеосклеральной стенкой. Поэтому УПК может быть различным по ширине и профилю.
Существуют несколько систем, определяющих степень ширины УПК В отечественной офтальмологии получила распространение схема Ван Бойнингена.
1. Угол широкий в форме канавы или тупого клюва - видны все указанные выше опознавательные зоны. Такой угол встречается чаще при миопии и афакии.
2. Угол средней ширины в форме тупого или острого клюва -видны указанные выше образования без передней части ЦТ и склеральной шпоры. Большая часть трабекулярной зоны открыта. Такие углы встречаются при ПК средней глубины.
3. Узкий угол - большая часть трабекулярной зоны закрыта корнем радужки, но часть её доступна наблюдению.
4. Закрытый угол - Корень радужки прилежит к переднему пограничному кольцу Швальбе. Никаких опознавательных зон угла не видно. Правильно оценить ширину УПК при гониоскопии можно только в том случае, если пациент смотрит прямо перед собой, а гониоскоп расположен по центру роговицы. Изменяя положение глаза или наклон гониоскопа, можно увидеть все опознавательные зоны даже при узком угле.
↑ Методика биомикрогониоскопии
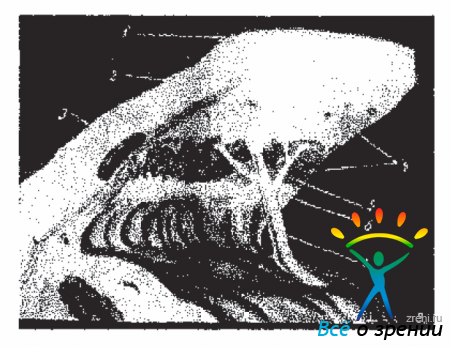
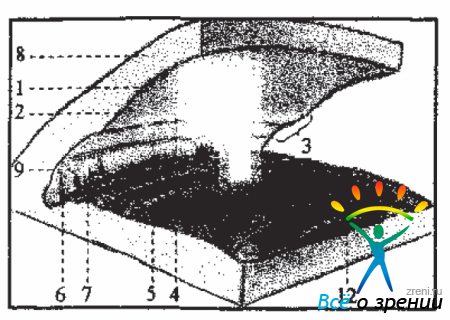
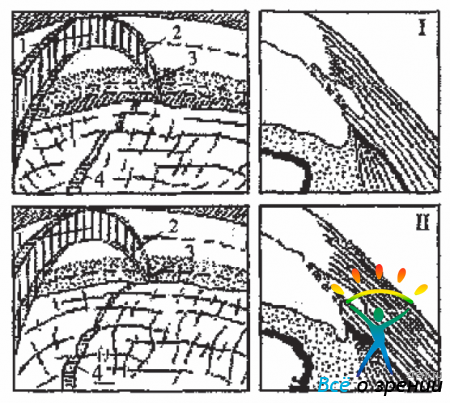
Прежде чем приступить к биомикрогониоскопии необходимо во-первых, хорошо овладеть всеми элементами работы на щелевой лампе (ЩЛ) и во-вторых-прочно усвоить гониоскопическую картину (опознавательные зоны) УПК. Гониоскопические ориентиры и соответствующая этому структура УПК глаза приведены на Рис. 4,5,6.
Рис. 4. Схема периферического участка передней камеры. 1-роговица; 2-пограничное кольцо Швальбе; 3-шлеммова канал; 4-корнеоскераяьная трабекула; 5-питенг; 6-склераяьная шпора; 7-гребенчатая связка; 8-радужка.
Рис. 5. Схема периферического участка ПК глаза. 1-переднее пограничное кольцо Швальбе; 2-вырезка; 3-трабекула;4-ШК; 5-склеральная шпора; 6-лента ЦТ; 7-периферия корня радужки; 8-роговица; 9- гребенчатая связка; 12-хрусталик.
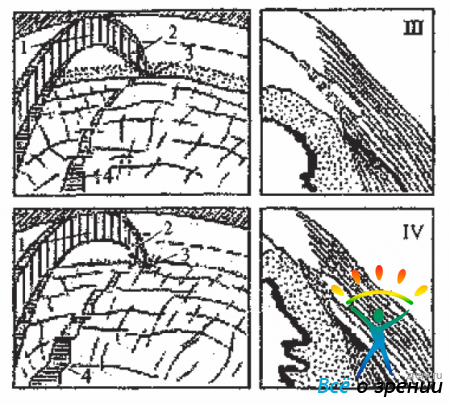
Рис. 6. Влияние конфигурации УПК на характер гониоскопической картины. 1- Широкий угол; 2-Угол средней ширины; 3-Узкий угол; 4- Закрытый угол. I. верхний контур оптического разреза ПК (срез с роговицы); II. срез с лимбальной зоны; III. срез с трабекулы; IV. полоска фокального света на радужке-по ван Бойнингену, видоизменён.
Гониоскоп заранее стерилизуется влажной ваткой, смоченной в растворе цианистой ртути 1:5000 и обмывается стерильным физиологическим раствором. Стерилизация прибора кипячением или спиртом не разрешается.
Анестезия капельная.
Голова пациента плотно фиксируется в лицевом установе ЩЛ. Производится обычная юстировка ЩЛ и наведение её на исследуемый глаз. Установка гониоскопа производится только после того, как будет окончена точная ориентация ГЦЛ на глаз пациента, иначе центрация прибора будет затруднена и даже может потребовать временного снятия гониоскопа.
Ось осматриваемого глаза ориентируют прямо вперёд. Осветитель отводится в сторону. Угол между осветителем и микроскопом желательно установить максимальным. Предел ему определяет корпус гониоскопа.
При пользовании гониоскопами с так называемой гаптической частью (специалиная насадка, вставляемая за веки), вначале вводится за веки эта гаптическая часть. Поэтому такой гониоскоп следует вводить до фиксации головы в лицевом установе (после предварительной настройки ЩЛ на исследуемый глаз!).
Но, как справедливо пишет М. М. Краснов, значительно удобнее пользоваться гониоскопом без гаптической части. Гониоскопы такого типа часто называют “гониопризма”.
Техника гониоскопии современными зеркальными гониоскопами довольно проста. Контактную поверхность прибора приводят в соприкосновение с роговицей исследуемого глаза. В этой позиции гониоскоп удерживают пальцами одной руки на протяжении всего исследования. Вторая рука управляет ЩЛ.
Однозеркальные гониоскопы обычных типов позволяют видеть в каждый момент только противолежащий участок УПК. Для осмотра УПК на всём протяжении необходимо вращать гониоскоп вокруг его продольной оси.
Как правило, при глаукоме достаточно исследовать только нижний и верхний участок угла передней камеры.
Ширину УПК ориентировочно можно оценить и без гониоскопии. По способу Герига (HerickW.. 19691 это делается следующим образом.
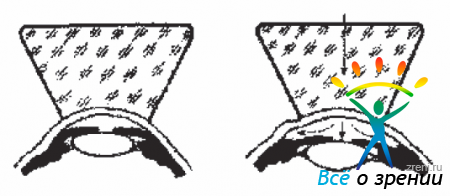
Узкий луч света от ЩЛ направляют на радужку в самой периферической части роговицы, как можно ближе к лимбу. Сравнивают толщину оптического среза роговицы с оптической пустотой среза влаги ПК, т.е. сравнивают толщину оптического среза роговицы с расстоянием от задней поверхности роговицы до радужки.
- При широком УПК это расстояние примерно равно толщине оптического среза роговицы.
- При угле средней ширины это расстояние равно 1/2 толщине среза роговицы.
- При узком угле - 1/4 толщины оптического среза роговицы и при щелевидном - менее 1/4 толщины среза роговины.
Наиболее простой способ для оценки ширины УПК предложен М. Б. Вургафтом (1971,1973), названный автором "феномен внутреннего преломления" (ФВП). Техника определения ширины УПК по Вургафту следующая.
В затемненой комнате исследуемый и иследующий располагаются друг против друга. Настольная лампа, ручной электический фонарик или какой-либо другой источник света помещают с наружной (височной) стороны исследуемого глаза, примерно на уровне его горизонтального меридиана, на 10-15 см отступя от области виска и вровень с вершиной роговицы. Затем источник света медленно перемещают кзади. В определённый момент, когда лучи света падают на роговицу под критическим углом, в области склерального лимба с внутренней стороны в норме появляется яркое световое пятно.
По характеру возникающего свечения различают четыре степени выраженности ФВП. В случаях, когда в склеральной части лимба возникает яркое световое пятно диаметром в 1,5-2 мм - это соответствует широкому УПК. Такое свечение автор характеризует как три креста ( + + + ). Менее яркое свечение, в виде полоски размером в 0,5-1 мм - ( + + ) - угол средней ширины. Если неяркое свечение лимба удаётся вызвать лишь при условии, когда пациент отклоняет глаз кнутри (+) - угол узкий, щелевидный. Когда не удаётся вызвать свечение в зоне лимба ни при каких положениях глаза ("0") - угол закрытый.
Как способ Герика, так и способ М. Б. Вургафта позволяют оценить ширину УПК только в носовом и височном сегментах глаза. Но следует иметь в виду, что вверху УПК несколько уже, а внизу - несколько шире, чем в боковых отделах глаза.
Антулярная глаукома требует решения вопроса - является ли блокада УПК функциональной или органической. Гониоскопическая проба с корнеокомпрессией (проба Форбса) - позволяет решить, в какой степени корень радужки фиксирован к фильтрующей зоне и в какой мере он поддаётся репозиции.
Методика пробы Форбса. Положение пациента и врача как при обычной гониоскопии с помощью ЩЛ. Необходим гониоскоп без гаптической части. Наблюдая за УПК (обычно верхним его сектором) довольно сильно надавливают гониоскопом на роговицу. Появляющиеся складки десцеметовой оболочки при еще более сильном давлении несколько разглаживаются и наблюдение за УПК становится возможным. Жидкость ПК при этом оттесняется к периферии и отдавливает прикорневую часть радужки. (Рис. 7)
Рис. 7. Проба Форбса (Схема). Объяснение в тексте.
Если синехий нет или они выражены незначительно, корень радужки отходит назад, открывая большую часть фильтрующей зоны. Если же спайки обширны, экскурсия корня радужки незначительная или отсутствует.
Трабекула и прилегающие к ней структуры нередко приобретают тёмную окраску вследствие оседания в них пигментных гранул, поступающих в водянистую влагу при распаде пигментного эпителия радужки и ЦТ. А. П. Нестеров предлагает степень пигментации трабекулы оценивать в баллах от 0 до 4-х.
- Отсутствие пигмента в трабекуле обозначают цифрой "0";
- слабую пигментацию её задней части - 1 балл;
- интенсивную пигментацию той же части - 2;
- интенсивную пигментацию всей трабекулярной зоны - 3 балла;
- интенсивную пигментацию всех структур передней стенки УПК - 4 балла.
В здоровых глазах пигментация появляется только в среднем и пожилом возрасте и выраженность её по приведенной шкале оценивается в 1-2 балла. Более интенсивная пигментация структур УПК свидетельствует о патологии.
Осмотр камерного угла открывает новые и непривычные картины, которые необходимо научиться расшифровывать и понимать.
В отношении офтальмоскопии и биомикроскопии давно установлено, что только путём клинического наблюдения большого количества больных можно постепенно добиться необходимых знаний и умения.
Это положение полностью относится и к гониоскопическому методу.
----
Статья из книги: Тонометрические, тонографические и гониоскопические методы исследования глаукоматозного синдрома | Ю. Бакбардин, Ю. Кондратенко


Комментариев 0