Пролиферативная витреоретинопатия

Содержание:
Описание
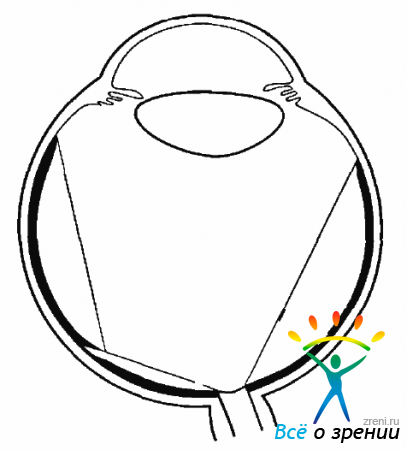
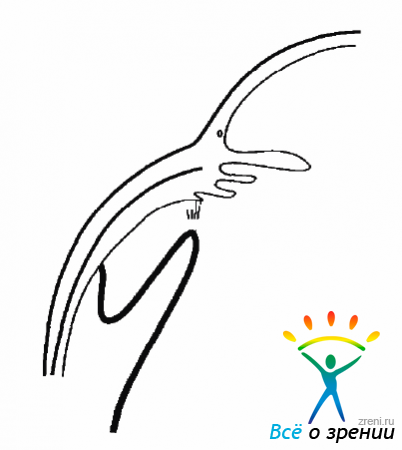
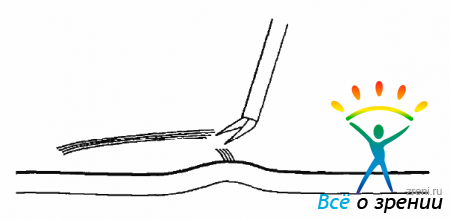
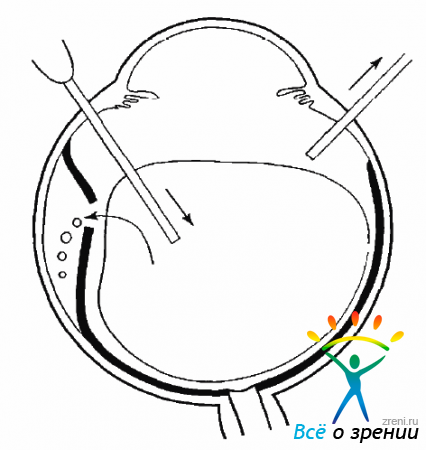
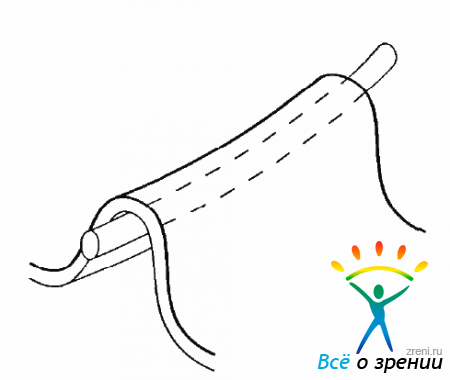
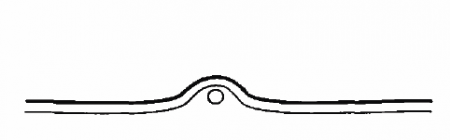
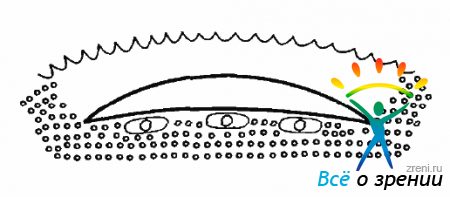
Клеточная пролиферация на структурах СТ и на поверхности сетчатой оболочки тесно связана с ее отслойкой. Несомненно, что не только деструкция СТ, но и ПВР во многих случаях является причиной образования разрывов сетчатки и ее отслойки.Миграция клеток, оседающих в СТ и на сетчатке и дающих пролиферативный рост, может быть из разных источников. На начальных этапах могут мигрировать глиальные клетки при повреждении ВПМ сетчатки при отслойке СТ (рис. 10.1).
Рис. 10.1. Частичные дефекты сетчатки при ЗОСТ
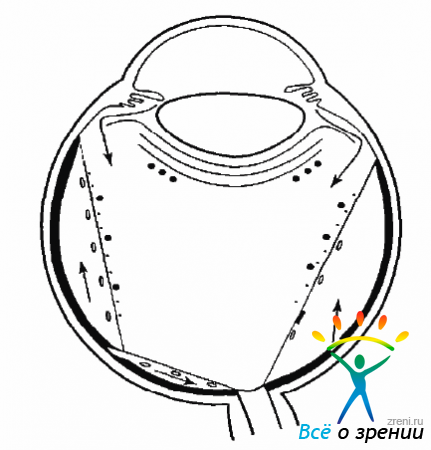
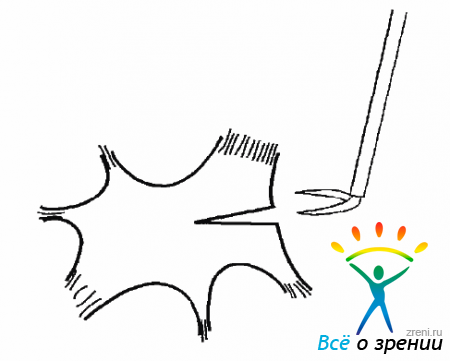
Моноциты могут мигрировать в СТ при субклинических воспалениях цилиарного тела (рис. 10.2).
Рис. 10.2. Миграция клеток глии и моноцитов
В большом количестве мигрируют клеточные элементы при парспланитах и хориоретинитах.
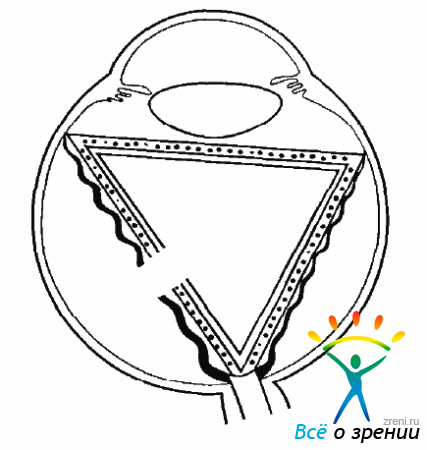
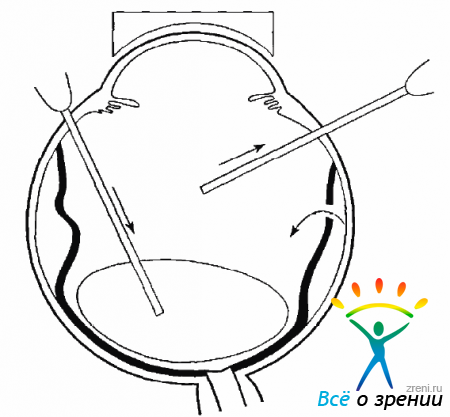
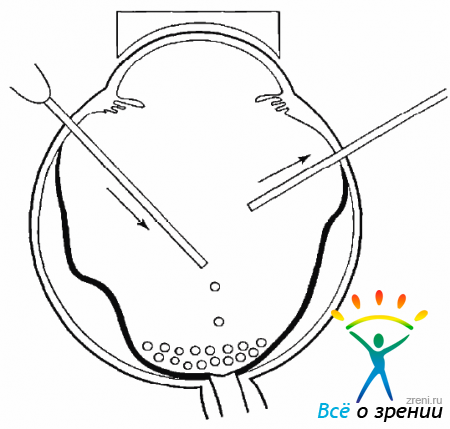
Образование разрыва и отслойки сетчатки в значительной степени стимулирует процесс ПВР. Через разрыв сетчатки в полость СТ начинают мигрировать клетки пигментного эпителия (рис. 10.3).
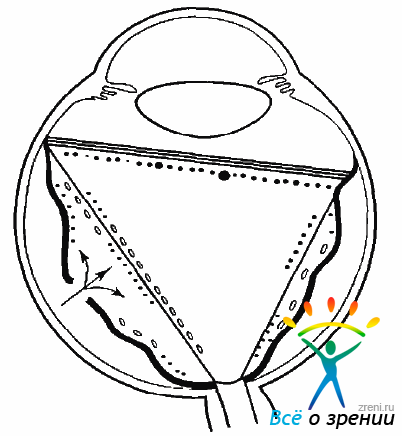
Рис. 10.3. Миграция клеток пигментного эпителия, пролиферативный рост клеток
Эти клетки способны к пролиферативному росту и выработке коллагена. В отслоенной сетчатке, потерявшей связь с хориоидеей — основного поставщика кислорода,— развивается ацидоз. Гипоксия сетчатки увеличивает проницаемость гематоретинального барьера и способствует миграции не только клеточных элементов, но и факторов роста (митогены, фибронектины, хемотраки и т.д.).
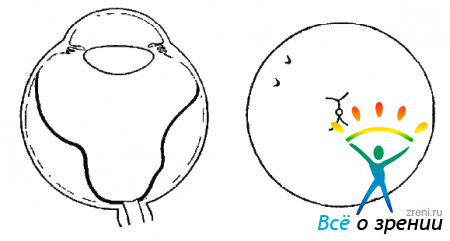
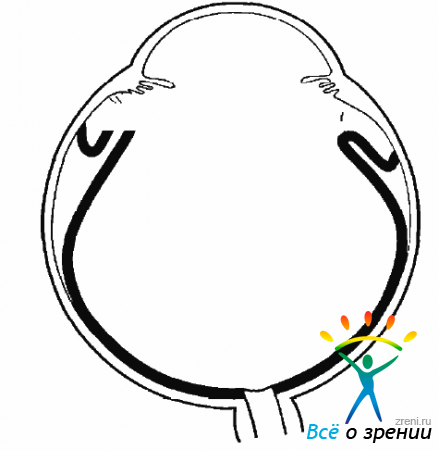
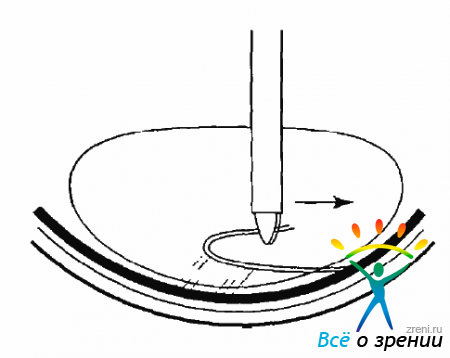
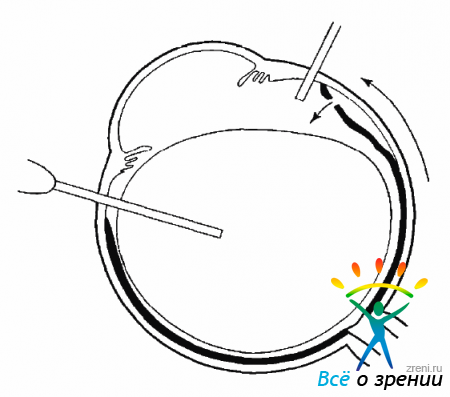
ПВР прогрессирует особенно бурно после неудачных операций. Распространяясь по сетчатке и ЗГМ, пролиферативная ткань, со временем подвергаясь фиброзу, начинает сокращаться, стягивая сетчатку и неподвижные, фиксированные складки. В результате дальнейшего фиброза складки сетчатки подтягиваются к центру, и сетчатка приобретает воронкообразную конфигурацию (рис. 10.4).
Рис. 10.4. Фиброзные изменения, продукция клетками коллагена
Ретинальное общество США предложило в 1983 году клиническую классификацию ПBP, в соответствии с которой выделяют 4 стадии ПBP по состоянию сетчатки и СТ:
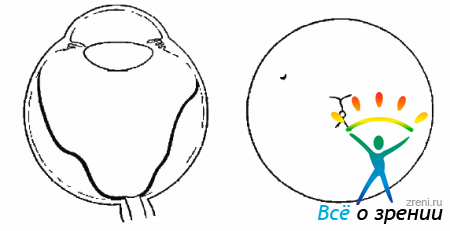
- Стадия А — минимальные проявления ПBP — сетчатка отслоена, при биомикроскопии определяются частицы пигмента и СТ, на сетчатке нет фиксированных складок (рис. 10.5).Рис. 10.5. Стадия А. Отслойка сетчатки в виде пузырей, нет фиксированных складок
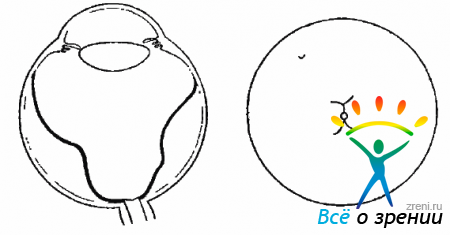
- Стадия В — умеренная ПBP. На сетчатке имеется складчатость, сосуды на складках извитые, края разрывов завернуты (рис. 10.6).Рис. 10.6. Стадия В. Единичные складки сетчатки
- Стадия С— выраженная ПВР, характеризуется наличием фиксированных складок и делится на 3 подстадии:
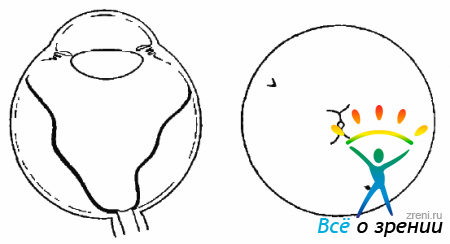
- С-1 — фиксированные складки распространяются на ширину 3 часовых меридианов (на 1/2 окружности) (рис. 10.7);Рис. 10.7. Стадия С-1. Фиксированные складки сетчатки на протяжении трех часовых меридианов (1/4 окружности)
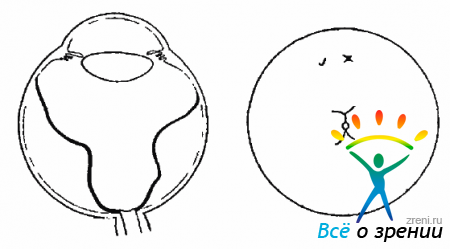
- С-2 — фиксированные складки шириной на 6 часовых меридианов (на 1/2 окружности) (рис. 10.8);Рис. 10.8. Стадия С-2. Фиксированные складки на 1/2 окружности
- С-3 — ПВР с фиксированными складками сетчатки в меридианах 9 часов (3/4 окружности) (рис. 10.9).Рис. 10.9. Стадия С-3. Фиксированные складки сетчатки на 3/4 окружности
- С-1 — фиксированные складки распространяются на ширину 3 часовых меридианов (на 1/2 окружности) (рис. 10.7);
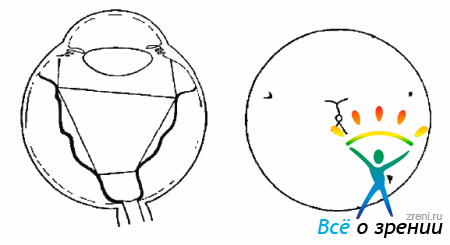
- Стадия D, или массивная ПВР — фиксированные складки сетчатки распространяются на все 4 квадранта. Делится так же, как и С, на 3 подстадии:
- D-1 — складки сетчатки, занимая 4 квадранта, сходятся к ДЗН, напоминая широкую воронку (рис. 10.10);Рис. 10.10. Стадия Д-1. Фиксированные складки по всему глазному дну
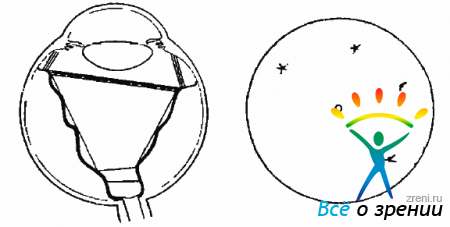
- D-2 — конфигурация отслойки сетчатки напоминает воронку, по более узкую, чем D-1. Складки не закрывают ДЗН (рис. 10.11);Рис. 10.11. Стадия Д-2. Воронкообразная отслойка сетчатки
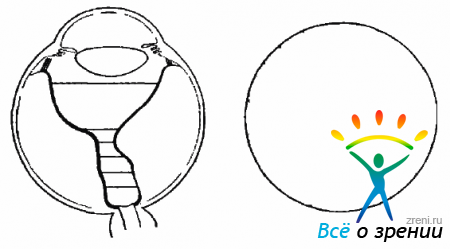
- D-3 — воронкообразная отслойка сетчатки. Складки сужаются к центру и срастаются. ДЗН не офтальмоскопируется (рис. 10.12).Рис. 10.12. Стадия Д-3. Стягивание складок к центру, узкая воронкообразная ОС. Диск зрительного нерва не виден
- D-1 — складки сетчатки, занимая 4 квадранта, сходятся к ДЗН, напоминая широкую воронку (рис. 10.10);
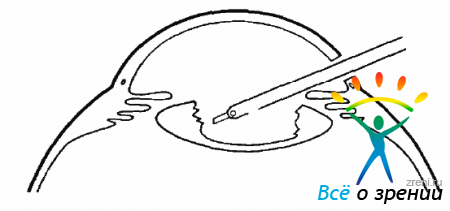
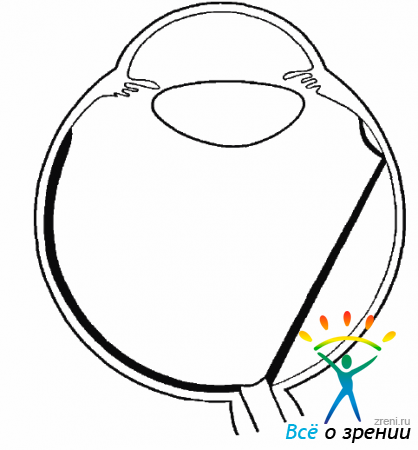
Эта классификация учитывает только изменения в заднем отделе глазного яблока. Однако очень часто ПВР захватывает не только изменения в ЗГМ, пролиферативный процесс в которой и определяет, в основном, деление на стадии, но и пролиферацию в ПГМ, у основания СТ и даже на задних волокнах цинновой связки (рис. 10.13).
Рис. 10.13. Передняя пролиферация, цилиоретинальная тракция
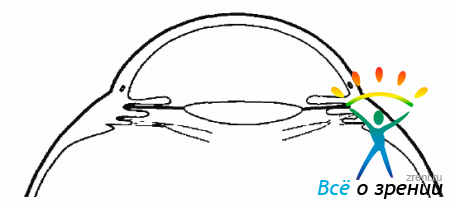
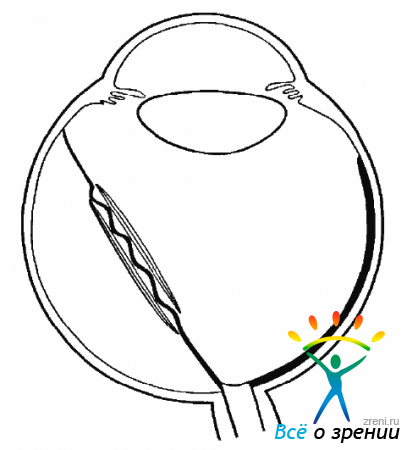
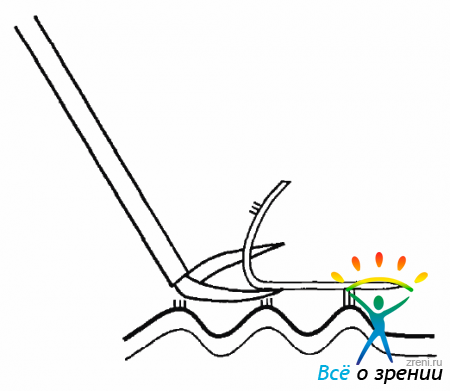
Передняя ПВР развивается на крайней периферии сетчатки в области основания СТ в виде круговой мембраны, которая, начинаясь от цилиарного тела и задней поверхности радужки, прикрепляется к сетчатке позади зубчатой линии. Эта мембрана образуется в результате пролиферативного роста клеток, осевших на ПГМ и задние зонулярные волокна хрусталика. Сокращаясь в результате фиброза, мембрана начинает подтягивать сетчатку вперед. В силу этих тракции формируется круговая складка преэкваториальной сетчатки. Особенно часто передняя ПВР встречается при афакии и аргифакии (рис. 10.14).
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Рис. 10.14. Цилиоретинальные тракции
Хирургическая тактика при ПBP зависит от стадии процесса. При стадии А можно провести либо пневморетинопексию, либо радиальное пломбирование, учитывая величину, расположение разрыва и опыт хирурга. В стадии В необходимо радиальное или секторальное пломбирование. При С-1 и С-2 хороший результат может быть достигнут проведением кругового вдавления. При стадии С-3 одного кругового вдавления может быть недостаточно, необходимо прибегать к комбинированному лечению, сочетая пломбирование с витрэктомией и удалением эпиретинальных мембран. Все случаи стадии D требуют витреальной хирургии. Независимо от того, были или нет предшествующие операции пломбирования склеры, начинать нужно с витрэктомии и удаления преретинальных мембран. Массивная преретинальная пролиферация появляется противопоказанием к проведению операции. При воронкообразных ОС, при ПВР в стадии D-2 и D-3 операции возможны и должны проводиться, если процесс двусторонний, или если это единственный глаз, и если сохранено уверенное светоощущение.
Выраженная субретинальная плакоиндая (пластинчатая) пролиферация может быть противопоказанием к проведению операции, особенно если второй глаз функционирует. То же самое относится к глазам, которые были несколько раз оперированы безуспешно, особенно если уже несколько раз проводились трансвитреальные операции (витрэктомия, мембранопилинг, введение силикона и т.д.). Значительная гипотония и начавшаяся субатрофия глазного яблока не являются противопоказаниями к операции. От операции следует воздержаться при выраженных воспалительных изменениях. В таких случаях необходимо провести активное противовоспалительное лечение.
↑ Хирургическая тактика
Удаление ранее наложенных пломб необходимо в тех случаях, если они не блокируют разрыв. Если рецидив ОС возник через несколько месяцев после успешной операции пломбирования, удаление пломбы нецелесообразно.
Катарактально измененный хрусталик, если он затруднит проведение операции, следует удалить. Предпочтение нужно отдать роговичному или корнеосклеральному подходу. При твердом ядре необходимо использовать лазерную или ультразвуковую факоэмульсификацию (рис. 10.15).
Рис. 10.15. Факоэмульсификация
Капсульный мешок должен быть сохранен, однако хрусталиковые массы нужно удалить максимально полно. Предпочтительнее имплантировать ИОЛ с фиксацией в цилиарную борозду, так как задняя капсула хрусталика у этих больных часто изменена и требуется ее рассечение или даже иссечение (рис. 10.16).
Рис. 10.16. Имплантированная ИОЛ фиксировала в цилиарной борозде
Сохранение капсульного мешка и имплантация ИОЛ необходимы потому, что и ряде случаев требуется длительная тампонада полости СТ силиконовым маслом, и в случае бескапсульной афакии возможен нежелательный выход силикона в переднюю камеру и контакт его с роговицей. По этой же причине следует сохранять ранее имплантированные ИОЛ.
Конечно, сохранение капсулы хрусталика и ИОЛ уменьшает хирургический обзор, затрудняет визуальный контроль за ходом операции на периферии. Однако применение панорамной оптики и эндоиллюминации, а также использование эндоскопии позволяет устранить этот недостаток.
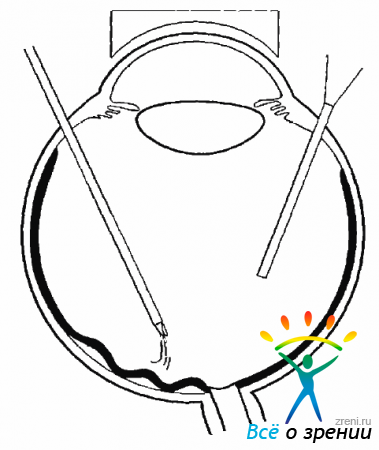
Операции при ПВР проводятся также через 3 склеротомии. Если планируется широкая эндолазеркоагуляция, то склеротомии для введения инструментов следует располагать в диаметрально противоположенных меридианах (на 3 и 9 часах). Витрэктомия начинается с передних слоев, часто при ПВР имеется передняя отслойка СТ, и ПГМ легко удаляется вместе с передними слоями СТ. ЗГМ нередко может при выраженной полной ЗОСТ так сильно сдвигаться вперед, что удаляется витреотомом непосредственно вслед за ПГМ. С помощью витреотома можно удалить нее структуры из полости СТ, если они не прилежат непосредственно к сетчатке и не спаяны с ней. Опасность травмировать сетчатку на первых этапах невелика, так как она фиксирована преретинальными мембранами и не сдвигается при аспирации.
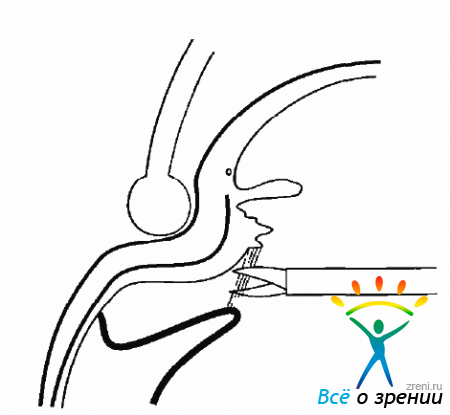
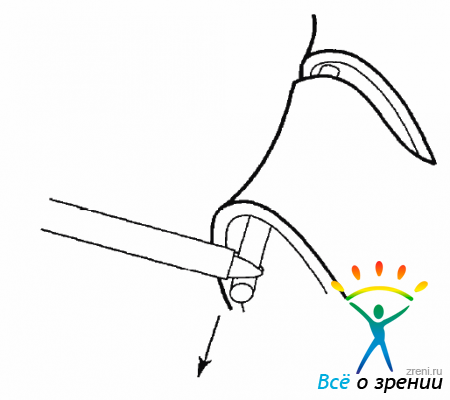
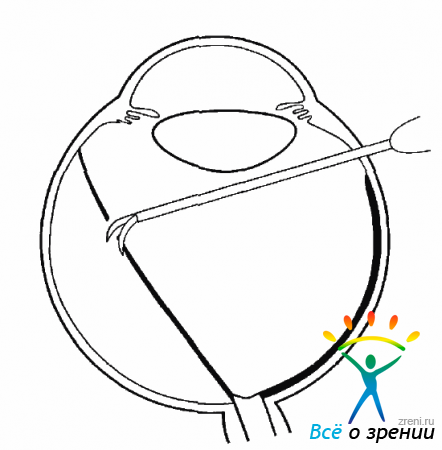
Трудности могут возникнуть при рассечении и удалении передних петель, формирующих круговую складку сетчатки. Мембрана, образовавшаяся в результате передней пролиферации, может быть рассечена по кругу с помощью витреальных ножниц или удалена витреотомом (рис. 10.17).
Рис. 10.17. Рассечение цилиоретинальной мембраны при склеральной компрессии
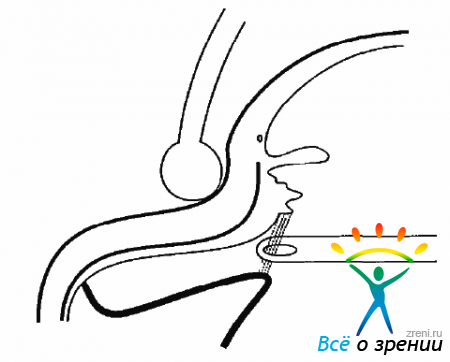
Рассечение передних петель необходимо проводить под визуальным контролем с использованием широкоугольной оптики и склеральной компрессии (рис. 10.18).
Рис. 10.18. Удаление мембраны витреотомом с применением склеральной компрессии
Удаление эпиретинальных мембран методом мембранопилинга возможно, только если между мембраной и сетчаткой имеется лишь незначительная адгезия (рис. 10.19).
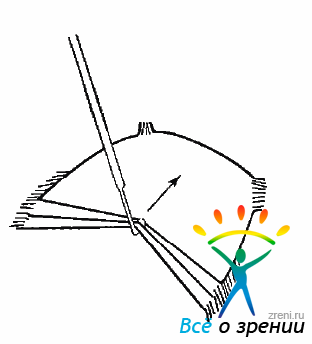
Рис. 10.19. Мембранопилинг с помощью ретинального шпателя
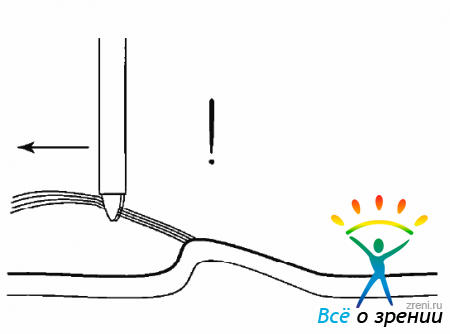
В тех случаях, когда мембрана спаяна с сетчаткой очень прочно, чересчур активный пилинг может привести к разрыву сетчатки (рис. 10.20).
Рис. 10.20. Образование складки сетчатки в процессе пилинга, пилинг должен быть прекращен
Первым проявлением разрыва или надрыва сетчатки является появление кровотечения из сосудов сетчатки. Пилинг нельзя начинать от центра мембраны. Следует найти край и, захватив его пинцетом, начинать отделение мембраны, двигаясь параллельно сетчатке по направлению к центру мембраны (рис. 10.21).
Рис. 10.21. Мембранопилинг с помощью пинцета
При этом сначала формируется складка мембраны, которая по мере расширения превращается в дупликатуру. При широкой мембране дупликатуру целесообразно формировать с разных сторон, постепенно приближаясь к центру. Полностью отделенную от сетчатки мембрану удаляют витреотомом.
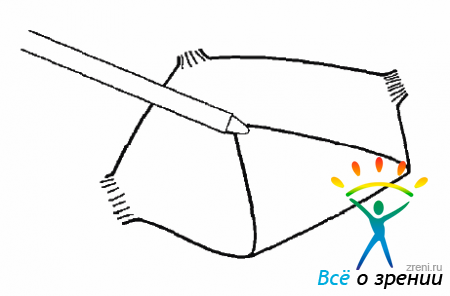
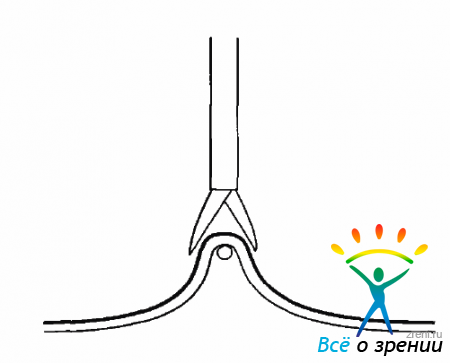
Если мембрана прочно сращена с сетчаткой, необходимо рассечь ее с помощью ретинальных прямоугольных ножниц (рис. 10.22).
Рис. 10.22. Отсечение мембраны с помощью ножниц
Особенно легко можно проводить такие разрезы между складками сетчатки. В этих участках мембрана находится на некотором расстоянии от сетчатки, бранша ножниц легко проходит между мембраной и сетчаткой, и рассекать мембрану можно без особого риска ранить сетчатку (рис. 10.23).
Рис. 10.23. Рассечение эпиретинальной мембраны с помощью ножниц
Значительно труднее отделять мембрану там, где она контактирует с сетчаткой. Однако и в этих участках имеются места, где можно отделить мембрану от сетчатки либо с помощью шпателя, либо браншей витреальных ножниц и рассечь мембрану. Действуя таким образом, можно постепенно сегментировать большую эпиретинальную мембрану, собирающую сетчатку в складки, па отдельные мелкие сегменты. Те сегменты, которые плотно сращены с сетчаткой, удалять не следует из-за риска разрыва сетчатки.
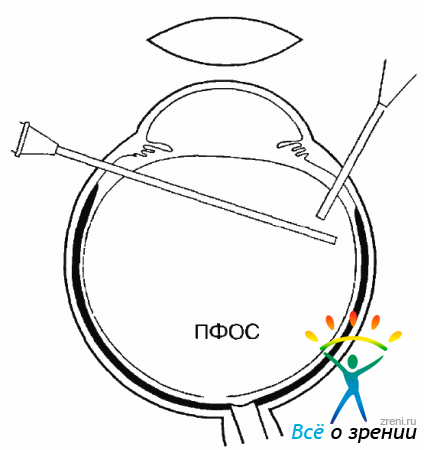
В первую очередь необходимо освободить от мембран центральную часть сетчатки. После того как ликвидированы грубые тракции на сетчатку вокруг ДЗН и в зоне сосудистых аркад, необходимо ввести жидкое ПФОС, под действием которого освобожденная от тракций сетчатка расправляется и прижимается к хориоидее (рис. 10.24).
Рис. 10.24. Введение ПФОС при одновременной аспирации жидкости над ПФОС
Расслоение, рассечение мембран, мембранопилинг с применение ПФОС значительно облегчаются. Прижимая сетчатку, ПФОС придерживает ее и делает менее подвижной, работает как «третья рука» (рис. 10.25).
Рис. 10.25. Пилинг мембраны в среде ПФОС
ПФОС помогает выявить те участки сетчатки, которые еще не освобождены от тракции и не прилегают под его действием.
Введение ПФОС целесообразно проводить дробно, вначале нужно ввести 0,75-1,0 мл. По мере увеличения участков, свободных от эпиретинальных мембран, нужно довести количество введенного ПФОС до 1,5-2,0 мл и вновь продолжать рассечение и удаление мембран. Дробное введение ПФОС способствует более равномерному действию на еще не освобожденную сетчатку и снижает риск ее повреждения под тяжестью ПФОС. Кроме того, частичное заполнение полости СТ позволяет раздельно работать в двух разных средах. В среде ПФОС можно действовать пинцетом, ножницами и шпателем. Выше его уровня в среде ипфузионной жидкости можно работать витреотомом, удаляя остатки СТ, отсепарованные эпиретинальные мембраны, отсеченные тяжи — все это всплывает на поверхность ПФОС.
Постепенное введение ПФОС снижает опасность затекания этой жидкости под сетчатку через разрыв (рис. 10.26).
Рис. 10.26. Подтекание ПФОС под сетчатку из-за ее ригидности в зоне разрыва
В процессе удаления мембран на периферии необходимо следить, чтобы зона разрыва сетчатки была всегда выше уровня ПФОС. Это очень важно до тех пор, пока края разрыва натянуты в результате тракции. Если все мембраны и тяжи в зоне разрыва удалены, сетчатка подвижна и легко прилетает к сосудистой оболочке, риск проникновения ПФОС под сетчатку ликвидируется.
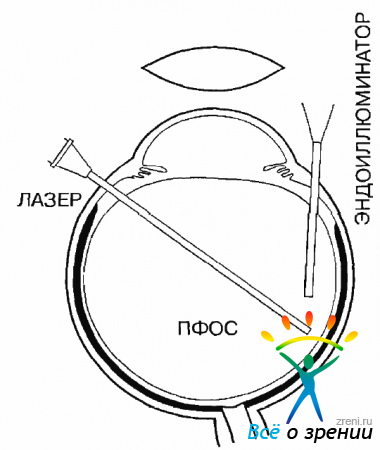
После полного снятия всех тракции на сетчатку витреальная полость заполняется ПФОС полностью. При введении ПФОС необходимо выполнять определенные условия. Начинать введение нужно у ДЗН, все последующие дополнения необходимо производить внутрь уже введенного объема, чтобы избежать дробления ПФОС (рис. 10.27).
Рис. 10.27. Введение ПФОС в виде отдельных капель, канюля далеко от сетчатки
Инфузионная система в процессе введения должна быть перекрыта. В ходе инъекции ПФОС для поддержания ВГД в пределах нормы должна проводиться аспирация жидкости над уровнем ПФОС. Необходимо постоянно следить за тем, чтобы разрыв сетчатки (хотя бы один» если их несколько) находился выше уровня ПФОС и чтобы через него СРЖ могла свободно уходить из-под сетчатки (рис. 10.28).
Рис. 10.28. Ротация глазного яблока при заполнении витреальной полости ПФОС
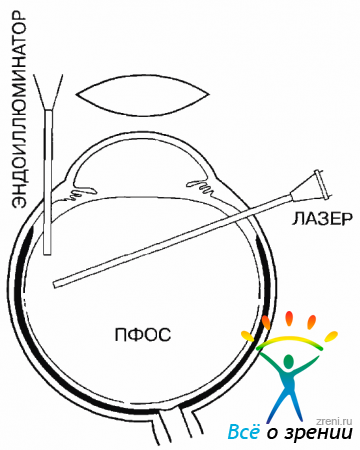
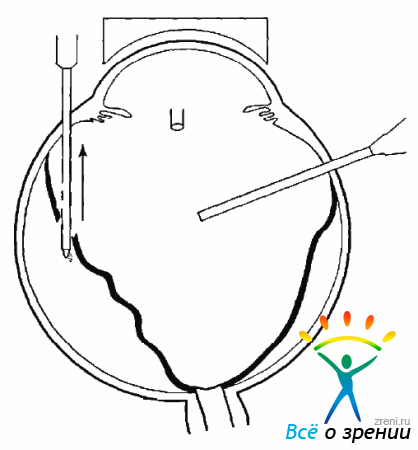
ЭЛК сетчатки проводится непосредственно после заполнения глаза ПФОС. Световод вводят через один из разрезов склеры. Прежде всего коагуляцию необходимо сделать в области разрыва сетчатки. Коагуляты наносят по краю разрыва в несколько рядов. Во многих случаях коагуляцию следует провести но всей периферии сетчатки на 360°, нанося коагуляты в 3-4 ряда (рис. 10.29).
Рис. 10.29. ЭЛК крайней периферии
Вначале коагулируют сетчатку на 180° по окружности (рис. 10.30),
Рис. 10.30. ЭЛК проводится через первую склеротомию
затем лазерный световод проводят через второй, противоположный операционный разрез и коагулируют вторую половину (рис. 10.31).
Рис. 10.31. ЭЛК проводится через вторую склеротомию
Особую осторожность нужно проявлять, проводя коагуляцию на 3 и 9 часах, с тем чтобы не повредить задние длинные цилиарные артерии и нервы. ЭЛК выполняют также во всех зонах, где были оставлены сегменты эпиретинальных мембран, где произошли кровотечения или возникли ятрогенные дефекты сетчатки. Все участки выраженной дистрофии сетчатки также должны быть окружены коагулятами. ЭЛК крайней периферии следует проводить с использованием широкоугольной приставки. Кроме того, необходимо проводить компрессию склеры для улучшения визуализации.
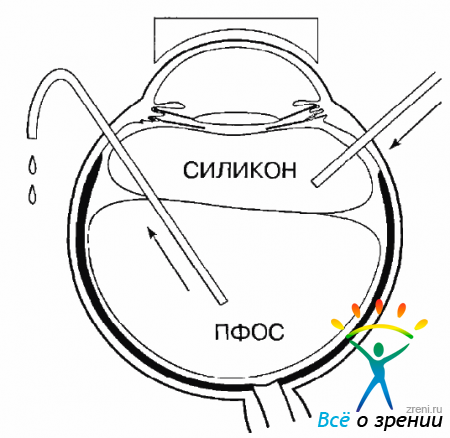
В тех случаях, когда планируется длительная тампонада полости СТ, обычно используют силиконовое масло, поэтому, завершая операцию, необходимо произвести еще одну замену. Нужно ввести силикон и аспирировать ПФОС. Через одну склеротомию в полость СТ проводят канюлю для введения силикона в ретролентальное пространство, в другую склеротомию — Г-образную канюлю, которую направляют к заднему полюсу глаза, и через нее аспирируют ПФОС. Аспирацию и инъекцию нужно делать синхронно и адекватно, так, чтобы ВГД оставалось постоянным и было в пределах нормы. Надо учитывать, что силикон, имеющий большую вязкость, вводится медленно, а значительно более текучее ПФОС удаляется легче и быстрее. Поэтому определяющим является введение силиконового масла, а аспирация ПФОС должна определяться скоростью введения силикона (рис. 10.32).
Рис. 10.32. Замена ПФОС на силиконовое масло
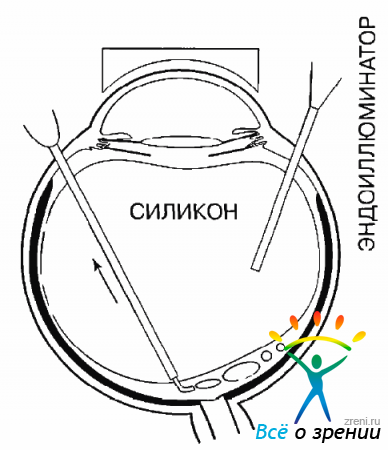
В ходе проведения этого этапа операции необходим строгий контроль за положением канюль. В самом начале введения силикона инъекционная канюля должна располагаться в передних отделах полости СТ, и только после введения некоторого количества силикона она может быть смешена к центру. Важно, чтобы конец канюли все время находился внутри силиконовой капли.
Аспирационная канюля, введенная внутрь ПФОС, по мере его удаления все время должна приближаться к ДЗН. Контроль за положением этой канюли должен быть особенно строгим, когда удаляются последние мелкие капли ПФОС, находящиеся на поверхности сетчатки или ДЗН. Именно поэтому нужна Г-образная канюля, аспирационное отверстие которой направлено в сторону и может быть подведено к капле сбоку (рис. 10.33).
Рис. 10.33. Аспирация последних капель ПФОС
Риск засасывания сетчатки при этом сводится к минимуму. Вводя силикон, необходимо стремиться к тому, чтобы он максимально заполнил полость СТ.
При ПВР иногда встречаются и субретинальные пролифераты различной формы (рис. 10.34).
Рис. 10.34. Субретинальный пролиферат в виде тяжа
Тяжи могут быть в виде кольца (рис. 10.35),
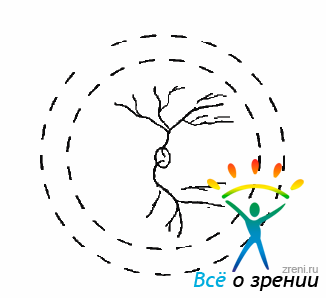
Рис. 10.35. Кольцевой субретинальный пролиферат
а иногда, разветвляясь, могут принимать древовидную форму. Субретинальные пролифераты, стягивая сетчатку, поднимают ее, собирают в складки, препятствуй прилеганию (рис. 10.36).

Рис. 10.36. Сетчатка подтянута к субретинальному пролиферату
В некоторых случаях небольшие субретинальные пролифераты можно удалить или через разрыв сетчатки, если он расположен недалеко от пролиферата (рис. 10.37),
Рис. 10.37. Удаление субретинального пролифератa пинцетом через разрыв сетчатки
или через специально сделанную ретинотомию (рис. 10.38).
Рис. 10.38. Извлечение фрагментированного тяжа из-под сетчатки через ретинотомию
Большие субретинальные тяжи необходимо рассечь, с тем чтобы снять тракции и добиться расправления складок (рис. 10.39,10.40).
Рис. 10.39. Рассечение субретинального тяжа через сетчатку
Рис. 10.40. Уплощение сетчатки после рассечения тяжа
Рассечение субретинальных тяжей возможно или через существующий разрыв сетчатки, или через специально для этого сделанную ретинотомию. После рассечения субретинального тяжа, когда сетчатка расправится, зону ретинотомии необходимо окружить очагами лазеркоагуляции.
Иногда полное удаление эпиретинальных и субретинальпых тракции не приводит к устранению фиксированных складок сетчатки, которая остается натянутой (рис. 10.41).
Рис. 10.41. Укорочение сетчатки, связанное с ее ущемлением в ране
Это происходит в результате либо ущемления ее в ране (при дренаже СРЖ), либо из-за ретинального укорочения (рис. 10.42).
Рис. 10.42. Укорочение сетчатки, связанное с эпиретинальным и субретинальным фиброзом
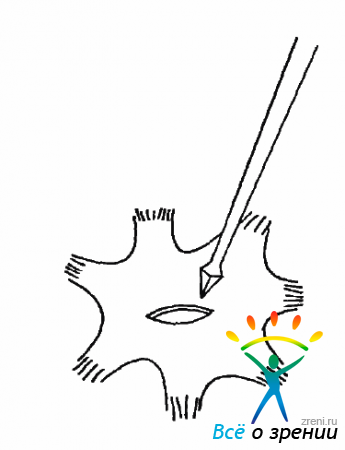
В этих случаях приходится прибегать к послабляющей ретинотомии, которая в зависимости от степени ретинальных изменений может быть сравнительно небольшой, требующей проведения лишь ЭЛК (рис. 10.43).
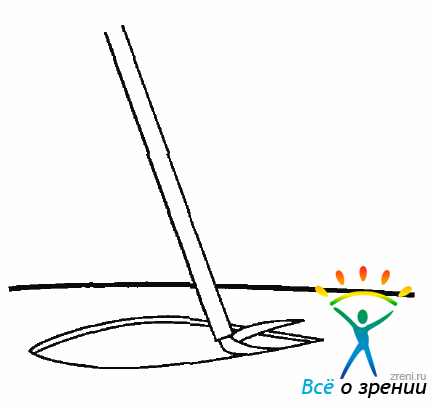
Рис. 10.43. Послабляющая ретинотомия
В тех случаях, когда используется широкая ретинотомия (рис. 10.44)
Рис. 10.44. Широкая ретинотомия
(вплоть до круговой), возникает необходимоеть фиксировать края сетчатки ретинальными гвоздями. Эффективность применения ретинальных гвоздей возрастает, если использовать специальные эластичные прокладки, изготавливаемые из сополимера коллагена. Применение прокладок прижимает сетчатку более эластично, увеличивает площадь давления, уменьшает количество гвоздей, необходимых для закрытия больших разрывов или ретинотомий (рис. 10.47).
Рис. 10.47. Край сетчатки после ретинотомии фиксирован ретинальными гвоздями и ЭЛК
↑ Эпимакулярная мембрана
Одним из проявлений ПВР является формирование эпимакулярных мембран. Их появление связано с пролиферативным ростом клеток глии (астроциты, клетки Мюллера), который может быть вызван повреждением ВПМ сетчатки. Эпимакулярные мембраны могут развиться после увеитов, парспланитов, травм, витрсоретинальных операций (витрэктомия, циркляж и т.д.). Возможно идиопатичсское течение, которое связывают с острой ЗОСТ, в результате которой может образоваться дефект в ВПМ сетчатки. Сокращаясь, мембрана стягивает сетчатку, образуя радиальные складки (рис. 10.48).
Рис. 10.48. Эпимакулярная мембрана, складки сетчатки
Нередко складчатость сопровождается отеком макулярной области. Все это значительно снижает ос гроту зрения.
Лечение эпимакулярных мембран хирургическое, и заключается в проведении витрэкгомии и удалении мембраны. Проводя витрэктомию, нужно помнить, что часто, несмотря на ЗОСТ, ЗГМ может сохранять связь с макулярной зоной, и усиление тракций в ходе удаления ЗГМ может быть причиной разрывов в фовеолярной зоне. Обычно удаление мембраны возможно с помощью пилинга. Одноразовым витреальным микроножом выполняют разрез мембраны в центре (рис. 10.49).
Рис. 10.49. Рассечение мембраны витреоретинальным ножом
Его необходимо проводить между складок сетчатки там, где между мембраной и сетчаткой есть зазор. Захватив витреальным пинцетом край разреза, производят пилинг в направлении от центра к краю (рис. 10.50).
Рис. 10.50. Удаление эпимакулярной мембраны пинцетом
Мембрана при этом разрывается и удаляется. Если в ходе пилинга обнаружатся прочные сращения мембраны с сетчаткой, необходимо использовать прямоугольно изогнутые витреальные ножницы для окончательного отделения мембраны от сетчатки (рис. 10.51).
Рис. 10.51. Отсечение мембраны от сетчатки
Небольшие мембраны или их фрагменты можно удалять из глаза пинцетом. Если мембрана большая, то после ее отделения от сетчатки окончательное удаление следует производить витреотомом. Удаление эпимакулярной мембраны может повысить остроту зрения в 2-2,5 раза.
ОС так или иначе всегда связана с пролиферативным процессом. Развитие пролиферации формирует неподвижные складки сетчатки и постепенно приводит к воронкообразной конфигурации всего витреоретинального комплекса. Витрэктомия в сочетании с мембранопилингом, сегментацией и деламинацией эпиретинальной мембраны (ЭРМ), тампонада с помощью ПФОС и силикона позволяют получать положительные результаты даже в очень тяжелых случаях.
Чаще всего эти сравнительно сложные вмешательства проводятся на единственных глазах. Следует помнить, что восстановление функций находится в прямой зависимости от сроков заболевания. В запущенных случаях можно получить зрение лишь в несколько сотых или даже тысячных.
----
Статья из книги: Витреоретинальная хирургия | Захаров В. Д.


Комментариев 0