Сетчатка. Часть 3

Содержание:
Описание
↑ Сосудистые заболевания сетчатки
Сосудистые заболевания сетчатки часто связаны с системными заболеваниями, среди которых большую роль играют сердечнососудистые заболевания, артериальная гипертензия, стеноз сонных артерий, диабет; изменения состава крови, повышение ее вязкости. Офтальмолог часто наблюдает ретинопатию при синдроме артериальной гипертензии и диабете, которые широко распространены во всех странах мира.
Ретинопатия при артериальной гипертензии. Артериальная гипертензия (АГ) может привести к различным изменениям на глазном дне, патофизиология и степень выраженности которых зависят от стадии заболевания.
Клинически при АГ выделяют два типа нарушений на глазном дне:
- васкулярные, представленные очаговыми интраретинальными, периартериолярными транссудатами, хлопкоподобными очагами, изменениями артериол и вен сетчатки, интраретинальными микрососудистыми нарушениями;
- экстраваскулярные — отек сетчатки и макулы, геморрагии, твердый экссудат, потеря нервных волокон.
Ретинопатия при АГ может быть острой или находиться в стадии ремиссии в зависимости от характера течения основного заболевания. Очаговый некроз стенок сосудов является причиной кровоизлияний в слое нервных волокон, окклюзии поверхностных капилляров, образования хлопковидных пятен, которые локализуются в слое нервных волокон, развития глубокого отека сетчатки и экссудации в наружных плексиформных слоях. В острой стадии артериолы значительно сужаются, может возникнуть отек диска зрительного нерва. При флюоресцентной ангиографии выявляют нарушения кровообращения в хориоидее, предшествующие изменениям в сетчатке.
При диагностике, помимо офтальмоскопии, которую необходимо проводить не реже 1 раза в год, применяют электроретинографию для выявления нарушений биоэлектрической активности сетчатки, по степени изменения которой судят о степени ишемизации сетчатки; периметрию, при которой могут быть обнаружены ограниченные дефекты в полях зрения.
Лечение должно включать гипотензивную терапию, направленную на стабилизацию артериального давления, которую проводят под контролем биохимических и реологических свойств крови, а также анализа коагулограммы.
Диабетическая ретинопатия является основной причиной слепоты при сахарном диабете.
↑ Воспалительные заболевания сетчатки — ретиниты
Инфекционные и воспалительные заболевания сетчатки редко бывают изолированными: они, как правило, служат проявлением системного заболевания. В воспалительный процесс вовлекаются Хориоидея и пигментный эпителий сетчатки, в результате чего формируется характерная офтальмоскопическая картина хориоретинита, при этом часто трудно определить, где первично возникает воспалительный процесс — в сетчатке или хориоидее. Заболевания вызываются микробами, простейшими, паразитами или вирусами. Процесс может быть распространенным, диссеминированным (например, сифилитический ретинит), локализоваться в центральных отделах сетчатки (центральный серозный хориоретинит) или возле диска зрительного нерва (юкстапапиллярный хориоретинит Йенсена). Локализация воспалительного процесса вокруг сосудов характерна для перифлебита вен сетчатки и болезни Илза.
Различные этиологические факторы, вызывающие воспалительные изменения в заднем полюсе глазного дна, обусловливают мультифокальное вовлечение сетчатки и хориоидеи в патологический процесс. Часто основную роль в диагностике играет офтальмоскопическая картина глазного дна, так как не существует специфических диагностических лабораторных тестов для выявления причины заболевания.
Выделяют острые и хронические воспалительные процессы в сетчатке. Для установления диагноза очень важны анамнестические данные. Гистологически разделение воспалительного процесса на острое и хроническое основывается на типе воспалительных клеток, обнаруженных в тканях или экссудате. Острое воспаление характеризуется наличием полиморфно-ядерных лимфоцитов. Лимфоциты и плазматические клетки выявляют при хроническом не-гранулематозном воспалении, а их присутствие свидетельствует о вовлечении в патологический процесс иммунной системы. Активация макрофагов или эпителиоидных гистиоцитов и гигантских воспалительных клеток является признаком хронического гранулематозного воспаления, поэтому иммунологические исследования часто являются основными не только при установлении диагноза, но и при выборе тактики лечения.
Симптом белых пятен. Воспалительные мультифокальные изменения в сетчатке и хориоидее появляются при многих инфекционных заболеваниях.
Множественные быстропроходящие белые пятна. Этиологический фактор не установлен. У некоторых пациентов пятна возникают после вирусной инфекции, введения вакцины гепатита В.
Синдром характеризуется типичными клинической картиной, функциональными изменениями и формой течения. Основное отличие от синдромов мультифокального хориоидита и гистоплазмоза состоит в том, что воспалительные очаги быстро появляются, исчезают в течение нескольких недель и не переходят в атрофическую стадию.
Обычно болеют женщины молодого и среднего возраста. Заболевание начинается на одном глазу с внезапной потери зрения, появления фотопсии, изменения темпоральных границ поля зрения и слепого пятна. ЭРГ и ЭОГ патологические.
Офтальмоскопическая картина: множество нежных, малозаметных беловато-желтоватых пятен разного размера обнаруживают в заднем полюсе в глубоких слоях сетчатки, преимущественно назально от зрительного нерва, диск зрительного нерва отечен, сосуды окружены муфтами. В ранней фазе ангиограммы отмечаются слабая гиперфлюоресценция белых пятен, просачивание красителя и позднее окрашивание пигментного эпителия сетчатки. В стекловидном теле находят воспалительные клетки. С развитием процесса в макулярной области отмечается слабая гранулярная пигментация.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Лечение заболевания, как правило, не проводят.
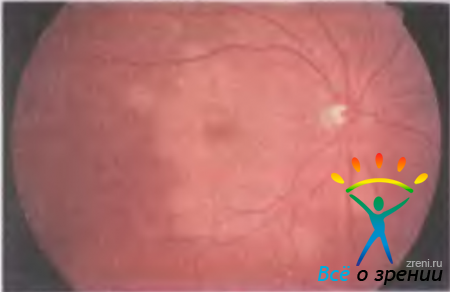
Острая мультифокальная плакоидная эпителиопатия. Характерные признаки заболевания — внезапная потеря зрения, наличие множественных рассеянных скотом в поле зрения и больших очагов поражения кремового цвета на уровне пигментного эпителия в заднем полюсе глаза (рис. 15.13).
Рис. 15.13. Мультифокальная плакоидная эпителиопатия.
Острая мультифокальная плакоидная пигментная эпителиопатия возникает после таких продромальных состояний, как повышение температуры тела, недомогание, боли в мышцах, наблюдающихся при гриппе, респираторной вирусной или аденовирусной инфекции. Отмечено сочетание мультифокальной плакоидной пигментной эпителиопатии с патологией центральной нервной системы (менингоэнцефалиты, церебральные васкулиты и инфаркты), тиреоидитом, васкулитом почек, узловатой эритемой.
Клиническая картина заболевания представлена множественными беловато-желтыми пятнами на уровне пигментного эпителия сетчатки. Они исчезают при купировании общего воспалительного процесса.
Острый очаговый ретинальный некроз. Заболевание возникает в любом возрасте. Характерные симптомы — боль и снижение зрения. В клинической картине отмечаются белые некротические очаги в сетчатке и васкулит, к которым затем присоединяется оптический неврит. Острое поражение сетчатки возникает, как правило, при системной вирусной инфекции, например при энцефалите, опоясывающем герпесе, ветряной оспе. Некроз начинается на периферии сетчатки, быстро прогрессирует и распространяется к заднему полюсу глаза, сопровождаясь окклюзией и некрозом сосудов сетчатки. В большинстве случаев возникает отслойка сетчатки с многочисленными разрывами. Важную роль в развитии заболевания играют иммунопатологические механизмы.
Лечение системное и местное — противовирусное, противовоспалительное, антитромботическое, хирургическое.
Центральная серозная хориоретинопатия — заболевание, проявляющееся серозной отслойкой нейроэпителия сетчатки и/или пигментного эпителия. Установлено, что серозная отслойка может быть идиопатической, а также обусловленной воспалительными и ишемическими процессами.
Пусковым механизмом в развитии заболевания может быть стресс, а возникновение заболевания обусловлено повышенной проницаемостью мембраны Бруха. При этом в патогенезе заболевания важное значение придают нарушению скорости кровотока и гидростатического давления в хориокапиллярах, а также увеличению проницаемости стенок сосудов хориоидеи. Доказательств наследственного характера заболевания нет. Центральная серозная хориоретинопатия широко распространена во всем мире. Среди заболевших преобладают мужчины в третьей — четвертой декаде жизни. Прогноз благоприятный, но часто отмечаются рецидивы.
Больные предъявляют жалобы на внезапное затуманивание зрения, появление темного пятна перед глазом, уменьшение (микропсия) или увеличение (макропсия) предметов, извращение их формы (метаморфопсия) в одном глазу, нарушение цветового зрения, аккомодации. Начальные симптомы могут быть не замечены пациентом до проявления болезни в другом глазу. В 40—50 % случаев процесс двусторонний. Относительная сохранность остроты зрения при наличии отслойки пигментного эпителия может объясняться наличием неотслоенного нейроэпителия сетчатки.
В ранней стадии заболевания в центральном отделе появляется очаг приподнятой мутной сетчатки размером от 0,5 до 5 диаметров диска зрительного нерва. По краю очага перегибающиеся сосуды создают ободок светового рефлекса.
Через несколько недель проминенция очага уменьшается, исчезает помутнение сетчатки. На месте очага остаются мелкие желтовато-белые пятна, называемые преципитатами. Острота зрения повышается, но сохраняется относительная скотома в поле зрения. Позднее острота зрения восстанавливается, исчезают субъективные и объективные симптомы заболевания, однако нередко процесс рецидивирует. После повторной атаки заболевания в макулярной области остаются участки неравномерной пигментации.
Диагноз подтверждают результаты флюоресцентной ангиографии: выявляют один или несколько дефектов в пигментном эпителии, через которые краситель проходит в субэпителиальное и субретинальное пространство.
В большинстве случаев происходит самоизлечение через несколько недель или месяцев. С учетом предполагаемой этиологии процесса проводят дегидратационную и противовоспалительную терапию, назначают стероиды; выполняют также лазерную фотокоагуляцию для закрытия дефектов в пигментном эпителии.
Болезнь Илза (ювенильная ангиопатия) — гетерогенное заболевание, которое может быть отнесено как к сосудистым, так и к воспалительным (периваскулит, васкулит, перифлебит). Характерные признаки — рецидивирующие кровоизлияния в стекловидное тело и неоваскуляризация сетчатки на периферии без каких-либо типичных клинических признаков. Неоваскуляризация обычно отмечается на границе между нормальной сетчаткой и ишемической зоной с плохим кровоснабжением. Чаще болеют мужчины в возрасте 15— 45 лет.
Офтальмоскопически: многие вены сетчатки расширены, извиты и окутаны муфтами экссудата, рядом много новообразованных сосудов. Муфты распространяются по ходу вен до артериовенозного перекреста. Возможны точечные и пламевидные кровоизлияния в сетчатку из аневризм капилляров, а также распространенные преретинальные кровоизлияния.
Заболевание обычно сохраняется в течение многих лет, постепенно затухая. Клинически выделяют три подтипа перифлебита: экссудативную форму с муфтами, отеком сетчатки, преретинальным экссудатом; геморрагическую форму с множественными кровоизлияниями в сетчатку и стекловидное тело; пролиферативную форму с новообразованными сосудами в сетчатке и прорастанием сосудов в стекловидное тело, тяжами и мембранами в стекловидном теле, вторичной тракционной отслойкой сетчатки.
Прогноз относительно зрения плохой. К осложнениям относятся кровоизлияния в стекловидное тело, катаракта, папиллит, вторичная глаукома, тракционная и регматогенная отслойка сетчатки, рубеоз радужки.
Лечение системное и хирургическое в зависимости от клинических проявлений болезни. Системно используют кортикостероиды, но положительный эффект от их применения нестабилен. Лазер- и фотокоагуляцию проводят с целью уменьшения и предотвращения неоваскуляризации в стекловидное тело, тракции (натяжение фиброзными тяжами) и отслойки сетчатки. Витрэктомию выполняют при наличии массивных кровоизлияний в стекловидном теле и витреоретинальных тяжей.
Юкстапапиллярный хориоретинит Йенсена — воспалительный хориоретинальный очаг с вовлечением в патологический процесс всех, в том числе поверхностных, слоев сетчатки, локализованный возле диска зрительного нерва. Наряду с типичной локализацией характерным симптомом является сегментарный дефект в поле зрения, распространяющийся от диска зрительного нерва к периферии. Заболевание чаще возникает в третьей декаде жизни, и в большинстве случаев причиной его развития является токсоплазмоз. На другом глазу может быть характерный для врожденного токсоплазмоза атрофический очаг в макулярной области.
При офтальмоскопии в острой стадии наблюдается прилежащий к диску зрительного нерва овальный серо-белый проминирующий фокус воспаления, размер которого равен диаметру диска. Стекловидное тело диффузно опалесцирует. Проходящие сквозь очаг воспаления или над его поверхностью артерии имеют различный калибр и изменения стенок.
↑ Отслойка сетчатки
Отслойка сетчатки представляет собой отделение слоя палочек и колбочек, т. е. нейроэпителия, от пигментного эпителия сетчатки, обусловленное скоплением жидкости между ними. При этом нарушается питание наружных слоев сетчатки, что приводит к быстрой потере зрения.
Возможность отслоения сетчатки обусловлена особенностями ее строения. Важную роль играют дистрофические изменения сетчатки и тракционные воздействия со стороны стекловидного тела.
Различают дистрофическую, травматическую и вторичную отслойку сетчатки.
Дистрофическая, называемая также первичной, идиопатической, регматогенной (от греч. rhegma —разрыв), возникает в связи с разрывом сетчатки, через который под нее проникает жидкость из стекловидного тела.
Травматическая развивается вследствие прямой травмы глазного яблока — контузии или проникающего ранения.
Вторичная является следствием различных заболеваний глаза: новообразований хориоидеи и сетчатки, увеитов и ретинитов, цистицеркоза, сосудистых поражений, кровоизлияний, диабетической и почечной ретинопатии, тромбозов центральной вены сетчатки и ее ветвей, ретинопатии недоношенных и при серповидно-клеточной анемии, ангиоматоза Гиппеля — Линдау, ретинита Коатса и др.
Особенности патогенеза и клиники травматической и вторичной ОС представлены в соответствующих разделах учебника.
Основным патогенетическим фактором в развитии дистрофической и травматической отслойки сетчатки является разрыв сетчатки или отрыв ее от зубчатой линии.
Причины формирования разрывов сетчатки окончательно не установлены. Однако в патогенезе разрывов и отслойки сетчатки, несомненно, имеют значение дистрофические изменения сетчатки и хориоидеи, тракционные воздействия со стороны стекловидного тела и ослабление связей между фоторецепторным слоем сетчатки и пигментным эпителием.
Среди периферических витреохориоретинальных дистрофий условно можно выделить наиболее часто встречающиеся формы (рис. 15.14).
Рис. 15.14. Схемы и классификация периферических витреохориоретинальных дистрофий, являющихся фактором риска отслойки сетчатки.
В соответствии с локализацией следует различать экваториальные, параоральные (у зубчатой линии) и смешанные формы периферических витреохориоретинальных дистрофий, которые выявляют в 4—12 % глаз в общей популяции. Наиболее опасной в плане возникновения разрывов и отслойки сетчатки считается решетчатая дистрофия.
Решетчатая дистрофия сетчатки располагается обычно экваториально или кпереди от экватора глаза. Ее характерным признаком является сеть переплетающихся белых линий (облитерированных сосудов сетчатки), между которыми выявляют участки истончений, разрывы сетчатки и витреоретинальные сращения. При прогрессировании решетчатой дистрофии могут формироваться не только дырчатые, но и клапанные, а также большие атипичные разрывы по всей длине области поражения ("гигантские" разрывы). Излюбленная локализация — верхненаружный квадрант глазного дна, однако встречаются и круговые варианты решетчатой дистрофии.
Разрывы сетчатки. Дырчатые разрывы чаще всего сочетаются с решетчатой и кистовидной дистрофией, а разрывы с крышечкой и клапанные, как правило, обусловлены витреоретинальной тракцией, задней отслойкой стекловидного тела, его ретракцией и кровоизлияниями и являются второй после решетчатой дистрофии причиной возникновения отслойки сетчатки.
Патологическая гиперпигментация имеет вид множественных пигментированных фокусов различных величины и формы. Она нередко сопутствует решетчатой дистрофии и сочетается с витреоретинальными сращениями.
Кистовидная дистрофия сетчатки локализуется на крайней периферии глазного дна, возникает в молодом возрасте, прогрессируя к старости. Микрокисты могут сливаться, формируя более крупные кисты сетчатки, возможны разрывы как внутренних, так и наружных стенок кист. Офтальмоскопически кисты выглядят как множественные круглые или овальные ярко-красные прозрачные образования.
Ретиношизис — расслоение сетчатки — возникает как следствие пороков ее развития или дистрофических процессов. К врожденным формам ретиношизиса относятся врожденные кисты сетчатки, Х-хромосомный ювенильный ретиношизис, при котором более чем у половины больных, помимо периферических изменений, отмечается патология сетчатки в макулярной области, приводящая к снижению зрения. При плоском ретиношизисе сетчатка приобретает серовато-беловатый цвет, чаще всего в нижненаружных отделах глазного дна. Прогрессируя, ретиношизис может трансформироваться в гигантские кисты сетчатки, появляются разрывы в стенках ретиношизиса. Дистрофический ретиношизис чаще всего возникает при миопии, а также в пожилом и старческом возрасте.
Хориоретинальная атрофия имеет вид атрофических фокусов с пигментированной каймой. Увеличиваясь в размерах, атрофические очаги могут сливаться, захватывая всю нижнюю периферию глазного дна, нередко распространяясь по всей его окружности. Заболевание развивается в пожилом возрасте на обоих глазах и редко приводит к отслойке сетчатки.
Смешанные формы обусловлены сочетанием перечисленных выше видов дистрофий.
В клинической практике периферические витреохориоидальные дистрофии часто не диагностируют, так как они не вызывают нарушения зрительных функций. Для того чтобы выявить эти изменения нужно исследовать периферию глазного дна в условиях медикаментозного расширения зрачка. С этой целью проводят бинокулярную офтальмоскопию, биомикроскопию с помощью положительных линз и трехзеркальной линзы Гольдмана, при необходимости в сочетании с поддавливанием склеры (склерокомпрессия). Своевременное обнаружение измененных участков, в связи с наличием которых существует угроза разрывов, позволяет провести успешную световую или хирургическую профилактику отслойки сетчатки.
К факторам риска возникновения отслойки сетчатки относятся периферические витреохориоретинальные дистрофии, уже имеющаяся отслойка сетчатки на одном глазу, осложненная миопия, афакия, врожденная патология и травмы органа зрения (прямые и контузионные), работа, связанная с чрезмерным физическим напряжением и подъемом больших тяжестей, наличие отслойки или дистрофий в сетчатке у родственников I степени родства.
Клиническая картина при отслойке сетчатки складывается из субъективных и объективных симптомов.
Жалобы больного сводятся к внезапному появлению скотом, т. е. выпадений в поле зрения (обозначаемых пациентом, как "завеса”, "пелена" перед глазом), которые прогрессивно увеличиваются и приводят к еще большему снижению остроты зрения. Этим субъективным симптомам могут предшествовать ощущения "вспышек и молний” (фотопсии), искривления предметов (метаморфопсии), плавающие помутнения.
При выяснении анамнеза следует обратить внимание на наличие отслойки сетчатки у членов семьи больного, миопии, травм, физических напряжений.
Помимо обычного офтальмологического исследования, у больного, у которого заподозрена отслойка сетчатки, должны быть проведены периметрия, биомикроскопия стекловидного тела и сетчатки, непрямая (лучше бинокулярная) офтальмоскопия. При затруднениях в диагностике и выборе оптимального метода лечения полезна оценка энтоптических феноменов, склерокомпрессия, использование ультразвукового и электрофизиологического исследований.
Характерные для отслойки сетчатки выпадения в поле зрения и степень снижения остроты зрения зависят от локализации и распространенности отслойки и вовлечения в патологический процесс макулярной области. Выпадение в поле зрения возникает на стороне, противоположной расположению отслойки. Механофосфен в зоне поражения отсутствует, ЭРГ либо не регистрируется, либо резко субнормальна.
У половины больных выявляют относительное (по сравнению с парным глазом) снижение внутриглазного давления.
Биомикроскопия позволяет уточнить характер витреоретинальных взаимоотношений, определить наличие деструкции стекловидного тела, пигментных гранул, шварт, кровоизлияний, отслойки стекловидного тела.
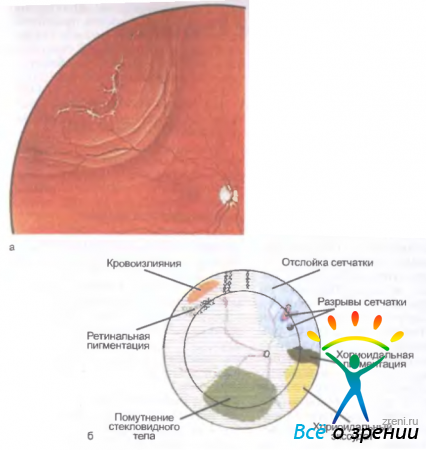
Офтальмоскопически отслойка сетчатки проявляется исчезновением на том или ином протяжении глазного дна нормального красного рефлекса, который в зоне отслойки становится серовато-беловатым, а сосуды сетчатки — более темными и извитыми, чем обычно (рис. 15.15,а).
Рис. 15.15. Отслойка сетчатки, а — регматогенная отслойка сетчатки с разрывами; б — ретинальная карта с использованием международного цветового кода
В зависимости от распространенности, высоты и давности отслойки сетчатки она то более, то менее выступает в стекловидное тело, сохраняя в ранние сроки почти полную прозрачность. При небольшой высоте отслойки (так называемая плоская отслойка) судить о ее наличии можно лишь по изменению хода сосудов и меньшей четкости рисунка хориоидеи, а также по снижению биоэлектрической активности сетчатки. При высокой и пузыревидной отслойке сетчатки диагноз не вызывает сомнений, поскольку виден колышащийся беловато-сероватый пузырь. При длительном существовании отслоенной сетчатки и нарастании процессов витреоретинальной пролиферации в сетчатке возникают грубые складки, звездчатые рубцы. Отслоенная сетчатка становится неподвижной, ригидной. В конечном счете она приобретает воронкообразную форму и сохраняет связь с подлежащими оболочками только вокруг диска зрительного нерва и у зубчатой линии.
Разрывы и отрывы сетчатки имеют красный цвет и разную форму. Различают разрывы дырчатые, клапанные, с крышечкой, атипичные. Разрывы могут быть одиночными и множественными, центральными и парацентральными, экваториальными и параоральными (расположены вблизи зубчатой линии). Вид, локализация и размер разрыва во многом определяют топографию и скорость распространения отслойки сетчатки. При расположении разрывов в верхней половине глазного дна отслойка, как правило, прогрессирует значительно стремительнее, чем при нижних разрывах и отрывах. Наиболее часто разрывы локализуются в верхненаружном квадранте глазного дна. Врач, обнаружив один разрыв в сетчатке, обязательно должен продолжить поиски, последовательно осматривая центральные и парацентральные, а затем экваториальные и параоральные отделы глазного дна по меридианам, так как выявление и блокада всех разрывов сетчатки определяет как выбор оптимального метода вмешательства, так и его эффективность. Необходимо также выявить витреоретинальные сращения.
Все выявленные изменения заносят в специальную карту глазного дна, принятую Международным обществом ретинологов (рис. 15.15,б).
Профилактика отслойки сетчатки сводится к раннему выявлению периферических дистрофий сетчатки, своевременному проведению профилактических вмешательств, рациональному трудоустройству больных и динамическому наблюдению за ними. Чаще всего для профилактики отслойки используют лазерную фотокоагуляцию и криопексию. Особое внимание необходимо уделять пациентам из групп повышенного риска возникновения ОС, в которых следует расширять показания к профилактическим вмешательствам.
Хирургическое лечение отслойки сетчатки имеет цель блокировать разрывы сетчатки и устранить витреоретинальные сращения, оттягивающие сетчатку в полость стекловидного тела.
Все используемые с этой целью методы оперативных вмешательств можно условно разделить на три группы.
Гипер- или гипотермические (фотокоагуляция, диатермокоагуляция, криопексия), локальные транспупиллярные или транссклеральные воздействия, призванные вызвать слипчивое воспаление в зоне разрывов сетчатки и прочно фиксировать сетчатку.
Склеропластические операции (временное баллонное или постоянное локальное, циркулярное или комбинированное пломбирование склеры в зоне проекции разрывов сетчатки силиконовыми или биологическими имплантатами), направленные на восстановление контакта сетчатки с подлежащими оболочками. Пломба, наложенная снаружи на склеру, вдавливает ее внутрь и приближает наружную капсулу глаза и хориоидеи» к отслоенной и укороченной сетчатке.
Интравитреальные вмешательства — это операции, выполняемые внутри полости глаза. Прежде всего производят витрэктомию — иссечение измененного стекловидного тела и витреоретинальных шварт. Для того чтобы придавить сетчатку к подлежащим оболочкам глаза, вводят расширяющиеся газы, перфторорганические соединения или силиконовое масло. Ретинотомия — это рассечение укороченной и сократившейся отслоенной сетчатки с последующим расправлением ее и фиксацией краев с помощью крио-или эндолазерной коагуляции. В отдельных случаях используют микроскопические ретинальные гвозди и магниты. Операции выполняют с эндоскопическим освещением при помощи специальных манипуляторов.
Обязательным условием успеха операций по поводу отслойки сетчатки является их своевременность, так как длительное существование отслойки приводит к гибели зрительно-нервных элементов сетчатки. В таких случаях даже при полном анатомическом прилегании сетчатки не происходит восстановления или повышения зрительных функций. Необходим также постоянный тщательный офтальмоскопический контроль за надежной блокадой всех разрывов сетчатки в ходе операции. При отсутствии контакта сетчатки с подлежащими оболочками в зоне разрывов показана наружная или внутренняя эвакуация субретинальной жидкости и комбинация как эписклеральных, так и эндовитреальных приемов.
При выполнении операции на современном техническом уровне удается добиться прилегания сетчатки у 92—97 % больных. В раннем послеоперационном периоде показано проведение местной и общей противовоспалительной терапии с применением нестероидных и стероидных препаратов, системной энзимотерапии при наличии кровоизлияний. В последующем целесообразно проведение повторных курсов лечения, включающих препараты, нормализующие гемодинамику и микроциркуляцию глаза. Больные, оперированные по поводу отслойки сетчатки, должны находиться под диспансерным наблюдением офтальмолога и избегать физических перегрузок.
↑ Ретинопатия недоношенных
Ретинопатия недоношенных, или вазопролиферативная ретинопатия (прежнее название ретролентальная фиброплазия) — заболевание сетчатки глубоко недоношенных детей, у которых к моменту рождения не полностью развита сосудистая сеть (васкуляризация) сетчатки. Нормальная васкуляризация сетчатки начинается на 4-м месяце гестационного периода и заканчивается к 9-му месяцу. Заболевание возникает либо как ответ на пролонгированное воздействие больших концентраций кислорода, используемых при выхаживании недоношенных детей, либо как результат глубокой недоношенности при низкой массе тела. Наблюдаются различные формы неоваскуляризации. Патологические преретинальные новообразованные сосуды могут регрессировать, если в сетчатке происходит нормальное развитие сосудов сетчатки, могут и прогрессировать, приводя к тракциям, экссудативной или регматогенной отслойке сетчатки. Заболевание обычно начинается в первые 3—6 нед жизни, но не позднее 10-й недели. Рубцовые стадии полностью развиваются к 3— 5-му месяцу.
Изменения глазного дна при этой патологии начинаются с пролиферации сосудов, затем образуются фиброваскулярные мембраны, появляются кровоизлияния, экссудаты, отслойка сетчатки (рис. 15.16).
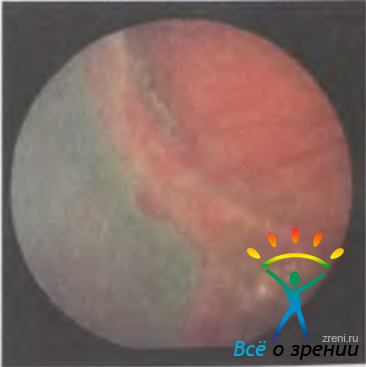
Рис. 15.16. Ретинопатия недоношенных: активная стадия (вал)
В ранних стадиях ретинопатии недоношенных возможны спонтанный регресс заболевания и остановка процесса на любой стадии.
Острота зрения значительно снижена (до светоощущения), электроретинограмма отсутствует при наличии отслойки. Диагноз устанавливают на основании данных анамнеза, результатов офтальмоскопии, ультразвукового исследования, электроретинографии и регистрации ЗВП.
Дифференциальную диагностику в зависимости от клинических симптомов проводят с ретинобластомой, кровоизлияниями новорожденных, внутричерепной гипертензией, врожденными аномалиями развития сетчатки, особенно с семейной экссудативной витреоретинопатией (болезнью Крисвика—Скепенса), характеризующейся нарушением васкуляризации сетчатки, фиброзными изменениями в стекловидном теле и частым развитием отслойки сетчатки. Ген, ответственный за развитие семейной экссудативной витреоретинопатии, локализуется в 11-й хромосоме на участке q13—23.
Лечение ретинопатии недоношенных в ранних стадиях, как правило, не требуется. В более поздних стадиях в зависимости от клинических проявлений используют антиоксиданты, ангиопротекторы, кортикостероиды. Лечение при активной неоваскуляризации сетчатки включает местную криотерапию или лазер- и фотокоагуляцию. На глазах с отслойкой сетчатки эффект криотерапии, лазер- и фотокоагуляции кратковременный. Выбор метода хирургического лечения отслойки сетчатки зависит от вида и распространенности отслойки (Витрэктомия или сочетание ее со склеротоксическими операциями).
----
Статья из книги: Глазные болезни | Копаева В.Г.



Комментариев 0