Вирусные болезни органа зрения (Часть 1)

Содержание:
Описание
↑ Этиология и патогенез вирусных болезней органа зрения
Учение о вирусах возникло в 1882 г., когда русский ботаник Д. И. Ивановский открыл возбудителя мозаичной болезни табака. Вирусное инфекционное начало считают доклеточной формой существования белка. Возбудитель состоит из оболочки (капсид), в которой заключена нуклеиновая кислота, обладающая генетическим кодом. В одних случаях это рибонуклеиновая, в других — дезоксирибонуклеиновая кислота, в зависимости от чего и вирусы делятся на РНК- и ДНК-содержащие.
И настоящее время в структуре инфекционной патологии человека вирусные заболевания занимают видное место. Офтальмологу приходится встречаться с вирусами различного тропизма (избирательности) по отношению к тканям глазного яблока и его придаточного аппарата. Это дермотронные, нейродермотропные, эпителнотропные вирусы, аденовирусы, энтеро-вирусы.
Существуют возбудители заболеваний со смешанным тропизмом, так называемые политропные вирусы. Тропизм вируса зависит от наличия на его поверхности особых рецепторов, которые соответствуют определенным рецепторам на поверхности клеток той ткани, где данный ни рус способен паразитировать.
В ряде случаев происходит смешанное инфицирование двумя и тремя возбудителями, что доказано специальными методиками иммунологического исследования. 14 наиболее частом симбиозе оказываются аденовирус с риновирусом, вирус герпеса с вирусом гриппа и парагриппа. Сочетанное инфицирование может вызывать атипичную клиническую картину, рецидивы заболевания, трудность этиологической диагностики на основании клинических признаков поражения.
↑ Клинические формы, диагностика и лечение вирусных болезней органа зрения
↑ Контагиозный моллюск.
Вызывается дермотропным поксвирусом. Эта нозологическая форма хорошо известна не только офтальмологам, по также педиатрам и дерматологам. Следует отметить, что термин «заразительный или контагиозный моллюск» в корне неверен. Он появился в то время, когда считали, что заболевание обязано своим происхождением простейшему моллюску, внедряющемуся в кожу.
Несмотря на то, что в настоящее время точно установлено вирусное происхождение заболевания, старый термин еще остался в силе. Дермотропный вирус, вызывающий клинику контагиозного моллюска, передается при непосредственном контакте, а также через предметы, в частности игрушки.
Клиническая картина поражения складывается из появления на коже одиночных или множественных узелков величиной от булавочной головки до горошины. Узелки плотны, безболезненны па ощупь, имеют цвет нормальной кожи, иногда со своеобразным блеском, напоминающим блеск жемчужины.
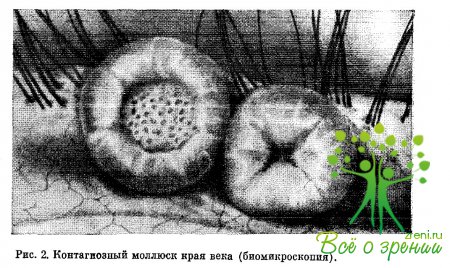
Типичным для контагиозного моллюска является наличие в центре узелка углубления с микроскопически малыми отверстиями (рис. 2). При сдавливании узелка через них выделяется масса белого цвета, состоящая из перерожденных элементов дермы. В свое время это содержимое и принимали за возбудителя заболевания — контагиозный моллюск.
Контагиозный моллюск может вызывать упорный вирусный блефарит, конъюнктивит и кератит, причем эти заболевания возникают независимо от локализации моллюска. В тех случаях, когда контагиозный моллюск находится на веках, происхождение перечисленных заболеваний имеет, несомненно, вирусную природу.
Блефарит и кератит, возникающие на почве контагиозного моллюска, обычно не отличаются какими-либо специфическими клиническими проявлениями. Что касается конъюнктивита, то ему свойственно наличие довольно крупных фолликулов, напоминающих по виду фолликулы при трахоме.
Эпидемический геморрагический конъюнктивит. В последние годы среди заболеваний конъюнктивы, на долю которых, по данным разных авторов, приходится от 30 до 47 % офтальмологической патологии, все чаще встречаются клинические формы, обязанные своим возникновением вирусному инфицированию.
К ним относится эпидемический геморрагический конъюнктивит — острое заболевание конъюнктивы, которое в виде эпидемической вспышки стало отмечаться в глазных стационарах страны с 1971 г. Зарубежные офтальмологи, работающие в условиях жаркого климата Азии и Африки, имели возможность наблюдать вспышки эпидемии геморрагического конъюнктивита и в предыдущие годы, причем в более развитой и резко выраженной форме.
Ю. Ф. Майчук (1981) приводит сведения о поражении эпидемическим геморрагическим конъюнктивитом четвертой части » даже половины всего населения городов экваториальной Африки. Установлена высокая контагиозность заболевания (100% заболеваемость при отсутствии эффективных мер профилактики).
Электронно-микроскопические исследования позволили констатировать, что возбудитель конъюнктивита относится к групп» рибонуклеиновых вирусов, паразитирует в кишечнике человека (энтеровирус). Он очень мал по размерам, отсюда и название его «пикорновирус».
Клинические проявления конъюнктивита весьма своеобразны. Это прежде всего острое начало. Инкубация занимает 1—2 дня (иногда 8—12 ч). Первым симптомом конъюнктивита является чувство рези в глазах, невозможность смотреть на свет. В таком состоянии больной обращается к врачу. При осмотре отмечаются отек век, хемоз конъюнктивы, ее инфильтрация, отдельные фолликулы па нижней переходной складке.
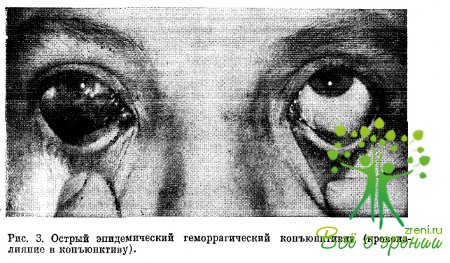
Отделяемое обычно не очень обильное, слизистого или слизисто-гнойного характера. Типичны кровоизлияния в ткань конъюнктивы и под конъюнктиву, появляющиеся в первые часы заболевания и исчезающие через несколько дней, а в отдельных случаях через 2 нед. Они имеют различные размеры и разную форму. Иногда это сплошное кровоизлияние, располагающееся по всей площади конъюнктивы склеры, иногда кровоизлияние в форме мазка (рис. 3).
В отдельных случаях наблюдаются микрокровоизлияния в виде петехий. Невооруженным глазом их увидеть невозможно. При обследовании таких больных надо использовать метод био-микроскопии. Еле заметные кровоизлияния следует искать в верхней половине конъюнктивы склеры, где они чаще сосредоточиваются.
Вторым клиническим признаком, патогномоничным для данного конъюнктивита, служит появление в конъюнктиве мелких, точечной формы пятен белого или бело-яселтого цвета. Они напоминают хорошо знакомые офтальмологам инфаркты мейбомиевых желез.
Данный симптом не встречается при других клинических формах вирусных конъюнктивитов. Он обязан своим происхождением цитопатическому действию вируса, вызывающего геморрагический конъюнктивит. Внедряясь с выводные протоки слизистых и добавочных слезных желез конъюнктивы, вирус обусловливает их закупорку некротизированными клетками, выстилающими проток.
Клиническая картина конъюнктивита в целом дополняется аденопатией предушных лимфатических желез, выражающейся в их болезненности и явном увеличении. В отдельных случаях развивается кератит. Его своеобразие заключается в поверхностной эпителиальной локализации процесса. На роговице обычно появляются мелкие инфильтраты, окрашивающиеся 2% раствором флюоресцеина.
Клиническая картина конъюнктивита может сочетаться с общими явлениями в виде слабости, недомогания, повышения температуры тела. В таких случаях ошибочно ставится диагноз гриппа или катара верхних дыхательных путей, на фоне которого терапевтом может быть не учтена или ложно истолкована глазная симптоматика.
Дифференциальную диагностику эпидемического геморрагического конъюнктивита следует проводить также с такими, казалось бы, не имеющими отношения к данному заболеванию состояниями, как профессиональные конъюнктивиты, электрическая офтальмия, снежная офтальмия. Их роднит с геморрагическим конъюнктивитом общность субъективных ощущений в виде остро возникшей боли, светобоязни, слезотечения, с чем на прием может явиться человек, подвергшийся воздействию паров йода на производстве или ультрафиолетовому облучению.
Тщательный осмотр, проведенный после закапывания в конъюнктивальную полость 0,5% раствора дикаина, позволяет на основании описанных выше патогномоничных симптомов диагностировать геморрагический конъюнктивит.
Острый эпидемический аденовирусный конъюнктивит. Эпидемическая ситуация, массовость поражения заставляют дифференцировать геморрагический конъюнктивит от другого весьма распространенного и хорошо изученного заболевания — острого эпидемического аденовирусного конъюнктивита.
В 1953 г. из аденоидной ткани носоглотки человека были выделены возбудители, вызывающие, как стало известно позднее, различные заболевания (гастроэнтериты, энцефалиты, катары верхних дыхательных путей, пневмонии). В настоящее время известно около 40 различных серотипов аденовируса человека.
Многие из них имеют отношение к глазной патологии, передаваясь воздушно-капельным путем и посредством прямых и непрямых контактов (через носовой платок, при рукопожатии, насморке, кашле). По данным эпидемиологов, аденовирусная инфекция в 40% случаев сочетается с гриппом и некоторыми другими заболеваниями. Острый эпидемический аденовирусный конъюнктивит чаще вызывается аденовирусом VIII серотипа.
Этот вирус очень контагиозен, в течение нескольких дней может сохранять вирулентную способность, находясь в воздухе и в жидкости, особенно при пониженной температуре. Последнее обстоятельство, возможно, и обусловливает факт появления эпидемии конъюнктивита чаще в более холодное время года, в период смены температур и повышенной влажности.
В отличие от случаев эпидемического геморрагического конъюнктивита процесс не начинается столь остро и не сопровождается резкими болевыми ощущениями, которые больные сравнивают с тем чувством, которое они испытывают при попадании в глаз инородного тела. Инкубация в среднем продолжается 10 дней.
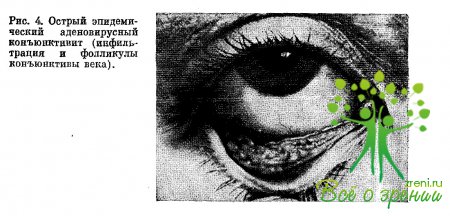
Характерны отек век, гиперемия конъюнктивы в сочетании с выраженной инфильтрацией ткани нижней переходной складки, слезного мясца, полулунной складки, появлением множества полупрозрачных серых фолликулов, как в переходной складке, так и на полулунной складке и слезном мясце, что напоминает трахоматозный процесс (рис. 4). Однако офтальмолог даже с небольшим стажем вряд ли в таком случае допустит диагностическую ошибку, зная о том, что трахома никогда не начинается остро и что при трахоме элементы фолликулярного типа сосредотачиваются в основном в области верхней передней складки.
При дифференциации от трахоматозного процесса следует принять во внимание факт появления иногда на конъюнктиве серого налета в виде пленки, особенно у детей, а также появление аденопатии со стороны предушных и подчелюстных лимфатических узлов.
Острый эпидемический аденовирусный конъюнктивит протекает при небольшом количестве отделяемого из конъюнктивальной полости, которое носит серозно-слизистый характер. Если второй глаз вовлекается в процесс несколько позже, то па этом глазу вся клиническая симптоматика имеет менее выраженный характер, видимо, за счет развития иммунитета к аденовирусу VIII серотипа.
[banner_centerrs]
{banner_centerrs}
[/banner_centerrs]
↑ Течение эпидемического кератоконъюнктивита можно разделить на три стадии:
- стадию острых клинических проявлений, которая продолжается до 5—7 дней и закапчивается бесследным исчезновением аденопатии;
- стадию затухания, в течение которой, однако, при одностороннем процессе может возникнуть заболевание второго глаза;
- поражение роговой оболочки. В 2/з случаев развивается кератит.
Он носит поверхностный характер, сопровождается снижением чувствительности роговицы. Знание типичных клинических признаков кератита позволяет врачу на их основе проводить дифференциальную диагностику с другими формами вирусных конъюнктивитов.
Кератит, как правило, очаговый. Он внезапно проявляется на 2—3-й неделе заболевания конъюнктивы в виде массы сероватых инфильтратов. Вначале инфильтраты возникают в роговице у лимба, а затем и в более центральных отделах. Локализация их в оптической зоне приводит к значительному снижению остроты зрения (до 0,1—0,2 и ниже). Инфильтраты имеют округлую форму и располагаются в поверхностных слоях роговой оболочки (рис. 5).
Своеобразие этой инфильтрации заключается в том, что она находится в строме, не занимая слои эпителия роговицы. Это подтверждается отсутствием окраски поверхности роговицы флюоресцеином.
Стромальная локализация инфильтратов, которые иногда носят выраженный, так называемый монетообразный характер, объясняет факт их длительного существования. Несмотря на рассасывающую терапию, проходят месяцы, а иногда даже 1—1/2 года, прежде чем исчезнет инфильтрация и восстановится прежняя острота зрения.
Опыт показывает, что в редких случаях аденовирусный конъюнктивит может начаться с поражения роговой оболочки. Характеризуя острый эпидемический аденовирусный конъюнктивит в целом, следует сказать, что в группе вирусных конъюнктивитов он отличается наиболее тяжелым и наиболее длительным и упорным течением (3—4 нед).
В отдельных случаях дело не ограничивается лишь наличием конъюнктивита или кератита. Может возникнуть аденовирусный иридоциклит, характеризующийся симптоматикой, свойственной воспалению радужной оболочки и цилиарного тела серозного или фибринозного (пластического) типа.
Фарингоконъюнктивальная лихорадка — острое вирусное заболевание, не относящееся к категории эпидемических. Оно вызывается аденовирусом III, V и VII серотипов. Все они устойчивы к низким температурам, передаются при контакте, а также воздушно-капельным путем.
При анализе возрастного состава заболевших выявляется, что в основном это дети дошкольного и младшего школьного возраста. Заболеванию глаз предшествует клиническая картина острого катара верхних дыхательных путей. Это выражается в повышении температуры тела до 38—39 °С, появлении фарингита, ринита, трахеита, бронхита, иногда отита. Больные жалуются на слабость, недомогание, чувство сухости и царапанья в горле, кашель, насморк.
На фоне общих клинических проявлений или при некотором их стихании (обычно на 2—4-й день заболевания) возникает одно- или двусторонний конъюнктивит. Его клиническая картина складывается из гиперемии и шероховатости конъюнктивы век, появления мелких фолликулов в области нижней переходной складки, иногда появления пленчатых налетов сероватого цвета. Отделяемое из конъюнктивальной полости чаще всего носит серозно-слизистый характер.
Довольно типичным признаком является реакция предружных лимфатических узлов. В отдельных случаях, особенно у детей с анамнезом, отягощенным аллергией и диатезом, наблюдается более распространенная реакция аденоидной ткани. Это выражается в увеличении и болезненности подчелюстных, шейных, подключичных и даже подмышечных лимфатических желез. Педиатры считают, что такую реакцию следует расценивать как комплекс клинической картины острого респираторного заболевания.
На фоне описанной клинической картины нередко имеет место поражение роговой оболочки. Роговица вовлекается в процесс одновременно с конъюнктивой. Возникает мелкоточечный поверхностный кератит эпителиальной локализации.
Инфильтраты серого цвета окрашиваются флюоресцеином. Убедиться в их наличии и дифференцировать их от изменений, свойственных поражению роговицы при эпидемическом кератоконъюнктивите, можно только методом биомикроскопии. Вся клиническая симптоматика, составляющая основу фарингоконъюнктивальной лихорадки, продолжается не более двух недель. Явления кератита исчезают бесследно.
В литературе описаны случаи рецидива фарингоконъюнктивальной лихорадки. Рецидив провоцируется обычно простудным фактором. Не исключено, что это связано с отсутствием при лихорадке устойчивого иммунитета и что повторная вспышка заболевания обусловлена инфицированием аденовирусом другого серотипа, по отношению к которому организм иммунитетом не располагает.
Практически приходится дифференцировать не только три формы вирусных поражений конъюнктивы. В первую очередь следует стремиться отличить их от конъюнктивитов бактериального происхождения, без чего нельзя назначить обоснованное патогенетическое лечение.
В настоящее время бактериальные конъюнктивиты чаще всего обусловлены стафилококковой инфекцией. Обычно они отличаются от вирусных конъюнктивитов большим количеством отделяемого из конъюнктивальной полости и иным его характером.
Отделяемое очень скоро становится гнойным. При бактериальных конъюнктивитах, как правило, не наблюдается общей реакции в виде повышения температуры тела, слабости и других ощущений Им не свойственна фолликулярная реакция со стороны конъюнктивы (за исключением случаев фолликулярного катара). В большинстве случаев регионарные лимфатические узлы в процесс не вовлекаются.
Особое внимание при дифференциальной диагностике следует уделять исследованию роговой оболочки. Понижение ее чувствительности, высыпание точечных (а в отдельных случаях монетовидных) инфильтратов эпителиальной или субэпителиальной локализации должны направить диагностическую мысль врача в сторону вирусной инфекции.
Если дифференциальная диагностика конъюнктивита трудна (бактериальный или вирусный), а также в случаях смешанного инфицирования, что может обусловить неясную картину клинических проявлений процесса, целесообразно провести бактериоскопическое (бактериологическое) и цитологическое исследования.
Эти методики могут использоваться в любом медицинском учреждении при наличии минимума лабораторного оборудования и обычного светового микроскопа. Обнаружение в мазке лейкоцитов нейтрофильного ряда и микробной флоры (стафилококк, пневмококк) дает основание диагностировать бактериальный конъюнктивит.
Для этого в нижний конъюнктивальный свод на 3—5мин помещают ватный фитилек, смоченный 0,5—1% раствором дикаина. Такая анестезия делает процедуру взятия соскоба совершенно безболезненной. Если материал для исследования необходимо взять также с области верхней переходной складки, подобную аппликацию можно произвести и в области верхнего конъюнктивального свода.
По достижении анестезии тупым предметным стеклом, при помощи затупленного ножа Грефе или платиновой петлей с нажимом производят соскоб ткани конъюнктивы с нужного участка. Перенеся материал на предметное стекло, фиксируют его в течение 10мин в этиловом спирте, затем сушат на воздухе. Производят окраску по Романовскому в течение 40 мин, смывают водой из-под крана и вновь сушат на воздухе. После этого приступают к микроскопическому исследованию.
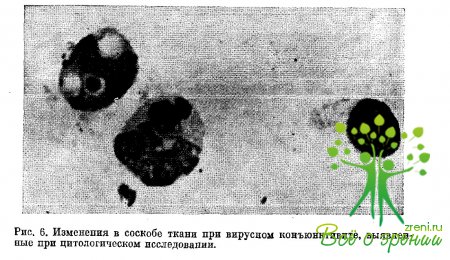
При вирусном инфицировании имеют место лимфоцитарная и моноцитарная реакции, тканевые клеточные элементы сильно изменены. Наблюдаются лизис и фрагментация ядра, вакуоли в цитоплазме эпителия конъюнктивы (рис. 6). Оболочка клеток может быть разрушена, деструированное ядро может находиться вне клетки. Иногда клеточные элементы с разрушенными оболочками, сливаясь, представляют собой гигантскую клеточную многоядерную структуру, так называемый симпласт.
Наличие симпластов очень типично для вирусной инфекции. Для того чтобы описанная картина не носила артефициального характера, следует очень осторожно производить соскоб с ткани конъюнктивы, по допуская ее разминания. Что касается геморрагического эпидемического конъюнктивита, то в этом случае в соскобе с конъюнктивы в большом количестве обнаруживаются эритроциты, что свидетельствует о токсическом воздействии вируса на сосуды. Характерен мононуклеарный тип клеточного экссудата, встречаются гистиоциты.
Указанные изменения, типичные именно для вирусной инфекции, обусловлены тем, что вирусное инфекционное начало обладает способностью размножения лишь внутриклеточно — в живом организме или культуре ткани. Встречаясь с клеткой, вирус адсорбируется на ней в соответствии с тропностью к той или иной ткани. После адсорбции на клеточных рецепторах он захватывается клеточной мембраной, которая впячивается внутрь клетки, образуя вакуоль. Затем капсид разрушается и вирусная нуклеиновая кислота высвобождается.
Нуклеиновая кислота вируса перестраивает жизнедеятельность клетки таким образом, что инфицированная клетка уже не в состоянии продолжать прежнее существование. Все энергетические ресурсы она отдает на формирование вирусного потомства.
При этом используются структуры ядра, ядрышка, цитоплазмы клетки. Все это, образно говоря, является строительным материалом для формирования инициальных вирусных частиц. Отсюда попятно, почему именно при вирусном инфицировании клетки конъюнктивы теряют нормальный вид, безвозвратно утрачивая архитектонику.
Со временем новое потомство вирусов покидает клеточные структуры. При этом клеточная оболочка разрывается и ядро клетки, ее ядрышко через образовавшийся дефект могут выйти в окружающее пространство. Таким образом, цитологическая картина соскоба ткани конъюнктивы может оказать неоценимую услугу при диагностике вирусной инфекции и дифференциальной диагностике вирусного и бактериального инфицирования.
Для распознавания конкретного возбудителя вирусной инфекции разработана методика иммунофлюоресценции или флюоресцирующих антител. Иммунофлюоресценция — это люминесценция в ультрафиолетовом свете микроскопа биологического объекта, содержащего изучаемый антиген после его предварительной обработки специфическими антителами, меченными флюорохромом (флюоресцеином).
В настоящее время она применяется лишь в крупных офтальмологических учреждениях, где имеются люминесцентный микроскоп и соответствующие сыворотки, содержащие антитела по отношению к различным возбудителям вирусных инфекций. Тем не менее, практический врач-офтальмолог должен иметь представление о данном диагностическом методе.
Суть его состоит в том, что на материал соскоба конъюнктивы, находящийся на предметном стекле, наносят окрашенную сыворотку (меченные краской антитела, например, к аденовирусу VIII серотипа). При наличии у больного острого эпидемического аденовирусного конъюнктивита антитела проникают к вирусу (антигену), находящемуся в клетках соскоба с конъюнктивы. При осмотре в свете люминесцентного микроскопа такая клетка начинает флюоресцировать (рис. 7).
Эта диагностика является бесспорным доказательством вирусной инфекции и позволяет определить серотип вируса или нескольких вирусов при смешанной форме инфицирования. В последнее время стали использовать до 7 видов антител окрашенной сыворотки крови.
Несомненные успехи в изучении клинической картины и диагностике вирусных конъюнктивитов коррелируют с достижениями в лечении и профилактике инфекции. Поскольку в отдельных случаях вирусные конъюнктивиты протекают с теми или иными общими явлениями, рекомендуется включать в противовирусный лечебный комплекс антибиотики общего действия. Распространенным средством является тетрациклин, который назначают по1 таблетке (100000 ЕД) 4 раза в сутки, в течение 5 дней.
К категории этиотропного противовирусного местного лечения следует отнести применение 0,25% оксолиновой, 0,25—0,5%теброфеновой, 0,25% флоре палевой мази, а также 0,5% раствора глудантапа. Разработаны оригинальные лекарственные формы флореналя и глудантапа пролонгированного действия. Среди врачей и больных очень популярна дезоксирибонуклеаза в виде глазных капель в 0.05% растворе на 0,03%растворе магния сульфата или на дистиллированной воде. Недостатком является нестойкость раствора препарата (срок годности 12 ч).
Большим событием в борьбе с вирусными инфекциями явилось создание интерферонов и интерфероногенов. В СССР интерферон был впервые получен в 1960 г. 3. В. Ермольевой. Интерферон связан с противовирусным иммунитетом. Общеизвестно, что в ответ на любую инфекцию человеческий организм вырабатывает защитную реакцию невосприимчивости.
Она может быть специфической, т. е. направленной на борьбу с определенным инфекционным началом, и развиваться спустя 2—3 нед. после возникновения заболевания. Носителем такого целенаправленного, специфического гуморального иммунитета является антитело, вырабатываемое ретикулоэндотелиальной системой. Такой иммунитет возникает и при бактериальных, и при вирусных инфекциях.
При вирусном инфицировании в отличие от бактериального развивается и другой вид иммунитета. Он является тканевым, возникает в пораженной вирусом клетке очень быстро (через два часа после инфицирования). Носителем такого иммунитета является низкомолекулярный водорастворимый белок — интерферон.
Он служит источником неспецифического противовирусного иммунитета, что выражается в защитном действии не только по отношению к возбудителю, стимулировавшему образование интерферона, но и по отношению ко всем другим вирусам. В связи с этим, если в зараженную ткань, где в ответ на вирусное инфицирование выработался интерферон, ввести другое вирусное инфекционное начало, нового заражения не последует, поскольку клеточные структуры защищены интерфероновым иммунитетом. Он препятствует также распространению возникшей вирусной инфекции на здоровые, еще не пораженные процессом клеточные структуры.
При конъюнктивитах рекомендуется применять лейкоцитарный человеческий лиофильно высушенный интерферон в каплях. При этом следует использовать более насыщенный интерфероном раствор, для чего одну ампулу растворителя следует использовать вместе с двумя ампулами сухого порошка интерферона.
Такая концентрация интерферона хорошо переносится тканями глаза. Инстилляции производят 6—8раз в сутки. Недостатком ее является то, что разведенный препарат сохраняет активность не более 12 ч.
Статья из книги: Терапевтическая офтальмология | Краснов М.Л.; Шульпина Н.Б..




Комментариев 0