Туберкулез органа зрения (Часть 2)

Описание
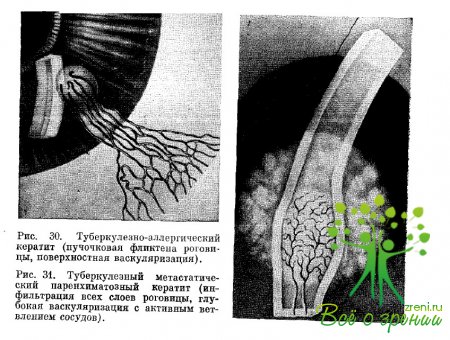
Туберкулезный метастатический кератит
в отличие от аллергического чаще является односторонним и развивается вследствие попадания бактериального метастаза в ткань роговицы из сосудистого тракта или склеры. В передаче инфекции играют роль преципитаты, передние синехии и гониосинехии, мигрирующие эффлоресценции зрачкового края.
Процесс может протекать по-разному. В одних случаях в роговице появляются изолированные, не имеющие тенденции к слиянию, очажки желто-серого цвета, располагающиеся в глубоких и реже в средних слоях стромы. Сама строма и эндотелий реагируют отеком, появлением складок десцеметовой оболочки.
Бациллярный метастаз в роговицу может носить более диффузный характер, вследствие чего развивается туберкулезный паренхиматозный кератит. В этих случаях при осмотре также видны инфильтраты, но они располагаются в разных слоях отечной стромы роговицы, имеют нечеткие границы и местами сливаются в сплошную массу. При распространении инфильтрации в поверхностные отделы стромы в оптическом срезе иногда выявляется изменение кривизны среза за счет приподнятая инфильтратом лежащих над ним слоев роговицы. Этого не бывает при сифилитическом паренхиматозном кератите, при котором инфильтрация но имеет вида очагов и расположена преимущественно в глубоких слоях стромы роговицы.
В отличие от поверхностной широкопетельной васкуляризации, свойственной аллергическим туберкулезным кератитам, эти сосуды видны лишь в собственной ткани роговицы, на не в конъюнктиве. Они отличаются дихотомическим ветвлением и расположены в разных этажах стромы, переходя из одного слоя в другой (рис. 31).
Это обусловлено казеозным некрозом ткани в зоне инфильтрации, вследствие чего роговая оболочка теряет плотность и свойства рога со способностью противостоять такому типу неоваскуляризации. При дифференциации от паренхиматозного сифилитического кератита учитывается то, что в последнем случае сосуды активно не ветвятся и располагаются в одном слое роговицы.
В исходе метастатических туберкулезных кератитов, особенно часто рецидивирующих, остается стойкое васкуляризированное помутнение стромы в разных, но в основном средних и глубоких слоях роговицы.
Процесс сопровождается глубокой васкуляризацией и заканчивается Рубцовым замещением инфильтрированной ткани роговицы, причем соединительная ткань приобретает фарфорово-белую окраску, напоминая по виду склеру и создавая впечатление, что склеральная ткань внедрилась в роговицу, заместила ее. Это обстоятельство послужило основой для названия данной клинической формы склерозирующим кератитом.
Туберкулезные придоциклиты.
Отличаются полиморфизмом клинических симптомов, что обусловлено рядом факторов, из которых не последнее место отводится состоянию иммунитета. Наблюдается пролпферативпып (очаговый) и экссудативный (диффузный) виды воспаления при остром и хроническом течении процесса.
Очаговый иридоциклит развивается в основном в молодом возрасте и у детей, когда еще, но установился стойкий противотуберкулезный иммунитет, а экссудативный иридоциклит — в более поздние сроки, в возрасте 30—40лет, на фоне сенсибилизации организма туберкулином (состояние гиперергии или отрицательной апергии).
При очаговой форме, в общем довольно редкой, имеет место незначительное раздражение глаза, на фоне которого встроме радужки появляются туберкулы — округлые элементы серо-желтого цвета, с четкими границами, локализующиеся в различных отделах, но в основном в области проекции малого артериального круга радужки. В окружности и на поверхности туберкула могут быть новообразованные сосуды, иногда оплетающие его в виде сети (рис. 32). При локализации специфических элементов у зрачкового края формируются мощные стромальные синехии, разорвать которые практически невозможно.
Довольно типичными для очагового иридоциклита являются сальные преципитаты и наличие по зрачковому краю эффлоресценций. В исходе процесса туберкулы частично рассасываются, но в то же время подвергаются казеозному распаду, сморщиваются, оставляя в месте своей локализации зоны атрофии в ткани радужки. При возникновении в каком-либо одном месте нескольких бугорков последние могут слиться в конглобированный туберкул, который чаще локализуется в корне радужной оболочки и исходит из цилиарного тела.
Постепенно желтоватая некротическая масса может заполнить всю переднюю камеру с прорывом наружу через расплавленную роговицу или склеру, вслед за чем происходит гибель глаза, как органа. Клиническая картина экссудативного пластического иридоциклита складывается из симптомов сильной боли, выраженной смешанной инъекции глазного яблока, преципитации, наличия фибринозного экссудата в передней камере и стекловидном теле с формированием задних синехий, сращения и заращения зрачка, бомбированием радужки и возможным повышением офтальмотонуса.
По мере организации экссудата появляются новообразованные сосуды как на радужной оболочке, так и на экссудативной пленке в просвете зрачка, что весьма осложняет оперативное вмешательство. У больных, у которых к туберкулезной инфекции выработался определенный иммунитет, можно наблюдать более доброкачественную форму вялого хронического серозного иридоциклита, который протекает при весьма небольшой инъекции глаза, крупных преципитатах (рис. 33), помутнении стекловидного тела, незначительном изменении радужной оболочки в цвете, рисунке, рельефе.
Такая форма диктует необходимость дифференциальной диагностики с одной из наиболее часто встречающихся иридоцилиарных дистрофий (передних увеопатий), при которой у больных молодого или среднего возраста на фоне отсутствия воспалительной инъекции глаза становится заметной гетерохромия, образуются преципитаты, мутнеет стекловидное тело, вслед за чем, как и при хроническом серозном иридоциклите, может развиться осложненная катаракта или вторичная глаукома.
Проведенное нами изучение клинико-гистологических особенностей этих заболеваний убеждает в том, что дифференциальную диагностику следует основывать на факте наличия или отсутствия воспалительной инъекции глазного яблока с учетом цвета радужки (при дистрофии глаз спокоен, а радужка большей частью светлее) и характера преципитации, которая, в случаях передней увеопатии является диссеминированной; сами же преципитаты беловатого цвета, полупрозрачны, просвечивают в проходящем свете в отличие от непрозрачных воспалительных преципитатов, наблюдающихся при иридоциклите и расположенных в нижних отделах роговицы в форме треугольника.
Кроме перечисленных различий, преципитаты при иридоцилиарной дистрофии (увеопатии) стойко сохраняются в процессе лечения и при. динамическом наблюдении за больным полностью не исчезают.
Туберкулезные хориоретиниты.
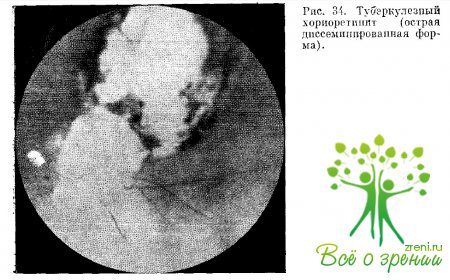
В случаях инфекционного метастаза в собственно сосудистую оболочку развивается хориондит (хориоретипит). Чаще всего ему свойственна рассеянная (диссеминированная) форма, когда в окружности диска зрительного нерва, между диском и макулярной зоной, по ходу сосудистого пучка сетчатки или в экваториальной области возникают туберкулезные очаги.
Бациллярный метастаз обычно оседает в хориокапиллярном слое собственно сосудистой оболочки, поэтому первые субъективные симптомы обусловлены поражением сетчатки. Больной начинает жаловаться на фото- и метаморфопсии, вслед за чем снижается острота зрения и появляются скотомы в поле зрения.
Болевых ощущений при этом не бывает. При офтальмоскопии можно видеть нечеткий очаг или несколько не имеющих тенденции к слиянию очагов бело-желтого цвета, приподнимающих на себе сетчатую оболочку и часто завуалированных отеком ее ткани (рис. 34).
Через2—3 нед по мере обратного развития процесса очаги рассасываются, уплощаются и меняют свой вид. Появляется патогномоничный для данной клинической формы признак пигментации очага по его периферии, причем самый очаг приобретает пестрый вид. Специфическая инфильтрация частично разрушает хориоидею, поэтому в виде белых участков в очаге начинает просвечивать склера. Погибшие тканевые элементы замещаются глией, что придает очагу сероватый оттенок.
Пигмент, окаймляющий старый хориоретинальный очаг на границе с нормальной хориоидеей, тоже носит заместительный характер. Хориоретиниту свойственны рецидивы, что связано не только с повой диссеминацией инфекционного агента, но также с реактивацией не полностью излеченного процесса.
15практической работе для суждения о полном клиническом выздоровлении больного, помимо специальных обследований, консультации фтизиатра, офтальмоскопического и функционального контроля, следует применять биомнкроофтальмоскопию. Законченный процесс характеризуется истончением хориоидеи, спаянием «оптического среза сетчатки с пленкой тлии, склерой, пигментом.
В зоне очага сосуды хориоидеи облитерированы, сосуды сетчатой оболочки сужены. Если воспаление не закончено, то наблюдаются утолщение и помутнение оптического среза сетчатой оболочки, затушеванность ее сосудов, наличие серо-желтой окраски хориоидеи, отсутствие четкой пигментации ткани, облаковидное помутнение прилегающих отделов стекловидного тела.
В исходе воспаления остается неизгладимый след, диагностируемый как вторичная хориоретинальная дистрофия. Иногда врач впервые видит больного именно в этом периоде заболевания, диагностика не всегда является легкой. Ее надо проводить, учитывая возможность наличия первичной обменно-сосудистой хориоретинальной дистрофии.
Как при метастатическом туберкулезном процессе в переднем отделе сосудистой оболочки, в хориоидее, чаще у детей, может возникнуть конглобированный туберкул, являющийся результатом слияния нескольких туберкулезных гранулем. Офтальмоскопически он имеет вид бугристого образования желто-розового цвета, округлой формы, размером до нескольких диаметров диска зрительного нерва.
При нечеткой симптоматике следует проводить дифференциальную диагностику конглобированного туберкула и узловой меланобластомы хориоидеи, которая чаще встречается в пожилом возрасте, более мономорфна по виду, без наличия облаковидного помутнения стекловидного тела над узлом, дополнительных хориоретинальных очажков и воспалительной реакции со стороны переднего отдела сосудистого тракта.
Однако в процессе диагностики следует помнить о том, что в случаях некротического распада меланобластомы могут возникнуть воспалительные симптомы, маскирующие основной процесс.
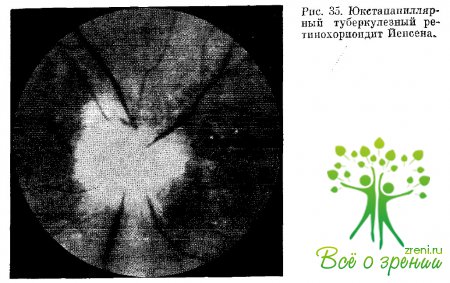
Среди хориоретинитов, возможно туберкулезного происхождения, определенным своеобразием отличается клиническая форма хориоидита Иенсена, при которой метастатическая гранулема локализуется около диска зрительного нерва, т. е. юкстапапиллярно.
Значительное увеличение толщины сетчатой оболочки в окружности зрительного нерва приводит к отеку и маскировке хориоидального очага, который выглядит белым, ватообразимым, проминирующим, закрывая диск зрительного нерва и маскируя сосудистый пучок сетчатки, рис. 35. Данную клиническую форму называют также ретинохориоидитом.
Естественно, что нервные волокна диска зрительного нерва, являющиеся продолжением нервных волокон сетчатой оболочки, тоже последовательно вовлекаются в процесс, что приводит к развитию клинической картины оптического папиллита и неврита, сопровождающихся отеком диска зрительного нерпа, смазанностью его границ и появлением скотомы в поле зрения.
По мере рассасывания отека сетчатки становится виден расположенный под пей хориоидальный очаг с типичной пигментацией в его окружности. Участие в процессе сетчатой оболочки и зрительного нерва сказывается на функциональном исходе заболевания (скотома в ноле зрения обычно остается).
При гиперергическом состоянии противотуберкулезного иммунитета процесс в хориоидее может протекать в экссудативной или геморрагической формах с возможным развитием экссудативной отслойки сетчатки. В отличие от первичной отслойка чаще бывает двусторонней, плоской и натянутой, без складок и разрывов сетчатки.
При биомикроофтальмоскопии обнаруживается не совсем прозрачный субретинальный экссудат, маскирующий хориоидальный воспалительный очаг. Диагностике способствуют наличие на дне того или другого глаза старых хориоретинальных очагов, резидуальных воспалительных изменений переднего отдела глаз, положительная динамика отслойки на фоне специфической противотуберкулезной терапии.
Туберкулезный перифлебит сетчатки.
Сетчатая оболочка при метастатическом туберкулезе может быть вовлечена в процесс и. тогда, когда бациллярный метастаз заносится кровью в нее с развитием клинической картины перифлебит а и рецидивирующих кровоизлияний в стекловидное тело. Чаще заболевают мужчины молодого возраста, подростки. Процесс односторонний.
Туберкулезная микобактерия, попавшая с током крови в сетчатую оболочку, пройдя через артериальные сосуды, задерживается вследствие замедления кровотока в венах, где в тканях венозной стенки в ответ на внедрение инфекционного начала развивается специфический туберкул с явлениями эпдо-, а затем нерифлебита.
Над пораженным участком кеньг скапливается экссудат, окутывающий расширенный полнокровный венозный ствол в виде рыхлой муфты бело-серого цвета. Просвет вены сдавливается, ток крови в ней замедляется. Этому способствует также масса туберкулезного бугорка, который проминирует в русло вены и является по сути специфическим тромбом. В этих условиях при распаде туберкула могут возникнуть некроз и разрыв венозной стенки с нарушением оттока крови и выходом ее в ткань сетчатой оболочки.
Кровоизлияния рецидивируют, распространяясь также в стекловидное тело. Нарушенный отток крови со временем начинает осуществляться через новообразованные сосуды — шунты, выполняющие роль обходных коллекторов пораженного участка вены. Из сказанного становятся понятными элементы наблюдающейся офтальмоскопической картины (расширенные, извитые вены сетчатки, муфты экссудата по их ходу, маскирующие пораженный сосуд, рецидивирующие кровоизлияния, новообразованные, легко рвущиеся сосуды, замещающие кровь шварты, при сморщивании которых не исключено развитие тракционной отслойки сетчатки).
В последнем случае при офтальмоскопии надо пытаться обнаружить так называемые немые признаки перифлебита в виде извитых сосудов, фиброзных полос по ходу вен на периферии глазного дна, признаки старых хориоретинальных очагов.
Туберкулезный оптический неврит.
Туберкулезная инфекция может поражать зрительный нерв. Это наблюдается при переходе процесса на нервную ткань при юкстапапиллярном ретинохориоидите Йенсена, перифлебите сетчатки, в случаях туберкулезного менингита, особенно при локализации процесса в области хиазмы. Однако оптический неврит может возникнуть гематогенным путем н протекать изолированно как самостоятельное заболевание (естественно на фоне туберкулезного процесса других локализаций).
Независимо от пути поражения воспаление в зрительном нерве развивается в форме диффузного или гранулематозного процесса с возникновением в последнем случае специфических гранулем, возможно, солитарного туберкула, который имеет вид опухолеподобного образования серо-белого цвета, проминирующего в стекловидное тело. Однако гораздо чаще неврит носит диффузный характер и не имеет симптомов, свойственных туберкулезному поражению, не отличаясь по клинической картине от оптических невритов другого происхождения. Это обстоятельство затрудняет этиологическую диагностику процесса.
Патоморфоз туберкулеза органа зрения
В последнее десятилетие классические признаки туберкулезного поражения глаз стали претерпевать изменения, поскольку под влиянием внешних и внутренних факторов происходит изменение эпидемиологии, клиники, течения и патоморфологической картины заболевания, объединенное общим термином «патоморфоз». Различают истинный (спонтанный) и терапевтически обоснованный (индуцированный) патоморфоз. Широко известно влияние социально-экономических факторов, включая бытовые, алиментарные я психические, па течение инфекционных заболеваний, в том числе на туберкулез.
Так, отмечено своеобразное течение туберкулеза легких в годы Великой Отечественной войны и своеобразное течение туберкулеза глаз в разные периоды блокады Ленинграда, после ее снятия и в первый послевоенный период.
В дальнейшем с повышением благосостояния, улучшением экономических условий жизни, проводимых профилактических мероприятий, широким внедрением в практику антибиотиков и химиопрепаратов на первое место выступили признаки терапевтически обоснованного патоморфоза.
С целью раскрытия патоморфоза туберкулеза глаз периода широкого применения специфической антибактериальной терапии нами проведены клинико-статистический анализ наблюдений за 704 больными метастатическим туберкулезом глаз (1964—1970) и сравнение с аналогичным анализом, сделанным А. Я. Самойловым (1940) за период 1929—1939 гг. (375 больных), когда еще не применялась специфическая антибактериальная терапия.
Сравнительный анализ показал, что в период широкого применения длительной антибактериальной терапии туберкулеза глаз патоморфоз заболевания выразился в перемещении максимума больных из возрастной группы от 21года до 30 лет в возрастную группу от 31 года до 40 лет, увеличилось число больных пожилого возраста, стало больше больных, у которых нет рентгенологических признаков перенесенного в прошлом туберкулеза легких.
Ярко проявилось изменение соотношения нозологических форм туберкулеза глаз: с уменьшением числа больных кератитами и склеритами увеличилось число больных хориоретинитами. Отмечено изменение степени распространенности туберкулезного процесса в глазу, в частности стало больше ограниченных, очаговых форм. Что касается клинических проявлений туберкулеза глаз, то следует отметить, что участились геморрагические хориоретипиты.
Значительно участились аллергические реакции, в том числе на лекарства, выражающиеся в дерматитах век, аллергических конъюнктивитах, кровоизлияниях в строму радужки, область хориоретинального очага. В основе этих кровоизлияний лежит неспецифический аллергический васкулит, стирающий клиническую картину туберкулезного поражения и осложняющий лечение.
У больных, длительно и эффективно леченных антибактериальными препаратами, стали наблюдаться своеобразные обострения, начинающиеся острой сосудистой реакцией в области очага специфического воспаления и протекающие по экссудативно-геморрагическому типу. Эти обострения быстро купируются на фоне общей и местной десенсибилизирующей терапии, в том числе кортикостероидами, без назначения туберкулостатического лечения.
У больных серозно-пластическим иридоциклитом на фоне длительной антибактериальной терапии и периодически появляющихся признаков лекарственной аллергии могут возникнуть своеобразные студенистые бугорковые высыпания в строме радужки, которые быстро рассасываются при отмене антибактериального лечения.
Для понимания сущности наблюдаемых изменений нами совместно с А. А. Хоросанян-Тадэ проведен клинико-морфологический анализ 58энуклеированных глаз за период 36лет. Из них 37 глаз погибли от туберкулеза, не подвергавшегося должному лечению (матёриал 30—40-х годов), и 21глаз энуклеирован в разные периоды внедрения специфической антибактериальной терапии (в том числе и длительной). Во второй группе отмечено изменение патоморфологической картины.
Изменились также причинные факторы гибели глаз. Если в доантибактериальный период гибель глаза при гематогенно-диссеминированном туберкулезе наступала от прогрессирующего туберкулезного процесса, разрушающего оболочки глаза и выходящего за его пределы, то в период длительной антибактериальной терапии причиной гибели глаз явилось активное рубцевание, приводящее к вторичной глаукоме или атрофии глазного яблока.
За последние 15 лет в связи с применением вместе с антибактериальными препаратами дезинтоксицирующих и десенсибилизирующих средств и своевременным выявлением начальных признаков лекарственной аллергии стали реже встречаться тяжелые клинические проявления туберкулезной инфекции. В то же время вследствие длительного применения туберкулостатической химиотерапии чаще наблюдаются устойчивые к ней штаммы микобактерий туберкулеза и L-формы, что в свою очередь отразилось на течении и клиническом проявлении туберкулеза глаз. L-форма — это трансформированные микобактерии, вирулентность их резко снижена и может полностью исчезнуть на тот или иной по длительности срок времени, что создает впечатление кажущегося выздоровления.
Однако эти бактерии, оставаясь в очаге поражения, при определенных условиях могут реверсировать в исходную вирулентную форму и вызвать вспышку процесса. Внедрение новой, более совершенной, медицинской техники и методов обследования (томография легких, бронхоскопия и др.) дали возможность большего выявления сочетанных форм глазного и внеглазного туберкулеза разных локализаций. В отличие от сочетанных форм доаптибактернального периода стали обнаруживаться малые, скрыто протекающие, трудно диагностируемые обычными методами формы бронхоаденита, туберкулеза почек и других органов.
В последние годы вновь возникают экссудативно-инфильтративные распространенные хориоретиниты, протекающие с вовлечением в воспалительный процесс переднего отрезка сосудистого тракта, и передние увеиты с крупными преципитатами, которые не наблюдались в 1964—1970 гг. Указанные формы глазного туберкулеза встречаются как у заболевших впервые, так и при рецидиве заболевания.
В70—80-х годах произошел новый сдвиг в равновесии бактериальных и вирусных микроорганизмов и их патогенном воздействии на организм. После периода затухания стрептококковых, стафилококковых инфекций вновь стали наблюдаться вызванные этой флорой заболевания, протекающие тяжело и в ряде случаев' затрудняющие дифференциальную диагностику с туберкулезным поражением глаз.
Увлечение кортикостероидами в качестве симптоматических противовоспалительных и десенсибилизирующих средств способствовало активации вирусной инфекции, иногда наслаивающейся на специфический туберкулезный процесс в глазу, что приводит к увеличению числа сочетанных инфекционных поражений, весьма трудных для распознавания и лечения.
Диагностика туберкулеза органа зрения
Диагностика туберкулеза глаз представляет определенные трудности и требует комплексного обследования больного. В Московском глазном туберкулезном центре принята следующая схема обследования больных при подозрении на туберкулез глаза и его придаточного аппарата.
[banner_centerrs]
{banner_centerrs}
[/banner_centerrs]
- Тщательное собирание анамнеза (контакт с туберкулезным больным, перенесенный в прошлом внеглазной туберкулез и др.).
- Флюорографическое, а при показании рентгенологическое исследование органов грудной клетки с целью обнаружения активных туберкулезных изменений в легких и внутригрудных лимфатических узлах или следов перенесенного туберкулеза.
- Томографическое исследование легких, прикорневых лим¬фатических узлов, обнаруженных костных изменений, если нельзя рентгенологически решить вопрос об их активности.
- Бронхоскопическое исследование в случаях обнаружения крупных петрификатов в прикорневых лимфатических узлах или увеличения этих узлов. В последнем случае долясен быть исключен саркоидоз.
- Обследование состояния периферических лимфатических узлов.
- При показаниях:
- рентгенологическое исследование брюшной полости для выявления петрифицированных мезентериальных лимфатических желез;
- консультация фтизиоуролога;
- консультация фтизиогинеколога.
- Посев на туберкулезные бактерии мочи и промывных вод бронхов.
Тщательное всестороннее обследование направлено на выявление активного внеглазного туберкулезного очага, что особенно важно для подтверждения туберкулезно-аллергической природы глазного процесса. При диагностике гематогенно-диссеминированного (метастатического) туберкулеза обнаружение активного внеглазного туберкулеза или его следов может служить одним из косвенных доказательств туберкулезной этиологии глазного процесса.
- Исключение других хронических инфекций: сифилиса, токсоплазмоза, бруцеллеза, ревматизма, саркоидоза, вирусных заболеваний (постановка реакции Бюрне, ревматической пробы, РСК с токсоплазмином, реакции Вассермана и др.).
- Иммунодиагностика, которая проводится in vitro и основана на выявлении в крови больного гуморальных и клеточных антител к туберкулину. На результат иммунологического исследования влияют характер и стадия развития воспалительного процесса в глазу и предшествующее лечение, особенно рортикостероидная терапия.
Иммунодиагностика проводится до туберкулиновых проб и не ранее чем через месяц после окончания кортикостероидной терапии, если последняя проводилась. В начале заболевания более информативной является реакция нефелометрии (Уанье), результат которой выражается от 1+ до 4+.
При выраженной клинической картине воспалительного процесса ставится РБТ с туберкулином и неспецифическим митогеном фитогемагглютинином (ФГА), результаты обеих реакций выражаются в процентах. Для туберкулеза характерны значения РБТ с туберкулином 4% и выше. РБТ и нефелометрия с туберкулином характеризуют состояние специфического иммунитета, а ФГА — общего неспецифического иммунитета.
Через2 мес иммунологическое исследование повторяют. При получении низких показателей РБТ с туберкулином и высоких при ФГТ туберкулезная этиология заболевания отвергается.
- Туберкулинодиагностика.
В Московском глазном туберкулезном центре, где обслуживается взрослое население, туберкулинодиагностика начинается с постановки реакции Манту. В зависимости от локализации процесса и степени его выраженности вводят от 1 ТЕ до 2 ТЕ ППД-JI в стандартном разведении (0,1 мл стандартного разведения туберкулина содержит 2 ТЕ, что соответствует примерно 4-му разведению АТК).
До реакции Манту и далее через 24, 48 и 72 ч после ее постановки оценивают функции глаза, измеряют внутриглазное давление (проба Мексиной), производят офтальмоскопию и биомикроскопию.
Четыре раза в день измеряют температуру тела больного. Обязательно производят клинический анализ крови, определение белковых фракций крови, а там, где налажена иммунодиагностика, — иммунологические реакции.
Через2 ч после постановки реакции Манту определяют слепое пятно (проба Самойлова) и скотому в поле зрения. Определяют количество эозинофилов крови (проба Михайлова). Общая реакция организма на пробу Манту выражается в недомогании, повышении температуры, изменении формулы крови и др.
Очаговая реакция может проявиться снижением остроты зрения, увеличением скотомы и слепого пятна, повышением внутриглазного дубления, увеличением преципитатов, увеличением помутнения стекловидного тела и отека или экссудации в области хориоретинального очага, увеличения или появления кровоизлияний в сетчатку в области хориоретинального очага при его геморрагической форме.
Местная реакция оценивается через 72 ч по величине папулы: положительной реакция считается при размере папулы 5 мм и более, гиперергической у подростков — 17 мм, у взрослых — 21 мм, гиперергической считается также везикулонекротическая реакция независимо от размера инфильтрата. При получении очаговой реакции на постановку пробы Манту, даже при отрицательной местной реакции, можно считать, что процесс в глазу туберкулезной этиологии.
При отрицательной местной и очаговой реакций' в ответ на постановку пробы Манту туберкулезная этиология глазного процесса отвергается.
Если кожная реакция Манту положительна, а очаговая реакция отрицательна, делают пробу Коха (вводят туберкулин под кожу плеча) начиная с 10 ТЕ. Проба Коха может проводиться больным при отсутствии активных внеглазных очагов и при положительной реакции Манту.
Больным центральным, экссудативным или геморрагическим хориоретинитом пробу Коха проводят после подготовки десенсибилизирующей кальциевой терапией и на ее фоне начиная с 1 ТЕ. Если через 72 ч очаговая реакция отсутствует, дозу туберкулина увеличивают до 2 ТЕ.
В консультативном отделении Научно-исследовательского института туберкулеза Министерства здравоохранения РСФСР принята несколько иная схема туберкулиподиагностики. При свежих полеченных центральных хориоретинитах туберкулинодиагностика начинается с градуированной реакции Пирке (накожное введение туберкулина), позволяющей выбрать оптимальную для больного дозу туберкулина. При отсутствии очаговой реакции через 72ч туберкулииодиагностику продолжают внутрикожным введением туберкулина (реакция Манту).
Выбор разведения зависит от реакции Пирке: при положительной местной реакции на 25%и 5%раствор туберкулина проводится реакция Манту с туберкулином в 6-м и 5-м разведении; при положительной местной реакции на 1%раствор туберкулина — реакция Манту с туберкулином в 8—6-м разведении. Отрицательная местная, общая и очаговая реакции после пробы Манту 3-го разведения туберкулина исключают туберкулезную этиологию заболевания глаз.
При свежих нелеченых периферических хориоретинитах и леченых, процессах любой локализации туберкулинодиагностика начинается с реакции Манту с туберкулином в 6—5-м разведении в зависимости от формы процесса, при хронических рецидивирующих процессах — с реакции Манту с туберкулином в 5—4-м разведении.
Отрицательные местная и очаговая реакции на пробу Манту-3 исключают туберкулезную этиологию заболевания глаза. При положительной местной реакции Манту и отрицательной, очаговой вводят подкожно 20 ТЕ туберкулина; при отрицательной очаговой реакции туберкулезную этиологию глазного процесса отвергают.
В случаях неактивного процесса в глазу туберкулинодиагностика начинается с реакции Манту-4, затем Манту-3. При отсутствии очаговой реакции диагностика заканчивается подкожным введением 20 ТЕ. Отсутствие очаговой реакции исключает туберкулезную этиологию заболевания глаза. Данные туберкулинодиагностики согласуются с лабораторными и биохимическими исследованиями.
Туберкулинодиагностику метастатического туберкулеза можно» проводить также путем введения туберкулина методом электрофореза. Сначала производят электрофорез с туберкулином в 6—4-м разведении (в зависимости от активности и локализации процесса в глазу) на область предплечья, а затем при положительной кожной реакции осуществляют введение туберкулина по Бургиньону через веки.
При активном геморрагическом хориоретините применение туберкулина начинают с 9—8-го разведения, при других формах активного» хориоретинита — с 9—7-го разведения, при активном процессе переднем отрезке глаза — с 6—5-го разведения, при малоактивном — в зависимости от локализации воспаления с 7—4-го разведения туберкулина. В случае отрицательной очаговой реакции через 3—4 дня вводят следующую, более концентрированную, дозу до получения очаговой реакции.
Отсутствие очаговой реакции на туберкулин в 4—3-м разведении при активном процессе в глазу дает основание отвергнуть туберкулезную этиологию заболевания»
Несмотря на то, что указанный диагностический метод широко распространен, он, с нашей точки зрения, имеет уязвимое место. Дело в том, что молекула туберкулина является крупнодисперсной, •вследствие чего при электрофорезе трудно учесть точную дозу препарата, попавшего в глаз.
Существует экспресс-метод диагностики туберкулеза глаз, предложенный в 1982 г. сотрудниками Московского научно-исследовательского института глазных болезней им. Гельмгольца (Л. А. Кацнельсон, Н. С. Зайцева, А. Ф. Калибердина и др.) и основанный на модифицированной пробе I. Бгабо (1964) в сочетании с градиурованной реакцией Манту. Под конъюнктиву больного глаза (при двустороннем процессе худшего глаза) на расстоянии 5 мм от лимба по меридиану 12 ч вводят 0,1 мл туберкулина в 8-м или 7-м разведении (в зависимости от характера локализации и «степени выраженности воспалительного процесса).
Одновременно внутрикожно вводят по 0,1 мл туберкулина 8-го и 7-го разведения в предплечье одной руки и 6-го и 5-го разведения в предплечье другой руки. Для контроля под конъюнктиву здорового (или лучше видящего глаза) и под кожу предплечья вводят 0,1 мл изотонического раствора натрия хлорида.
Реакцию оценивают через 72 ч. Положительной реакцией, обозначаемой 1 + , считают гиперемию конъюнктивы в области введения туберкулина, 2 + гиперемию и отек конъюнктивы и 3+ - развитие эписклерального узла. Если внутрикожная проба положительная, а со стороны конъюнктивы отрицательная, через 4—5 дней под конъюнктиву больного глаза вводят 0,1 мл следующего разведения тубекулина. В случаях, когда на 4-е разведение туберкулина, введенного под конъюнктиву, реакции нет, туберкулезная этиология глазного процесса исключается.
При сопоставлении результатов всех указанных выше исследований подтверждается или отвергается туберкулезная этиология заболевания глаз. Однако ведущим в диагностике гематогенно-диссеминированного метастатического туберкулеза является получение очаговой реакции на введение туберкулина.
Для диагноза туберкулезно-аллергических заболеваний глаз необходимо получить положительную или резкоцоложительную местную реакцию на пробу Манту с общей реакцией в виде повышения температуры тела, недомогания, потливости, изменения гемограммы и др. Наряду с результатом реакции Манту ведущим фактором, с учетом которого ставится диагноз туберкулезно-аллергического заболевания глаз, является обнаружение в организме активного внеглазного туберкулезного очага.
Статья из книги: Терапевтическая офтальмология | Краснов М.Л.; Шульпина Н.Б..




Комментариев 0