Роговично-конъюнктивальный ксероз (синдром «сухого глаза») и его значение для офтальмологической практики

Содержание:
Описание
Нарушения механизма функционирования прероговичной слезной пленки весьма разнообразны и могут быть связаны с любым из его составляющих звеньев: собственно слезопродукции, распределения жидкости на поверхности глазного яблока, структуры каждого ее слоя, скорости испарения, интенсивности процессов отщепления отмирающих клеток эпителия роговицы и, даже, оттока слезы из конъюнктивальной полости. Следствием одного из этих процессов или их комбинаций является ускоренное образование не покрытых слезной пленкой участков роговицы. Если эта ситуация сохраняется достаточно долго и к тому же по каким-либо причинам усугубляется, то создаются условия для развития ряда патологических изменений, характерных для синдрома «сухого глаза». Последний, как показывает клинический опыт, можно определить как комплекс признаков выраженного или скрыто протекающего роговичного или роговично-конъюнктивального ксероза, патогенетически обусловленного длительным нарушением стабильности прероговичной слезной пленки.Разработанная нами клиническая классификация упомянутого синдрома представлена в таблице 2.
Таблица 2. Клиническая классификация синдрома «сухого глаза» (Сомов Е. Е., Бржеский В. В., 1998 - 2002 г.)
В ней все его случаи отнесены, в зависимости от этиологии ксеротического процесса, к одной из трех клинических групп:
- синдромальной,
- симптоматической
- или артефициальной.
Из приведенных выше определений следует, что к первой клинической группе должны быть отнесены пациенты с проявлениями женского и мужского климакса, аутоиммунных заболеваний желез внешней секреции и коллагенозов (синдромы Съегрена, Стивенс-Джонсона и др.), наследственной комплексной дисфункции вегетативной нервной системы (синдрома Райли-Дэя), некоторых диэнцефальных расстройств и прочих подобных состояний. Основные из них рассмотрены в этой книге. Более редкие нозологические формы, также ассоциированные со снижением продукции компонентов прероговичной слезной пленки, перечислены в приложении 4.
В этиологии симптоматического ССГ ведущую роль играют выраженные анатомические нарушения глазной локализации:
- неполное смыкание и/или чрезмерное раскрытие глазной щели на почве рубцового или паралитического лагофтальма,
- экзофтальма различного генеза,
- эндокринной (тиреотоксической и аутоиммунной) офтальмопатии,
- а также буфтальма.
Ксероз может также развиться вследствие функциональной несостоятельности желез Бехера (характерно для гормональных нарушений) или главной слезной железы. Функция последней может страдать в результате перенесенного дакриоаденита или ее экстирпации в связи со злокачественной опухолью. К тем же последствиям приводят также врожденная алакримия и угнетение секреции слезы в результате длительного применения некоторых фармакологических препаратов, в том числе и в виде глазных капель (см. приложения 2 и 5).
Резкое снижение продукции слезной жидкости и муцинов происходит также при нарушении иннервации слезной железы (при поражениях лицевого нерва, рассеянном склерозе и др.) и вследствие недостатка в организме витамина А. Определенное значение имеет и выраженная дисфункция мейбомиевых желез (например, при хронически протекающем мейбомиевом блефарите).
У пациентов с артефициальным ССГ развитие заболевания стимулируется постоянным или временным повреждением СП негативными факторами внешней среды. К ним относятся: дым, смог и кондиционированный воздух (все инициируют возникновение так называемого «глазного офисного» синдрома, описанного H. J. Sommer et al., 1994), электромагнитное излучение от мониторов компьютерных систем (провоцирует появление «глазного мониторного» синдрома), косметические средства плохого качества, а в некоторых случаях и контактные линзы (при плохом подборе, ношении в непоказанных случаях: см. приложение 3).
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Приведенный выше перечень причин, лежащих в основе развития ССГ, свидетельствует о том, что рассматриваемая проблема имеет большое практическое значение. Так, по данным R. Marquardt и F. N. Wenz (1980), ССГ встречается у каждого третьего пациента, впервые обратившегося к офтальмологу. Проведенные же нами исследования (1988-1996 г.г.) выявили наличие функциональных и клинических признаков этого заболевания у всех пациентов с устойчивой патологией роговичного эпителия (последствия травм, первичные и вторичные дистрофии), 73,7% - 79,4% -с хроническими конъюнктивитами и блефароконъюнктивитами различной этиологии, 60,7% - с хроническим дакриоциститом и 68,1% - с так называемым рефлекторным слезотечением.
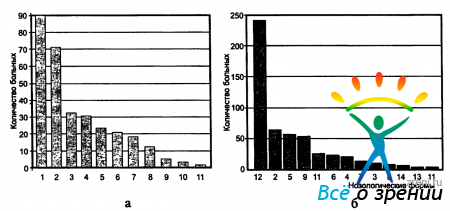
На рис. 14
Рис. 14. Этиологическая структура ССГ у больных до 40 лет (а) и старше (б). 1- глазной «мониторный» синдром; 2- нарушение эпителиальной мембраны роговицы после перенесенных кератитов, механических травм (в т. ч. оперативных вмешательств) или на почве дистрофии роговицы; 3- транзиторный ССГ, вызванный ношением мягких контактных линз; 4- ожоговая болезнь глаза; 5- глазной «офисный» синдром; 6- лагофтальм различной этиологии; 7- хронический мейбомиевый блефарит; 8- аутоиммунная и тиреотоксическая офтальмопатия; 9- транзиторный ССГ, вызванный инстилляциями ?-адреноблокаторов; 10- синдром Съегрена; 11- синдром Стивенс-Джонсона; 12- дисфункция желез Бехера климактерического генеза; 13- пемфигус конъюнктивы; 14- ССГ, вызванный длительными инстилляциями кортикостероидов.
графически представлен этиологический спектр ССГ (по частоте встречаемости) у 840 обследованных нами пациентов.
Из приведенных графиков видно, что у людей до 40 лет основной причиной развития рассматриваемого заболевания служат транзиторные нарушения стабильности слезной пленки. Среди них особую значимость приобретают уже упомянутые «глазной офисный» и «глазной мониторный» синдромы, лазерные рефракционные операции. В последние годы сходную с синдромом «сухого глаза» патологию стали отмечать и у бортпроводников современных пассажирских лайнеров, а также у работников казино (крупье). В основе ее, по-видимому, лежат те же этиологические факторы, что и при «глазном офисном» синдроме. В более старшем возрасте (см. рис. 14, б) основными причинами развития ССГ служат дисфункция бокаловидных клеток конъюнктивы климактерического генеза, ярко проявляющий себя синдром Съегрена и снижение стабильности слезной пленки вследствие систематических инстилляций некоторых глазных капель (чаще ?-адреноблокаторов).
Что касается дестабилизации прероговичной слезной пленки, как патогенетической основы ССГ, то она может быть обусловлена различными причинами -
- сокращением основной слезопродукции и /или продукции муцинов и липидов;
- повреждением прероговичной слезной пленки экзогенными факторами или истончением ее за счет испарения,
- а также сочетанным воздействием ряда неблагоприятных факторов.
При первом патогенетическом виде ССГ падение основной слезопродукции приводит к уменьшению толщины водянистого слоя прероговичной слезной пленки, а сокращение секреции муцинов или липидов - к истончению уже этих ее слоев. В итоге слезная пленка в той или иной мере теряет свои прочностные качества. В целом, суть механизма возникающих затем нарушений сводится к следующему:
- истончение водянистого слоя слезной пленки неизбежно приводит к «слипанию» липидов с муцинами в наиболее «уязвимых» зонах роговицы (обычно в местах отщепления отмирающих эпителиальных клеток) и к образованию на ее поверхности не смоченных участков;
- локальный дефицит муцинов нарушает смачиваемость эпителия роговицы. В этом месте слезная пленка, «разглаженная» предшествующими мигательными движениями век, тут же рвется, обнажая гидрофобную эпителиальную мембрану;
- уменьшение толщины липидной пленки имеет следствием интенсификацию испарения водянистого слоя слезной пленки. Как показывает клинический опыт, дефицит продукции любого из компонентов слезной пленки закономерно сопровождается не только нарушением ее стабильности, но и компенсаторным усилением продукции других составляющих этой жидкостной структуры. В итоге у пациентов развивается рефлекторное слезотечение или нитевидное слизеотделение, тягостно переносимое ими.
Патология с преимущественным уменьшением толщины водянистого слоя слезной пленки встречается достаточно редко, так как может возникнуть лишь вследствие одной из следующих причин:
- отсутствия слезной железы (врожденная аплазия, экстирпация) или врожденного ее недоразвития;
- нарушения иннервации слезной железы (повреждение секреторных «слезных» волокон лицевого нерва при операциях на височной кости и крылонебной ямке, сдавление волокон опухолью или их ишемия);
- дисфункции слезной железы после перенесенного дакриоаденита;
- фармакологического угнетения отделения слезы.
Патология с преимущественным дефицитом муцинового слоя прероговичной слезной пленки уже не является большой редкостью, так как развивается обычно на почве дисфункции конъюнктивальных желез Бехера климактерического генеза, выраженного дефицита в организме витамина А и мультиформной экссудативной эритемы (синдром Stevens-Johnson).
Патология со снижением продукции липидов является следствием хронически протекающего мейбомиевого блефарита со стенозом или обтурацией выводных протоков одноименных желез.
Патология с комбинированным снижением продукции слезы и муцинов наблюдается при системных заболеваниях организма. Типичный представитель ее - синдром Sjogren.
При втором патогенетическом виде ССГ стабильность прероговичной слезной пленки нарушается вследствие повреждения ее экзогенными факторами и/или истончения за счет активного испарения. Существенную роль при этом играют и различного рода изменения эпителиальной мембраны роговицы, препятствующие образованию полнослойной слезной пленки.
Как уже упоминалось ранее, экзогенные факторы чаще всего являются виновниками развития у пациентов «глазного офисного» и «глазного мониторного» синдромов. Что же касается эпителиальной мембраны роговицы, то она сопутственно страдает при самых различных формах патологии органа зрения, например, лагофтальме, истинном и ложном птеригиуме, бельмах и т.д.
При третьем патогенетическом виде ССГ падение стабильности прероговичной слезной пленки происходит по нескольким причинам - дефицита продукции основных ее компонентов, повреждения неблагоприятными экзогенными факторами или активного испарения, а также патологии эпителиальной мембраны роговицы. Подобного рода сочетания характерны для таких форм глазной патологии, как ожоговая болезнь в IV стадии развития, лагофтальм вследствие поражения лицевого нерва «выше» ответвления от него секреторных «слезных» волокон, аутоиммунная офтальмопатия в стадии фиброзных изменений, IV стадия трахомы, выраженный глазной пемфигоид или псевдопемфигоид.
У больных с IV стадией ожоговой болезни глаз, а также с IV стадией трахомы и при выраженном глазном пемфигоиде, основными патогенетическими факторами развивающегося ССГ служат снижение продукции слезы и муцинов вследствие вовлечения в процесс рубцевания добавочных конъюнктивальных слезных желез и бокаловидных клеток. Ситуация усугубляется, когда у больных имеется еще и рубцовая деформация глазной щели.
При заболеваниях и повреждениях лицевого нерва, локализующихся «выше» ответвления от него секреторных «слезных» волокон, наряду с явлениями паралитического лагофтальма, наблюдается снижение слезопродукции (в том числе, по нашим данным, и основного ее компонента). У пациентов с аутоиммунной офтальмопатией в третьей ее стадии (фиброза), наряду с «экзофтальмическим» лагофтальмом, нами установлено снижение рефлекторной секреции слезы. Естественно, что такие комбинированные нарушения существенно утяжеляют клинику ССГ.
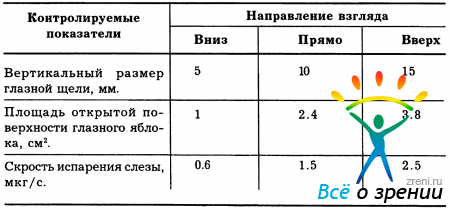
В патогенезе ССГ второго, а особенно, третьего вида немаловажную роль играют процессы испаряемости слезы из конъюнктивальной полости, приводящие к резкому истончению водянистого слоя прероговичной слезной пленки. В результате этого процесса происходит «слипание» липидов с муцинами с образованием не смоченных участков ее поверхности. Данной проблеме в зарубежной литературе уделяется все большее внимание. Так, по наблюдениям Heiligenhaus A. et al. (1995), у 78% больных с ССГ II - III видов (по нашей классификации) заметно повышена испаряемость прероговичной слезной пленки. При этом интенсивность рассматриваемого процесса даже в норме зависит от направления взгляда (табл. 3).
Таблица 3. Зависимость испаряемости слезной жидкости от площади открытой поверхности глазного яблока (по Tsubota К., 1994; с уточнениями).
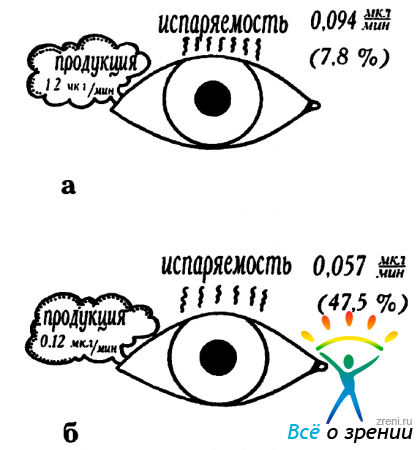
Причины повышенной испаряемости прероговичной слезной пленки различны, однако среди них главенствуют следующие: нарушение продукции липидов, патология эпителиальной мембраны роговицы и лагофтальм. Понятно, что особую значимость рассматриваемая проблема приобретает у пациентов с выраженным дефицитом секреции слезной жидкости. Так, при снижении слезопродукции с 1.2 мкл/мин до 0.12 мкл/мин, только за счет нормальной испаряемости влаги (0.094 мкл/мин) теряется до 78% ее объема. Но если даже испаряемость жидких компонентов слезы компенсаторно снижается (обычно за счет повышения секреции липидов) до 0.057 мкл/мин, то и в этом случае теряется до 47.5% влаги, находящейся в конъюнктивальной полости (рис. 15).
Рис. 15. Соотношение показателей продукции и испаряемости слезной жидкости в норме (а) и у больных с синдромом “сухого глаза” (б) (по Tsubota К., 1994; с уточнениями).
В норме же этот показатель не превышает 10% (Tsubota К., 1994). Для того, чтобы повысить у таких больных стабильность слезной пленки, некоторые авторы даже предлагают рекомендовать им слегка прищуривать глазную щель и, по возможности, чаще совершать мигательные движения век (Tsubota К. и Nakamori К, 1995).
Завершая краткое рассмотрение этиопатогенеза ССГ, следует еще раз подчеркнуть полиэтиологичность и большой удельный вес рассматриваемых заболеваний в общей глазной патологии. Возможность развития ССГ следует учитывать при целом ряде рассмотренных и пока еще не изученных в указанном отношении заболеваний глаз и организма. Это служит постоянным стимулом к активному выявлению клинических и функциональных признаков синдрома «сухого глаза». Их рассмотрению посвящены следующие разделы книги.
↑ Приложения
↑ Приложение 1
Перечень патологических состояний органа зрения и оперативных вмешательств на нем, приводящих к снижению стабильности слезной пленки
- Заболевания органа зрения:
- рубцы роговицы и конъюнктивы различной природы, приводящие к неконгруэнтности поверхностей глазного яблока и век;
- нейропаралитический кератит;
- лагофтальм или экзофтальм различного генеза;
- постинфекционные аллергические состояния;
- нарушение оттока слезной жидкости по слезоотводящим путям, хронический дакриоцистит;
- дисфункция слезной железы или ее экстирпация.
- рубцы роговицы и конъюнктивы различной природы, приводящие к неконгруэнтности поверхностей глазного яблока и век;
- Последствия повреждений органа зрения:
- деформация конъюнктивальной полости, недостаточность век после ожогов глазного яблока;
- рубцовые изменения поверхности роговицы;
- рецидивирующая эрозия роговицы.
- деформация конъюнктивальной полости, недостаточность век после ожогов глазного яблока;
- Кераторефракционные операции:
- передняя радиальная кератотомия;
- фотоабляция роговицы (ФРК);
- кератомилез in situ (ЛАЗИК);
- передняя радиальная кератотомия;
↑ Приложение 2
Перечень глазных лекарственных средств, длительное применение которых приводит к снижению слезопродукции и (или) стабильности слезной пленки
- Глазные капли, содержащие бета-адреноблокаторы (тимолол, оптимол, тимоптик, арутимол и др.);
- Местные анестетики (дикаин и др.)
- Глазные капли, содержащие холинолитики (атропин, гоматропин, скополамин);
- Глазные капли, приготовленные с использованием токсичных консерватов (при повышенной чувствительности к ним пациентов, обычно на фоне уже развивающегося ССГ)
↑ Приложение 3
Перечень артефициальных факторов, приводящих к снижению стабильности слезной пленки
- кондиционированный воздух;
- воздух, в т.ч. конвекция воздуха от тепловентиляторов;
- электромагнитное излучение от мониторов компьютерных и телевизионных систем;
- мягкие и жесткие контактные, линзы в случае плохой индивидуальной переносимости, дефекта подбора и погрешностей в использовании;
- косметические средства плохого качества, нанесенные на ресницы, кожу век и лица или в случаях их плохой индивидуальной переносимости;
- дым, в том числе от сигарет;
- смог;
- запыленный воздух;
- испарения различных химических веществ (лаки, краски, химические растворители и т.п.).
↑ Приложение 4
Перечень заболеваний, ассоциированных со снижением продукции слезной жидкости
- Аутоиммунные заболевания:
- первичный синдром Sjogren;
- вторичный синдром Sjogren, ассоциированный с:
- ревматоидным артритом;
- системной красной волчанкой;
- узелковым периартериитом (синдром Kussmaul);
- системной склеродермией;
- полимиозитом или дерматомиозитом;
- первичным билиарным циррозом;
- гранулематозом Вегенера.
- иммунная реакция отторжения трансплантата;
- иммунная реакция после радиационного облучения головы и шеи.
- первичный синдром Sjogren;
- Заболевания гемопоэтической и ретикулоэндотелиальной систем:
- ревматоидный артрит, сочетанный со спленомега-лией и нейтропенией (синдром Фелти);
- злокачественная лимфома, лимфосаркома;
- тромбоцитопеническая пурпура;
- лимфоидная лейкемия;
- гемолитическая анемия;
- гипергаммаглобулинемия;
- макроглобулинемия (синдром Waldenstrom-II);
- хронический гепатит.
- ревматоидный артрит, сочетанный со спленомега-лией и нейтропенией (синдром Фелти);
- Инфильтративные процессы:
- лимфома;
- амилоидоз; гемохроматоз; саркоидоз.
- лимфома;
- Эндокринные дисфункции:
- климактерический синдром;
- аутоиммунная и тиреотоксическая офтальмопатия;
- гипотиреоз; болезнь Хашимото;
- сахарный диабет.
- климактерический синдром;
- Заболевания почек:
- почечный тубулярный ацидоз;
- несахарный диабет.
- почечный тубулярный ацидоз;
- Истошаюшие и инфекционные заболевания:
- тиф; холера; лепра; СПИД;
- ВИЧ - синдром диффузной ицфильтративной лим-фаденопатии;
- голодание; дефицит аскорбиновой кислоты и витамина В12.
- тиф; холера; лепра; СПИД;
- Заболевания кожи и слизистых оболочек, приводящие к комбинированной недостаточности слезы и слизи:
- пемфигус;
- токсический эпидермальный некролиз (синдром Лайла);
- эксфолиативный дерматит; герпетический дерматит;
- нейродермит;
- розовые угри;
- врожденный ихтиоз;
- «сухая» ихтиозоподобная эритродермия (синдром Netherton).
- пемфигус;
- Беременность
↑ Приложение 5
Перечень препаратов, длительное применение которых приводит к снижению слезопродукции (по Fox R. I., 1994 и Lemp М. А., 1994; Stolze Н. Н., 2001).
----
Статья из книги: Роговично-конъюнктивальный ксероз (диагностика, клиника, лечение) | В. В. Бржеский, Е. Е. Сомов






Комментариев 0