Конъюнктива

Содержание:
Описание
↑ Строение и функции конъюнктивы
Соединительная оболочка глаза, или конъюнктива, — это слизистая оболочка, которая выстилает веки с задней стороны и переходит на глазное яблоко вплоть до роговицы и, таким образом, соединяет веко с глазным яблоком. При закрытой глазной щели соединительная оболочка образует замкнутую полость — конъюнктивальный мешок, представляющий собой узкое щелевидное пространство между веками и глазным яблоком.
Слизистую оболочку, покрывающую заднюю поверхность век, называют конъюнктивой век, а покрывающую склеру — конъюнктивой глазного яблока или склеры. Часть конъюнктивы век, которая, образуя своды, переходит на склеру, именуют конъюнктивой переходных складок или сводом. Соответственно различают верхний и нижний конъюнктивальные своды. У внутреннего угла глаза, в области рудимента третьего века, конъюнктива образует вертикальную полулунную складку и слезное мясцо.
В конъюнктиве выделяют два слоя — эпителиальный и субэпителиальный. Конъюнктива век плотно сращена с хрящевой пластинкой. Эпителий конъюнктивы многослойный, цилиндрический с большим количеством бокаловидных клеток. Конъюнктива век гладкая, блестящая, бледно-розовая, сквозь нее просвечивают проходящие в толще хряща желтоватые столбики мейбомиевых желез. Даже при нормальном состоянии слизистой оболочки у наружного и внутреннего углов век покрывающая их конъюнктива выглядит слегка гиперемированной и бархатистой из-за наличия мелких сосочков.
Конъюнктива переходных складок соединена с подлежащей тканью рыхло и образует складки, позволяющие глазному яблоку свободно двигаться. Конъюнктива сводов покрыта многослойным плоским эпителием с небольшим количеством бокаловидных клеток. Субэпителиальный слой представлен рыхлой соединительной тканью с включениями аденовидных элементов и скоплений лимфоидных клеток в виде фолликулов. В конъюнктиве имеется большое число дополнительных слезных желез Краузе.
Конъюнктива склеры нежная, рыхло соединена с эписклеральной тканью. Многослойный плоский эпителий конъюнктивы склеры плавно переходит на роговицу.
Конъюнктива граничит с кожей краев век, а с другой стороны — с роговичным эпителием. Болезни кожи и роговицы могут распространяться на конъюнктиву, а заболевания конъюнктивы — на кожу век (блефароконъюнктивит) и роговицу (кератоконъюнктивит). Через слезную точку и слезный каналец конъюнктива также связана со слизистой оболочкой слезного мешка и носа.
Конъюнктива обильно снабжается кровью из артериальных ветвей век, а также из передних цилиарных сосудов. Любое воспаление и раздражение слизистой оболочки сопровождается яркой гиперемией сосудов конъюнктивы век и сводов, интенсивность которой уменьшается по направлению к лимбу.
Благодаря густой сети нервных окончаний первой и второй ветвей тройничного нерва конъюнктива выполняет роль покровного чувствительного эпителия.
Основная физиологическая функция конъюнктивы — защита глаза: при попадании инородного тела появляется раздражение глаза, усиливается секреция слезной жидкости, учащаются мигательные движения, в результате чего инородное тело механически удаляется из конъюнктивальной полости. Секрет конъюнктивального мешка постоянно смачивает поверхность глазного яблока, уменьшает трение при его движениях, способствует сохранению прозрачности увлажненной роговицы. Этот секрет богат защитными элементами: иммуноглобулинами, лизоцимом, лактоферрином. Защитная роль конъюнктивы обеспечивается и благодаря обилию в ней лимфоцитов, плазматических клеток, нейтрофилов, тучных клеток и наличию иммуноглобулинов всех пяти классов.
↑ Заболевания конъюнктивы
Среди заболеваний конъюнктивы основное место занимают воспалительные болезни. Конъюнктивит — это воспалительная реакция конъюнктивы на различные воздействия, характеризующаяся гиперемией и отеком слизистой оболочки; отеком и зудом век, отделяемым с конъюнктивы, образованием на ней фолликулов или сосочков; иногда сопровождается поражением роговицы с нарушением зрения.
Гиперемия конъюнктивы — тревожный сигнал, общий для многих глазных болезней (острый ирит, приступ глаукомы, язва или травма роговицы, склерит, эписклерит), поэтому при установлении диагноза конъюнктивита необходимо исключить другие заболевания, сопровождающиеся покраснением глаза.
Принципиальные различия имеют следующие три группы заболеваний конъюнктивы:
- инфекционные конъюнктивиты (бактериальные, вирусные, хламидийные);
- аллергические конъюнктивиты (поллинозные, весенний катар, лекарственная аллергия, хронический аллергический конъюнктивит, крупнопапиллярный конъюнктивит);
- дистрофические заболевания конъюнктивы (сухой кератоконъюнктивит, пингвекула, птеригиум).
↑ Инфекционные конъюнктивиты
↑ Бактериальные конъюнктивиты
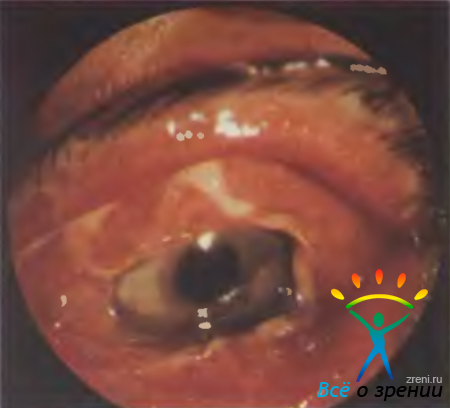
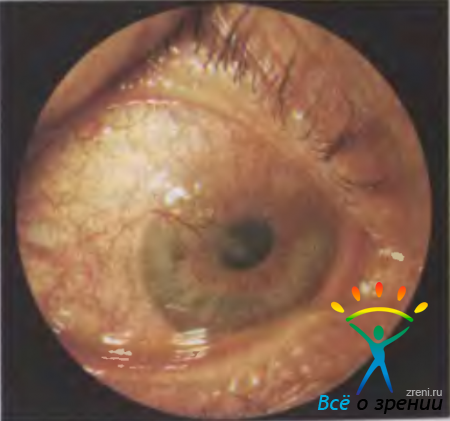
Любой из широко распространенных возбудителей гнойной инфекции может вызвать воспаление конъюнктивы. Кокки, прежде всего стафилококки, являются наиболее частой причиной развития конъюнктивальной инфекции, но протекает она более благоприятно. Наиболее опасными возбудителями являются синегнойная палочка и гонококк, вызывающие тяжелый острый конъюнктивит, при котором нередко поражается и роговица (рис. 9.1).
Рис. 9.1. Острый бактериальный конъюнктивит.
Острые и хронические конъюнктивиты, вызываемые стафилококком. Острые конъюнктивиты чаще возникают у детей, реже — у пожилых людей, еще реже — у людей среднего возраста. Обычно возбудитель попадает в глаз с рук. Сначала поражается один глаз, через 2—3 дня — другой. Клинические проявления острого конъюнктивита таковы. Утром больной с трудом открывает глаза, так как веки склеиваются. При раздражении конъюнктивы увеличивается количество слизи. Характер отделяемого может быстро изменяться от слизистого до слизисто-гнойного и гнойного. Отделяемое стекает через край века, засыхает на ресницах. При наружном осмотре выявляют гиперемию конъюнктивы век, переходных складок и склеры. Слизистая оболочка набухает, теряет прозрачность, стирается рисунок мейбомиевых желез. Выраженность поверхностной конъюнктивальной инфекции сосудов уменьшается по направлению к роговице. Больного беспокоят отделяемое на веках, зуд, жжение и светобоязнь.
Хронический конъюнктивит развивается медленно, протекает с периодами улучшения состояния. Больных беспокоят светобоязнь, легкое раздражение и быстрая утомляемость глаз. Конъюнктива умеренно гиперемирована, разрыхлена, по краю век засохшее отделяемое (корочки). Конъюнктивит может быть связан с заболеванием носоглотки, отитом, синуситом. У взрослых конъюнктивит часто возникает при хроническом блефарите, синдроме сухого глаза, поражении слезоотводящих путей.
Для выявления бактериальной инфекции при конъюнктивитах новорожденных и острых конъюнктивитах используют микроскопическое исследование мазков и посевов отделяемого с конъюнктивы. Выделенную микрофлору исследуют на патогенность и чувствительность к антибиотикам.
В лечении основное место занимает местная антибактериальная терапия: закапывают сульфацил-натрий, витабакт, фуциталмик, 3—4 раза в день или закладывают глазную мазь: тетрациклиновую, эритромициновую, "..."а, 2—3 раза в день. При остром течении назначают глазные капли тобрекс, окацин, "..." до 4—6 раз в сутки. При отеке и выраженном раздражении конъюнктивы добавляют инстилляции антиаллергических или противовоспалительных капель (аломид, лекролин или наклоф) 2 раза в сутки.
При остром конъюнктивите нельзя завязывать и заклеивать глаз, так как под повязкой создаются благоприятные условия для размножения бактерий, повышается угроза развития воспаления роговицы.
Острый конъюнктивит, вызываемый синегнойной палочкой. Заболевание начинается остро: отмечаются большое или умеренное количество гнойного отделяемого и отек век, конъюнктива век резко гиперемирована, ярко-красного цвета, отечная, разрыхленная. Без лечения конъюнктивальная инфекция может легко распространиться на роговицу и обусловить образование быстропрогрессирующей язвы.
Лечение: инстилляции антибактериальных глазных капель (тобрекс, окацин, "..." или гентамицин) в первые 2 дня по 6—8 раз в сутки, затем до 3—4. Наиболее эффективно сочетание двух антибиотиков, например тобрекс+окацин или гентамицин+полимиксин. При распространении инфекции на роговицу парабульбарно вводят тобрамицин, гентамицин или цефтазидим и системно применяют таваник в таблетках или гентамицин, тобрамицин в виде инъекций. При выраженном отеке век и конъюнктивы дополнительно инсталлируют антиаллергические и противовоспалительные капли (сперсаллерг, аллергофтал или наклоф) 2 раза в день. При поражении роговицы необходимы средства метаболической терапии — капли (тауфон, витасик, карнозин) или гели (корнерегель, солкосерил).
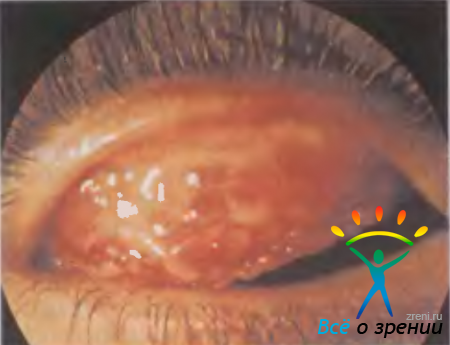
Острый конъюнктивит, вызываемый гонококком. Венерическое заболевание. передающееся половым путем (прямой генитально-глазной контакт или передача гениталии — рука — глаз). Гиперактивный гнойный конъюнктивит характеризуется быстрым прогрессированием. Веки отечны, отделяемое обильное, гнойное, конъюнктива резко гиперемирована, ярко-красная, раздраженная, собирается в выпячивающиеся складки, нередко отмечается отек конъюнктивы склеры (хемоз). Кератит развивается в 15—40 % случаев, сначала поверхностный, затем образуется язва роговицы, которая может привести к перфорации уже через 1— 2 дня.
При острых конъюнктивитах, предположительно вызванных синегнойной палочкой или гонококком, лечение начинают немедленно, не ожидая лабораторного подтверждения, так как задержка на 1—2 дня может привести к развитию язвы роговицы и гибели глаза.
Лечение: при гонококковом конъюнктивите, подтвержденном лабораторно или предполагаемом на основании клинических проявлений и анамнеза заболевания, вначале проводят антибактериальную терапию: промывание глаза раствором борной кислоты, инстилляции глазных капель (окацин, "..." или пенициллин) 6—8 раз в сутки. Проводят системное лечение: хинолоновый антибиотик по 1 таблетке 2 раза в сутки или пенициллин внутримышечно. Дополнительно назначают инстилляции антиаллергических или противовоспалительных средств (сперсаллерг, аллергофтал или наклоф) 2 раза в сутки. При явлениях кератита также закапывают витасик, карнозин или тауфон 2 раза в день.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Особую опасность представляет гонококковый конъюнктивит у новорожденных (гонобленнорея). Заражение происходит во время прохождения плода через родовые пути матери, больной гонореей. Конъюнктивит обычно развивается на 2—5-й день после рождения. Отечные плотные синюшно-багровые веки почти невозможно открыть для осмотра глаза. При надавливании из глазной щели изливается кровянисто-гнойное отделяемое. Конъюнктива резко гиперемировананная, разрыхленная, легко кровоточит. Исключительная опасность гонобленнореи заключается в поражении роговицы вплоть до гибели глаза. Местное лечение такое же, как и у взрослых, а системное — введение антибактериальных препаратов в дозах соответственно возрасту.
Дифтерийный конъюнктивит. Дифтерия конъюнктивы, вызываемая дифтерийной палочкой, характеризуется появлением на конъюнктиве век трудно снимаемых сероватых пленок. Веки плотные, отечные. Из глазной щели выделяется мутная жидкость с хлопьями. Пленки плотно спаяны с подлежащей тканью. Их отделение сопровождается кровотечением, а после некротизации пораженных участков образуются рубцы. Больного изолируют в инфекционном отделении и проводят лечение по схеме терапии дифтерии.
↑ Вирусные конъюнктивиты
Вирусные конъюнктивиты встречаются часто и протекают в виде эпидемических вспышек и эпизодических заболеваний.
Эпидемический кератоконъюнктивит. Аденовирусы (уже известно более 50 их серотипов) вызывают две клинические формы поражения глаз: эпидемический кератоконъюнктивит, протекающий более тяжело и сопровождающийся поражением роговицы, и аденовирусный конъюнктивит, или фарингоконъюнктивальную лихорадку.
Эпидемический кератоконъюнктивит — это госпитальная инфекция, более 70 % больных заражаются в медицинских учреждениях. Источником инфекции является больной кератоконъюнктивитом. Инфекция распространяется контактным путем, реже — воздушно-капельным. Факторами передачи возбудителя являются инфицированные руки медперсонала, глазные капли многократного использования, инструменты, приборы, глазные протезы, контактные линзы.
Длительность инкубационного периода заболевания 3—14, чаще 4— 7 дней. Продолжительность заразного периода 14 дней.
Начало заболевания острое, обычно поражаются оба глаза: сначала один, через 1—5 дней второй. Больные жалуются на резь, ощущение инородного тела в глазу, слезотечение. Веки отечны, конъюнктива век умеренно или значительно гиперемирована, нижняя переходная складка инфильтрировананая, складчатая, в большинстве случаев выявляют мелкие фолликулы и точечные кровоизлияния.
Через 5—9 дней от начала заболевания развивается II стадия болезни, сопровождающаяся появлением характерных точечных инфильтратов под эпителием роговицы. При образовании большого числа инфильтратов в центральной зоне роговицы зрение снижается.
Региональная аденопатия — увеличение и болезненность околоушных лимфатических узлов — появляется на 1—2-й день заболевания почти у всех больных. Поражение респираторного тракта отмечается у 5—25 % больных. Длительность эпидемического кератоконъюнктивита до 3—4 нед. Как показали исследования, проведенные в последние годы, тяжелым последствием аденовирусной инфекции является развитие синдрома сухого глаза в связи с нарушением продукции слезной жидкости.
Лабораторная диагностика острых вирусных конъюнктивитов (аденовирусных, герпесвирусных) включает метод определения флюоресцирующих антител в соскобах конъюнктивы, полимеразную цепную реакцию и, реже, метод выделения вируса.
Лечение сопряжено с трудностями, так как не существует лекарственных средств селективного воздействия на аденовирусы. Используют препараты широкого противовирусного действия: интерфероны (локферон, офтальмоферон и др.) или индукторы интерферона, проводят инстилляции 6—8 раз в сутки, а на 2-й неделе уменьшая их количество до 3—4 раз в сутки. В остром периоде дополнительно закапывают антиаллергический препарат аллергофтал или сперсаллерг 2—3 раза в сутки и принимают антигистаминные препараты внутрь в течение 5—10 дней. В случаях подострого течения применяют капли аломид или лекролин 2 раза в сутки. При тенденции к образованию пленок и в период роговичных высыпаний назначают кортикостероиды (дексапос, максидекс или офтан-дексаметазон) 2 раза в сутки. При роговичных поражениях применяют тауфон, карнозин, витасик или корнерегель 2 раза в сутки. В случаях недостатка слезной жидкости в течение длительного периода времени применяют слезозамещающие препараты: слезу натуральную 3—4 раза в сутки, офтагель или видисик-гель 2 раза в сутки.
Профилактика внутрибольничной аденовирусной инфекции включает необходимые противоэпидемические мероприятия и меры санитарно-гигиенического режима:
- осмотр глаз каждого больного в день госпитализации для предупреждения заноса инфекции в стационар;
- раннее выявление случаев развития заболеваний в стационаре;
- изоляция больных при единичных случаях возникновения заболевания и карантин при вспышках, противоэпидемические мероприятия;
- санитарно-просветительная работа.
Аденовирусный конъюнктивит. Заболевание протекает легче, чем эпидемический кератоконъюнктивит, и редко вызывает вспышки госпитальной инфекции. Заболевание обычно возникает в детских коллективах. Передача возбудителя происходит воздушно-капельным путем, реже — контактным. Продолжительность инкубационного периода 3—10 дней.
Симптомы заболевания сходны с начальными клиническими проявлениями эпидемического кератоконъюнктивита, но их интенсивность значительно ниже: отделяемое скудное, конъюнктива гиперемирована и инфильтрирована умеренно, фолликулов немного, они мелкие, иногда отмечаются точечные кровоизлияния. У 1/2 больных обнаруживают региональную аденопатию околоушных лимфатических узлов. На роговице могут появляться точечные эпителиальные инфильтраты, но они исчезают бесследно, не влияя на остроту зрения.
Для аденовирусного конъюнктивита характерна общая симптоматика: поражение респираторного тракта с повышением температуры тела и головной болью. Системное поражение может предшествовать заболеванию глаз. Длительность аденовирусного конъюнктивита — 2 нед.
Лечение включает инстилляции интерферонов и противоаллергических глазных капель, а при недостаточности слезной жидкости — искусственной слезы или офтагеля.
Профилактика внутрибольничного распространения инфекции такая же, как при эпидемическом кератоконъюнктивите.
Эпидемический геморрагический конъюнктивит (ЭГК). ЭГК, или острый геморрагический конъюнктивит, описан сравнительно недавно. Первая пандемия ЭГК началась в 1969 г. в Западной Африке, а затем охватила страны Северной Африки, Ближнего Востока и Азии. Первая вспышка ЭГК в Москве наблюдалась в 1971 г. Эпидемические вспышки в мире возникали в 1981—1984 и 1991 — 1992 гг. Заболевание требует пристального внимания, так как вспышки ЭГК в мире повторяются с определенной периодичностью.
Возбудителем ЭГК является энтеровирус-70. ЭГК характеризуется необычным для вирусного заболевания коротким инкубационным периодом — 12—48 ч. Основной путь распространения инфекции — контактный. Отмечается высокая контагиозность ЭГК, эпидемия протекает "по взрывному типу". В глазных стационарах при отсутствии противоэпидемических мероприятий может быть поражено 80—90 % пациентов.
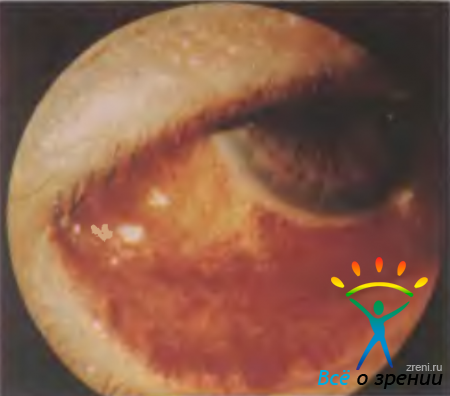
Клинико-эпидемиологические особенности ЭГК настолько характерны, что на их основании заболевание легко отличить от других офтальмоинфекций. Начало острое, сначала поражается один глаз, через 8—24 ч — второй. Вследствие сильной боли и светобоязни больной обращается за помощью уже в первый день. Отделяемое с конъюнктивы слизистое или слизисто-гнойное, конъюнктива резко гиперемирована, особенно характерны подконъюнктивальные кровоизлияния: от точечных петехий до обширных геморрагий, захватывающих почти всю конъюнктиву склеры (рис. 9.2).
Рис. 9.2. Эпидемический геморрагический конъюнктивит.
Изменения роговицы незначительные — точечные эпителиальные инфильтраты, исчезающие бесследно.
Лечение заключается в применении противовирусных глазных капель (интерферон, индукторы интерферона) в сочетании с противовоспалительными средствами (сначала противоаллергические, а со 2-й недели кортикостероиды). Продолжительность лечения 9—14 дней. Выздоровление обычно без последствий.
Герпесвирусный конъюнктивит.
Хотя герпетические поражения глаз относятся к числу высокораспространенных заболеваний, а герпетические кератиты признаны в мире самым распространенным поражением роговицы, герпесвирусные конъюнктивиты чаще всего являются компонентом первичной инфекции вирусом герпеса в раннем детстве.
Первичный герпетический конъюнктивит чаще имеет фолликулярный характер, вследствие чего его трудно отличить от аденовирусного. Для герпетического конъюнктивита характерны следующие признаки: поражен один глаз, в патологический процесс часто вовлекаются края век, кожа и роговица.
Рецидив герпеса может протекать как фолликулярный или везикулярно-язвенный конъюнктивит, но обычно развивается как поверхностный или глубокий кератит (стромальный, язвенный, кератоувеит).
Лечение противовирусное. Предпочтение следует отдавать селективным противогерпетическим средствам. Назначают глазную мазь зовиракс, которую закладывают 5 раз в первые дни и 3—4 раза в последующие или капли интерферона либо индуктора интерферона (инстилляции 6—8 раз в сутки). Внутрь принимают валтрекс по 1 таблетке 2 раза в сутки в течение 5 дней или зовиракс по 1 таблетке 5 раз в сутки в течение 5 дней. Дополнительная терапия: при умеренно выраженной аллергии — антиаллергические капли аломид или лекролин (2 раза в сутки), при выраженной — аллергофтал или сперсаллерг (2 раза в сутки). В случае поражения роговицы дополнительно инсталлируют капли витасик, карнозин, тауфон или корнерегель 2 раза в сутки, при рецидивирующем течении проводят иммунотерапию: ликопид по 1 таблетке 2 раза в сутки в течение 10 дней. Иммунотерапия ликопидом способствует повышению эффективности специфического лечения различных форм офтальмогерпеса и значительному снижению частоты рецидивов.
↑ Хламидийные заболевания глаз
Хламидии (Chlamydia trachomatis) — самостоятельный вид микроорганизмов; они являются внутриклеточными бактериями с уникальным циклом развития, проявляющими свойства вирусов и бактерий. Разные серотипы хламидий вызывают три различных конъюнктивальных заболевания: трахому (серотипы А— С), хламидийный конъюнктивит взрослых и новорожденных (серотипы D—К) и венерический лимфогранулематоз (серотипы L1, L2, L3).
Трахома. Трахома — хронический инфекционный кератоконъюнктивит, характеризующийся появлением фолликулов с последующим их рубцеванием и сосочков на конъюнктиве, воспалением роговицы (паннусом), а в поздних стадиях — деформацией век. Возникновение и распространение трахомы связано с низким уровнем санитарной культуры и гигиены. В экономически развитых странах трахома практически не встречается. Огромная работа по разработке и проведению научно-организационных и лечебно-профилактических мероприятий привела к ликвидации трахомы в нашей стране. Вместе с тем, по оценке ВОЗ, трахома остается главной причиной слепоты в мире. Считается, что активной трахомой поражено до 150 млн человек, главным образом в странах Африки, Ближнего Востока, Азии. Заражение трахомой европейцев, посещающих эти регионы, возможно и сегодня.
Трахома возникает в результате заноса возбудителей инфекции на конъюнктиву глаза. Инкубационный период 7—14 дней. Поражение обычно двустороннее.
В клиническом течении трахомы различают 4 стадии.
- В I стадии наблюдаются острое нарастание воспалительных реакций, диффузная инфильтрация, отек конъюнктивы с развитием в ней единичных фолликулов, которые имеют вид мутных серых зерен, расположенных беспорядочно и глубоко. Характерно образование фолликулов на конъюнктиве верхних хрящей (рис. 9.3). Рис. 9.3. Трахома, I стадия.
- Во II стадии на фоне усиления инфильтрации и развития фолликулов начинается их распад, образуются рубцы, выражено поражение роговицы.
- В III стадии преобладают процессы рубцевания при наличии фолликулов и инфильтрации. Именно образование рубцов на конъюнктиве позволяет отличить трахому от хламидийного конъюнктивита и других фолликулярных конъюнктивитов.
- В IV стадии происходит разлитое рубцевание пораженной слизистой оболочки при отсутствии воспалительных явлений в конъюнктиве и роговице (рис. 9.4).Рис. 9.4. Трахома, IV стадия, рубцовая.
При тяжелой форме и длительном течении трахомы может возникнуть паннус роговицы — распространяющаяся на верхний сегмент роговицы инфильтрация с врастающими в нее сосудами (рис. 9.5).
Рис. 9.5. Трахоматозный паннус.
Паннус является характерным признаком трахомы и имеет важное значение в дифференциальной диагностике. В период рубцевания на месте паннуса возникает интенсивное помутнение роговицы в верхней половине с понижением зрения.
При трахоме могут возникать различные осложнения со стороны глаза и придаточного аппарата. Присоединение бактериальных возбудителей отягощает воспалительный процесс и затрудняет диагностику. Тяжелым осложнением является воспаление слезной железы, слезных канальцев и слезного мешка. Образующиеся гнойные язвы при трахоме, обусловленные сопутствующей инфекцией, трудно заживают и могут приводить к перфорации роговицы с развитием воспаления в полости глаза, в связи с чем существует угроза гибели глаза.
В процессе рубцевания возникают тяжелые последствия трахомы: укорочение конъюнктивальных сводов, образование сращений века с глазным яблоком (симблефарон), перерождение слезных и мейбомиевых желез, вызывающее ксероз роговицы. Рубцевание обусловливает искривление хряща, заворот век, неправильное положение ресниц (трихиаз). При этом ресницы касаются роговицы, что приводит к повреждению ее поверхности и способствует развитию язвы роговицы. Сужение слезоотводящих путей и воспаление слезного мешка (дакриоцистит) могут сопровождаться упорным слезотечением.
Лабораторная диагностика включает цитологическое исследование соскобов с конъюнктивы с целью обнаружения внутриклеточных включений, выделение возбудителей, определение антител в сыворотке крови.
Основное место в лечении занимают антибиотики (мазь тетрациклина или эритромицина), которые применяют по двум основным схемам: 1— 2 раза в день при массовом лечении или 4 раза в день при индивидуальной терапии соответственно в течение от нескольких месяцев до нескольких недель. Экспрессию фолликулов специальными пинцетами для повышения эффективности терапии в настоящее время практически не используют. Трихиаз и заворот век устраняют хирургическим путем. Прогноз при своевременном лечении благоприятный. Возможны рецидивы, поэтому после завершения курса лечения больной должен находиться под наблюдением в течение длительного периода времени.
Хламидийные конъюнктивиты. Различают хламидийные конъюнктивиты (паратрахома) взрослых и новорожденных. Значительно реже наблюдаются эпидемический хламидийный конъюнктивит у детей, хламидийный увеит, хламидийный конъюнктивит при синдроме Рейтера.
Хламидийный конъюнктивит взрослых — инфекционный подострый или хронический инфекционный конъюнктивит, вызываемый С. trachomatis и передающийся половым путем. Распространенность хламидийных конъюнктивитов в развитых странах медленно, но неуклонно растет; они составляют 10—30 % выявленных конъюнктивитов. Заражение обычно происходит в возрасте 20—30 лет. Женщины болеют в 2—3 раза чаще. Конъюнктивиты связаны главным образом с урогенитальной хламидийной инфекцией, которая может протекать бессимптомно.
Заболевание характеризуется воспалительной реакцией конъюнктивы с образованием многочисленных фолликулов, не склонных к рубцеванию. Чаще поражается один глаз, двусторонний процесс наблюдается примерно у 1/3 больных. Инкубационный период 5—14 дней. Конъюнктивит чаще (у 65 % больных) протекает в острой форме, реже (у 35 %) — в хронической.
Клиническая картина: выраженный отек век и сужение глазной щели, выраженная гиперемия, отек и инфильтрация конъюнктивы век и переходных складок. Особенно характерны крупные рыхлые фолликулы, располагающиеся в нижней переходной складке и в дальнейшем сливающиеся в виде 2—3 валиков. Отделяемое вначале слизисто-гнойное, в небольшом количестве, с развитием заболевания оно становится гнойным и обильным. Более чем у половины заболевших исследование со щелевой лампой позволяет обнаружить поражение верхнего лимба в виде отечности, инфильтрации и васкуляризации. Нередко, особенно в остром периоде, отмечается поражение роговицы в виде поверхностных мелкоточечных инфильтратов, не окрашивающихся флюоресцеином. С 3—5-го дня заболевания на стороне поражения возникает региональная предушная аденопатия, как правило, безболезненная. Нередко с этой же стороны отмечаются явления евстахиита: шум и боль в ухе, снижение слуха.
Лечение: глазные капли окацин 6 раз в день или глазная мазь тетрациклиновая, эритромициновая, "..."овая 5 раз в день, со 2-й недели капли 4 раза, мазь 3 раза, внутрь — антибиотик таваник по 1 таблетке в день в течение 5—10 дней. Дополнительная терапия включает инстилляции антиаллергических капель: в остром периоде — аллергофтала или сперсаллерга 2 раза в сутки, в хроническом — аломида или лекролина 2 раза в сутки, внутрь — антигистаминные препараты в течение 5 дней. Со 2-й недели назначают глазные капли дексапос или максидекс 1 раз в сутки.
Эпидемический хламидийный конъюнктивит. Заболевание протекает более доброкачественно, чем паратрахома, и возникает в виде вспышек у посетителей бань, бассейнов и детей 3—5 лет в организованных коллективах (детских домах и домах ребенка). Заболевание может начинаться остро, подостро или протекать как хронический процесс.
Обычно поражается один глаз: обнаруживают гиперемию, отек, инфильтрацию конъюнктивы, папиллярную гипертрофию, фолликулы в нижнем своде. Роговица редко вовлекается в патологический процесс; выявляют точечные эрозии, субэпителиальные точечные инфильтраты. Часто обнаруживают небольшую предушную аденопатию.
Все конъюнктивальные явления и без лечения могут претерпевать обратное развитие через 3—4 нед. Лечение местное: тетрациклиновая, эритромициновая или "..."овая мазь 4 раза в день или глазные капли окацин либо "..." 6 раз в день.
Хламидийный конъюнктивит (паратрахома) новорожденных. Заболевание связано с урогенитальной хламидийной инфекцией: его выявляют у 20—50 % детей, родившихся от инфицированных хламидиями матерей. Частота хламидийного конъюнктивита достигает 40 % всех конъюнктивитов новорожденных.
Большое значение имеет профилактическая обработка глаз у новорожденных, которая, однако, затруднена вследствие отсутствия высокоэффективных, надежных средств, так как традиционно используемый раствор нитрата серебра не предупреждает развитие хламидийного конъюнктивита. Более того, его инстилляции часто вызывают раздражение конъюнктивы, т. е. способствуют возникновению токсического конъюнктивита.
Клинически хламидийный конъюнктивит новорожденных протекает, как острый папиллярный и подострый инфильтративный конъюнктивит.
Заболевание начинается остро на 5—10-й день после родов с появления обильного жидкого гнойного отделяемого, которое из-за примеси крови может иметь бурый оттенок. Резко выражен отек век, конъюнктива гиперемирована, отечна, с гиперплазией сосочков, могут образовываться псевдомембраны. Воспалительные явления уменьшаются через 1—2 нед. Если активное воспаление продолжается более 4 нед, появляются фолликулы, преимущественно на нижних веках. Примерно у 70 % новорожденных заболевание развивается на одном глазу. Конъюнктивит может сопровождаться предушной аденопатией, отитом, назофарингитом и даже хламидийной пневмонией.
Лечение: тетрациклиновая или эритромициновая мазь 4 раза в день.
ВОЗ (1986) дает следующие рекомендации по обработке глаз для профилактики конъюнктивитов новорожденных: в зонах повышенного риска заражения гонококковой инфекцией (большинство развивающихся стран) назначают инстилляции 1 % раствора нитрата серебра, можно также закладывать за веко 1 % тетрациклиновую мазь. В зонах малого риска заражения гонококковой инфекции, но высокой распространенности хламидиозов (большинство индустриально развитых стран) практикуют закладывание 1 % тетрациклиновой или 0,5 % эритромициновой мази.
В профилактике конъюнктивитов новорожденных центральное место занимает своевременное лечение урогенитальной инфекции у беременных.
↑ Аллергические конъюнктивиты
Аллергические конъюнктивиты — это воспалительная реакция конъюнктивы на воздействие аллергенов, характеризующаяся гиперемией и отеком слизистой оболочки век, отеком и зудом век, образованием фолликулов или сосочков на конъюнктиве; иногда сопровождается поражением роговицы с нарушением зрения.
Аллергические конъюнктивиты занимают важное место в группе заболеваний, объединенных общим названием "синдром красного глаза”: ими поражено примерно 15 % населения.
В силу анатомического расположения глаз они часто подвергаются воздействию различных аллергенов. Повышенная чувствительность часто проявляется в воспалительной реакции конъюнктивы (аллергический конъюнктивит), но поражаться могут любые отделы глаза, и тогда развиваются аллергический дерматит и отек кожи век, аллергический блефарит, конъюнктивит, кератит, ирит, иридоциклит, ретинит, неврит зрительного нерва.
Глаза могут быть местом развития аллергической реакции при многих системных иммунологических расстройствах, причем поражение глаз нередко бывает наиболее драматичным проявлением болезни. Аллергическая реакция играет важную роль в клинической картине инфекционных заболеваний глаз.
Аллергические конъюнктивиты часто сочетаются с такими системными аллергическими заболеваниями, как бронхиальная астма, аллергические риниты, атопические дерматиты.
Реакции гиперчувствительности (синоним аллергии) классифицируют на немедленные (развиваются в пределах 30 мин от момента воздействия аллергена) и замедленные (развиваются спустя 24—48 ч или позже после воздействия). Такое разделение аллергических реакций имеет практическое значение в построении фармакотерапии. Немедленные реакции вызывает "дружный" выброс в ткани на определенном участке (местный процесс) биологически активных медиаторов из гранул тучных клеток слизистых оболочек и базофилов крови, что называют активацией или дегрануляцией тучных клеток и базофилов.
В некоторых случаях типичная картина заболевания или четкая связь его с воздействиями внешнего аллергенного фактора не оставляет сомнения в диагнозе. В большинстве же случаев диагностика аллергических заболеваний глаз сопряжена с большими трудностями и требует применения специфических аллергологических методов исследования.
Аллергологический анамнез — наиболее важный диагностический фактор. Он должен отражать данные о наследственной аллергической отягощенности, особенностях течения заболевания, совокупность воздействий, способных вызвать аллергическую реакцию, периодичность и сезонность обострений, наличие аллергических реакций, помимо глазных. Важное диагностическое значение имеют естественно возникающие или специально проводимые элиминационная и экспозиционная пробы. Первая заключается в "выключении" предполагаемого аллергена, вторая — в повторном воздействии им после стихания клинических явлений. Тщательно собранный анамнез позволяет предположить "виновный" аллергизируюший агент более чем у 70 % пациентов.
Кожные аллергические пробы, применяемые в офтальмологической практике (аппликационная, прик-тест, скарификационная, скарификационно-аппликационная), малотравматичны и в то же время достаточно достоверны.
Провокационные аллергические пробы (конъюнктивальная, назальная и подъязычная) применяют только в исключительных случаях и с большой осторожностью.
Лабораторная аллергодиагностика высокоспецифична и возможна в остром периоде заболевания без опасения причинить вред больному.
Важное диагностическое значение имеет выявление эозинофилов в со-скобе с конъюнктивы.
Основные принципы терапии:
- элиминация, т. е. исключение, "виновного" аллергена, если это возможно, — самый эффективный и безопасный метод предупреждения и лечения аллергических конъюнктивитов;
- лекарственная симптоматическая терапия: местная, с применением глазных препаратов, и общая — антигистаминные препараты внутрь при тяжелых поражениях занимает главное место в лечении аллергических конъюнктивитов;
- специфическую иммунотерапию проводят в лечебных учреждениях при недостаточной эффективности лекарственной терапии и невозможности исключить "виновный" аллерген.
Для противоаллергической терапии используют две группы глазных капель: первая — тормозящие дегрануляцию тучных клеток: кромоны — 2 % раствор лекролина, 2 % раствор лекролина без консерванта, 4 % раствор кузикрома и 0,1 % раствор лодоксамида (аломид), вторая — антигистаминные: антазолин + тетризолин (сперсаллерг) и антазолин + нафазолин (аллергофтал). Дополнительно применяют кортикостероидные препараты: 0,1 % раствор дексаметазона (дексапос, максидекс, офтан-дексаметазон) и 1 % или 2,5 % раствор гидрокортизона-ПОС, а также нестероидные противовоспалительные препараты — 1 % раствор диклофенака (наклоф).
Наиболее часто встречаются следующие клинические формы аллергических конъюнктивитов, характеризующиеся своими особенностями в выборе лечения:
- поллинозные конъюнктивиты,
- весенний кератоконъюнктивит,
- лекарственная аллергия,
- хронический аллергический конъюнктивит,
- крупнопапиллярный конъюнктивит.
Поллинозные конъюнктивиты. Это сезонные аллергические заболевания глаз, вызываемые пыльцой в период цветения трав, злаковых, деревьев. Время обострения тесно связано с календарем опыления растений в каждом климатическом регионе. Поллинозный конъюнктивит может начинаться остро: нестерпимый зуд век, жжение под веками, светобоязнь, слезотечение, отек и гиперемия конъюнктивы. Отек конъюнктивы может быть настолько выраженным, что роговица "утопает" в окружающей хемотичной конъюнктиве. В таких случаях появляются краевые инфильтраты в роговице, чаше в области глазной щели. Полупрозрачные очаговые поверхностные инфильтраты, расположенные вдоль лимба, могут сливаться и изъязвляться, образуя поверхностные эрозии роговицы. Более часто поллинозный конъюнктивит протекает хронически с умеренным жжением под веками, незначительным отделяемым, периодически возникающим зудом век, легкой гиперемией конъюнктивы, могут обнаруживаться мелкие фолликулы или сосочки на слизистой оболочке.
Лечение при хроническом течении: аломид или лекролин 2 раза в день в течение 2—3 нед, при остром течении — аллергофтал или сперсаллерг 2—3 раза в день. Дополнительная терапия при тяжелом течении: антигистаминные препараты внутрь в течение 10 дней. При блефарите накладывают мазь гидрокортизона-ПОС на веки. При упорном рецидивирующем течении проводят специфическую иммунотерапию под наблюдением врача-аллерголога.
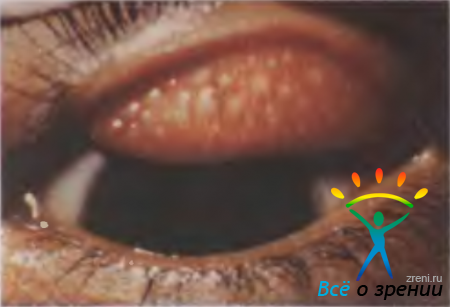
Весенний кератоконъюнктивит (весенний катар). Заболевание обычно возникает у детей в возрасте 3— 7 лет, чаще у мальчиков, имеет преимущественно хроническое упорное изнуряющее течение. Клинические проявления и распространенность весеннего катара варьируют на разных территориях. Наиболее характерным клиническим признаком являются сосочковые разрастания на конъюнктиве хряща верхнего века (конъюнктивальная форма), обычно мелкие, уплощенные, но могут быть крупными, деформирующими веко (рис. 9.6).
Рис. 9.6. Весенний кератоконъюнктивит.
Реже сосочковые разрастания располагаются вдоль лимба (лимбальная форма). Иногда встречается смешанная форма. Нередко поражается роговица: эпителиопатия, эрозия или язва роговицы, кератит, гиперкератоз.
Лечение: при легком течении производят инстилляции аломида или лекролина 3 раза в день в течение 3—4 нед. При тяжелом течении применяют сперсаллерг или аллергофтал 2 раза в день. При лечении весеннего катара необходимо сочетание антиаллергических капель с кортикостероидами: инстилляции глазных капель дексапоса, максидекса или офтан-дексаметазона 2—3 раза в день в течение 3—4 нед. Дополнительно назначают антигистаминные препараты (диазолин, супрастин или кларитин) внутрь на 10 дней. При язве роговицы применяют репаративные средства (глазные капли витасик тауфон или гели солкосерил, корнерегель) 2 раза в день до улучшени5 состояния роговицы. При длительном, упорном течении весеннего катара проводят курс лечения гистоглобулином (4—10 инъекций).
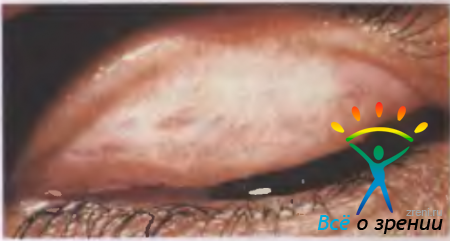
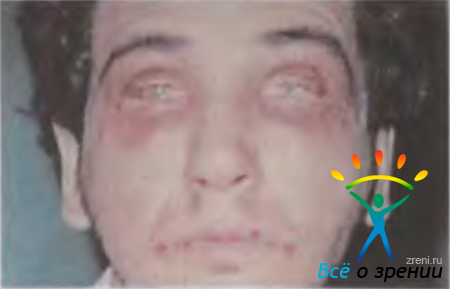
Лекарственный аллергический конъюнктивит. Заболевание может возникнуть остро после первого применения любого лекарства, но обычно развивается хронически при длительном лечении препаратом, причем возможна аллергическая реакция как на основное лекарство, так и нa консервант глазных капель. Острая реакция возникает в течение 1 ч после введения препарата (острый лекарственный конъюнктивит, анафилактический шок, острая крапивница, отек Квинке, системный капилляротоксикоз и др.). Подострая реакция развивается в течение суток (рис. 9.7).
Рис. 9.7. Лекарственный блефароконъюнктивит (подострый).
Затяжная реакция проявляется в течение нескольких дней и недель, обычно при длительном местном применении лекарственных средств. Глазные реакции последнего типа встречаются наиболее часто (у больных 90 %) и имеют хронический характер Практически любое лекарственное средство может вызвать аллергическую реакцию глаза. Один и тот же препарат у разных больных может вызвать неодинаковые проявления. Вместе с тем различные препараты могут вызвать схожую клиническую картину лекарственной аллергии.
Характерными признаками острого аллергического воспаления является гиперемия, отек век и конъюнктивы, слезотечение, иногда кровоизлияния; хроническому воспалению свойственны зуд век, гиперемия слизистой оболочки, умеренное отделяемое, образование фолликулов. При лекарственной аллергии наиболее часто поражаются конъюнктива, роговица, кожа век, значительно реже — сосудистая оболочка, сетчатка, зрительный нерв.
Главным влечении лекарственной аллергии является отмена "виновного" препарата или переход на тот же препарат без консерванта.
После отмены "виновного" препарата при остром течении применяют глазные капли аллергофтал или сперсаллерг 2—3 раза в день, при хроническом — аломид, лекролин или лекролин без консерванта 2 раза в день. При тяжелом и затяжном течении может возникнуть потребность в приеме антигистаминных препаратов внутрь.
Хронический аллергический конъюнктивит. Аллергические конъюнктивиты чаше протекают хронически: умеренное жжение глаз, незначительное отделяемое, периодически возникающий зуд век. Следует иметь в виду, что нередко многочисленные жалобы на неприятные ощущения сочетаются с незначительными клиническими проявлениями, что затрудняет диагностику.
Среди причин упорного течения могут быть повышенная чувствительность к пыльце, промышленным вредностям, пищевым продуктам, средствам бытовой химии, домашней пыли, перхоти и шерсти животных, сухим кормам для рыб, лекарственным препаратам, косметическим средствам, контактным линзам.
Наиболее важным в лечении является исключение факторов риска развития аллергии, если удается их установить Местное лечение включает инстилляции глазных капель лекролина или аломида 2 раза вдень в течение 3—4 нед. При явлениях блефарита назначают глазную мазь гидрокортизона-ПОС 2 раза в день на веки и инстилляции искусственной слезы (слеза натуральная) 2 раза в день.
Аллергический конъюнктивит при ношении контактных линз. Считается, что у большинства пациентов, носящих контактные линзы, когда-нибудь обязательно возникнет аллергическая реакция конъюнктивы: раздражение глаз, светобоязнь, слезотечение, жжение под веками, зуд, дискомфорт при вставлении линзы. При осмотре можно обнаружить мелкие фолликулы, мелкие или крупные сосочки на конъюнктиве верхних век, гиперемию слизистой оболочки, отек и точечные эрозии роговицы.
Лечение: необходимо отказаться от ношения контактных линз. Назначают инстилляцию глазных капель лекролина или аломида 2 раза в сутки. При острой реакции применяют аллергофтал или сперсаллерг 2 раза в сутки.
Крупнопапиллярные конъюнктивиты (КПК). Заболевание представляет собой воспалительную реакцию конъюнктивы верхнего века, в течение длительного периода находящегося в контакте с инородным телом. Возникновение КПК возможно при следующих условиях: ношение контактных линз (жестких и мягких), использование глазных протезов, наличие швов после экстракции катаракты или кератопластики, стягивающих склеральных пломб.
Больные предъявляют жалобы на зуд и слизистое отделяемое. В тяжелых случаях может появиться птоз. Крупные (гигантские — диаметром 1 мм и более) сосочки группируются по всей поверхности конъюнктивы верхних век.
Хотя клиническая картина КПК очень схожа с проявлениями конъюнктивальной формы весеннего катара, между ними имеются существенные различия. Прежде всего КПК развивается в любом возрасте и обязательно при наличии оставшихся швов или ношении контактных линз. Жалобы на зуд и отделяемое при КПК выражены меньше, лимб и роговица обычно не вовлекаются в процесс. Наконец, все симптомы КПК быстро исчезают после удаления инородного тела. У больных с КПК не обязательно имеются аллергические заболевания в анамнезе и не отмечаются сезонные обострения.
В лечении основное значение имеет удаление инородного тела. До полного исчезновения симптомов закапывают аломид или лекролин 2 раза в день. Ношение новых контактных линз возможно только после полного исчезновения воспалительных явлений. Для профилактики КПК необходим систематический уход за контактными линзами и протезами.
Профилактика аллергического конъюнктивита. С целью предотвращения заболевания необходимо принять определенные меры.
- Элиминация причинных факторов. Важно уменьшить, а если возможно, исключить контакты с такими факторами риска развития аллергии, как домашняя пыль, тараканы, домашние животные, сухой корм для рыб, средства бытовой химии, косметические средства. Следует помнить, что у больных, страдающих аллергией, глазные капли и мази (особенно антибиотики и противовирусные средства) могут вызвать не только аллергический конъюнктивит, но и общую реакцию в виде крапивницы и дерматита.
- В том случае, если предполагается, что человек попадет в такие условия, когда невозможно исключить контакт с факторами, вызывающими аллергию, к которым он чувствителен, следует начинать закапывать лекролин или аломид по одной капле 1—2 раза в день за 2 нед до контакта.
- Если пациент уже попал в такие условия, закапывают аллергофтал или сперсаллерг, которые дают немедленный эффект, сохраняющийся в течение 12 ч.
- При часто возникающих рецидивах проводят специфическую иммунотерапию в период ремиссии конъюнктивита.
↑ Дистрофические заболевания конъюнктивы
В эту группу конъюнктивальных поражений включены несколько заболеваний различного происхождения:
- сухой кератоконъюнктивит,
- пингвекула,
- крыловидная плева.
Синдром сухого глаза (сухой кератоконъюнктивит) — это поражение конъюнктивы и роговицы, возникающее в связи с выраженным уменьшением продукции слезной жидкости и нарушением стабильности слезной пленки.
Слезная пленка состоит из трех слоев. Поверхностный, липидный, слой, продуцируемый мейбомиевыми железами, препятствует испарению жидкости, поддерживая тем самым стабильность слезного мениска. Средний, водный, слой, составляющий 90 % толщины слезной пленки, формируется за счет основных и добавочных слезных желез. Третий слой, непосредственно покрывающий эпителий роговицы, — это тонкая муциновая пленка, продуцируемая бокаловидными клетками конъюнктивы. Каждый слой слезной пленки может быть поражён при различных заболеваниях, гормональных расстройствах, лекарственных воздействий, что и приводит к развитию сухого кератоконъюнктивита.
Синдром сухого глаза относится к числу широко распространенных заболеваний, особенно часто возникает у лиц старше 70 лет.
Больные жалуются на ощущение инородного тела под веками, жжение, резь, сухость в глазу, отмечают светобоязнь, плохую переносимость ветра, дыма. Все явления ухудшаются к вечеру. Раздражение глаз вызывают инстилляции любых глазных капель. Объективно отмечаются расширенные сосуды конъюнктивы склеры, тенденция к образованию складок слизистой оболочки, хлопьевидные включения в слезной жидкости, тускнеет поверхность роговицы. Выделяют следующие клинические формы роговичных поражений, соответствующие тяжести заболевания: эпителиопатия (едва заметные или точечные дефекты эпителия роговицы, выявляемые при окраске флюоресцеином или бенгальским розовым), эрозия роговицы (более обширные дефекты эпителия), нитчатый кератит (эпителиальные лоскуты, скрученные в виде нитей и одним концом фиксированные к роговице), язва роговицы.
При диагностике синдрома сухого глаза учитывают характерные жалобы больного, результаты биомикроскопического исследования краев век, конъюнктивы и роговицы, а также специальных тестов.
- Проба для оценки стабильности слезной пленки (проба по Норну). При взгляде вниз при оттянутом верхнем веке закапывают 0,1—0,2 % раствор флюоресцеина на область лимба на 12 часах. После включения щелевой лампы пациент не должен мигать. Наблюдая за окрашенной поверхностью слезной пленки, определяют время разрыва пленки (черное пятно). Диагностическое значение имеет время разрыва слезной пленки менее 10 с.
- Проба Ширмера со стандартной полоской фильтровальной бумаги, одним концом введенной за нижнее веко. Через 5 мин полоску извлекают и измеряют длину увлажненной части: ее величина менее 10 мм свидетельствует о небольшом уменьшении продукции слезной жидкости, а менее 5 мм — о значительном.
- Проба с 1 % раствором бенгальского розового особенно информативна, так как позволяет выявить погибшие (окрашенные) клетки эпителия, покрывающего роговицу и конъюнктиву.
Диагностика синдрома сухого глаза сопряжена с большими трудностями и основывается только на результатах комплексной оценки жалоб больного и клинической картины, а также результатах функциональных проб.
Лечение остается трудной задачей и предполагает постепенный индивидуальный подбор лекарственных средств. Глазные капли, содержащие консервант, переносятся больными хуже и могут вызвать аллергическую реакцию, поэтому предпочтение следует отдавать глазным каплям без консерванта. Главное место занимают средства слезозаместительной терапии. Капли слезы натуральной применяют 3—8 раз вдень, а гелевые композиции офтагель или видисик-гель — 2—4 раза в день. При явлениях аллергического раздражения конъюнктивы добавляют аломид, лекролин или лекролин без консерванта (2 раза в день в течение 2—3 нед). При поражении роговицы применяют капли витасик, карнозин, тауфон или гель солкосерила либо корнерегель.
Пингвекула (жировик) — это слегка возвышающееся над конъюнктивой эластичное образование неправильной формы, располагающееся в нескольких миллиметрах от лимба в пределах глазной щели с носовой или височной стороны. Обычно возникает у пожилых людей симметрично на обоих глазах. Пингвекула не вызывает болезненных ощущений, хотя привлекает внимание пациента. Лечение не требуется, за исключением редких случаев, когда Пингвекула воспаляется. В этом случае применяют противовоспалительные глазные капли (дексапос, максидекс, офтан-дексаметазон или гидрокортизон-ПОС), а при сочетании пингвекулы с легкой вторичной бактериальной инфекцией применяют комплексные препараты (дексагентамицин или макситрол).
Крыловидная плева (птеригиум) — плоская поверхностная васкуляризированная складка конъюнктивы треугольной формы, нарастающая на роговицу. Факторы раздражения, ветер, пыль, перепады температуры могут стимулировать рост птеригиу-ма, что приводит к нарушению зрения. Птеригиум медленно продвигается к центру роговицы, плотно соединяется с боуменовой оболочкой и поверхностными слоями стромы. Для задержки роста птеригиума и предупреждения рецидива применяют противовоспалительные и противоаллергические средства (капли аломид, лекролин, дексапос, максидекс, офтан-дексаметазон, гидрокортизон-ПОС или наклоф). Хирургическое лечение нужно проводить в период, когда пленка еще не закрыла центральную часть роговицы. При иссечении рецидивирующего птеригиума производят краевую послойную кератопластику.
----
Статья из книги: Глазные болезни | Копаева В.Г.


Комментариев 0