Биомикроскопия роговой оболочки │ Часть 2

Содержание:
Описание
↑ Интерстициальные (паренхиматозные) кератиты
1. Диффузный паренхиматозный кератит при врожденном сифилисе относится к группе эндогенных инфекционных заболеваний роговицы. В процесс вовлекается строма роговицы с участием эпителия и эндотелия. Кератит, как правило, двусторонний, иногда сопровождается иридоциклитом. В течение заболевания наблюдается два периода — прогрессивный и регрессивный.
Исследование со щелевой лампой позволяет уловить следующие продромальные симптомы паренхиматозного кератита за много недель до развития явных клинических изменений:
- отек эндотелия с нежными отложениями на нем,
- складки десцеметовой оболочки, выявляемые а проходящем свете и при исследовании в зеркальном поле.
- В дальнейшем поражаются средние к глубокие слои роговицы, где возникает диффузная инфильтрация серого цвета. При этом оптический срез роговицы утолщается.
Исследование при большом увеличении микроскопа позволяет увидеть, что помутнение представляет собой скопление очень мелких, светло-серых, точечных и полосчатых инфильтратов, разделенных темными участками — водяными щелями. По мере распространения инфильтрата от лимба к центральным отделам роговицы появляется отек эпителия, иногда с формированием довольно крупных прозрачных пузырей, резко изменяющих контур переднего ребра оптического среза роговицы.
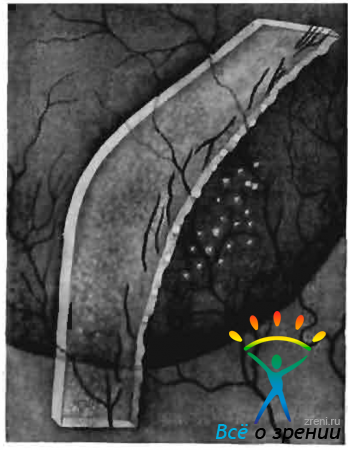
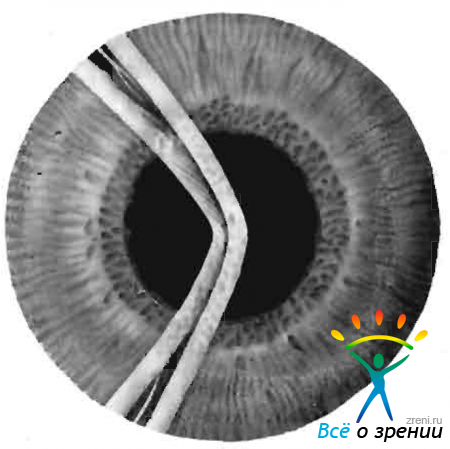
В начальном периоде процесса даже самое тщательное биомикроскопическое исследование не выявляет новообразованных сосудов в роговице. Они появляются позже, иногда к концу прогрессивного периода кератита. Это глубокие сосуды, врастающие в паренхиму роговицы, в основном в ее средние слоя, в виде радиальных пучков и метелок (рис. 44).
Рис. 44. Диффузный паренхиматозный кератит при врожденном сифилисе.
Вначале сосуды располагаются в каком-то одном слое роговицы, соответственно расположению пластин, ход их прямолинеен. С течением времени они могут появляться в глубжележащих, реже в поверхностных слоях стромы. Иногда встречается субэпителиальное расположение конъюнктивальных капилляров с формированием по верхнему краю роговицы известной многим окулистам сосудистой «эполетки».
В регрессивной стадии заболевания инфильтрация стромы теряет диффузный характер, приобретает слоистый вид. В оптическом срезе удается различить, как прозрачные участки роговицы чередуются с участками плоских полосчатых помутнений. Скорость рассасывания инфильтрации зависит от ее интенсивности и степени васкуляризации. Первыми просветляются периферические отделы роговицы.
В исходе процесса срез роговицы обычно оказывается истонченным, в строме роговицы, преимущественно около десцеметовой оболочки, обнаруживаются пластинчатые помутнения. Глубокие новообразованные сосуды полностью не исчезают. Их наличие свидетельствует о перенесенном диффузном паренхиматозном сифилитическом кератите спустя долгие годы после заболевания. Иногда остаются и складки десцеметовой оболочки, имеющие вид стекловидных прозрачных полос. Наличие их делает заднюю поверхность оптического среза роговины волнистой.
При дифференциальной диагностике с помощью щелевой лампы паренхиматозного кератита на почве врожденного сифилиса с паренхиматозным туберкулезным кератитом надо учитывать преобладание в первом случае диффузной инфильтрации, ее светло-серый цвет, распространение глубоких новообразованных сосудов преимущественно в одном слое стромы соответственно зоне инфильтрата, наличие а исходе заболевания большей частью не сплошного, а пластинчатого помутнения роговицы.
В постановке диагноза паренхиматозного сифилитического кератита несомненно большую роль играет констатация других признаков врожденного сифилиса, в частности триады Гутчинсона (кератит, понижение слуха, деформация зубов).
2. Туберкулезный паренхиматозный кератит — эндогенный, чаше односторонний инфекционный процесс. Характеризуется развитием отдельных очаговых серо-желтых инфильтратов, располагающихся в различных участках отечной стромы роговицы. Инфильтраты заметно отграничены от окружающей ткани роговицы.
При локализации процесса в поверхностных отделах стромы исследование в оптическом срезе иногда выявляет изменение в этом участке кривизны передней поверхности среза за счет приподнятия инфильтратом лежащей над ним ткани роговицы. Этого не бывает при сифилитическом паренхиматозном кератите, при котором, как правило, инфильтрация локализуется преимущественно в глубоких слоях роговицы.
Новообразованные сосуды при туберкулезном паренхиматозном кератите так же, как и при сифилитическом, являются глубокими. Однако они отличаются большей толщиной, более обильными анастомозами и ветвлениями в окружности инфильтрата. Последний иногда оказывается окруженным своеобразной «сосудистой корзинкой». Для такого типа васкуляризации типично распространение новообразованных сосудов по всей глубине оптического среза, что связано с некротическим распадом инфильтрированной ткани роговицы.
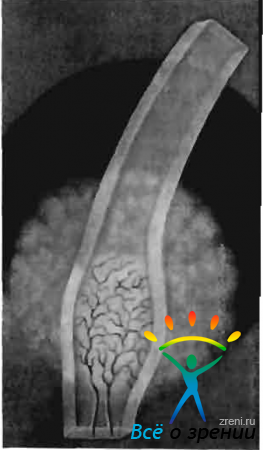
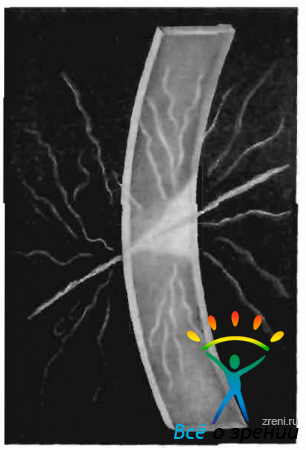
Больная К.. 35 лет, страдала рецидивирующим туберкулезным паренхиматозным кератитом в течение нескольких лет. В легких обнаружен петрифицированный очаг Гона, реакция Пирке положительная. При очередной вспышке кератита было обнаружено, что в роговице левого глаза на фоне старого диффузного помутнения по меридиану 6 часов имеется свежий инфильтрат серо-желтого цвета. Исследование с помощью щелевой лампы показало, что оптический срез роговицы в зоне инфильтрата утолщен.
В процесс вовлечены не только глубокие, но и поверхностные слоя роговицы. Бросается в глаза богатая васкуляризация ткани роговицы в окружности инфильтрата. Новообразованные сосуды вне оптического среза роговицы не видны. Появляясь в средних отделах среза. они делятся, отдавая ветви как в более поверхностные, так и в более глубокие слои роговицы (рис. 45).
Рис. 45. Туберкулезный паренхиматозный кератит.
В исходе туберкулезного паренхиматозного кератита в отличие от сифилитического формируется сплошное интенсивное помутнение роговицы в зоне бывшего инфильтрата, занимающее часто все отделы оптического среза. Остающиеся грубые складки десцеметовой оболочки обычно меняют задний рельеф роговичной призмы.
В процессе биомикроскопической дифференциальной диагностики туберкулезного паренхиматозного кератита с другими интерстициальными кератитами (в первую очередь с сифилитическим) надо обращать внимание на локализацию инфильтрата в оптическом срезе роговицы, учитывая, как глубоко он расположен. Следует также обращать внимание на характер инфильтрации, отмечая, является ли она очаговой или диффузной, учитывая цвет инфильтрации, а также особенности ветвления новообразованных глубоких сосудов.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
3. Склерозирующий кератит — заболевание роговицы эндогенного, чаще всего туберкулезного, иногда ревматического или подагрического происхождения. Процесс развивается, как правило, на фоне склерита или эписклерита. В оптическом срезе роговицы, в его глубоких или средних слоях по соседству со склеральным воспалительным фокусом обнаруживается диффузная инфильтрация с малым количеством новообразованных глубоких сосудов.
Со временем инфильтрация постепенно продвигается к центральным отделам роговицы. Наблюдается реакция со стороны поверхностных и глубоких отделов роговицы в виде отека эпителия и складок десцеметовой оболочки. Процесс заканчивается рубцовым замещением инфильтрированных участков роговицы. Новообразованная соединительная ткань часто приобретает фарфорово-белую окраску, вследствие чего создается впечатление, что в оптический срез роговицы внедрилась ткань склеры.
↑ Глубокие (увеальные) кератиты
Глубокие кератиты относятся к эндогенным инфекционным поражениям роговицы. Они возникают не первично, а в результате иридоциклита, когда инфекционное начало переходит с сосудистой оболочки на эндотелий роговицы. Увеальные кератиты характеризуются очень глубоким расположением инфильтратов (у десцеметовой оболочки), реакцией со стороны эндотелия роговицы, наличием преципитатов. Оптический срез роговицы обычно резко утолщен за счет ее задних отделов, которые проминируют в переднюю камеру.
Примером такого кератита может служить глубокий инфильтрат роговицы при гематогенном туберкулезе глаза. В течение этого кератита может произойти некротический распад инфильтрата с образованием задней язвы роговицы. В глубоких отделах оптического среза роговицы при этом обнаруживается дефект ткани.
К категории «увеальных» кератитов можно отнести и глубокий пустулиформный кератит, характеризуемый некоторыми авторами как острый метастатический сифилитический абсцесс роговицы (Bryn, 1924). Процесс возникает при вторичном или третичном сифилисе. Наблюдаются утолщен не оптического среза роговицы, инфильтраты в глубоких слоях стромы, напоминающие своим видом пустулы. Одновременно наблюдаются иридоциклит, преципитаты.
↑ Дистрофические изменения
Дистрофические изменения роговицы изучены недостаточно полно. Они нередко представляют значительные диагностические трудности для практического врача, перед которым возникает необходимость проведения дифференциальной диагностики между дистрофическими и воспалительными изменениями роговицы.
Дистрофия роговицы возникает на почве расстройства обмена веществ (как общего, так и местного), сопровождающегося отложением в ее ткани гнали на, амилоида, жира.
В большинстве случаев первичная дистрофия роговицы отличается двусторонностью поражения и симметричной локализацией изменений, хроническим прогрессирующим течением, отсутствием новообразованных сосудов, что отличает ее от воспалительных заболеваний. Чувствительность ткани роговицы при дистрофических состояниях обычно понижена.
Имеется много клинических форм дистрофии роговицы. Многим из них свойственна локализация в отделах роговицы (эпителий, эндотелий, строма), что позволяет использовать метод биомикроскопии и осуществить на основе биомикроскопических данных правильную диагностику.
↑ Эпителиальная дистрофия роговой оболочки
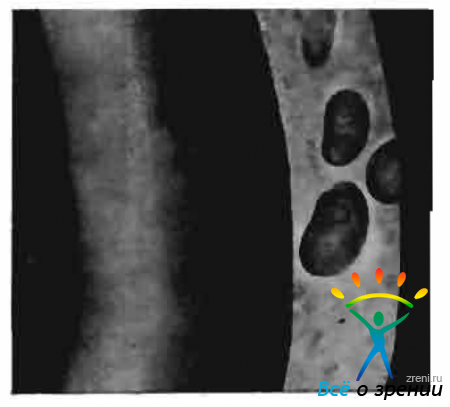
Эпителиальная дистрофия роговицы развивается в возрасте старше 50 лет, преимущественно у женщин, и характеризуется наличием эпителиальных и субэпителиальных изменений. В центральных, а в некоторых случаях и в нижних отделах роговицы появляются эпителиальные пузырьки, располагающиеся в самых поверхностных отделах оптического среза. Слияние растянутых жидкостью эпителиальных клеток приводит к формированию более крупных пузырьков (рис. 46),
Рис. 46. Эпителиальная дистрофия роговицы.
которые нередко разрываются оставляя эрозированные окрашивающиеся флюоресцеином поверхности. Впоследствии в этих участках формируются тонкие субэпителиальные помутнения, что свидетельствует о вовлечении в процесс также и боуменовой оболочки. В некоторых случаях помутнения появляются и в более глубоких отделах среза.
При тяжелом течении эпителиальной дистрофии эпителий роговицы отслаивается и изъязвляется на большом протяжении, что приводит к помутнению осей роговицы.
Исследованиями последнего времени (Waiter, Henderson, Gates, 1957) доказано, что эпителиальная дистрофия роговицы начинается с изменений эндотелия, которые обусловливают дальнейшие изменения эпителия и стромы. Считается, что поврежденный и утративший свои физиологические свойства эндотелий начинает пропускать в ткань роговицы внутриглазную жидкость, а это вызывает в дальнейшем развитие дистрофических изменений в эпителии и строме.
↑ Эндотелиальная дистрофия роговой оболочки
Эта форма дистрофии может проявляться в виде так называемой капельной роговицы (cornea guttata). Она диагностируется только с помощью щелевой лампы при исследовании в зеркальном поле и проходящем свете.
Гистологическими исследованиями доказано, что при такого рода эндотелиальной дистрофии роговицы имеются бородавчатые утолщения десцеметовой оболочки (Goar, 1934). Утолщенные и проминирующие в переднюю камеру участки десцеметовой оболочки покрыты истонченным, атрофичным эндотелием, а в некоторых местах совершенно лишены его. При исследовании в зеркальном поле указанные бородавчатые утолщения десцеметовой оболочки выделяются на фоле мозаики нормального эндотелия как темные участки или как слабо блестящие, с бронзовым оттенком округлые зоны, напоминающие по форме капли. Рисунок эндотелия в этих зонах почти отсутствует. При «капельной» роговице иногда приходится наблюдать утолщение оптического среза роговицы за счет проникновения в нее через поврежденный эндотелий внутриглазной жидкости.
↑ Дистрофия стромы роговой оболочки
Дистрофия стромы роговицы относится к группе семейно-наследственных заболеваний. Начинается она в детском возрасте или в период полового созревания. Процесс двусторонний, хронический, неуклонно прогрессирующий, проявляется в трех клинических формах, не всегда четко отличающихся одна от другой.
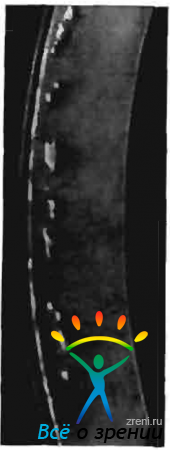
Узелковая дистрофия роговой оболочки возникает в первом десятилетии жизни; в раннем периоде может быть диагностирована лишь при помощи биомикроскопии. Обнаруживаются очень мелкие, белые, кротко видные помутнения, расположенные в центральных отделах роговицы. Исследование в оптическом срезе выявляет, что помутнения локализуются в поверхностных слоях стромы (рис. 47).
Рис. 47. Узелковая дистрофия роговицы
По мере прогрессирования процесса вся оптическая часть роговицы становится испещренной серо-белыми отложениями, которые выявляются при исследования как в проходящем свете, так и в прямом фокальном освещении. В оптическом срезе при широкой щели они имеют характерный вид, напоминая сухие хлебные крошки.
При исследования со щелевой лампой взрослых больных с узелковой дистрофией роговицы видно, что узелки занимают не только центральные, но и парацентральные ее отделы, располагаясь как в поверхностных, так и в более глубоких отделах стромы. Обычно более многочисленные мелкие помутнения располагаются поверхностно, а более крупные и грубые помутнения— глубже. В некоторых участках роговицы узелки приподнимают эпителии, что делает переднюю поверхность оптического среза неровной. Однако сам эпителии, как правило. остается интактным и редко окрашивается флюоресцеином.
В старческом возрасте помутнения обнаруживаются и в периферических отделах роговицы. Однако около самого лимба (в пределах 2—3 мм) роговина, как правило, остается прозрачной. Таким образом, лимб всегда отделен от дистрофически измененной роговицы поясом нормальной прозрачной ткани.
При дифференциальной диагностике узелковой дистрофии с другими формами дистрофических изменений роговицы надо учитывать, что при первой участки дистрофии имеют резко очерченные границы, как бы вкраплены в окружающую неизмененную ткань паренхимы. Воспалительных явлений не наблюдается, васкуляризации роговицы, как правило нет.
Пятнистая дистрофия роговой оболочки, так же как и узелковая, возникает у детей 5—10 лет. Обычно появляются нежные пятнистые помутнения в субэпителиальной зоне. В отличие от наблюдающихся при узелковой форме они не совсем четко отграничены от окружающей стромы роговицы. Кроме того, отмечается нежное диффузное помутнение стромы, что приводит к более раннему снижению зрения. Может появиться неровность эпителиальной поверхности, однако не столь выраженная, как при узелковой дистрофии. Большие по размерам пятна обычно располагаются по периферии роговицы в более глубоких отделах оптического среза. Так же, как и более мелкие зоны дистрофии, они не имеют четких границ.
При исследовании пораженной роговицы в оптическом срезе дистрофические участки выявляются как зоны серого цвета, расположенные на различной глубине. Срез иногда представляется истонченным, но заднее ребро из-за пятнистых диффузных помутнений основного вещества роговицы дифференцируется плохо.
При пятнистой дистрофии роговицы могут появляться симптомы воспаления (светобоязнь, слезотечение), что обычно связывают с возникновением новых дистрофических участков. При этом иногда может наблюдаться васкуляризация роговицы.
При дифференциальной диагностике пятнистой дистрофии следует учитывать своеобразный пятнистый вид участков поражения и диффузное помутнение стромы роговины. Надо принимать во внимание также значительное по сравнению с наблюдаемым при узелковой дистрофии снижение остроты зрения и чувствительности роговицы.
Решетчатая дистрофия роговой оболочки начинается на втором десятилетии жизни и о ранней стадии может быть обнаружена лишь путем биомикроскопии. В поверхностных отделах стромы появляются серые нитевидные помутнения, имеющие в зависимости от освещения различный вид. При исследовании в диффузном освещении они представляются беловатыми, слабо очерченными, переплетающимися штрихами (рис. 48),
Рис. 48. Решетчатая дистрофия роговицы.
в проходящем свете они кажутся темными, в оптическом срезе имеют вид оптически пустых зон, чаще располагающихся параллельно поверхности роговицы, но иногда пересекающих срез в косом направлении.
В ранних стадиях развития дистрофии роговица вокруг нитевидных образований довольно прозрачна. Однако по мере увеличения их количества роговица теряет прозрачность вследствие появления мелких серых вкраплений. В поздних стадиях в центре роговицы образуется сплошное диско видное помутнение, располагающееся во всех слоях оптического среза.
В течение процесса возможно развитие эрозий роговицы. Новообразованных сосудов, как правило, не бывает.
При постановке диагноза решетчатой дистрофии роговицы в ранней стадии ее развития необходимо уметь отличить сероватые полосы помутнения от нервов роговицы. При этом целесообразно учитывать, что дистрофические изменения в начале локализуются в оптической зоне роговицы, а нервам свойственно периферическое расположение около лимба. Участки дистрофии занимают поверхностную, субэпителиальную зону стромы роговицы, а нервы — в основном средние слои роговицы. Кроме того, надо помнить о том, что нормальные нервы роговицы в проходящем свете не видны.
При постановке диагноза решетчатой дистрофии роговицы следует учитывать значительное понижение, а иногда полное отсутствие чувствительности роговицы.
Указанные клинические формы первичной дистрофии роговицы надо отличать от ее врожденных помутнений. Последние проявляются сразу же после рождения, не прогрессируют и часто сочетаются с другими врожденными изменениями глаза.
Кератоконус (коническая роговица) развивается в период полового созревания. Процесс характеризуется медленным, постепенным прогрессированием, отсутствием симптомов воспаления. Для конической роговицы типично несколько биомикроскопических признаков.
К ранним симптомам относится истончение оптического среза в области верхушки конуса с последующим развитием помутнений в этой зоне собственной ткани роговицы. Помутнения имеют серо-белый цвет, разную форму и расположены в различных слоях стромы (рис. 49).
Рис. 49. Коническая роговица.
Возможно тотальное помутнение всей вершины конуса.
До возникновения помутнения верхушки конуса в ней очень хорошо бывает виден рисунок эндотелия. Это обусловлено большой кривизной конической роговицы, играющей роль выпуклого зеркала, и, возможно, растяжением эндотелиальных клеток.
К симптомам кератоконуса относятся разрывы десцеметовой оболочки, которые бывают видны при исследовании в диффузном, проходящем свете и в зеркальном поле. Каждый разрыв десцеметовой оболочки расположен дугообразно, концентрично лимбу и в зависимости от способа освещения имеет различный вид, В проходящем свете разрыв выявляется как темная изогнутая полоса, в зеркальном поле видны блестящие края разорванной и закрученной десцеметовой оболочки. Рисунок эндотелия соответственно этой зоне отсутствует. Собственная ткань роговицы в окружности разрывов десцеметовой оболочки со временем мутнеет.
Среди довольно постоянных симптомов выделяют линии кератоконуса. Они имеют вид параллельных, чаще вертикальных или слегка наклонных сероватых топких полос, расположенных в средних и глубоких отделах оптического среза роговицы. Их появление связывают с чрезмерным растяжением собственной ткани роговицы, вследствие чего происходит разъединение ее пластин.
При кератоконусе наблюдается утолщение нервов роговицы, что дает возможность проследить их ветвления на большом протяжении. Иногда обнаруживается пигментное кольцо, или дуга Флейшера. Оно находится у основания конуса, имеет желто-коричневый цвет. При исследовали и в оптическом срезе видно, что кольцо расположено в зоне боуменовой оболочки, эпителий над ним не изменен. Образование этого кольца некоторые авторы (Meesmann, 1927) связывают с циркулярными разрывами и надрывами боуменовой оболочки. Природа пигментации кольца окончательно не установлена. Предполагают, что она связана с отложением в трещинах боуменовой оболочки гемосидерина.
↑ Травма, инородные тела роговой оболочки и связанные с ними осложнения
↑ Прободное и непрободное ранение
При травме глазного яблока по возможности должно быть проведено детальное биомикроскопическое исследование. Первостепенным является решение вопроса, относится данное ранение, к категории проникающих или нет. Правильно решить его не всегда легко, особенно в тех случаях, когда отсутствуют явные клинические признаки пробод ион травмы.
Для того чтобы суметь распознать характер повреждения роговицы, дифференцировать прободную, проникающую в переднюю камеру рану от непрободного ранения, необходимо знать биомикроскопическую характеристику раневого процесса на разных его этапах. Это помогает осуществить правильную к своевременную диагностику прободного ранения роговицы и обеспечить больному соответствующую неотложную помощь.
Общее представление о расположении, размерах и состоянии раны можно получить при осмотре роговицы в диффузном свете. Ширину и глубину раневого канала определяют при исследовании в оптическом срезе с узкой осветительной щелью.
Осмотр роговицы в ранние сроки (первые часы) после повреждения выявляет в ее ткани темный, оптически недеятельный раневой канал. При непрободной травме он слепо заканчивается на какой-то определенной глубине оптического среза роговицы. При проникающем ранении наблюдается дефект Ткани на всем протяжении среза. В случае колотою ранения (иглой, шилом) раневой ход характерно суживается в глубоких отделах оптического среза. Его конец иногда окружен опалесцирующей зоной травмированной десцеметовой оболочки.
При резаной ране (ранение ножом, ножницами) наблюдается несколько иная биомикроскопическая картина. Раневой ход в глубоких отделах роговицы представляется расширенным за счет некоторого зияния, связанного с известным стремлением эластичной десцеметовой оболочки закручиваться при ранении в стороны. Исследование в зеркальном поле подтверждает наличие дефекта ткани роговицы в области десцеметовой оболочки и эндотелиального покрова.
По истечении нескольких часов с момента травмы биомикроскопическая картина раневого канала роговицы становится иной, особенно при прободной травме. Раневой канал заполняется жидкостью, клеточными элементами крови и приобретает серый цвет. Он кажется шире вследствие реактивного отека окружающей стромы роговицы (рис. 50).
Рис. 50. Прободная рана роговицы.
При широком раненом канале, особенно в случаях лоскутной раны роговицы, окружающая паренхима значительно пропитывается проникающей через него внутриглазной жидкостью. В окружности раны выявляются складки десцеметовой оболочки, отличающиеся обычно характерным, радиальным по отношению к ране расположением. Складки боуменовой оболочки являются не столь заметным и менее постоянным признаком ранения роговицы.
Отверстие в радужке или помутнение хрусталика обычно свидетельствует о прободном характере раны роговицы.
Диагностические трудности могут встретиться при оценке характера склеральной раны. Обнаружение при биомикроскопическом исследовании в ткани конъюнктивы или под ней глыбок пигмента, а иногда прозрачной массы стекловидного тела указывает на прободную рану склеры, которую часто маскируют отек и кровоизлияние в ткань конъюнктивы.
Во всех случаях обнаружения признаков прободного ранения показано срочное стационирование больного, а также контрольная рентгенография глазного яблока для решения вопроса о наличии или отсутствии в полости глаза инородного тела.
В исходе ранения роговицы формируется непрозрачный, соединительнотканный рубец. При локализации рубца в области лимба или при спаянии его с тканью радужки в рубцовой ткани иногда появляются новообразованные сосуды, отличающиеся разнообразным направлением. Чаще наблюдаются линейные рубцы, но после лоскутной рваной раны формируется рубец неправильной формы, иногда со значительным истончением или эктазией рубцовой ткани.
Врастание эпителия. При плохой адаптации краев раны роговицы, что чаще бывает связано с технически неправильным или несвоевременным ее закрытием, иногда может наблюдаться тяжелое осложнение раневого процесса — врастание в полость глазного яблока эпителия роговицы с последующим образованием внутриглазных эпителиальных кист и нередко гибелью глаза. При патогистологическом исследовании 62 глаз, удаленных вследствие тех или иных осложнений после экстракции катаракты, нами было выявлено, что эпителиальное врастание явилось причиной энуклеации в 16 случаях (Н. Б. Шульпина, 1955).
Своевременная и правильная диагностика врастания эпителия имеет большое значение для выбора метода лечения, в частности для проведения рентгенотерапии.
Заподозрить врастание эпителия заставляют обычно длительно существующие после травмы светобоязнь, слезотечение, инъекция глазного яблока. Появление в дальнейшем помутнения роговицы в окружности рубин с присоединением вяло текущего иридоциклита или вторичной глаукомы подтверждает диагноз эпителиального врастания. Однако обоснованный диагноз этого осложнения, особенно на ранних этапах его развития, можно поставить только путем биомикроскопии.
Врастание эпителия характеризуется появлением на задней поверхности роговицы нежного облаковидного помутнения, распространяющегося в стороны от рубца в виде вуали, которая имеет фестончатый край, ограниченный волнистой линией. Оптический срез роговицы в зоне врастания почти не меняет своей толщины, однако задняя поверхность призмы имеет белесый вид, пониженную прозрачность и резко рефлектирует при исследовании в зеркальном поле. Сосуды в эпителиальной пленке, как правило, отсутствуют (рис. 51).
Рис. 51. Врастание эпителия в полость глаза.
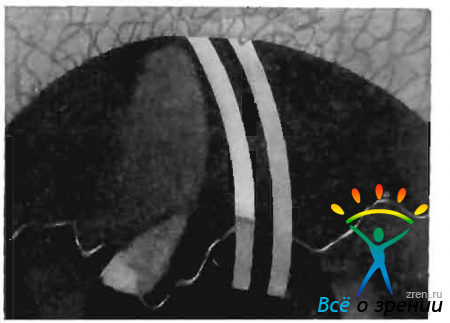
При проведении дифференциальной диагностики эпителиального врастания надо иметь в виду развитие в некоторых случаях на задней поверхности роговины в окружности рубца шварт, а также возможное наличие витрео-корнеальных синехий (Н. Б. Шульпина, 1965). При формировании шварты пленка более толста и груба, васкуляризирована. Однако по сравнению с эпителием она имеет меньшую протяженность и меньшую тенденцию к распространению на соседние ткани. При исследовании в оптическом срезе шварта четко дифференцируется на задней поверхности роговицы в виде треугольника серо-белого цвета, обращенного основанием к рубцу (рис. 52).
Рис. 52. Шварта на задней поверхности роговицы.
При наличии шварты иногда бывают признаки повреждения десцеметовой оболочки. Витрео-корнеальная синехия характеризуется отсутствием в месте спаяния передней камеры. Непосредственно за задним ребром оптического среза роговицы видны элементы стекловидного тела.
↑ Инородные тела роговой оболочки
Исследование со щелевой лампой открывает большие возможности в диагностике инородных тел роговицы, позволяя с большей уверенностью судить о природе инородного тела, его размерах, форме и, что очень важно, о глубине внедрения в роговицу. Последнее ориентирует врача относительно дальнейшей тактики лечения, в частности помогает решить вопрос, удалять ли инородное тело в амбулаторных условиях или направить больного для хирургического вмешательства в глазной стационар.
Чаще встречаются поверхностно расположенные инородные тела, локализующиеся в эпителиальной зоне или в области боуменовой оболочки, обладающей, как известно, хорошей сопротивляемостью травмам. Некоторые мелкие, поверхностно расположенные инородные тела (уголь, порох, стекло) почти не вызывают реакции роговицы и покрываются эпителием. Глубоко расположенные инородные тела видны на границе с задним ребром оптического среза роговицы. Иногда наблюдаются складки десцеметовой оболочки.
Щелевая лампа нашла применение при удалении инородных тел из роговицы (О. А. Дудинов, 1932; А. А. Нестеров. 1951; И. Л. Ферфильфайн, 1958). При исследовании роговицы после удаления инородных тел обычным способом указанные авторы обнаружили значительные нарушения эпителия и стромы роговицы вокруг ложа инородного тела, что было связано с травматизацией ткани в процессе извлечения инородного тела. Иногда в роговице обнаруживались окалина, мелкие осколки, которые оставались невидимыми при обычной методике удаления. Это поддерживало травматическое воспаление роговицы и замедляло процесс ее эпителизации. В связи с этим и последовало предложение об использовании щелевой лампы при удалении инородных тел из ткани роговицы.
Показанием к удалению инородного тела в свете щелевой лампы служат:
- локализация инородного тела в оптической зоне роговины или в глубоких слоях се стромы;
- наличие эрозии роговины после неудачной попытки извлечения инородного тела обычным методом;
- наличие длительно находящегося в роговице инородного тела с образованием вокруг его ложа вала инфильтрации.
Техника удаления инородного тела.
- После инсталляционной анестезии 0,5% раствором дикаина производят осмотр инородного тела в прямом фокальном освещении, учитывая его расположение и глубину залегания; в зависимости от этого решается вопрос, с какой стороны целесообразнее начать выделение инородного тела.
- Правую руку, удерживающую иглу для удаления инородных тел, фиксируют на специальном упоре лицевого установа.
- После этого иглу под контролем глаза приближают к инородному телу (вводят в фокально освещенную зону), под микроскопом находят конец иглы.
- Удаление инородного тела производят под контролем микроскопа. Управление осуществляют левой рукой. Рекомендуется при этом использовать малые увеличения.
Все манипуляции на роговице должны быть точными, дозированными и щадящими. Осторожное извлечение инородного тела почти не повреждает окружающую прозрачную роговицу.
При удалении инородного тела, расположенного в глубоких слоях роговицы, вначале под контролем микроскопа щелевой лампы должен быть создан свободный путь для выхода инородного тела. Для этого надо произвести надрез ткани роговицы над инородным телом или расщепление раневого канала линейным или копьевидным ножом. Извлечение самого инородного тела пинцетом или магнитом может быть осуществлено при отведении микроскопа в сторону.
Удаление инородного тела из ткани роговицы в свете щелевой лампы может быть доверено лишь тем окулистам, которые имеют хороший навык работы с прибором и свободно владеют методикой удалении инородных тел из роговицы обычным способом.
↑ Сидероз, халькоз роговой оболочки
Оставление железного или медного осколка в полости глазного яблока приводит к развитию сидероза или халькоза глаза. Сидероз роговицы характеризуется появлением желтоватого окрашивания ее паренхимы, более выраженного в периферических отделах, расположенных около лимба. Это окрашивание не является диффузным, что, по-видимому, связано с отложением красящего вещества в роговичных клетках.
При халькозе роговицы наблюдается пропитывание медью глубоких слоев паренхимы в области десцеметовой оболочки. Процесс начинается у лимба, где появляется зеленовато-желтое кольцо, состоящее из точечных вкраплении элементов меди.
↑ Контузия роговой оболочки
Контузия роговицы возникает при общей контузии глазного яблока и выражается в появлении отека эпителия, складок и разрывов неустойчивой к травме десцеметовой оболочки. Наблюдается пропитывание стромы роговицы внутриглазной жидкостью, поступающей через нарушенный эндотелиальный покров и трещины десцеметовой оболочки. В некоторых случаях роговица пропитывается кровью.
----
Статья из книги: Биомикроскопия глаза | Шульпина Н.Б.




Комментариев 0