Брови и веки │ Часть 2

Содержание:
Описание
↑ Конъюнктива века и глазного яблока
Конъюнктива (tunica conjunctiva palpebrum el bulbaris) представляет собой хорошо васкуляризованную, прозрачную слизистую оболочку, покрывающую переднюю поверхность глаза (бульбарная конъюнктива) и заднюю поверхность верхнего и нижнего век. Средняя толщина ее порядка 0,3 мм. Поверхностный слой конъюнктивы, конъюнктивальный эпителий, непрерывен с эпидермисом кожи век. На глазном яблоке конъюнктива завершается вблизи роговой оболочки, постепенно превращаясь в роговичный эпителий. Именно конъюнктива обеспечивает слизистый компонент, необходимый для стабилизации слезной пленки, покрывающей роговую оболочку.
Одной из наиболее важных функций конъюнктивы является защитная функция. Эта функция обеспечивается четырьмя особенностями ее строения:
- конъюнктива содержит исключительно большое количество кровеносных сосудов;
- конъюнктива обильно инфильтрирована клеточными элементами, способными инициировать защитную воспалительную реакцию и участвовать в ней;
- конъюнктива насыщена иммунокомпетентными клетками, осуществляющими синтез иммуноглобулинов;
- конъюнктива обладает определенными структурными особенностями (наличие микроворсинок) и особенностями метаболизма (исключительно высокая активность ферментов), что позволяют этой ткани захватывать и нейтрализовать инородные частицы (включая бактерии и вирусы).
Конъюнктива представляет большую ценность для офтальмохирурга. Возможность свободного перемещения конъюнктивы, а также ее быстрое приживление успешно используются в ряде оперативных вмешательств. Конъюнктивальный лоскут, помещенный на пораженную поверхность инфицированной или обожженной роговой оболочки, значительно ускоряет процесс заживления и сохраняет целостность роговицы.
С диагностической целью используют свойство конъюнктивы структурно изменяться при многих системных заболеваниях. Например, патогномоничные признаки выявляются при серповидноклеточной анемии, желтизна склеры может быть первым признаком желтухи, определенные изменения выявляются при охронозе, пятно Битота появляется в конъюнктиве при витаминной недостаточности и типичные кристаллические отложения присутствует в конъюнктиве при цистинозе.
Важным преимуществом конъюнктивы является то, что ее легко получить путем биопсии без каких-либо технических сложностей. При этом фактически отсутствует потеря целостности ткани конъюнктивы.
Учитывая столь важные функции конъюнктивы, мы более подробно остановимся на ее структурной организации. Здесь же мы опишем как конъюнктиву века, так и бульбарную конъюнктиву, т. е. конъюнктиву, покрывающую глазное яблоко.
Конъюнктива, как было указано выше, покрывает заднюю поверхность века, а затем переходит на глазное яблоко (бульбарная конъюнктива), образуя конъюнктивальный мешок (saccus conjimctivalis). Различные отделы конъюнктивальной полости приведены на рис. 2.3.20 и 2.3.21.
Рис. 2.3.20. Анатомические отделы конъюнктивы: 1 - бульбарная конъюнктива (а - перикорнеальная часть (приращена к теноновой капсуле); б— бульбарная часть); 2 — свод; 3—пальпебральная конъюнктива (а — маргинальная часть; б— тарзальная часть; в — глазничная часть); 4 — подконъюнктивальное пространство; 5 — эписклеральное пространство; 6 — мышца Мюллера; 7 — мышца, поднимающая верхнее веко; 8 — верхняя прямая мышца
Рис. 2.3.21. Размеры конъюнктивального мешка: а — размеры (мм) конъюнктивального мешка, измеренные от края век при открытых веках; б — размеры (мм) конъюнктивального мешка, измеренные от лимба при диаметре роговой оболочки 12 мм
Как указано выше, конъюнктиву, покрывающую веко, разделяют на
- маргинальную часть (по краю века),
- тарзальную (соответствует проекции тарзальной пластинки)
- и глазничную.
При переходе конъюнктивы с века на глазное яблоко образуются конъюнктивальные своды — верхний и нижний (fornix conjunctivae superior et inferior). К конъюнктиве верхнего свода прикрепляется мышца Мюллера, что происходит непосредственно над хрящевой пластинкой.
Протяженность конъюнктивы верхнего века при открытых глазах равняется примерно 13 мм, а при закрытых — 20—25 мм (рис. 2.3.21). Высота конъюнктивы верхнего века, соответствующая проекции хрящевой пластинки (тарзальная часть), равна 10 мм. Удлинение конъюнктивы при мигании на 10 мм возможно благодаря способности конъюнктивы к растяжению, что обеспечивает постоянное покрытие глазного яблока конъюнктивой.
Верхний свод конъюнктивы довольно строго фиксирован, что связано с наличием подвешивающей связки. Состоит связка из мышечной и фиброзной тканей, а исходит она из места соединения леватора верхнего века с верхней прямой мышцей глаза.
Поскольку нижнее веко при закрытии поднимается незначительно, глубина нижнего свода равняется всего 9—10 мм (рис. 2.3.21). Нижний свод связан с перимизиумом нижней косой мышцы при помощи поддерживающей связки нижнего свода.
На медиальной стороне свод замещен слезным мясцом и полулунной складкой (рис. 2.3.22).
Рис. 2.3.22. Слезное мясцо (а) и полулунная складка (б) (стрелки)
Большая часть пальпебрального края век покрыта многослойным плоским ороговевающим эпителием (рис. 2.3.23).
Рис. 2.3.23. Микроскопическое строение конъюнктивы: а — конъюнктива века (1 — строма роговой оболочки; 2 — эпителий роговой оболочки; 3 — конъюнктивальный эпителий века); б—конъюнктива верхнего свода (1 — эпителиальная выстилка; 2 — добавочные слезные железы Краузе; 3 — кровеносные сосуды); в — конъюнктива глаза вблизи лимба (1 — конъюнктивальный эпителий; 2—подэпителиальная соединительная ткань, содержащая кровеносные сосуды и инфильтрированная лимфоцитами; 3 — тенонова капсула)
Базальный слой эпителиальных клеток конъюнктивы цилиндрической формы, а поверхностный — плоский. По направлению к конъюнктивальному мешку плоские клетки постепенно замещаются цилиндрическими и кубическими клетками. При этом число клеточных слоев также уменьшается.
Эпителий конъюнктивы верхнего века двухслойный. При этом базальный слой клеток имеет кубическую форму. В области сводов появляется третий клеточный слой. Конъюнктивальный эпителий нижнего века состоит из трех или четырех слоев эпителиоцитов.
Поверхностный слой конъюнктивальных клеток покрыт гликокаликсом, положительно окрашивающимся при гистохимическом выявлении гликопротеидов.
По мере распространения от сводов к лимбу в конъюнктиве уменьшается количество желез. Исчезают клетки кубической формы. Увеличивается число плоских неороговевающих клеток. В области лимба эпителий многослойный. Преобладают мелкие клетки цилиндрической или кубической формы с небольшим ободком цитоплазмы и гиперхромными ядрами. В этой области эпителиальные клетки нередко содержат зерна меланина.
Ультраструктурно в конъюнктивальном эпителии между клетками определяются десмосомы. Базальные клетки содержат большие электронноплотные ядра, окруженные перинуклеарным «ореолом», свободным от органоидов.
Базальная часть клеток прилегает к волнообразной базальной пластинке и прикрепляется к ней при помощи полудесмосом. Количество полуцесмосом в области лимба меньше (14,9±3,5%), чем в центре роговой оболочки (27,9 + 9,2%).
Редко обнаруживаются митохондрии, шероховатый эндоплазматический ретикулум и аппарат Гольджи. Митозы также редки. Плотность клеток конъюнктивы падает с возрастом. У 20-летних людей плотность клеток в два раза выше, чем у 80-летних.
Между поверхностными клетками обнаруживаются межклеточные контакты типа запирающих пластинок, десмосом. Наличие этих межклеточных контактов обеспечивает полу-проницаемость конъюнктивального эпителия. При этом свободно проникают через него молекулы, растворимые в липидах, и затрудняется продвижение водорастворимых молекул и ионов.
Растровая электронная микроскопия выявляет поверхностные эпителиальные клетки гексагональной формы с центрально расположенным ядром (рис. 2.3.24).
Рис. 2.3.24. Сканирующая электронная микроскопия поверхности конъюнктивы: а — видны полигональные поверхностные клетки, площадь которых равна 46,9 мкм2; б—многочисленные микроворсинки на апикальной поверхности клеток; в—складчатость конъюнктивального эпителия. Среди эпителиальных клеток видны бокаловидные клетки (звездочка); г большее увеличение предыдущего рисунка. Видны бокаловидные клетки на различных стадиях секреции. Перед началом секреции поверхность бокаловидной клетки содержит многочисленные микроворсинки, которые исчезают при накоплении клеткой секрета и его высвобождении на поверхность
Ширина клеток колеблется от 3 до 20 мкм в области лимба и от 6 до 10 мкм в области хряща века. Апикальная поверхность клеток содержит многочисленные микроворсинки и в меньшем количестве микроскладки. Покрывает клетки слой слизи, более выраженный у молодых. Микроворсинки имеют высоту 0,5—1,0 мкм и толщину 0,5 мкм. Промежуток между микроворсинками равен 0,5—1,0 мкм.
Микроскладки иногда сливаются с ворсинками. Длина их достигает 3 мкм.
Изнутри в микроворсинку проникают актиновые микрофиламенты, выполняющие сократительную функцию.
Цитоплазма поверхностных клеток содержит многочисленные микропузырьки диаметром 0,4—0,8 мкм. Содержат они мукопротеины. Число микропузырьков увеличивается при вирусном катаральном воспалении, аллергической реакции при ношении контактных линз, после денервации глазного яблока.
Конъюнктива содержит большое количество бокаловидных клеток (рис. 2.3.24). Более подробно о бокаловидных клетках будет изложено несколько ниже. Здесь имеет смысл лишь указать, что муцины, выделяемые бокаловидными клетками, отличаются от муцинов других эпителиев.
Эпителиальное покрытие глазного яблока, особенно вблизи лимба, довольно существенно отличается от конъюнктивы век. В области лимба конъюнктива состоит примерно из 10 слоев эпителиальных клеток. При этом формируются так называемые лимбальные «бугорки» в виде «палисада» (рис. 2.3.25, 2.3.26).
Рис. 2.3.25. Поперечный срез в области лимба: 1- «палисады»; 2 - интерпалисады, содержащие сосуды, нервы и лимфоциты; 3 — кровеносный сосуд. Видны палисады, характеризующиеся погружением многослойного плоского эпителия в строму. Соединительнотканные сосочки (интерпалисады) содержат кровеносный сосуд, исходящий из пресклеральной сосудистой системы
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Рис. 2.3.26. Кровеносные сосуды бульбарной конъюнктивы, конъюнктивы лимбальной области и схема «палисадов» Фогта: а - эписклеральные и конъюнктивальные сосуды. Видны крупные с извилистым ходом передние ресничные артерии (большие стрелки) и тонкие эписклеральные и конъюнктивальные вены (маленькие стрелки) (no Shields, 1997); б— введение индийской туши в переднюю камеру глаза. Выявляются эписклеральные (большие стрелки) и конъюнктивальные вены (маленькие стрелки), исходящие из водяной вены (no Shields, 1997); в — флюоресцентная ангиограмма лимбальной области, выявляющая краевые сосудистые дуги и короткие сегменты сосудов, исходящих из «палисад» (по Graves, 1934); г — схема верхней части лимбальной области, иллюстрирующая взаимоотношение между лимбом, «палисадами» Фогта и пальцеподобными радиальными отростками (по Вrоn, 1973)
Описаны подобные образования Фогтом, в связи с чем и получили его имя. К этим «палисадам» подходят отдельные сосудистые петли, распространяющиеся в подслизистой соединительной ткани и являющиеся ветвями эписклеральных артерий (рис. 2.3.27).
Рис. 2.3.27. Схематическое изображение строения перикор-неальной сосудистой арки и «палисад» Фогта (по Alvarado, Veddell, 1971): 1 — передняя ресничная артерия; 2 — эписклеральные артерии; 3 — периферическая арка; 4 — граница прерывания боуменова слоя вблизи лимба; 5—эписклеральная венозная сеть; 6—лимфатические сосуды конъюнктивы (зеленый цвет)
Они четко выявляются при исследовании в щелевой лампе и при флюоресцентной ангиографии. Помимо кровеносных сосудов в «палисадах» определяются нервные окончания, лимфоциты. Подобная структурная организация указывает на исключительно высокий метаболизм этих участков конъюнктивы, их высокую чувствительность. Именно эпителиальные клетки, расположенные в зоне «палисада», обеспечивают роговую оболочку камбиальными клетками в посттравматическом периоде.
↑ Бокаловидные клетки конъюнктивы
На протяжении всей конъюнктивы обнаруживаются бокаловидные клетки (рис. 2.3.24, 2.3.28).
Рис. 2.3.28. Микроскопическое строение бокаловидных клеток: а — светооптическая микроскопия конъюнктивы. Видны многочисленные бокаловидные клетки (стрелки); б- трансмиссионная электронная микроскопия бокаловидных клеток. Видны секреторные гранулы и многочисленные микроворсинки на апикальной поверхности клеток
Особенно многочисленны они в области полулунной складки. Наибольшая их плотность выявляется с назальной стороны, а наименьшая — в верхнем височном своде (рис. 2.3.29).
Рис. 2.3.29. Схема распределения железистых образований конъюнктивы (по Kessing, 1986): а — схема распределения бокаловидных клеток. Правый глаз с полулунной складкой и добавочными слезными железами Краузе в верхнем и нижнем сводах конъюнктивы, отмеченные пунктирной линией. Тарзальный край также отмечен пунктирной линией; б — схема распределения крипт на правом глазном яблоке; в — схема распределения внутриэпителиальных слизистых крипт на правом глазном яблоке
Отсутствуют они в месте соединения конъюнктивы и кожи века по краю века.
Бокаловидные клетки синтезируют муцины, поступающие в слезу и необходимые для увлажнения поверхности глаза.
Бокаловидные клетки являются специализированными клетками базального слоя конъюнктивального эпителия. Располагаются они на базальной мембране. Клетки круглой или овальной формы. Ширина их 10—20 мкм.
Электронномикроскопически выявляется плотное ядро, расположенное в базальной части клетки. Цитоплазма содержит шероховатую эндоплазматическую сеть, митохондрии и хорошо развитый аппарат Гольджи. Соединяются они с соседними эпителиальными клетками при помощи десмосом.
Цитоплазма бокаловидных клеток насыщена секреторными гранулами диаметром 0,4— 10,0 нм. Наиболее крупные гранулы располагаются в апикальной части клетки. Гранулы положительно гистохимически окрашиваются при выявлении пероксидазы. В тот момент, когда апикальная часть клетки достигает поверхности конъюнктивы, появляются многочисленные микроворсинки, которые затем постепенно исчезают, по мере увеличения объема клетки. В конечном счете, происходит разрыв плазматической мембраны. Именно таким образом секреторные гранулы высвобождаются и распределяются по конъюнктивальной поверхности.
Синтезированная и выделенная на поверхность слизь формирует своеобразную сеть. Эта сеть способствует захвату и фиксации чужеродных тел и бактерий. Во время мигания сеть разрушается, муцины перемещаются к медиальному краю глаза, где и высыхают на поверхности кожи. В состав секретируемых муцинов в большом количестве входит сиаломуцин.
С возрастом количество бокаловидных клеток уменьшается. Сопровождается этот процесс появлением в конъюнктивальном эпителии гиалиновых телец (у 25% лиц пожилого возраста), представляющих собой не что иное, как вырождающиеся бокаловидные клетки.
Уменьшение плотности бокаловидных клеток наблюдается также при ряде заболеваний, например синдроме Стивенса—Джонсона, пемфикоиде, щелочном ожоге. У больных сухим кератитом, даже при избытке слизи, также имеется относительное уменьшение плотности бокаловидных клеток.
Усиление продукции слизи отмечается при лагофтальме и блефарите. С другой стороны, ее уменьшение было связано с пемфикоидом и инфекционным конъюнктивитом.
Ранее бокаловидные клетки рассматривали терминальной стадией дифференциации клеток с голокринным типом секреции. В настоящее время считают, что они относятся к апокринным железам, способным к пролиферации.
Возникают бокаловидные клетки путем дифференциации базальных эпителиоцитов конъюнктивы. Частично дифференцированная бокаловидная клетка перемещается к поверхности, где она и выделяет слизистый секрет. Процесс дифференциации базального эпителиоцита в бокаловидную клетку длится приблизительно от 3 до 6 дней.
Другим важным источником муцинов, помимо бокаловидных клеток, являются сами эпителиальные клетки конъюнктивы. Электронномикроскопически показано наличие в цитоплазме поверхностных эпителиоцитов многочисленных маленьких гранул, окрашивающихся на мукополисахариды. Эпителиальные муцины, вероятно, покрывают у некоторых больных кератопротез. Подобная слизь присутствует при развитии сосочковой гипертрофии верхней тарзальной конъюнктивы в результате длительного ношения контактной линзы или протеза глаза. По всей видимости, конъюнктивальные эпителиоциты продуцируют слизь при заболеваниях, сопровождающихся снижением плотности бокаловидных клеток. К таким заболеваниям относят сухой кератит, синдром Стивенса—Джонсона и пемфикоид.
↑ Крипты конъюнктивы
В конъюнктиве описаны различные слизистые крипты. Они более распространены (крипты Хенле (Henle) в верхнем веке. Крипты имеют трубчатое строение (рис. 2.3.30).
Рис. 2.3.30. Крипты конъюнктивы, состоящие из бокаловидных клеток
Диаметр их просвета равен 15—30 мкм. В них можно обнаружить бокаловидные клетки. Большинство исследователей рассматривают крипты как рудиментарные добавочные слезные железы.
Ко второму типу крипт относятся интраэпителиальные слизистые крипты. Состоят они из скопления бокаловидных клеток, расположенных вокруг центрального просвета, диаметр которого равен примерно 50 мкм. Эти крипты преобладают в нижнем своде и на складке. Плотность крипт равна 10—100 крипт на 20 мм2. Их число увеличивается при хроническом воспалении, а уменьшается при «сухом глазе» и дефиците витаминов.
↑ Железы конъюнктивы
Железы (glcmdulae conjimctivales), являющиеся производными конъюнктивы, — ее важный элемент. К ним относятся железы Краузе (Krause) и Вольфринга (Wolfring).
Большая часть желез Краузе (добавочные слезные железы) (приблизительно 42) лежит в глубокой субконъюнктивальной ткани верхнего свода между пальпебральной частью слезной железы и хрящевой пластинкой. В нижнем своде их значительно меньше (6—8). Протоки желез объединяются и открываются в свод конъюнктивы. Железы Краузе интенсивно иннервированы.
Ультраструктрные исследования выявили, что строение желез Краузе идентично строению большой слезной железы. В связи с этим ясен источник развития плеоморфных аденом века, идентичных аналогичным опухолям слезной железы.
Необходимо помнить о железах Краузе при проведении оперативных вмешательств в области верхней границы хрящевой пластинки (операции по поводу птоза), поскольку неосторожное иссечение добавочных слезных желез может завершиться развитием сухого кератоконъюнктивита.
Железы Вольфринга также относятся к добавочным слезным железам. Они значительно большего размера, чем железы Краузе, и обнаруживаются в области верхней хрящевой пластинки в количестве от 2 до 5. В области нижней хрящевой пластинки их только 1—2. Выводные протоки этих желез выстланы кубическими клетками, подобными конъюнктивальному эпителию. На эпителий конъюнктивы эти протоки и открываются.
«Железы Хенле» не являются железами. Они представляют собой сгибы слизистой оболочки на границе свода и тарзальной пластинки. Желез Манца (Manz), обнаруживаемых в области лимба у некоторых животных, у человека нет.
↑ Эпителиальные кисты конъюнктивы
В норме в конъюнктиве обнаруживаются эпителиальные кисты. Различают подэпителиальные и внутриэпителиальные кисты. Внутриэпителиальные кисты, состоящие из кистозных скоплений бокаловидных клеток, обнаруживаются исключительно в верхней части бульбарной конъюнктивы. Подэпителиальные кисты чаще встречаются в полулунной складке.
Кисты могут быть единичными или объединяться в группы. При этом изолированные кисты чаще видны в верхнем и нижнем сводах, а поликистозные образования располагаются, главным образом, в верхнем своде конъюнктивы. Как внутри-, так и подэпителиальные кисты синтезируют слизь.
Относительно причин возникновения и функционального значения кист конъюнктивы существуют различные мнения. Некоторые исследователи считают, что кисты являются результатом дилатации протоков добавочных слезных желез. Другие рассматривают формирование кист как результат поствоспалительного фиброза собственной оболочки конъюнктивы, с последующим образованием эпителиальной кисты в результате облитерации выводных протоков. Некоторые авторы относят кисты к так называемым имплантационным кистам, возникающим после травмы.
Наличие кист в эпителии конъюнктивы существенным образом усложняет морфологическую диагностику многих заболеваний и, в первую очередь, пигментных новообразований конъюнктивы (невусы, меланома).
Постоянным структурным компонентом конъюнктивы являются лимфоциты. Диффузные скопления лимфоидных клеток видны в рыхлой волокнистой ткани, особенно в области сводов конъюнктивы. Отсутствуют они по периферии. Фолликулярные скопления лимфоцитов обнаруживаются в нижнем своде конъюнктивы у многих животных — собаки, кошки и кролика. Не встречаются они у человека. Выявляются у человека фолликулярные скопления в виде поверхностных утолщений конъюнктивы при фолликулярном конъюнктивите вирусного или аллергического происхождения.
Лимфоциты преобладают в substantia propria эпителия, в то время как плазматические и тучные клетки обнаруживаются только в подслизистом слое. Лимфоидная ткань конъюнктивы состоит из Т и В лимфоцитов, секретирующих иммуноглобулин А. Скопления лимфоцитов аналогичны скоплениям, обнаруживаемым в других слизистых оболочках (слизистая кишечника, дыхательных путей и др.), и по этой причине ряд авторов уподобляет лимфоидные скопления в конъюнктиве лимфатическому фолликулу.
Гиперплазия лимфоидной ткани конъюнктивы приводит к возникновению картины, напоминающей фолликулез или фолликулярный кератоконъюнктивит. Причинами гиперплазии лифоидной ткани могут быть вирусная инфекция, трахома, а также алергическая реакция на лекарственные средства. Лимфоидные элементы могут явиться источником и опухолевого роста (лимфомы).
Конъюнктива содержит многочисленные клетки иного, не эпителиального, происхождения, клетки, выполняющие важные функции. К таковым можно отнести меланоциты и клетки Лангерганса.
Меланоциты наиболее часто встречаются в конъюнктиве области лимба, в своде, складках и в местах распространения ветвей передней ресничной артерии. Именно меланоциты придают поверхности конъюнктивы коричневый оттенок. У людей со светлой кожей меланоциты обычно не пигментированы, хотя клетки и дают положительную ДОПА-реакцию.
Клетки Лангерганса относятся к клеткам так называемой «дендритной системы». К этой системе относятся клетки подобного строения, обнаруживаемые в эпидермисе, слизистых оболочках. тимусе и лимфатических узлах.
Клетки Лангерганса представляют собой высоко дифференцированные клетки моноцит-макрофаг-гистиоцитарного ряда. Они обладают поверхностными рецепторами для Fc компонента IgG, третьего компонента комплемента и поверхностным антигеном HLA-DR. В отличие от других клеток этого ряда клетки Лангерганса не обладают фагоцитарной активностью. Они участву ют в распознании антигенов, синтезе лимфокинов и простагландинов и в стимуляции Т-лимфоцитов. Участвуют они в отторжении трансплантанта роговой оболочки, а также в контактной аллергии кожи.
Клетки Лангерганса первоначально были описаны у человека в роговичном эпителии. В последующем они выявлены в роговице большинства позвоночных, а также в коже.
Обнаружены клетки в области лимба и в конъюнктивальном эпителии. Их плотность в коже равна 500 клеток на мм2, а по периферии роговицы — 15—20 клеток на мм2. Самая высокая плотность клеток выявлена в конъюнктиве хрящевой пластинки век. Плотность клеток уменьшается с возрастом (4,4 клетки на мм2 до 20 лет, 1,2 клетки на мм2 после 60 лет).
Клетки Лангерганса обладают уникальной ультраструктурной организацией. Их цитоплазма содержит гранулы Бирбека, которые положительно окрашиваются при выявлении активности АТФ-азы. При использовании иммуногистохимических методов выявляется экспрессия на их поверхности Т-6, S-100 антигенов системы HLA-DR. Благодаря этому они могут быть легко дифференцированы от окружающих эпителиальных клеток. Клетки Лангерганса не имеют десмосом.
Описывая конъюнктиву, небходимо остановиться еще на двух образованиях. Это полулунная складка и слезное мясцо (рис. 2.3.22, 2.3.31).
Рис. 2.3.31. Микроскопическое строение слезного мясца и полулунной складки: 1 — круговая мышца глаза; 2 — кожа, покрывающая кантальную связку; 3 — волосяной фолликул и сальная железа; 4 — слезное мясцо; 5 — полулунная складка, содержащая большое количество бокаловидных клеток; 6 — конъюнктива; 7 — артерия
Полулунная складка (plica semilunaris) представляет собой узкую складку конъюнктивы, расположенную частично позади слезного мясца. Распространяется она примерно до середины нижнего и верхнего сводов.
Поскольку наружная граница полулунной складки свободна, образуется слепой мешок, глубиной порядка 2 мм. Существует «мешок» только при приведенном глазном яблоке, а при отведении глаза он фактически отсутствует.
Микроскопически полулунная складка по строению напоминает бульбарную конъюнктиву. Отличие сводится к наличию в ней большего числа клеточных слоев, от 8 до 10. Кроме того, базальные клетки цилиндрической, а не кубовидной формы. Видны также многочисленные бокаловидные клетки. Последние лежат изолированно или образуют группы (интра-эпителиальные железы Турне ли (Tournelix)). Практически всегда обнаруживаются пигментированные клетки, клетки Лангерганса.
В собственном веществе (substantia propria) иногда выявляется гладкомышечная ткань, насыщенная симпатическими нервными волокнами. Встречается и жировая ткань.
Слезное мясцо (caruncula lacrimalis) (от лат. саго — плоть) представляет собой мягкое, розовое, овоидной формы образование, высота которого приблизительно 5 мм, а ширина — 3 мм. Расположено оно в слезном озере (laciis lacrimalis) и прикрепляется к полулунной складке (plica semilunaris conjunctive). Волокна сухожилия внутренней прямой мышцы глаза вплетаются в глубокие слои слезного мясца. Соединительнотканная основа слезного мясца контактирует с глазничной перегородкой и внутренней связкой.
По сути, слезное мясцо является частью края нижнего века, которое отделяется от века в эмбриональном периоде в результате развития нижнего слезного канальца.
В гистологическом смысле слезное мясцо представляет собой видоизмененную кожу (рис. 2.3.31). Покровный эпителий относится к многослойным плоским неороговевающим эпителиям. Содержит он атрофированные волосяные фолликулы и потовые железы. От кожи слезное мясцо отличается наличием видоизмененных слезных желез Краузе, окруженных тонкой прослойкой жировой клетчатки. Обнаруживаются также многочисленные бокаловидные клетки. Они могут располагаться изолированно или формировать группы.
Кровоснабжение слезного мясца осуществляется верхней внутренней артерией века. Лимфа оттекает в подчелюстные лимфатические узлы. Иннервируется слезное мясцо нижним блоковым нервом.
Регенерация конъюнктивы. Конъюнктива обладает высокой регенераторной способностью. Эта способность имеет большое значение в заживлении небольших повреждений роговой оболочки. При этом заживление наступает путем наползания конъюнктивального эпителия на поврежденный участок роговицы.
Существует множество предположений относительно факторов, управляющих клеточным перемещением и делением клеток. Содержащая многочисленные сосуды конъюнктива обладает более высокими регенераторными способностями, чем роговица. Этот факт обычно используется хирургами.
После наползания конъюнктивального эпителия на роговую оболочку наступает дифференциация этих клеток, которые превращаются в эпителиоциты роговицы. Биохимические исследования выявили, что покрывшие роговую оболочку конъюнктивальные эпителиоциты сохраняют свои свойства на протяжении 6 недель. Это время фактически уходит на формирование эпителиальными клетками базальной мембраны и соединение ее с клетками при помощи межклеточных контактов.
Экспериментально установлено, что заживление ран роговицы при помощи собственных эпителиоцитов более качественное. Покрытие роговицы конъюнктивальным эпителием нередко приводит к образованию эрозий или замедлению регенерации.
По всей видимости, при участии конъюнктивы в регенерации ран роговицы более выражена воспалительная реакция. Именно медиаторы воспаления могут приводить к разрушению полудесмосом, связывающих эпителиальные клетки с базальной мембраной, что и является причиной рецидивирующих эрозий
Исследование митотического цикла эпителиальных клеток конъюнктивы выявило, что основные показатели цикла практически идентичны роговичным эпителиоцитам. Длительность жизненного цикла (синтез ДНК и клеточное деление) равняется примерно 20 часам.
Участком наиболее интенсивного синтеза ДНК и деления клеток является перилимбальная область. Возникает вопрос — не связано ли наиболее частое развитие эпителиальных опухолей перилимбальной области именно с этим свойством?
↑ Леватор верхнего века
Описывая строение леватора верхнего века (т. levator superioris) (рис. 2.3.32—2.3.34),
Рис. 2.3.32. Схема взаимоотношения между верхней прямой мышцей и леватором верхнего века, возникающего в процессе эмбрионального развития (по Jones, Wobig, 1963): 1 — верхняя прямая мышца глаза; 2 - глазная головка мышцы; 3 - капсуло-пальпебральная головка мышцы, разделяющаяся на капсулярную (4), апоневротическую (5) части и гладкую мышцу Мюллера (б)
Рис. 2.3.33. Расположение леватора верхнего века (макропрепарат) (по Reeh, 1981): а — верхняя часть леватора верхнего века и поперечная связка удалены (1 — апоневроз леватора и часть мышечных волокон; 2— сухожилие верхней косой мышц; 3— слезная железа). Пунктирная линия обозначает линию разделения леватора на переднюю и заднюю пластинки; б — удалена передняя часть леватора верхнего века (1 — сухожилие верхней косой мышцы; 2 — фиброэластическая ткань, распространяющаяся между мышцей и ее капсулой (верхняя поперечная связка); 3 — латеральное распространение верхней поперечной связки, срастающейся с боковым «рогом» апоневроза леватора; 4 — глазничная перегородка; 5 — большая слезная железа; 6 свободный край рога, являющийся передним краем слезного отверстия)
Рис. 2.3.34. Расположение и отношение к окружающим структурам леватора верхнего века: 1 — верхняя прямая мышца; 2 — леватор верхнего века; 3 — глазничная доля слезной железы; 4 — частично удаленная преапоневротическая жировая клетчатка; 5 — апоневроз леватора верхнего века; 6 — глазничная перегородка; 7 — связка Витнелла; 8 — блок; 9 - «рога» леватора верхнего века; 10 — верхняя косая мышца
необходимо еще раз напомнить, что поверхностные слои век в большой мере являются продолжением глазничных мышечных структур.
Вертикальную подвижность верхнего века обеспечивают леватор верхнего века и верхняя мышца хрящевой пластинки века. Нижнее веко в вертикальном направлении не обладает существенной подвижностью. Это связано с тем, что в нем нет анатомически оформленной мышцы, основной функцией которой являлось бы смещение века книзу. Подобную функцию выполняет нижняя прямая мышца глаза, от которой отделяется незначительное количество мышечных волокон, вплетающихся в нижнее веко.
Леватор верхнего века, начинаясь у малого крыла крыловидной кости, располагается лате-ральней верхней косой и над верхней прямой мышцами, непосредственно над цинновым кольцом. В переднем отделе верхней части глазницы леватор окружен тонким слоем жировой клетчатки. Здесь же его сопровождают верхнеглазничная артерия, лобный и блоковый нервы, отделяющие леватор от крыши глазницы. Ниже леватора видна верхняя прямая мышца глаза, на которой он и покоится (рис. 2.3.32, 2.3.33). Эти мышцы легко разделяются, за исключением медиального участка. Именно здесь они связаны между собой фасциальной оболочкой.
Обе мышцы иннервируются верхней ветвью глазодвигательного нерва. Проникает нерв в мышцы с нижней стороны на расстоянии 12—13 мм от вершины глазницы. Обычно нервный ствол подходит к леватору с наружной стороны верхней прямой мышцы глаза. Он может также прободать ее.
Часто обнаруживаемая анатомическая связь между верхней прямой мышцей глаза и леватором объясняется их единым генезом. Обе мышцы исходят из одного и того же участка мезодермы.
Непосредственно позади верхнего края глазницы к леватору сверху прикрепляется участок плотной фиброзной ткани (верхняя поперечная связка Витнелла) (рис. 2.3.34). Связь между ними довольно сильная, особенно в наружной и внутренней частях. В связи с этим их разделение возможно лишь в центральных участках.
С медиальной стороны связка Витнелла оканчивается вблизи блока. При этом она проходит в виде фиброзных тяжей под верхней косой мышцей глаза сзади, смешиваясь с покрывающей надглазничную выемку фасцией. С наружной стороны связка Витнелла соединяется с фиброзной капсулой слезной железы и надкостницей лобной кости.
Витнелл предполагает, что основной функцией этой связки является ограничение смещения (натяжения) мышцы кзади. Такое предположение автор выдвинул в связи с тем, что ее локализация и распространение аналогичны ограничивающим связкам наружных мышц глаза. Напряжение связки обеспечивает поддержание верхнего века. Если связка разрушена, леватор верхнего века резко утолщается и с внутренней стороны возникает птоз.
Расстояние от поперечной связки Витнелла до нижнего края хрящевой пластинки равняется 14—20 мм, а от апоневроза леватора до круговой и кожной вставки — 7 мм.
Помимо пальпебральной вставки апоневроз леватора образует широкий фиброзный тяж, присоединяющийся к краю глазницы непосредственно позади внутренней и наружной связок век. Называются они внутренним «рогом» и наружным «рогом». Поскольку они достаточно жесткие, во время резекции леватора возможно поддержание верхнего века в нужном положении путем фиксации «рога» инструментом.
Наружный «рог» представляет собой довольно мощный пучок фиброзной ткани, частично разделяющий слезную железу на две доли. Располагается он снизу, прикрепляясь в области наружного бугорка глазницы к наружной связке века. Внутренний «рог», напротив, истончаясь, превращается в тонкую пленку, которая проходит над сухожилием верхней косой мышцы по направлению к внутренней связке века и заднему слезному гребешку.
Волокна сухожилия леватора вплетаются в соединительную ткань хрящевой пластинки верхнего века примерно на уровне ее верхней трети. При сокращении мышцы веко поднимается и при этом укорачивается преапоневротическое пространство и удлиняется постапоневротическое.
↑ Мышца Мюллера
Мышца Мюллера (Muller) относится к гладким мышцам и берет свое начало от нижней части леватора, отступая от верхнего края хряща века на 20—22 мм. Мышца плотно прикрепляется к леватору только в месте своего возникновения. В нижних участках она легко отделяется от леватора. При этом образуется постапоневротическое пространство. Прикрепляется мышца Мюллера к верхней части хрящевой пластинки верхнего века.
Иннервируется мышца симпатическими волокнами, точный путь которых к мышце до сих пор точно неизвестен.
Нарушение симпатической иннервации мышцы Мюллера (наиболее часто поражение верхнего шейного ганглия) приводит к развитию птоза Горнера. Нередко мышца Мюллера воспаляется. При этом ее паренхима интенсивно инфильтрируется лимфоцитами и подвергается фиброзу. Наиболее часто подобные явления обнаруживаются при заболеваниях щитовидной железы. Мышцу Мюллера нередко удаляют при рецессии апоневроза леватора.
↑ «Опускатель» нижнего века
Опущение нижнего века при взгляде книзу обеспечивается вертикальным движением так называемого «опускателя» нижнего века. Как указывалось выше, в анатомическом и гистологическом смыслах мышцы, опускающей веко, нет. Функцию движения обеспечивает нижняя прямая мышца глаза. Именно от нее отделяются фиброзные тяжи (капсуло-пальпебральная связка), вплетающиеся в нижнее веко. Сокращение нижней прямой мышцы приводит к натяжению фиброзных тяжей и опущению века.
Фиброзная капсуло-пальпебральная связка, отделяющаяся от нижней прямой мышцы, расщепляется вблизи нижней косой мышцы и окружает ее. Оба эти слоя вновь срастаются впереди нижней косой мышцы и участвуют в образовании подвешивающей связки Локвуда (рис. 2.3.35).
Рис. 2.3.35. «Опускатель» (ретрактор) нижнего века (по СоШп, 1989): 1 — нижняя подвешивающая связка (связка Локвуда), смешивающаяся с тяжем фиброзной гкани «опускателя» нижнего века, после того как она расщепляется и окутывает нижнюю косую мышцу; 2— нижняя тарзальная мышца; 3—нижняя подвешивающая связка нижнего свода, являющаяся частью фиброзной ткани «опускателя» нижнего века; 4 - ретрактор нижнего века
Распространяясь кпереди, капсуло-пальпебральная связка разделяется на три части. Наиболее внутренний ее слой представляет собой тенонову капсулу. Центрально расположенный слой направляется к хрящевой пластинке нижнего века и тарзальной части круговой мышцы глаза. В этих местах она с ними срастается.
Наружный слой соединяется с нижней частью глазничной перегородки (на 5,5 мм ниже ее).
Благодаря подобному соотношению тканей конъюнктива нижнего свода жестко фиксируется в «расщелине» между теноновой капсулой и нижней тарзальной мышцей.
↑ Кровоснабжение и лимфатическое дренирование век и конъюнктивы
Веки исключительно обильно снабжены кровеносными сосудами.
Артериальная система век. Артериальная кровь в веки поступает из двух систем: наружной и внутренней сонных артерий. Происходит это следующим образом. Лицевая ветвь наружной сонной артерии пересекает нижнюю челюсть, что происходит спереди жевательной мышцы (т. masseter). Затем она направляется по диагонали к носу (рис. 2.3.36).
Рис. 2.3.36. Артерии лица: 1 — лицевая артерия; 2— подглазничная артерия; 3— дорзальная артерия носа; 4— угловая артерия; 5 — надблоковая артерия; 6—надглазничная артерия; 7—слезная артерия; 8—поверхностная височная артерия
Здесь она проходит ниже леватора губы (m. levator labii), располагаясь между леватором губы и леватором крыла носа. При этом артерия становится угловой артерией (a. angularis). Располагается она снаружи внутренней связки века на 6—8 мм ниже круговой мышцы века и на 5—6 мм впереди слезного мясца.
Угловая артерия перфорирует глазничную перегородку над внутренней связкой века и анастомозирует с ветвями глазничной артерии.
Поверхностная височная артерия (a. temporalis super facialis) является одной из двух конечных ветвей наружной сонной артерии. Она обильно анастомозирует с множеством артерий скальпа. Кпереди от уха артерия располагается поверхностно в плоскости поверхностной мышцы и от кожи отделена подкожной клетчаткой.
От основного ствола поверхностной височной артерии отделяются три ветви, которые направляются к веку. Это лобная (ramus frontalis), скуло-лицевая (рис. 2.3.36) и поперечная артерия лица (a. facialis trasversa). Последняя артерия направляется книзу и анастомозирует с лицевой артерией.
Окончания глазной артерии (a. ophthalmica) в коже лица представлены слезной (a. lacrimalis), лобной (a. frontalis), надблоковой и носовыми артериями (a. dorsalis nasi). В коже также разветвляются ветви нижнеглазничной, внутренней верхнечелюстной артерий.
Верхнее веко кровоснабжается краевыми (маргинальными) артериями, образованными многочисленными глубокими анастомозами между слезной и носовой артериями. Соединение медиальных и латеральных сосудов приводит к образованию артериальных дуг, расположенных по краю века (arcus palpebralis superior et inferior) (рис. 2.3.37, 2.3.38).
Рис. 2.3.37. Кровоснабжение и иннервация век: А—лобная мышца; Б — глазничная часть круговой мышцы глаза; В — пресептальная часть круговой мышцы глаза; Г— претарзальная часть круговой мышцы глаза; 1 — надблоковый нерв; 2 — глазничная артерия; 3 — носо-ресничный нерв; 4 — блок; 5 — сухожилие верхней косой мышцы; б — надблоковый нерв; 7 — верхнеглазничная вена; 8 — верхнеглазничная артерия, вена и нерв; 9 — апоневроз леватора; 10 — периферическая и краевая артериальные дуги верхнего века; 11—слезная артерия и конечные ветви слезного нерва; 12 — глазничная часть слезной железы; 13 — пальпе-бральная часть слезной железы; 14 — скуло-височный нерв; 15 — передняя ветвь височной артерии; 16 — скуло-лицевая артерия и нерв; 17 — малярная ветвь поперечной лицевой артерии; 18 — периферическая и краевая артериальные дуги нижнего века; 19 — подглазничные артерия и нерв; 20 — лицевая артерия и нерв; 21 — угловая артерия и вена; 22 — канальцы; 23 — слезный мешок; 24 — внутренняя связка века (переднее прикрепление); 25 — дорзальная артерия носа
Рис. 2.3.38. Схема анастомозов между артериальными дугами века и передними ресничными артериями в области лимба: 1 - артериальные дуги хрящевой (тарзальной) пластинки верхнего века; 2 — эписклеральные анастомозы; 3 — задняя конъюнктивальная артерия; 4 — передняя ресничная артерия; 5 — леватор верхнего века; 6 — верхняя прямая мышца
Обычно медиально расположенные сосуды исходят из конечных носовых ветвей глазной артерии (a. ophthalmica), что происходит непосредственно перед проникновением ее через глазничную перегородку.
Поверхностно расположенная по краю века сосудистая дуга (краевая арка) лежит на передней поверхности хрящевой пластинки на расстоянии от края века в 2—3 мм. Это необходимо учитывать при проведении реконструктивных операций.
Глубоко расположенная сосудистая дуга также лежит на хрящевой пластинке, но в претарзальном пространстве (более нижняя часть постапоневротического пространства). Эта система кровоснабжает верхний конъюнктивальный свод. Ее сосуды сообщаются с передними ресничными артериями, расположенными в области лимба (рис. 2.3.38). При иссечении «рога» леватора именно в этой области часто возникает интенсивное артериальное кровоизлияние.
В нижнем веке также расположена двойная краевая система сосудистых дуг. Возникает она из ветвей носовой артерии и анастомозирует с латеральной стороны с ветвями слезной артерии и скуло-височной ветвью поверхностной височной артерии.
Артериальная система конъюнктивы (рис. 2.3.37, 2.3.38). Артериальное кровоснабжение конъюнктивы обеспечивается:
- Глубокой сосудистой дугой хрящевой пластинки века.
- Краевой (маргинальной) сосудистой дугой хрящевой пластинки.
- Передними ресничными артериями;
- Глубокой системой ресничных сосудов.
Как указано выше, глубокая дуга хрящевой пластинки располагается в области верхней границы хрящевой пластинки между двумя частями леватора верхнего века. Ее перфорирующие ветви распространяются выше хрящевой пластинки, проникают через мышцу века и делятся на верхние и нижние конъюнктивальные ветви.
Нисходящие (нижние) ветви кровоснабжают проксимальные две трети конъюнктивы хряща века. Анастомозируют они с короткими ветвями краевой (маргинальной) артерии, которая проникает через хрящевую пластинку.
Восходящие (верхние) ветви направляются вдоль свода конъюнктивы к глазному яблоку. В области свода они переходят в задние артерии конъюнктивы (аа. conjunctivales posteriores). Приблизительно в 4 мм от лимба эти артерии анастомозируют с передними артериями конъюнктивы (аа. conjunctivales anteriores). Вместе они кровоснабжают конъюнктиву глазного яблока.
Краевая дуга нижнего века (arcus palpebralis inferior) находится перед мышцей Мюллера. Она может исходить из слезной, поперечной лицевой или поверхностной височной артерий. Нередко она отсутствует вообще. В таких случаях хрящевая пластинка нижнего века, свод и бульбарная конъюнктива кровоснабжаются мышечными артериями, идущими от нижней прямой мышцы глаза.
От краевой (маргинальной) дуги отходят ветви, проникающие через хрящевую пластинку век. Распределяясь в конъюнктиве, они делятся на многочисленные ветви.
В кровоснабжении конъюнктивы участвуют также сосуды переднего отдела глаза. В переднем отделе глаза существуют глубокая и поверхностная системы кровоснабжения. Эти системы являются результатом разветвления глазной артерии и связи их с ветвями передних ресничных артерий.
Глазная артерия образует две сосудистые системы. Глубоко лежащая система образуется благодаря медиальным и латеральным длинным задним ресничным артериям. Она образует глубокий коронарный артериальный круг, состоящий из большого артериального круга радужки (circulus arteriosus iridis major) и внутримышечного артериального круга ресничного тела. Эта система сообщается посредством перфорирующих склеральных артерий с поверхностным эписклеральным артериальным крутом, сформированным ветвями передних ресничных артерий.
Поверхностная сосудистая система состоит из артерий прямых мышц глаза (аа. musculares) и их передних ресничных ветвей. Каждая мышечная артерия отдает две передние ресничные артерии (аа. clliares anteriores). Исключением является наружная прямая мышца глаза, которая кровоснабжается только одной артерией.
Мышечные артерии проходят вперед к эписклере, прободают склеру и соединяются с большим кругом кровообращения радужки. В этом месте отделяются эписклеральные артерии, направляющиеся вперед и формирующие эписклеральный артериальный круг, который лежит в 1—5 мм позади лимба.
Эписклеральные ветви анастомозируют, образуя при этом глубокую эписклеральную капиллярную сеть — перикорнеальное сплетение. В области лимба эписклеральные артерии изгибаются и поступают в бульбарную конъюнктиву в виде передних конъюнктивальных артерий. Последние анастомозируют с ветвями задней конъюнктивальной артерии на расстоянии в 4 мм от лимба.
Перилимбальные ветви в конъюнктиве формируют поверхностную или конъюнктивальную часть перикорнеального сплетения. В области лимба эписклеральные артерии образуют краевые роговичные дуги, распространяющиеся в субэпителиальную ткань вплоть до периферии боуменовой оболочки. Отдают они ветви и к «палисадам» Фогта.
Каждая лимбальная артериола отдает капилляры формирующих сеть сосудов, расположенных в 4 ряда. Эти сосуды не пропускают флюоресцеин, в отличие от сосудов бульбарной и тарзальной конъюнктивы. Наличие барьера связано с тем, что капилляры в области лимба обладают более толстым эндотелием и менее выраженной «пористостью» стенки. Именно этим можно объяснить различия в степени гиперемии при воспалительных состояниях глаза.
Конъюнктива хрящевой пластинки века и свод конъюнктивы кровоснабжаются сосудистыми дугами век. Перилимбальная конъюнктива и эписклера кровоснабжаются сосудами глубокого ресничного артериального круга посредством перфорирующих артерий склеры и передних ресничных артерий.
Столь обильное кровоснабжение век предполагает возможность развития различного типа заболеваний, характеризующихся поражением именно кровеносных сосудов или нарушением в них кровотока. Наиболее часто обнаруживаются доброкачественные опухоли — капиллярная и кавернозная гемангиома.
Венозная система (рис. 2.3.37, 2.3.39).
Рис. 2.3.39. Поверхностные вены головы: 1 — верхняя щитовидная вена; 2— средние щитовидные вены; 3 — грудино-ключично-сосцевидная вена; 4 — верхняя гортанная вена; 5 — лицевая вена; в — угловая вена; 7 — надблоковые вены; 8— надглазничная вена; 9—вены верхнего века; 10— наружные носовые вены; 11 — вены нижнего века; 12— верхняя губная вена; 13— нижние губные вены; 14 — глубокая вена лица; 15 — вены околоушной железы; 16 — наружная небная вена; 17 — подбородочная вена; 18 — задненижнечелюстная вена; 19 — поверхностные височные вены; 20 — средняя височная вена; 21 — поперечная вена лица
Венозная кровь оттекает от век в поверхностные и глубокие вены лица. Лицевые вены образуются путем слияния лобной и надглазничной вен. Лицевая вена (v. facialis) примерно повторяет путь лицевой артерии, но лежит несколько кнаружи. Вблизи внутренней связки лицевая вена называется угловой (u. angularis). Часто она видна через кожу, отступя от связки на 6—8 мм. Угловая вена в верхнемедиальной части глазницы образует глубокие анастомозы с верхней глазной веной посредством надглазничной вены.
Надглазничная вена распространяется горизонтально под круговой мышцей века и соединяется с лобной веной. В области уха надглазничная вена формирует глубокое преаурикулярное сплетение, расположенное латеральней наружной связки века. В дальнейшем оно распространяется кзади в виде поверхностной височной вены.
Наличие анастомозов между безклапанными венами глазницы и лица является причиной распространения на глазницу патологических процессов воспалительного характера. Особенно опасна септическая инфекция, распространяющаяся на структуры пещеристой пазухи (тромбоз) через угловую, надглазничную вены.
Второй системой сосудистых анастомозов является система, обнаруживаемая между лицевой веной и крыловидным венозным сплетением (plexus pterygoideus). Соединение обеспечивается глубокими лицевыми венами (рис. 2.3.40).
Рис. 2.3.40. Связь вен глазницы с венозной полости черепа и лица: 1 — верхняя щитовидная вена; 2—лицевая вена; 3— угловая вена; 4— надблоковая вена; 5 — глубокая вена лица; 6 — на ружная небная вена; 7 — задненижнечелюстная вена; 8 — верхнечелюстные вены; 9 — крыловидное сплетение; 10—средние менингиальные вены; 11—глубокие височные вены; 12— передние ушные вены; 13 вены околоушной железы; 14 суставные вены; 15 — шилососцевидная вена; 16 — вена крыловидного канала
Крыловидное сплетение напрямую соединяется с пещеристой пазухой и отдает ветви через нижнюю глазничную щель подглазничной вене.
Отмечается наличие особенностей венозного дренирования конъюнктивы век, конъюнктивального свода и бульбарной конъюнктивы.
Вены конъюнктивы распространяются параллельно артериям и превосходят их по количеству. Пальпебральные вены дренируют тарзальную конъюнктиву, свод и заднюю часть бульбарной конъюнктивы.
В верхнем веке между сухожилиями леватора располагается венозное сплетение, в которое впадают вены леватора верхнего века и верхней прямой мышцы глаза.
Сразу позади лимбальной дуги и впереди эписклерального артериального круга находится перилимбальный венозный круг. Состоит он из 1—3 параллельно лежащих и сообщающихся между собой сосудов. Эта сеть собирает кровь от структур глаза, расположенных в области лимба, периферии роговой оболочки и передних вен конъюнктивы. Затем венозная кровь поступает в радиальные эписклеральные коллекторные вены, а затем в вены прямых наружных мышц глаза. Они также получают кровь от эписклеральных вен и от вен, дренирующих глубокие структуры глаза.
Наружные (латеральные) вены века соединяются с группой ветвей слезной вены. Вены слезного мешка и носо-слезного протока поступают в нижнее венозное сплетение, вены слезного мешка, также стекающие в нижний ствол верхней глазной вены.
Лимфатическая система. Различают претарзальное и посттарзальное сплетения лимфатических сосудов. Претарзальная (поверхностная) система дренирует кожу и подкожную клетчатку, а также круговую мышцу глаза.
Посттарзальное (глубокое) сплетение дренирует хрящ века, структуры, расположенные выше и ниже хряща, конъюнктиву и слезные железы. Обе системы связаны между собой при помощи лимфатических сосудов, проходящих через хрящ.
Отток лимфы из описанных сплетений происходит в две системы лимфатических сосудов века — медиальную и латеральную. Медиальная группа лимфатических сосудов дренирует медиальную часть века, слезный мешок. Лимфа при этом отводится в поднижнечелюстные лимфатические узлы (n. lymphatici submandibularis).
Поверхностно расположенная латеральная группа лимфатических сосудов дренирует наружную часть века и отводит лимфу в околоушные лимфатические узлы, лежащие спереди уха (n. parotidei) (рис. 2.3.41).
Рис. 2.3.41. Лимфатическое дренирование век: 1 — щечные узлы; 2—верхнечелюстные узлы; 3 - подчелюстные узлы; 4 поверхностные (передние яремные) шейные узлы; 5 — сосцевидные узлы; 6 — нижнеушные узлы; 7— предушные узлы; 8 — глубокие околоушные узлы
В то же время глубоко расположенные латеральные сосуды дренируют конъюнктиву верхнего века, слезную железу и наружную треть нижнего века. Впадают они в глубокие околоушные лимфоузлы. Слезно-носовой канал дренируется лимфатическими сосудами носа.
↑ Нервы век
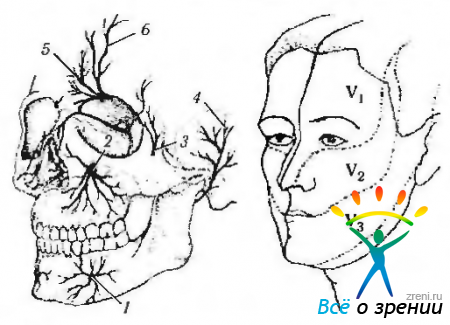
Веки иннервируются лицевым (n. facialis), глазодвигательным (n. oculomotorius), а также ветвями тройничного нерва — глазной (n. ophthalmicus), верхнечелюстной (n. maxilaris), которые, в свою очередь, являются ответвлениями тройничного нерва (рис. 2.3.37, 2.3.42—2.3.44).
Рис. 2.3.42. Поверхностное разветвление лицевого нерва: 1 — височная ветвь; 2 — скуловая ветвь; 3 — шейно-лицевая ветвь с тремя отделяющимися ветвями — щечной, нижнечелюстной и шейной

























Комментариев 0