Зрительный нерв │ Часть 1

Содержание:
Описание
Аксоны ганглиозных клеток сетчатки объединяются и выходят из глаза, образуя зрительный нерв (II черепно-мозговой нерв, n. opticus). Таким образом, зрительный нерв, является лишь частью зрительного пути.Хотя зрительный нерв и называется нервом, к нервам периферической нервной системы он никакого отношения не имеет. Тем не менее необходимо отметить, что существующие различия в строении периферического нерва и зрительного нерва относительны. Периферические нервы окружены слоем шванновских клеток, синтезирующих миелин. В зрительном нерве, так же, как и в белом веществе головного мозга, аксоны ганглиозных клеток покрыты двойным слоем плазмолеммы олигодендроцитов, также синтезирующих миелиновую оболочку. Как в зрительном нерве, так и периферических нервах видны участки прерывания миелиновой оболочки, называемые перехватами Ранвье.
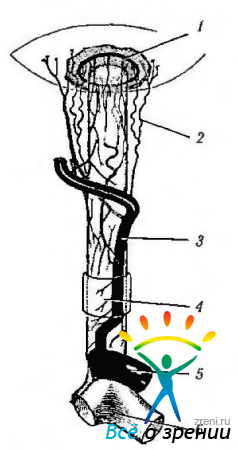
Различают несколько анатомических частей зрительного нерва (рис. 3.7.1):
Рис. 3.7.1. Топография зрительного нерва (по Hogan, Zimmerman, 1966): 1 - интрасклеральная часть зрительного нерва; 2 — внутриглазничная; 3 внутриканальцевая; 4 — внутричерепная; 5 — зрительный перекрест (хиазма)
- внутриглазная часть и диск зрительного нерва;
- внутриглазничная;
- внутриканальцевая;
- внутричерепная.
Длина зрительного нерва от заднего полюса глазного яблока до зрительного перекреста (хиазмы), где зрительный нерв завершает свой путь, равняется примерно 50 мм. Глазничная часть его при этом равна 24 мм. Расстояние от заднего полюса глаза до вхождения в зрительный канал равно всего 18 мм. Эти 6 мм разницы являются следствием хода нерва в глазнице по кривой, выпуклая поверхность которой обращена вниз и кнаружи. Наличие такого извилистого хода и обеспечивает подвижность глаза.
Внутриглазной участок зрительного нерва наиболее короткий (0,7—1,0 мм). Часть нерва в зрительном канале имеет длину 9 мм. У вершины глазницы, т. е. в месте его вхождения в зрительный канал, зрительный нерв окружен сухожилиями мышц глаза, образующих кольцо (цинново кольцо).
↑ Микроскопическое строение
На поперечном срезе зрительного нерва (рис. 3.7.2)
Рис. 3.7.2. Поперечный разрез зрительного нерва: четко определяется формирование колонок, состоящих из аксонов ганглиозных клеток, окруженных глиальными клетками. В центре располагается центральная артерия (1) и вена (2) сетчатки
видно, что от мягкой мозговой оболочки, окружающей нерв, отделяются многочисленные соединительнотканные перегородки, проникающие в паренхиму и разделяющие аксоны ганглиозных клеток сетчатки на 800—1200 пучков. Число волокон колеблется от 1 060 000—1 130 000 до 1 190 000. Каждый аксон ограничен плазматической мембраной, к которой прилежит прослойка, состоящая из олигодендроцитов. На продольном срезе ядра глиальных клеток располагаются в виде рядов, простирающихся вдоль аксонов. Основной функцией глиальных клеток является синтез миелина. В отличие от шванновских клеток периферических нервов, разрушение глиоцитов не приводит к образованию регенерационной глиальной трубки. Именно по этой причине не происходит и регенерации аксонов ганглиозных клеток сетчатки. Многие исследователи считают, что основной причиной неудач при пересадке ткани зрительного нерва является именно это свойство глиоцитов. После импрегнации препаратов солями тяжелых металлов четко выявляется, что аксоны на своем протяжении имеют перехваты Ранвье, по строению аналогичные образованиям, обнаруживаемым в центральной нервной системе.
Цитоплазма аксонов насыщена микротрубочками диаметром 20—25 нм, ориентированными вдоль волокна, тонкими микрофиламентами (6—7 нм), митохондриями и профилями гладкого эндоплазматического ретикулума.
Приведенные выше особенности строения зрительного нерва закладываются еще внутриутробно. На 4-м месяце эмбрионального развития зрительный нерв окружен глией, погружающейся в паренхиму нерва в виде так называемых септ (перегородок). 6—9 толстых «первичных» перегородок, разделяют нерв на сектора. Между ними распространяются более тонкие «вторичные» перегородки. «Вторичные» перегородки неоднократно разделяются и делят аксоны на пучки. У человека межсептальные пространства имеют круглую форму, а у млекопитающих — полигональную.
По ходу перегородок в зрительный нерв поступают кровеносные сосуды. Каждая септа содержит одну артерию, окруженную коллагеновыми волокнами. Проникая в нерв, кровеносные сосуды дихотомически делятся, анастомозируя между собой. Между пучками аксонов распространяются так называемые передне-задние септальные сосуды. Эти кровеносные сосуды анастомозируют с ветвями, ориентированными поперечно зрительному нерву. В результате вокруг каждого пучка аксонов образуется сосудистое сплетение. Перегородки окружают пучки аксонов подобно трубкам. В стенках «трубок» имеются «окна», через которые в соседние пучки аксонов проникают сосуды.
На продольном разрезе видно, что перегородки внезапно прерываются, и эти места выполнены глиальной тканью.
Как указано выше, каждая трабекула в центре содержит сосуд. Кровеносные сосуды, проходящие в толстых септах, обладают мышечным и эластическим слоями. Снаружи они сначала окутаны слоем рыхлой соединительной ткани, а затем и плотной соединительной тканью. Наиболее кнаружи лежит слой глиальных клеток (рис. 3.7.3—3.7.6).
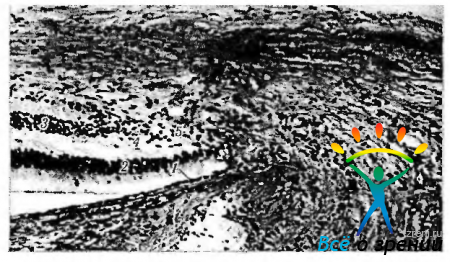
Рис. 3.7.3. Продольный срез внутриглазничной части зрительного нерва: видны колонки глиальных клеток (1), окружающие пучки аксонов ганглиозных клеток сетчатки (2)
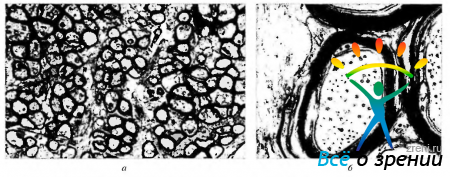
Рис. 3.7.4. Электроннограмма поперечного среза зрительного нерва: а - небольшое увеличение, иллюстрирующее миелинизированные нервные волокна, окруженные отростками астроцитов; б — большое увеличение выявляет слоистую структуру миелиновых оболочек. Отмечается различный диаметр аксонов
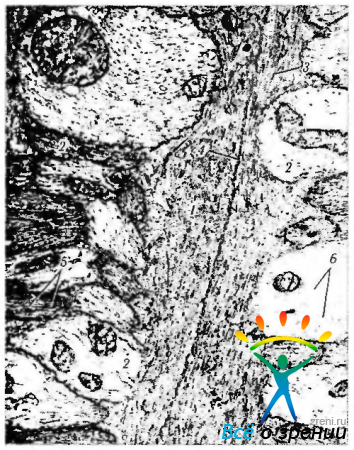
Рис. 3.7.5. Электроннограмма продольного среза зрительного нерва (по Hogan et al., 1971): 1 — отросток цитоплазмы астроцита; 2 — аксоны ганглиозных клеток сетчатки; 3 — микротрубочки отростков астроцитов; 4 — межклеточная граница двух соседних астроцитов; 5 - нейротрубочки, расположенные в аксоплазме аксонов ганглиозных клеток; 6—нейрофиламенты
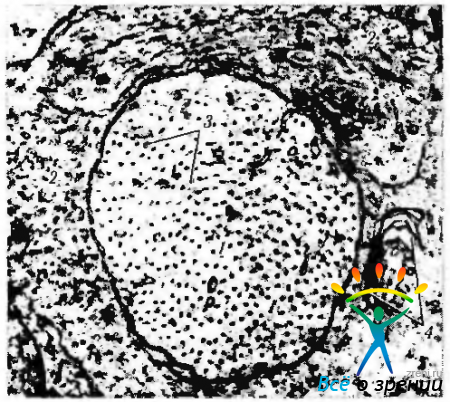
Рис. 3.7.6. Электроннограмма поперечного среза аксона зрительного нерва: 1 - аксон; 2 - астроциты; 3 - микротрубочки аксона; 4 - комплекс Гольджи астроцита. Аксон окружен двумя астроцитами, цитоплазма которых выполнена большим количеством органоидов и филаментами. Аксон ганглиозной клетки содержит профили гладкого эндоплазматического ретикулума и микротрубочки
Волокна зрительного нерва различного диаметра (от 0,7 до 10,0 мкм) (рис. 3.7.4). Диаметр приблизительно 92% волокон менее 1 мкм. Тонкие волокна исходят из маленьких ганглиозных клеток, а толстые — из ганглиозных клеток, расположенных по периферии сетчатки. Не выявлено каких-либо ультраструктурных особенностей строения аксонов различной толщины.
↑ Внутриглазная часть и диск зрительного нерва
Внутриглазная часть зрительного нерва (рис. 3.7.7—3.7.9)
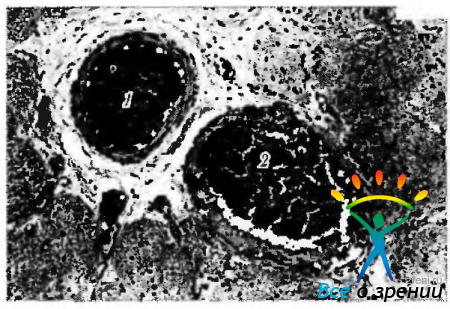
Рис. 3.7.7. Микрофотография внутриглазной части зрительного нерва: 1 — ретинальный слой зрительного нерва; 2 — склеральный слой; 3 — скопление глиальной ткани, расположенной на дне физиологической чаши вблизи центральных сосудов сетчатки; 4 - центральная артерия сетчатки; 5 центральная вена сетчатки. В нижнем правом углу показан диск зрительного нерва при офтальмоскопии и продольный срез зрительного нерва
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Рис. 3.7.8. Особенности микроскопического строения места прерывания сетчатой оболочки вблизи диска зрительного нерва: 1 — пигментный эпителий сетчатки, прилежащий непосредственно к диску зрительного нерва; 2 — наружный ядерный слой сетчатки, располагающийся в этой же области; 3 — внутренний ядерный слой сетчатки исчезает на большем расстоянии от диска; 4— утолщенный слой нервных волокон; 5 — промежуточная ткань Кунта, отделяющая сетчатку и хориоидеи) от зрительного нерва
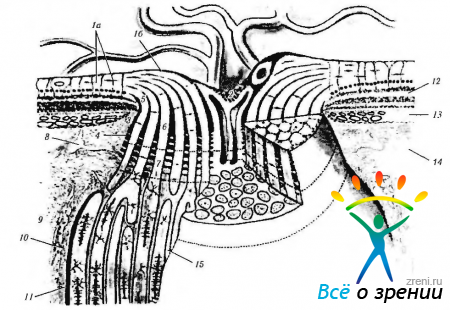
Рис. 3.7.9. Трехмерное изображение внутриглазной и внутриорбитальной частей зрительного нерва (по Anderson, Hoyt, 1969): Мюллеровские клетки (1а) распространяются с астроцитами до места прерывания сетчатой оболочки вблизи диска зрительного нерва. При этом мюллеровские клетки образуют внутреннюю пограничную мембрану Элшинга (1б). В некоторых случаях мембрана Элшинга значительно утолщена в центральной части диска зрительного нерва, образуя центральный мениск Кунта (2). В месте прерывания сосудистой оболочки с темпоральной стороны пограничная ткань Элшинга (.?) лежит между астоцитами, окружающими канал зрительного нерва (4), и стромой хориоидеи. С назальной стороны строма хориоидеи непосредственно соседствует с астроцитами, окружающими нерв. Скопление астроцитов (4), окружающих канал, называется пограничной тканью Якоби. В дальнейшем эта ткань распространяется в место прерывания сетчатой оболочки в виде гкани Кунта (5). Астроциты (б) разделяют аксоны ганглиозных клеток на 1000 пучков. По мере прохождения через решетчатую пластинку (верхняя пунктирная линия) нервные пучки (7) окружены астроцитами и соединительной тканью. Постепенно астроциты полностью замещаются соединительной тканью. В формировании соединительной ткани участвует коллагеновая ткань склеры и сосудистой оболочки. Определяются эластические волокна. С наружной стороны решетчатой пластинки (нижняя пунктирная линия) наступает миелинизация аксонов зрительного нерва. Между пучками аксонов располагаются в виде цилиндров скопления олигодендроцитов (черные и белые клетки) и большое количество астроцитов (звездоподобные клетки). Далее пучки распространяются, окруженные соединительной тканью (септы), до зрительного перекреста. Эта соединительная ткань исходит из мягкой мозговой оболочки зрительного нерва и называется септальной тканью. Центральные сосуды сетчатки окружены периваскулярной соединительной тканью; 8 - круг Цинна; 9 — твердая оболочка; 10—паутинная оболочка; 17 — мягкая оболочка. 12 — сетчатка; 13— хориоидея; 14 — склера; 15 — септа
простирается от стекловидного тела до наружной поверхности склеры. В этой области прерываются сосудистая оболочка и сетчатка, и зрительный нерв проходит под прямым углом через склеральный канал. Во внутриглазной части зрительного нерва различают следующие зоны:
- Поверхностный слой нервных волокон (преламинарная часть), соответствующий уровню расположения мембраны Бруха (pars retinalis).
- Преламинарная часть, лежащая в плоскости сосудистой оболочки (pars choroidalis).
- Часть зрительного нерва, соответствую щая расположению решетчатой пластинки (pars scleralis).
- Ретроламинарная часть, лежащая непосредственно позади решетчатой пластинки.
Поверхность зрительного нерва, обращенная в сторону стекловидного тела, хорошо видна офтальмоскопически. Называется это образование диском зрительного нерва. Именно здесь собираются аксоны ганглиозных клеток со всей поверхности сетчатки, которые и образуют зрительный нерв (рис. 3.7.8; 3.7.10).
Рис. 3.7.10. Офтальмоскопический вид диска зрительного нерва: а—диск зрительного нерва правого глаза. Видно склеральное кольцо (черные стрелки), зона альфа (удлиненные белые стрелки) и зона бета (короткие белые стрелки). Определяется также небольшое кровоизлияние в области нейроретинального ободка; б — диск зрительного нерва левого глаза при глаукоме. Определяется увеличение зрительной чаши, изменение формы и равномерности бета- (белые удлиненные стрелки) и альфа- (короткие белые стрелки) зон; в — диск зрительного нерва левого глаза при глаукоме. Видна большая глаукоматозная чаша, циркулярно расположенная широкая бета-зона (белые удлиненные стрелки) и плохо выраженная альфа-зона (короткие белые стрелки)
Аксоны ганглиозных клеток, обеспечивающие центральное зрение, идут прямо от центральной ямки к темпоральной части диска зрительного нерва. Таким образом, формируется папилло-макулярный пучок. Аксоны, идущие от ганглиозных клеток, расположенных назально и по периферии сетчатки, проникают в диск с назальной стороны. От периферии темпоральной части сетчатки аксоны направляются в верхнюю и нижнюю части диска. Нервные волокна с темпоральной стороны и берущие свое начало вблизи горизонтального меридиана направляются прямо к диску. Проходя мимо центральной ямки области на расстоянии от нее в 4 мм, волокна затем идут вдоль папилло-макулярного пучка и становятся частью верхнего и нижнего пучков аксонов.
Заболевания сетчатки, диска зрительного нерва и зрительного нерва приводят к нарушению строения слоя нервных волокон сетчатки.
Слой нервных волокон диска изнутри покрыт внутренней пограничной мембраной Элшнига (Elschnig), состоящей из астроцитов. Эта мембрана постепенно переходит во внутреннюю пограничную мембрану сетчатки (рис. 3.7.9).
Глиальные клетки в этой области редки, но их количество увеличивается по направлению к ретроламинарной части нерва. Астроциты составляют приблизительно 10% всего объема диска нерва.
Внутреннюю часть диска зрительного нерва называют физиологической чашей (рис. 3.7.10— 3.7.12).
Рис. 3.7.11. Офтальмоскопическая и гистологическая картина (по Hogan et al., 1971): а — склерального серпа; б пигментного серпа; в — височного направления прохождения зрительного нерва через склеральный канал; г—нижнего косого направления прохождения зрительного нерва через склеральный канал
Рис. 3.7.12. Типы физиологической чаши диска зрительного нерва (по Hogan et al., 1971): а - цилиндрическая чаша; б - темпоральная чаша; в - кубкоподобная чаша
Отделена она от расположенной с височной стороны перипапиллярной «атрофической» зоны склеральным кольцом Элшнига.
Строение диска зрительного нерва и физиологической чаши практически не изменяется с возрастом.
Диск зрительного нерва розового цвета из-за скопления вокруг него многочисленных капиллярных сосудов. Количество сосудов несколько больше снизу и темпорально, что хорошо видно при применении флюоресцентной ангиографии. Белый цвет физиологической чаши является следствием рассеивания света решетчатой пластинкой. Рассеивают свет и аксоны ганглиозных клеток, которые относительно прозрачные, поскольку не обладают миелиновой оболочкой. При уменьшении количества нервных волокон (хроническая глаукома) можно довольно подробно рассмотреть решетчатую пластинку.
Форма диска обычно овальная, но может быть и круглой (рис. 3.7.10—3.7.12). Диаметр диска, по данным его измерения после энуклеации, равняется 1,67 ± 0,29 мм. Вертикальный диаметр на 9% больше, чем горизонтальный. Чаша на 8% более широкая в горизонтальной плоскости. Это приводит к тому, что слой кольцевой ткани более широкий сверху и снизу.
Площадь диска в норме колеблется от 0,86 мм2 до 5,54 мм2 (в среднем 2,69 ± 0,7 мм2) и примерно соответствует площади внутренней части склерального канала. Различают макро- и микродиски. Площадь макродисков больше (>4,09 мм2), а микродисков меньше (<1,29 мм2). Многими исследователями было показано, что особенности строения диска зрительного нерва, в частности его размер, коррелируют с вероятностью развития некоторых заболеваний. Так, диски небольшого размера содержат меньшее количество волокон. При этом склеральный канал узкий. В такой ситуации вероятность развития ишемической нейропатии зрительного нерва значительно выше. При псевдоотеке диска зрительного нерва, особенно на фоне высокой гиперметропии, также обнаруживается исключительно маленький диск.
Предполагают, что при диске небольшого размера более вероятно нарушение ортоградного аксоплазматического потока, приводящее к нарушению метаболизма структур зрительного нерва и сетчатки.
Физиологическая чаша также имеет различные размеры, а ее площадь коррелирует с площадью диска. Границы физиологической чаши обычно определяют по контуру «оправы». Другие исследователи при определении границ физиологической чаши используют такой показатель, как ее бледность.
Необходимо отметить, что физиологическая чаша отсутствует у трети индивидуумов. Наиболее часто она видна у эмметропов (86%), реже у гиперметропов (34%) и миопов (5%). Физиологическая чаша может быть мелкой (в 23%), средней глубины (в 31%) или глубокой (в 25%).
В последние годы появилась возможность проводить объемные измерения зрительной чаши. Rohrschneider et al. при помощи лазерного офтальмоскопа обнаружил, что средний объем физиологической чаши равен 0,28 мм3, а ее глубина — 0,73 ± 0,59 мм. Площадь чаши может достигать 3,07 мм2.
Ткань, расположенная вне зрительной чаши, называется «нейроретиналъной оправой» и состоит из аксонов зрительного нерва, вступающих в головку нерва. Площадь «оправы» равняется от 0,8 до 4,66 мм2 (1,97 ±0,5 мм2) и коррелирует с площадью диска. В нижней части диска «оправа» наиболее широкая. Несколько уже она сверху. Форма «оправы» определяется особенностями расположения и диаметром центральной артерии и вены сетчатки. Артерия и вена большего размера лежат снизу и с височной стороны.
При первичной открытоугольной или хронической глаукоме происходит прогрессивная потеря ганглиозных клеток. Это приводит к увеличению физиологической чаши, особенно в верхних и нижних частях диска. При этом физиологическая чаша представляет собой уже не горизонтальный, а вертикальный овал. В «оправе» также появляются кровоизлияния, обычно в нижнем или верхнем височном крае.
Отношение физиологической чаши к диску является величиной, которую получают путем сравнения линейных размеров этих образований, измеренных в одном сечении. Обычно производят измерения в вертикальном или горизонтальном сечениях. Поскольку диск овален в вертикальной плоскости, а физиологическая чаша в горизонтальной, это отношение у здоровых лиц обычно меньше при измерении в вертикальном сечении.
Отношение физиологической чаши к диску зрительного нерва в среднем равняется 0,3. Разница показателя между двумя глазами не превышает 0,1. Если разница превышена на 0,2, то можно предположить наличие у больного глаукомы.
Отношение физиологической чаши к диску при измерении в вертикальной плоскости офтальмологи используют с целью диагностики хронической глаукомы. Такая диагностическая возможность появляется в связи с тем, что повреждение сначала затрагивает нижневисочную, а затем и верхневисочную части «оправы». Отношение физиологической чаши к диску в вертикальной плоскости, равное 0,4 или менее, свидетельствует об отсутствии глаукомы. Однако необходимо помнить, что это отношение коррелирует с площадью диска. По этой причине при постановке диагноза глаукомы необходимо учитывать и площадь диска. Поскольку диски маленького размера обычно не имеют физиологической чаши, отношение, равное 0,2—0,3, в маленьком диске фактически указывает на начало глаукомы. При большом диске отношение, равное 0,8, является нормой.
С височной стороны диска зрительного нерва офтальмоскопически определяется область так называемой «хориоретинальной атрофии». Эта область увеличивается при хронической глаукоме и высокой близорукости. Описаны две зоны «хориоретинальной атрофии». Обе они обычно обнаруживаются в височном крае диска. Они соответствуют более старым терминам хориоидального и склерального полумесяца (рис. 3.7.1, 3.7.12).
Зона альфа располагается несколько кнаружи и представляет собой зону неравномерной гипо- и гиперпигментации.
По периферии зона альфа граничит с сетчаткой, а центрально — с зоной бета. Если нет зоны бета, зона альфа граничит со склеральным кольцом. Эта зона соответствует «полумесяцу хориоидеи», при котором пигментный эпителий не простирается до края диска. Иногда обнаруживается узкий интенсивно пигментированный полумесяц, часто с назальной стороны диска, который назывался раньше «пигментным полумесяцем».
Зона бета прилежит к диску и окружена зоной альфа. Состоит она из хорошо выраженной полоски «атрофии» пигментного эпителия и хориокапилляров. Она соответствует термину «склеральный полумесяц», который использовался раньше. Зона бета всегда располагается ближе к диску зрительного нерва, чем зона альфа. В норме зона альфа значительно больше зоны бета и встречается чаще.
Необходимо указать на то, что площадь диска зрительного нерва, склеральная кольцевая и парапапиллярная атрофическая зоны коррелируют с размером слепого пятна и зоной альфа. Размер этой зоны увеличивается при хронической и при первичной открытоугольной глаукоме (0,65 ± 0,49 мм2, а в норме 0,4 ± 0,32 мм2). При глаукоме площадь зоны бета равна в среднем 0,79 ± 1,17 мм2, а в норме 0,13 ± 0,42 мм2.
Прелиминарная часть зрительного нерва организована таким образом, что пучки аксонов ганглиозных клеток сетчатки окружены фиброзными астроцитами.
Отростки астроцитов распространяются от тела клетки под прямым утлом относительно хода нерва. Поскольку глиальная ткань не связывает пучки аксонов, волокна нерва легко отделяются друг от друга. Этим можно объяснить быстро развивающийся отек диска зрительного нерва. При этом отсутствует отек сетчатки.
Между пучками аксонов лежат капилляры, большинство которых окружены узкими прослойками нежной соединительной ткани. Обнаруживается и пограничная мембрана, сформированная отростками глиальных клеток.
Отростки астроцитов образуют «корзинки», оплетающие аксоны. Помимо механической функции, они выполняют защитную и трофическую функции.
Сеть отростков астроцитов плотно связана с решетчатой пластинкой.
Как и в других частях центральной нервной системы, нейроэктодермальные производные зрительного нерва всегда отделены от соединительной ткани глиальными клетками. Исключением являются немиелинизированные волокна, располагающиеся в пределах адвентиции центральной артерии сетчатки на у ровне внутриглазничной части зрительного нерва. Таким образом, по периферии преламинарной части зрительного нерва аксоны отделены от соединительной ткани склеры и сосудистой оболочки манжеткой, состоящей из астроцитов. Названа эта ткань пограничной тканью Джакоби (Jacoby). Простирается она вперед между аксонами преламинарной части зрительного нерва и на область прерывания задних слоев сетчатой оболочки (промежуточная ткань Кунта (Kuhnt)). Видна она в виде скопления ядер и волокон, изгибающихся вокруг края диска зрительного нерва перед вхождением аксонов в зрительный нерв.
Место прерывания склеры в области склерального отверстия называется пограничной тканью Элшнига (Elschnig). Состоит она из плотной коллагеновой ткани с многочисленными глиальными и эластическими волокнами. Иногда она пигментирована.
Определенные структурные особенности имеет участок зрительного нерва, располагающийся на уровне решетчатой пластинки. Первоначально необходимо остановиться на строении решетчатой пластинки.
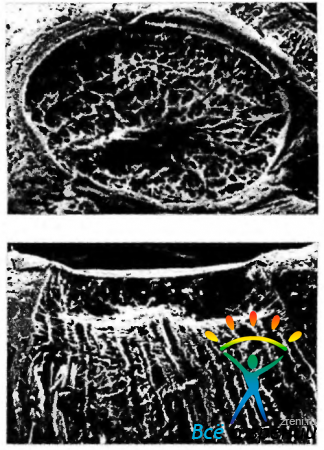
Решетчатая пластинка склеры (lamina cribrose sclerae) представляет собой соединительную ткань, коллагеновые пучки которой ориентированы поперек склерального канала (рис. 3.7.13).
Рис. 3.7.13. Сканирующая электронная микроскопия: а — решетчатая пластинка. Видны отверстия, через которые проходят аксоны ганглиозных клеток сетчатки. Формируют отверстия соединительнотканные тяжи, ориентированные в плоскости склеры; б—продольный срез через диск зрительного нерва. Видны глиальные и соединительнотканные тяжи. окружающие аксоны ганглиозных клеток
Через эту решетчатоподобную ткань и проходят аксоны, а также центральная артерия сетчатки.
Строение решетчатой пластинки определяется особенностями эмбрионального развития этой области. Каждая соединительнотканная трабекула решетчатой пластинки соответствует месту врастания в нерв коротких ресничных артерий и артерий круга Цинна—Халлера (Zinn—Haller), сопровождаемых глиальными клетками и склеральной соединительной тканью. Именно по этой причине, каждая трабекула содержит сосуд, окруженный пучками коллагеновых и эластических волокон.
Коллаген относится к типам I, III и IV. С внешней стороны прилегают глиальные клетки, которые отделяют пучки аксонов от прямого контакта со склерой.
Площадь решетчатой пластинки равняется 2,88 ± 0,84 мм2 (от 1,62 до 5,62 мм2). В вертикальной плоскости пластинка более длинная. Ее максимальный диаметр на 14% больше, чем минимальный.
Количество «пор» на внутренней поверхности пластинки составляет в среднем 227,0 ± 36,0. Средний размер одной «поры» равняется 0,00387 ± 0,00091 мм2. Площадь «пор» больше сверху и снизу.
Большая часть решетчатой пластинки состоит из 3—10 слоев плотной соединительной ткани, смешивающейся по периферии со склерой. Коллагеновые пластины чередуются с глиальными. Передняя часть решетчатой пластинки состоит из астроцитов.
Отверстия, через которые проходят пучки аксонов, имеют различный диаметр. Наибольший диаметр отверстий обнаруживается в верхних и нижних отделах решетчатой пластинки. Именно в этих местах менее всего обеспечивается структурная поддержка аксонов ганглиозных клеток сетчатки.
Необходимо подчеркнуть, что соотношение глиального и соединительнотканного компонентов решетчатой пластинки у различных индивидуумов определяет направление и интенсивность развития экскавации диска зрительного нерва при хронической глаукоме.
Решетчатая пластинка имеет своеобразную ультраструктурную организацию. Каждая пластинка в центре содержит эластическое волокно, покрытое коллагеновыми волокнами, содержащими коллаген III типа. Несколько кнаружи располагаются коллагеновые волокна, состоящие из коллагена IV типа и ламинина. В астроцитах, располагающихся вокруг пучков аксонов, в мягкой мозговой оболочке и стенках кровеносных сосудов выявлена матричная РНК, обеспечивающая синтез коллагена IV типа. Матричная РНК коллагена I и III типов обнаруживается в цитоплазме астроцитов только у взрослых.
С возрастом отмечается ряд структурных и биохимических изменений решетчатой пластинки, что, по мнению многих авторов, способствует развитию поражения зрительного нерва при глаукоме. Отмечено, что с возрастом эластические волокна утолщаются и увеличивается количество коллагена I, II И III типов. Изменяется состав и межклеточного матрикса, а также функциональная активность астроцитов. Все эти изменения, по мнению Albona et al. , приводят к уменьшению эластичности решетчатой пластинки и увеличению ее жесткости.
Необходимо отметить, что не все аксоны ганглиозных клеток сетчатки, собравшись в области диска зрительного нерва, проходят через решетчатую пластинку, строго сохраняя ретинотопический принцип. Описана так называемая девиация (отклонение) части нервных волокон. По данным некоторых авторов, от 8 до 12% волокон проходят в центре или по периферии диска зрительного нерва вне расположения стромальных перекладин решетчатой пластинки и довольно извилистым путем.
Существует ряд косвенных свидетельств возможности изменения курса волокон. Например, аксоны ганглиозных клеток могут отклоняться от ожидаемого топографического их пути, как в вертикальной, так и горизонтальной плоскостях слоя нервных волокон и зрительного нерва. На такую возможность указывает и тот факт, что количество пор в решетчатой пластинке неодинаковое в передних и задних ее слоях. Одним из механизмов девиации волокон рассматривают также существование особенностей строения и плотности расположения в передней части решетчатой пластинки клеток астроглии.
Описанное отклонение хода волокон зрительного нерва объясняют особенностями эмбрионального развития этой части глазного яблока, а именно особенностями формирования ретинотопических связей.
Отклонение хода волокон через решетчатую пластинку может явиться причиной их большей повреждаемости при повышении внутриглазного давления (глаукома) в результате сжатия аксонов ганглиозных клеток и нарушения аксоплазматического транспорта.
В отличие от аксонов преламинарной части, аксоны ретроламинарной части зрительного нерва миелинизированы (рис. 3.7.4, 3.7.7). Миелинизация наступает в эмбриональном периоде, начинаясь с передних отделов зрительного нерва. Прекращается она в постнатальном периоде на уровне диска зрительного нерва. Иногда участки миелинизации можно найти в преламинарной части зрительного нерва или даже в сетчатке.
В результате миелинизации аксонов толщина зрительного нерва почти удваивается (от 1,5 до 3,0 мм). При этом увеличивается и количество глиальных клеток.
Ретроламинарная часть нерва продолжается во внутриглазничную и окутывается при этом мозговыми оболочками (твердая мозговая оболочка, паутинная и мягкая мозговая).
В пределах пучков аксонов располагаются астроциты. олигодендроциты и диффузно рассеянные микроглиальные (ретикулоэндотелиальные) клетки.
Диаметр аксонов увеличивается на уровне решетчатой пластинки и уменьшается при прохождении через отверстия решетчатой пластинки.
В заключение раздела имеет смысл привести данные о взаимоотношении диска зрительного нерва с окружающими структурами, что имеет определенное практическое значение. Отношение диска к ceтчатой оболочке имеет наибольшее значение.
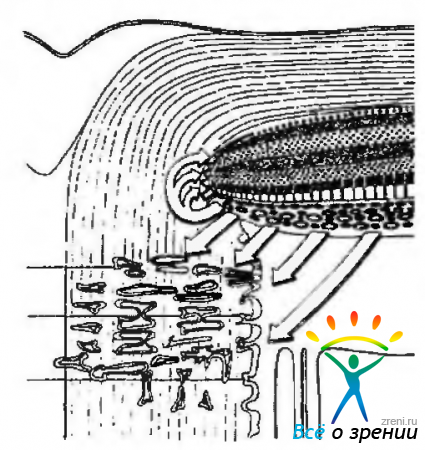
Слои сетчатки отделены от зрительного нерва пограничной глиальной тканью Кунта (Kuhnt). При этом между глиоцитами количество межклеточных контактов небольшое (плотные контакты). Именно по этой причине между капиллярными сосудами перипапиллярной области и диском зрительного нерва гемато-энцефалический барьер не функционирует (рис. 3.7.14).
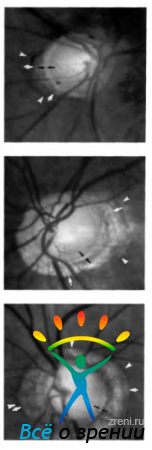
Рис. 3.7.14. Схема особенностей функционирования гемато-офтальмического барьера в области диска зрительного нерва (по Tso et al., 1975): стрелками указаны места отсутствия барьерных функций и направление движения высокомолекулярных метаболитов (объяснение в тексте)
С этим связано свечение диска зрительного нерва при проведении флюоресцентной ангиографии.
Граница между диском зрительного нерва и сетчаткой обычно наклонная. Угол наклона больше с назальной стороны.
Сетчатка иногда обрывается вблизи диска зрительного нерва на таком расстоянии, что видна сосудистая оболочка в виде пигментированного полумесяца. Скопление клеток пигментного эпителия сетчатки также может формировать схожий полумесяц. В тех случаях, когда сосудистая оболочка и сетчатка «короткие», обнаруживается бледный полумесяц склеры, окруженный пигментом. Подобное состояние нередко обнаруживается при близорукости. Вблизи зрительного нерва наиболее внутренние пучки коллагеновых волокон склеры расположены меридианально. Промежуточный слой ориентирован как меридианально, так и циркулярно. Наиболее поверхностные слои располагаются только циркулярно. Последние, по мере приближения к зрительному нерву, переплетаются с наружными продольными волокнами твердой мозговой оболочки.
Между сосудистой оболочкой, склерой и волокнами зрительного нерва располагается так называемая «краевая ткань Элшнига», состоящая из глиальных клеток.
↑ Внутриглазничная часть зрительного нерва
Ход зрительного нерва в глазнице был описан выше. Существенных структурных изменений внутриглазничной части нерва от ретроламинарной части не обнаруживается.
Наибольшее практическое значение имеет характер отношения нерва с окружающими структурами в области входа в зрительный канал. Поскольку зрительный нерв располагается вблизи сухожильного кольца, возможно возникновение боли во время движения глаза при развитии ретробульбарного неврита. Отек наружных мышц глаза, возникающий при эндокринной офтальмопатии и болезни Гревса, приводит к значительному увеличению их объема (до 6 раз) и сдавлению мышцами зрительного нерва у верхушки глазницы. Именно это является причиной развития отека диска зрительного нерва и других серьезных осложнений.
↑ Внутриканальцевая часть зрительного нерва
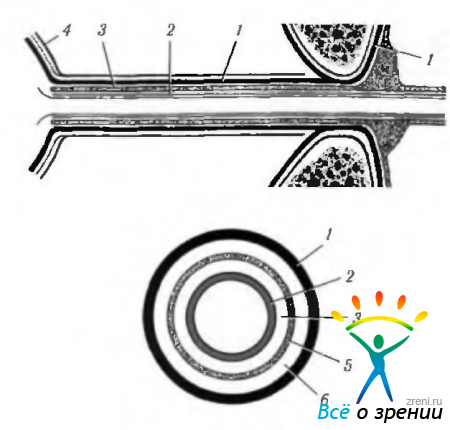
В зрительном канале нерв окружен мягкой мозговой оболочкой. Твердая мозговая оболочка переходит в надкостницу канала. Со стороны глазницы она расщепляется и переходит на кости глазницы в виде периорбиты и твердой мозговой оболочки зрительного нерва (рис. 3.7.15).
Рис. 3.7.15. Взаимоотношение зрительного нерва со стенками зрительного канала (а) и особенности расположения оболочек нерва (б): 1 — твердая мозговая оболочка; 2 — мягкая мозговая оболочка; 3 — субарохноидальное пространство; 4 — тенонова капсула; 5 — паутинная оболочка; 6 — субдуральное пространство
Твердая мозговая оболочка приращена к кости, а в некоторых местах к мягкой мозговой оболочке зрительного нерва. Эти места сращения («спайки») фиксируют нерв в зрительном канале. Спайки могут располагаться в различных частях канала, но наиболее часто они возникают вблизи глазной артерии Если они лежат сверху нерва, субарахноидальное пространство лучше развито снизу и наоборот.
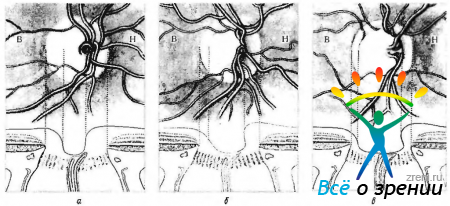
Глазная артерия пересекает зрительный нерв снизу и латерально и лежит в твердой мозговой оболочке (рис. 3.7.16).
Рис. 3.7.16. Взаимоотношение между зрительным нервом, зрительным перекрестом и внутренней сонной артерией: 1—диск зрительного нерва; 2 — задние длинные ресничные артерии; 3 — глазная артерия; 4 — зрительный канал; 5 — внутренняя сонная артерия; 6 — зрительный перекрест
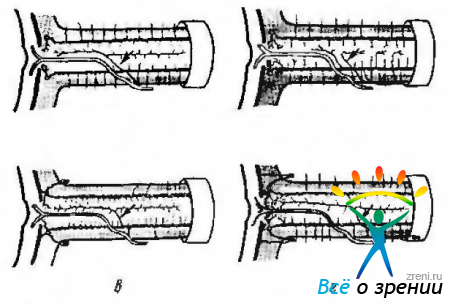
Существует определенное разнообразие взаимоотношения между зрительным нервом, твердой мозговой оболочкой и сосудами, что приведено на рис. 3.7.17.
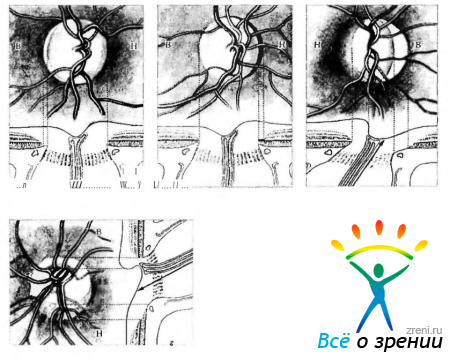
Рис. 3.7.17. Варианты кровоснабжения паренхимы зрительного нерва: а — по Alagitot; б — по Behr; в — по Wolff; г — по Francois, Neetens. Стрелками указаны особенности формирования «центральной артерии зрительного нерва», чаще всего берущей свое начало от глазной артерии
Необходимо знать, что поскольку с медиальной стороны нерва располагается клиновидная пазуха или пазухи решетчатой кости (sinus ethmoidciles). отделенные тонкой костной пластинкой, высока вероятность возникновения ретро-бульбарного неврита при остром воспалении этих придаточных пазух носа (синусит).
↑ Внутричерепная часть зрительного нерва
Внутричерепная часть зрительного нерва имеет длину порядка 12—18 мм. После выхода из зрительного канала зрительный нерв лежит над глазничной артерией и несколько кнаружи внутренней сонной артерии. Снизу к зрительному нерву прилегают воздушные клетки решетчатой и клиновидной пазух. Нац нервом лежит нижняя поверхность лобной доли мозга (gyms recti), обонятельный тракт, передняя мозговая артерия и передняя соединительная (а. соттиnicans) артерия. Зрительный нерв затем направляется кзади и, пройдя над пещеристой пазухой, подходит к зрительному перекресту. В зрительном нерве аксоны ганглиозных клеток от различных участков сетчатки распределяются строго определенным образом.
Практическому врачу необходимо знать об особенностях отношения зрительного нерва к окружающим структурам. Наиболее важно отношение его к сосудам, поскольку аневризмы сосудов могут привести к дефектам поля зрения.
Поскольку нерв в полости черепа проходит вблизи прямой извилины лобной доли, переднего перфорированного вещества и обонятельного тракта, развитие опухолей (чаще менингиом) этих отделов головного мозга также могут привести к потере зрения, отеку диска зрительного нерва, атрофии зрительного нерва. При этом иногда определяется и аносмия.
↑ Оболочки зрительного нерва
Зрительный нерв в полости черепа окутан только паутинной оболочкой. В зрительном канале и в глазнице нерв окружен всеми тремя оболочками (рис. 3.7.15). Между твердой мозговой и паутинной оболочками располагается так называемое субдуральное пространство, а между паутинной и мягкой — субарахноидальное пространство. Оба эти пространства соединяются с аналогичными пространствами головного мозга. Введенная в субарахноидальное пространство мозга жидкость распространяется и на зрительный нерв. Отмечается и обратная картина. При случайном введении в субарахноидальное пространство глазничной части зрительного нерва каких-либо веществ (например, при ретробульбарной анестезии) они проникают в мозговую ткань.
Твердая мозговая оболочка (dura mater). Твердая мозговая оболочка представляет собой соединительнотканную пластинку, толщиной 0,35 — 0,50 мм, которая значительно утолщается в месте перехода ее в склеру. Диаметр коллагеновых волокон твердой мозговой оболочки больше (600—700 нм), чем диаметр склеральных волокон. Вдоль коллагеновых распределены эластические волокна. Внутренние волокна ориентируются циркулярно, наружные — под определенным углом к оси нерва.
Продольный наружный слой волокон часто делится на две—пять пластин, между которыми располагаются звездчатые клетки, количество которых значительно больше в детском возрасте.
Внутренняя поверхность твердой мозговой оболочки выстлана одним слоем (иногда двумя) мезотелиальных клеток.
Твердая мозговая оболочка очень легко отделяется от паутинной оболочки. Вокруг твердой оболочки зрительного нерва располагается так называемое суправагинальное пространство. описанное Швальбе (Schwalbe) еще в 1887 г. Он предполагал, что это пространство служит для отведения лимфы. На самом деле пространства нет. Оно появляется только при развитии патологических процессов в результате растяжения рыхлой волокнистой ткани экссудатом или транссудатом. Твердая мозговая оболочка вблизи глазного яблока смешивается коллагеновыми волокнами наружных слоев склеры.
Паутинная оболочка (arachnoidea). Паутинная оболочка представляет собой очень тонкий слой (толщина 10 мкм) коллагеновой ткани, покрытой плоскими клетками. Соединяются они между собой при помощи десмосом. К мягкой оболочке подходят многочисленные трабекулы, формирующие в субарахноидальном пространстве густую сеть. Каждая трабекула состоит из коллагеновой основы, окруженной мезотелиальными клетками. Число слоев клеток мезотелия различное. Чаще их два, но в трабекулах, содержащих кровеносные сосуды, их больше. Паутинная оболочка заканчивается у решетчатой пластинки, переходя в склеру
Мягкая мозговая оболочка (pia mater). Мягкая мозговая оболочка появляется в области решетчатой пластинки. Представляет она собой рыхлую соединительную ткань, в состав которой входят коллагеновые, эластические, ретикулярные волокна, а также фибробласты. Соединительнотканная поверхность покрыта мезотелиальными клетками. Слои мягкой мозговой оболочки, непосредственно прилежащие к зрительному нерву, нейроэктодермального происхождения и объединяются с глиальными клетками («глиальная мантия» Greeff, 1899).
Многочисленные перегородки от мягкой мозговой оболочки отходят в направлении зрительного нерва, разделяя аксоны ганглиозных клеток на пучки. По этой причине мягкая оболочка с трудом отделяется от нерва.
Между пучками продольно и циркулярно расположенных коллагеновых волокон проходят многочисленные сосуды. Их значительно больше в мягкой оболочке, чем в твердой оболочке. Как и в зрительном нерве, сосуды мягкой мозговой оболочки не фенестрированы, а между смежными эндотелиальными клетками видны межклеточные контакты.
Клетки мезотелия даже при ультраструктурном исследовании невозможно отличить от фибробластов. Они отличаются лишь тем, что скреплены многочисленными десмосомами. Несмотря на наличие межклеточных контактов, мягкая мозговая оболочка не является барьером на пути распространения метаболитов.
Мягкая оболочка за пределами нерва переходит в склеру. Некоторые волокна сливаются с сосудистой оболочкой. По мере приближения к глазу мягкая оболочка утолщается в связи с увеличением количества циркулярно расположенных коллагеновых волокон. Наружные слои мягкой мозговой оболочки переплетаются с меридиональными волокнами внутренних слоев склеры. Самые внутренние слои мягкой оболочки постепенно переходят в строму сосудистой оболочки.
Между мягкой и паутинной мозговыми оболочками сформировано субарахноидальное пространство. Завершается оно у склеры и выполнено субарахноидальной жидкостью.
Продолжение в следующей статье: Зрительный нерв ? Часть 2
----
Статья из книги: Строение зрительной системы человека | Вит В. В.





Комментариев 0