Роговица │ Часть 4

Содержание:
Описание
↑ Дистрофии роговицы
Дистрофии (дегенерации, кератопатии) роговицы — хронические заболевания, в основе которых лежит нарушение общих или местных обменных процессов.
Природа дистрофий роговицы может быть различной: семейно-наследственные факторы, аутоиммунные, биохимические, нейротрофические изменения, травма, последствия воспалительных процессов и др. Начальное звено поражения может оставаться неизвестным. Выделяют первичные и вторичные дистрофии роговицы.
Первичные дистрофии обычно двусторонние. Среди них основное место занимают семейно-наследственные дегенерации. Заболевание начинается в детском или юношеском возрасте, очень медленно прогрессирует, вследствие чего в течение длительного периода времени может оставаться незамеченным. Чувствительность роговицы постепенно снижается, отсутствуют признаки раздражения глаза и воспалительные изменения. При биомикроскопическом исследовании сначала выявляют очень нежные помутнения в центральном отделе роговицы, имеющие вид мелких узелков, пятен или полосок. Патологические включения в роговице чаще всего располагаются в поверхностных слоях стромы, иногда субэпителиально. Передний и задний эпителий, а также эластические мембраны роговицы не изменяются. Периферические отделы роговицы могут оставаться прозрачными, новообразованных сосудов нет. К 30—40 годам снижение зрения становится заметным, начинает изменяться эпителий роговицы. Периодическое слущивание эпителия вызывает болевые ощущения, светобоязнь, блефароспазм.
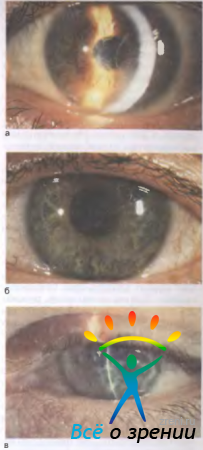
Различные виды наследственных дистрофий роговицы отличаются друг от дуга в основном формой и расположением очаговых изменений в роговице. Известны узелковые, пятнистые, решетчатые и смешанные дистрофии (рис. 11.22).
Рис. 11.22. Семейно-наследственные дистрофии роговицы. а — решетчатая; б — пятнистая; в — смешанная.
Наследственный характер этих заболеваний установлен в начале прошлого века.
В России эта патология встречается редко (реже, чем в других европейских странах).
Лечение семейно-наследственных дистрофий симптоматическое. Назначают витаминные капли и мази, препараты, улучшающие трофику роговицы: баларпан, тауфон, адгелон, эмоксипин, этаден, ретинол, гель солкосерила, актовегин; внутрь принимают поливитамины. Консервативное лечение не останавливает прогрессирование заболевания. При значительном снижении зрения проводят послойную или сквозную кератопластику. Лучший оптический результат дает сквозная пересадка роговицы. Семейно-наследственная дистрофия — единственный вид патологии роговицы, который возобновляется в донорском трансплантате. Спустя 5—7 лет после операции в прозрачном трансплантате по периферии появляются единичные узелки или полосочки нежных помутнений, такие же, какие были в собственной роговице. Количество их медленно увеличивается, постепенно ухудшается зрение. Через 10— 15 лет приходится производить повторную пересадку роговицы, которая в большинстве случаев хорошо приживает, обеспечивая высокую остроту зрения.
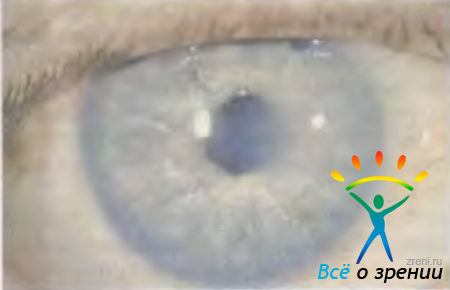
Отечная дистрофия роговицы (синонимы: эпителиально-эндотелиальная, эндотелиально-эпителиальная, буллезная, глубокая дистрофия) может быть как первичной, так и вторичной. Долгое время причина этого заболевания оставалась неизвестной. В настоящее время ни у кого не вызывает сомнений тот факт, что первичная отечная дистрофия роговицы возникает при несостоятельности барьерной функции однорядного слоя клеток заднего эпителия, вызванной дистрофическими изменениями в клетках, либо критически малым их количеством (менее 500—700 клеток в 1 мм2).
Зеркальная биомикроскопия позволяет выявить тонкие начальные изменения, когда роговица еще прозрачна и нет отека. Их можно диагностировать и при обычной биомикроскопии, если внимательно осмотреть заднюю поверхность роговицы в тонком световом срезе. В норме клетки заднего эпителия роговицы не видны, поскольку они очень малы. Когда количество клеток значительно уменьшается, оставшиеся клетки уплощаются и растягиваются, чтобы закрыть всю заднюю поверхность роговицы. Размеры клеток увеличиваются в 2—3 раза, поэтому их уже можно увидеть при биомикроскопии. Задняя поверхность роговицы становится похожей на запотевшее стекло. Этот феномен называют капельной роговицей (cornea guttata). В настоящее время нет способов радикально изменить это состояние, однако ранняя диагностика предвестников надвигающейся болезни позволяет правильно спланировать лечение сопутствующей патологии, например выбрать метод экстракции катаракты, наиболее щадящий заднюю поверхность роговицы, отказаться от введения искусственного хрусталика (или найти нужную модель) и, что очень важно, поручить выполнение операции самому опытному хирургу. Исключив или уменьшив травму клеток заднего эпителия роговицы, удается отодвинуть на несколько месяцев или лет развитие отечной дистрофии.
Наличие симптома капельной роговицы еще не означает начала заболевания (роговица прозрачна и неутолщена), но является свидетельством того, что функциональные возможности клеток заднего эпителия роговицы близки к предельным. Достаточно потери небольшого количества клеток, чтобы образовались незакрывающиеся дефекты. Этому могут способствовать инфекционные заболевания, контузии, травмы, особенно полостные операции.
В тех случаях, когда между клетками заднего эпителия роговицы появляются щели, внутриглазная жидкость начинает пропитывать строму роговицы. Отек постепенно распространяется от задних слоев на всю роговицу. Толщина ее в центре может увеличиться почти в 2 раза. При этом значительно снижается острота зрения из-за того, что жидкость раздвигает роговичные пластины, в результате чего нарушается их строгая упорядоченность. Позднее отечная дистрофия распространяется и на передний эпителий роговицы. Он становится шероховатым, вздувается в виде пузырьков различного размера, которые легко отслаиваются от боуменовой мембраны, лопаются, обнажая нервные окончания. Появляется выраженный роговичный синдром: боль, ощущение инородного тела, светобоязнь, слезотечение, блефароспазм. Следовательно, дистрофия переднего эпителия является завершающей стадией отечной дистрофии роговицы, которая всегда начинается с задних слоев.
Состояние слоя клеток заднего эпителия роговицы обычно одинаковое в обоих глазах. Однако отечная дистрофия роговицы развивается сначала в том глазу, который подвергался травме (бытовой или хирургической).
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Лечение отечной дистрофии роговицы вначале симптоматическое. Назначают противоотечные препараты в инстилляциях (глюкозу, глицерин), а также витаминные капли и средства, улучшающие трофику роговицы (баларпан, глекомен, карнозин, тауфон). Когда отечность достигает эпителия роговицы, обязательно добавляют антибактериальные средства в виде капель и мазей, а также масляный раствор токоферола, гель солкосерила, актовегина, витаминные мази, улучшающие регенерацию эпителия. Мазевые препараты и лечебные контактные линзы служат своеобразной повязкой для роговицы, защищают открытые нервные окончания от внешних раздражений, снимают болевые ощущения.
Хороший лечебный эффект дает низкоэнергетическая лазерная стимуляция роговицы расфокусированным лучом гелий-неонового лазера.
Консервативное лечение обеспечивает только временный положительный эффект, поэтому его периодически повторяют по мере ухудшения состояния роговицы.
Радикальным способом лечения является сквозная субтотальная кератопластика. Донорский трансплантат в 70—80 % случаев остается прозрачным, обеспечивает возможность улучшения остроты зрения и оказывает лечебное воздействие на оставшийся отечный ободок собственной роговицы, который может быть полупрозрачным, но поверхность его становится гладкой, отек проходит. Уже через 1—2 мес роговицы донора и реципиента имеют одинаковую толщину.
Длительно существующая отечная дистрофия роговицы, как правило, сочетается с дистрофическими изменениями в сетчатке, поэтому даже при идеальной прозрачности донорского трансплантата нельзя рассчитывать на максимально высокую остроту зрения: она бывает в пределах 0,4-0,6.
Вторичная отечная дистрофия роговицы возникает как осложнение глазных полостных операций, травм или ожогов.
Клинические проявления первичной и вторичной отечной дистрофии роговицы очень схожи, но имеются и существенные отличия. Обычно заболевает один глаз. Всегда прослеживается первопричина возникшего отека — бытовая, производственная или хирургическая травма. Главное отличие состоит в том, что отек роговицы возникает на ограниченном участке соответственно месту контакта с травмирующим агентом, а вокруг этого участка находятся здоровые клетки заднего эпителия роговицы, способные к замещению дефекта.
Через дефект в слое клеток заднего эпителия в строму роговицы проникает внутриглазная жидкость. Локальный отек постепенно доходит до поверхностных слоев и переднего эпителия. В тех случаях, когда патологический очаг находится не в центре роговицы, острота зрения может снижаться незначительно. При появлении буллезной дистрофии переднего эпителия возникает раздражение глазного яблока в секторе патологического очага, боль, светобоязнь, слезотечение и блефароспазм.
Лечение такое же, как и при первичной дистрофии роговицы. Отек начинает уменьшаться через 7—10 дней, когда заживает рана роговицы. При вторичной форме дистрофии возможны полное заживление очага поражения и исчезновение отека. Для этого требуется разный период времени — от одного до нескольких месяцев в зависимости от плотности клеток и площади повреждения заднего эпителия, а также от скорости заживления общей раны роговицы.
В том случае, если инородное тело, например опорный элемент искусственного хрусталика, периодически касается задней поверхности роговицы, то отек увеличивается, усиливаются болевые ощущения, несмотря на любые лечебные меры (рис. 11.23).
Рис. 11.23. Локальный отек роговицы, обусловленный посттравматическим вывихом двух дужек интраокулярной линзы, которые периодически контактируют с задней поверхностью роговицы.
В этом случае нужно либо зафиксировать хрусталик (подшить к радужке), либо удалить, если его конструкция несовершенна.
Фиксированный (постоянный) контакт опорного элемента хрусталика не вызывает отечной дистрофии роговицы и не требует его устранения, если для этого нет других причин. При фиксированном контакте, когда опора хрусталика заключена в рубце роговицы и радужки, больше не возникают новые повреждения заднего эпителия роговицы в отличие от ситуации с периодически повторяющимися контактами.
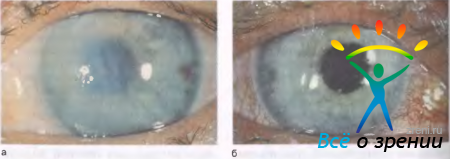
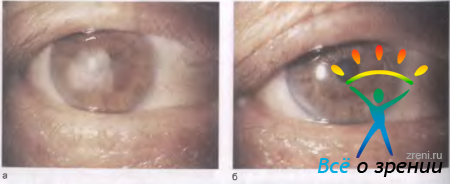
Вторичная отечная дистрофия роговицы может возникнуть в глазу с искусственным хрусталиком, где нет контакта тела линзы или ее опорных частей с роговицей (рис. 11.24).
Рис. 11.24. Вторичная отечная дистрофия всей роговицы при артифакии. а — через 1 год после экстракции катаракты с введением искусственного хрусталика; б — через 1,5 года после сквозной кератопластики.
В этом случае удаление хрусталика не дает лечебного эффекта, а, наоборот, будет дополнительной травмой для больной роговицы. Не следует "наказывать" хрусталик, если он "не виноват" в возникновении отека роговицы. В этом случае причину вторичной отечной дистрофии нужно искать в травматичности самой операции.
Под воздействием приведенных выше лечебных мероприятий может наступить выздоровление, однако на месте отека всегда остается более или менее плотное помутнение. В тяжелых случаях, когда отечная дистрофия захватывает всю роговицу или ее центр и консервативная терапия долго не дает положительного результата, производят сквозную субтотальную кератопластику, но не ранее чем через 1 год после операции или травмы глаза. Чем меньше утолщена роговица, тем больше надежды на благоприятный исход операции (рис. 11.24, б).
Лентовидная дистрофия (дегенерация) роговицы — это медленно нарастающее поверхностное помутнение в слепых или слабовидящих глазах.
Лентовидная дистрофия развивается спустя несколько лет после тяжелых иридоциклитов, хориоидитов в глазах, ослепших вследствие глаукомы или тяжелых травм. Помутнения возникают на фоне измененной чувствительности роговицы, уменьшения подвижности глазного яблока и снижения обменных процессов в глазу. При нарастающей атрофии мышечного аппарата появляются непроизвольные движения глазного яблока (нистагм). Помутнения располагаются поверхностно в области боуменовой оболочки и переднего эпителия. Строма роговицы и задние слои остаются прозрачными. Изменения начинаются на периферии роговицы у внутреннего и наружного краев и, медленно нарастая, перемещаются к центру в пределах открытой глазной щели в виде горизонтально расположенной ленты. Сверху, где роговица прикрыта веком, она всегда остается прозрачной. Помутнения распределяются неравномерно, могут быть островки прозрачной поверхности роговицы, но с течением времени они тоже закрываются (рис. 11.25).
Рис. 11.25. Лентовидная дистрофия роговицы.
Для лентовидной дегенерации характерно отложение известковых солей, поэтому поверхность роговицы становится сухой и шероховатой. При большой давности таких изменений тонкие пластинки ороговевшего эпителия, пропитанного солями, могут самостоятельно отторгаться. Возвышающиеся солевые выросты травмируют слизистую оболочку века, поэтому их необходимо удалить.
Грубые помутнения и солевые отложения в роговице образуются на фоне выраженных общих трофических изменений в слепом глазу, которые могут приводить к субатрофии глазного яблока. Известны случаи, когда известковые отложения формировались не только в роговице, но и по ходу сосудистого тракта глаза. Происходит окостенение хориоидеи.
Такие глаза подлежат удалению с последующим косметическим протезированием. В глазах с остаточным зрением производят поверхностную кератэктомию (срезание мутных слоев) в пределах оптической зоны роговицы (4—5 мм). Обнаженная поверхность покрывается эпителием, нарастающим с неповрежденного верхнего отдела роговицы, и может в течение нескольких лет оставаться прозрачной, если больной регулярно закапывает капли, поддерживающие трофику роговицы, и закладывает мази, препятствующие ороговению эпителия.
Лентовидная дистрофия роговицы у детей, сочетающаяся с фибринозно-пластическим иридоциклитом и катарактой, характерна для болезни Стилла (синдром Стилла). Кроме триады глазных симптомов, отмечаются полиартрит, увеличение печени, селезенки, лимфатических желез. После курса противовоспалительного лечения по поводу иридоциклита производят экстракцию катаракты. Когда помутнения в роговице начинают закрывать центральную зону, принимают решение о выполнении кератэктомии. Лечение основного заболевания проводит терапевт.
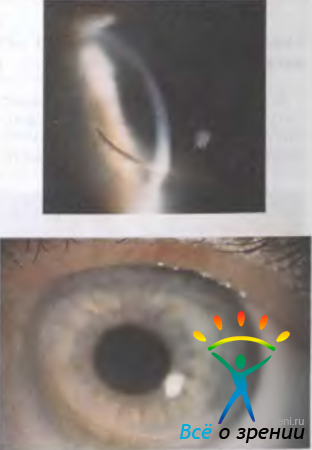
Краевая дистрофия (дегенерация) роговицы обычно возникает на двух глазах, развивается медленно, иногда в течение многих лет. Роговица истончается около лимба, образуется серповидный дефект (рис. 11.26).
Рис. 11.26. Краевая дистрофия роговицы.
Неоваскуляризация отсутствует или выражена незначительно. При выраженном истончении роговицы нарушается ее сферичность, снижается острота зрения, появляются участки эктазии, в связи с чем появляется угроза возникновения перфораций. Обычное медикаментозное лечение дает лишь временный эффект. Радикальным методом лечения является краевая послойная пересадка роговицы.
↑ Хирургическое лечение патологии роговицы
В хирургии роговицы можно выделить несколько разделов в зависимости от цели операции, глубины иссечения ткани, а также от вида пластического материала, используемого для замены измененной роговицы.
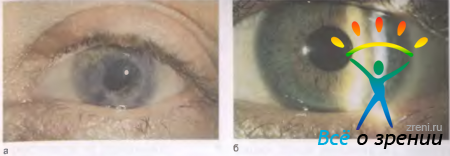
Кератэктомия — удаление небольших поверхностно расположенных помутнений в центральном отделе роговицы хирургическим путем или с помощью эксимерного лазера (рис. 11.27).
Рис. 11.27. Поверхностное помутнение роговицы (а) и тот же глаз после эксимерлазерного испарения мутных слоев роговицы (б).
Дефект самостоятельно закрывается эпителием в течение нескольких часов. Кератэктомию выполняют нечасто из-за того, что редко встречаются поверхностные помутнения, расположенные точно по центру. Чаще всего офтальмологам приходится иметь дело с более грубыми и обширными помутнениями роговицы.
Кератопластика (пересадка роговицы) — основной раздел в хирургии роговицы. Операции имеют разную целевую установку. Главная цель операции — оптическая, т. е. восстановление утраченного зрения. Однако бывают ситуации, когда оптическая цель сразу не может быть достигнута, например при тяжелых ожогах, глубоких язвах, длительно не заживающих кератитах. Прогноз прозрачного приживления трансплантата у таких больных сомнительный. В этих случаях кератопластика может быть произведена с лечебной целью, т. е. для иссечения некротической ткани и спасения глаза как органа. На втором этапе выполняют оптическую кератопластику на спокойной роговице, когда нет инфекции, обильной васкуляризации и трансплантат не будет окружен распадающейся тканью роговицы. Эти два вида кератопластики, разные по целевой установке, мало чем отличаются друг от друга в плане собственно хирургической техники. Поэтому в клинической практике нередки случаи, когда после лечебной кератопластики трансплантат приживает прозрачно и у больного одновременно отмечаются и лечебный, и оптический результат.
Мелиоративной называют пересадку роговицы, выполненную с целью улучшения почвы, как подготовительный этап последующей оптической кератопластики. С тектонической целью производят операцию при фистулах и других дефектах роговицы. Можно считать, что мелиоративная и тектоническая операции — это разновидности лечебной пересадки роговицы.
Косметическую кератопластику производят на слепых глазах, когда вернуть зрение невозможно, но больного смущает яркое белое пятно на роговице. В этом случае бельмо иссекают трепаном соответствующего диаметра и замещают образовавшийся дефект прозрачной роговицей. Если на периферии остаются белые участки, не захваченные в зону трепанации, то их маскируют тушью или сажей с помощью метода татуировки.
Рефракционную кератопластику выполняют на здоровых глазах с целью изменения оптики глаза, если пациент не хочет носить очки и контактные линзы. Операции направлены на изменение формы всей прозрачной роговицы или только профиля ее поверхности.
На основании принципиальных различий в технике операции выделяют послойную и сквозную пересадку роговицы.
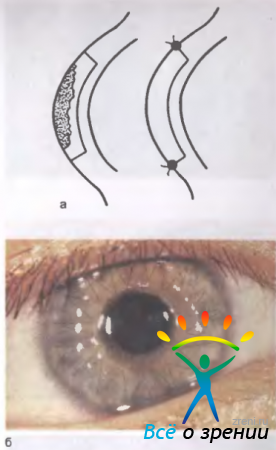
Послойную кератопластику выполняют в тех случаях, когда помутнения не затрагивают глубокие слои роговицы. Операцию производят под местной анестезией. Поверхностную часть мутной роговицы срезают с учетом глубины расположения помутнений и их поверхностных границ (рис. 11.28).
Рис. 11.28. Послойная кератопластика. а — схема операции; б — вид глаза после кератопластики.
Образовавшийся дефект замещают прозрачной роговицей такой же толщины и формы. Трансплантат укрепляют узловыми швами или одним непрерывным швом. При оптической послойной кератопластике используют центрально расположенные круглые трансплантаты. Лечебные послойные пересадки разного вида могут быть произведены как в центре так и на периферии роговицы в пределах зоны ее поражения. Трансплантат может иметь круглую и иную форму. В качестве донорского материала используют главным образом роговицу трупного глаза человека. Для лечебной послойной пересадки роговицы пригоден материал, консервированный различными способами (замораживание, высушивание, хранение в формалине, мёде, различных бальзамах, сыворотке крови, гамма-глобулине и т. д.). При мутном приживлении трансплантата может быть выполнена повторная операция.
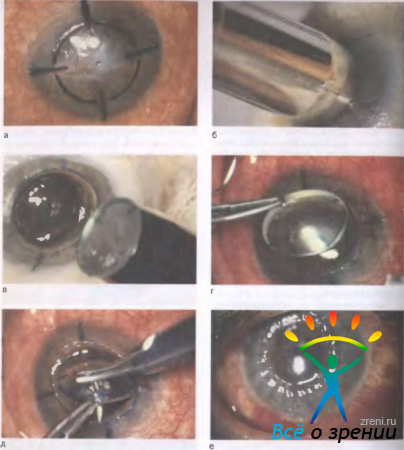
Сквозную кератопластику чаще всего производят с оптической целью, хотя она может быть и лечебной, и косметической. Суть операции заключается в сквозном иссечении центральной части мутной роговицы больного и замещении дефекта прозрачным трансплантатом из донорского глаза (рис. 11.29).
Рис. 11.29. Техника сквозной кератопластики с интраоперационной профилактикой астигматизма (по В. Г. Копаевой). а — опираясь на точку отметки центра роговицы, производят разметку зоны трепанации бельма (круг) и четырех главных меридианов (линии, делящие круг на четыре равные части); б — такую же разметку делают в роговице донора; режущую коронку круглого ножа — трепана устанавливают на круговую разметку; в — вращательными движениями выкраивают трансплантат роговицы; г — после удаления бельма раневое отверстие в роговице реципиента закрывают прозрачным донорским трансплантатом того же диаметра с отметкой четырех главных меридианов; д — производят предварительную фиксацию трансплантата в четырех точках согласно разметке главных меридианов, что позволяет точно адаптировать его и предотвратить развитие послеоперационного астигматизма; е — окончательную фиксацию трансплантата производят непрерывным обвивным швом, который удаляют через 8—12 мес.
Выкраивание роговицы реципиента и донора производят круглым трубчатым ножом-трепаном. В хирургическом наборе имеются трепаны с режущей коронкой разного диаметра от 2 до 11 мм.
В историческом аспекте хорошие результаты сквозной кератопластики были впервые получены при использовании трансплантатов небольшого диаметра (2—4 мм) (рис. 11.30, а).
Рис. 11.30. Сквозная кератопластика. а — частичная; б — субтотальная.
Такая операция получила название частичной сквозной кератопластики и была связана с именами Цирма (1905), Эльшнига (1908) и В. П. Филатова (1912).
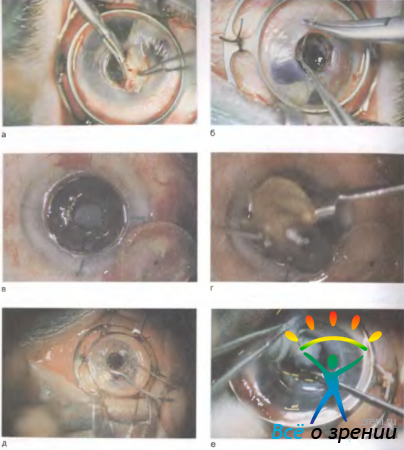
Пересадка роговицы большого диаметра (более 5 мм) называется субтотальной сквозной кератопластикой (рис. 11.30, б). Прозрачное приживление большого трансплантата впервые удалось получить Н. А. Пучковской (1950—1954) — ученице В. П. Филатова. Массовая успешная замена больших дисков роговицы стала возможна только после появления микрохирургической техники операции и тончайшего атравматичного шовного материала [Копаева В. Г., 1973; Каспаров А. А., 1976]. Возникло новое направление в глазной хирургии — реконструкция переднего и заднего отрезков глаза на основе свободного операционного доступа, открывающегося при широкой трепанации роговицы. В этих случаях кератопластику производят в сочетании с другими вмешательствами (рис. 11.31),
Рис. 11.31. Этапы разных реконструктивных вмешательств, выполняемых на основе сквозной субтотальной кератопластики через центральное трепанационное отверстие в роговице. а — разделение спаек бельма с радужкой и хрусталиком; б — ушивание дефектов радужки, репозиция смещенного зрачка; в — после трепанации бельма видна незрелая катаракта, внизу лежит мутный диск роговицы; г — выведение ядра хрусталика через центральное отверстие в роговице; д — введение искусственного хрусталика; е — наконечником витреотома иссекают измененное стекловидное тело, освобождая подход к инородному телу в полости глаза, виден белый край пленчатой катаракты, сращенной с частично отсеченным диском мутной роговицы.
такими как рассечение спаек и восстановление передней камеры глаза, пластика радужки и репозиция зрачка, удаление катаракты, введение искусственного хрусталика, Витрэктомия, удаление люксированного хрусталика и инородных тел и др.
При осуществлении сквозной субтотальной кератопластики требуются хорошая анестезиологическая подготовка пациента и крайне осторожное выполнение манипуляций хирургом. Незначительное напряжение мышц и даже неровное дыхание пациента могут привести к выпадению хрусталика в рану и другим осложнениям, поэтому у детей и неспокойных взрослых операцию производят под общей анестезией.
Сквозная кератопластика, при которой диаметр пересаженной роговицы равен диаметру роговицы реципиента, называется тотальной. С оптической целью эту операцию практически не используют.
Биологический результат кератопластики оценивают по состоянию пересаженного трансплантата: прозрачный, полупрозрачный и мутный. Функциональный исход операции зависит не только от степени прозрачности трансплантата, но и от сохранности зрительно-нервного аппарата глаза. Нередко при наличии прозрачного трансплантата острота зрения бывает низкой из-за возникновения послеоперационного астигматизма. В связи с этим важное значение приобретает соблюдение мер интраоперационной профилактики астигматизма.
Наилучшие результаты можно получить при выполнении операций на спокойных глазах, не имеющих большого количества сосудов. Наиболее низкие функциональные показатели после операции отмечаются при всех видах ожогов, длительно не заживающих язвах и обильно васкуляризированных бельмах.
Кератопластика — часть большой общебиологической проблемы пересадки органов и тканей. Следует отметить, что роговица является исключением среди других тканей, подлежащих трансплантации. Она не имеет сосудов и отделена от сосудистого тракта глаза внутриглазной жидкостью, чем и объясняется относительная иммунная обособленность роговицы, позволяющая успешно выполнять кератопластику без строгого подбора донора и реципиента.
Требования к донорскому материалу при сквозной кератопластике существенно выше, чем при послойной. Это объясняется тем, что сквозной трансплантат содержит все слои роговицы. Среди них есть слой очень чувствительный к изменяющимся условиям жизни. Это — внутренний однорядный слой клеток заднего эпителия роговицы, имеющий особое, глиальное, происхождение. Эти клетки всегда погибают первыми, они не способны к полноценной регенерации. После операции все структуры донорской роговицы постепенно замещаются тканями роговицы реципиента, кроме клеток заднего эпителия, которые продолжают жить, обеспечивая жизнь всего трансплантата, поэтому сквозную кератопластику иногда называют искусством пересадки однорядного слоя клеток заднего эпителия. Именно этим объясняются высокие требования к качеству донорского материала для сквозной кератопластики и максимальная осторожность по отношению к задней поверхности роговицы при всех манипуляциях во время операции. Для сквозной кератопластики используют трупную роговицу, сохраняемую в течение не более 1 сут после смерти донора без консервации. Пересаживают также роговицу, консервированную в специальных средах, в том числе с применением низких и сверхнизких температур.
В крупных городах организованы специальные службы глазных банков, которые осуществляют забор, консервацию и контроль за хранением донорского материала в соответствии с требованиями существующего законодательства. Методы консервации роговиц постоянно совершенствуются. Донорский материал обязательно исследуют на наличие СПИДа, гепатита и других инфекций; проводят биомикроскопию донорского глаза, чтобы исключить патологические изменения в роговице, выявить последствия оперативных вмешательств в переднем отделе глаза.
Кератопротезирование. В тех случаях, когда пересадка роговицы не может дать прозрачного приживления, производят кератопротезирование — замену мутной роговицы биологически инертным пластическим материалом. Существует 2 типа кератопротезов — несквозные, применяемые при буллезной отечной роговице, и сквозные, используемые при ожоговых бельмах. Эти кератопротезы имеют разную конструкцию.
Сквозные кератопротезы (рис. 11.32)
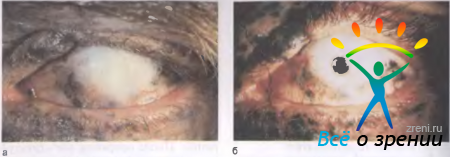
Рис. 11.32. Тотальное бельмо роговицы после комбинированного (механическое, химическое, термическое) воздействия (а) и вид глаза через 2 года после сквозного кератопротезирования (б); острота зрения 0,6.
предназначены для лечения грубых васкуляризированных ожоговых бельм при поражении обоих глаз, когда сохранна функция сетчатки, но нет надежды на прозрачное приживление роговичного трансплантата. Операцию выполняют в два этапа. Сначала бельмо расслаивают на две пластинки (рис. 11.33, I, а)
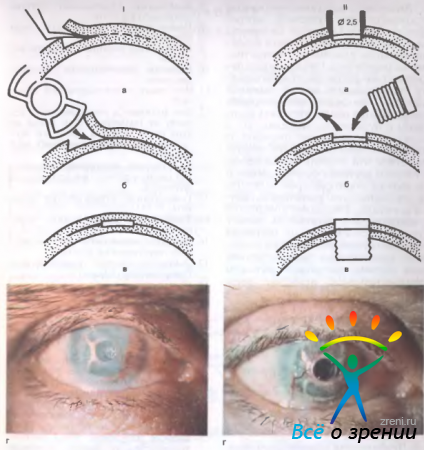
Рис. 11.33. Введение сквозного кератопротеза модели Федорова—Зуева. I — первый этап операции: а, б, в — введение опорной части кератопротеза; г — глаз через 2 мес после первого этапа операции; II — второй этап операции а, б, в — введение оптической части кератопротеза; г — глаз через 14 мес после второго этапа операции; острота зрения 0,8. Объяснение в тексте.
и в образованный карман помещают опорную металлическую часть протеза, изогнутую соответственно кривизне роговицы (рис. 11.33, I, б). Опорная пластинка имеет 2 больших отверстия по краям. В пределах этих отверстий расслоенная роговица срастается и фиксирует кератопротез (рис. 11.33, I, в). В центре опорной пластики находится круглое отверстие для размещения оптической части протеза. На первом этапе операции оно закрыто временным вкладышем (заглушкой).
Второй этап операции выполняют через 2—3 мес. К этому времени опорная пластинка протеза уже прочно закрепилась в слоях бельма (рис. 11.33, I, г). Над центральным отверстием кератопротеза производят трепанацию мутных слоев роговицы диаметром 2,5 мм (рис. 11.33, II, а). Временную заглушку вывинчивают специальным ключом. Иссекают внутренние слои роговицы и на место временного вкладыша ввинчивают оптический цилиндр (рис. 11.33, II, б). Оптическую силу кератопротеза рассчитывают индивидуально для каждого глаза. В среднем она равна 40,0 дптр. Если в оперированном глазу отсутствует хрусталик, то кератопротез возмещает всю оптическую силу глаза, т. е. 60,0 дптр. Внутренняя и наружная части оптического цилиндра выступают над поверхностями роговицы, что позволяет избежать его зарастания (рис. 11.33, II, в, г).
После операции больные должны находиться под наблюдением врача, так как у них могут возникнуть осложнения. Заращение оптического цилиндра по передней или задней поверхности устраняют хирургическим путем. Оптический цилиндр может быть заменен в случае несоответствия оптики либо недостаточного его выстояния над передней или задней поверхностью. При использовании двухэтапной техники операции фильтрация влаги передней камеры наблюдается редко. Наиболее частым и тревожным осложнением является обнажение опорных частей кератопротеза вследствие асептического некроза поверхностных слоев роговицы. Для укрепления протеза используют донорскую роговицу и склеру, аутохрящ ушной раковины, слизистую оболочку губы и другие ткани. Для того чтобы избежать этих осложнений, продолжают совершенствовать модели кератопротезов и технику операции.
Несквозное кератопротезирование производят при буллезной дистрофии роговицы. Операция заключается в том, что в слои роговицы вводят прозрачную пластинку с отверстиями по периферии. Она закрывает передние слои роговицы от избыточного пропитывания влагой передней камеры. В результате операции уменьшаются общая отечность роговицы и буллезность эпителия, что в свою очередь избавляет пациента от болевого синдрома. Однако следует отметить, что операция лишь незначительно улучшает остроту зрения и только на короткий срок — до 1 —2 лет. Задние слои роговицы остаются отечными, а передние постепенно уплотняются и мутнеют. В связи с этим в настоящее время благодаря совершенствованию техники сквозной субтотальной кератопластики при отечной дистрофии роговицы предпочтительнее пересадка роговицы.
----
Статья из книги: Глазные болезни | Копаева В.Г.



Комментариев 0