Патология век

Содержание:
Описание
Веки (palpebrae) — часть придаточного аппарата глаза, сложноорганизованные подвижные структуры, спереди покрытые кожей, а сзади — конъюнктивой.Веки защищают переднюю поверхность глазного яблока от высыхания и неблагоприятного воздействия окружающей среды поддерживая таким образом влажность и зеркальный блеск роговицы и постоянное увлажнение конъюнктивы. Спонтанное моргание, происходящее приблизительно 15 раз в минуту, обеспечивает равномерное распределение слезы и секрета желез век на передней поверхности роговицы, а также помогает отведению слезной жидкости. Веки регулируют количество проникающего в глаза света. Рефлекторное смыкание век возникает в ответ на воздействие механических (инородные тела, касание ресниц), зрительных (ослепляющие вспышки) или звуковых (внезапный громкий звук) раздражителей. Рефлекторное движение глаза кверху (феномен Белла) при смыкании век обеспечивает защиту роговицы от попадания инородных тел и высыхания во время сна.
↑ Врожденные аномалии век
Криптофтальм — полная потеря дифференцировки век. Это исключительно редкая патология, к развитию которой приводит заболевание матери в период закладки век (II месяц беременности). При криптофтальме кожа ото лба до щеки непрерывна, спаяна с роговицей, глазное яблоко недоразвито. Криптофтальм сочетается с такими врожденными аномалиями, как расщелина губы и неба, атрезия гортани, мозговые грыжи.
Колобома века — полнослойный сегментарный дефект века с основанием у его края, чаще образующийся в медиальной части верхнего века.
Врожденная колобома век (рис. 7.1)

Рис. 7.1. Врожденная Колобома верхнего века.
— редкая патология, следствие неполного сращения зачатков верхнечелюстных отростков. Дефект может быть изолированным, но может сочетаться с колобомой радужки и сосудистой оболочки, часто его выявляют одновременно с другими аномалиями: дермоидными кистами, микрофтальмом, мандибулофациальным дизостозом и окулоаурикуловертебральной дисплазией. Колобома века при отсутствии постоянного полноценного увлажнения роговицы может привести к ее поражению. Дефект века устраняют путем прямой фиксации краев или с помощью кожного лоскута. В случае отсутствия роговичных осложнений возможно проведение отсроченной (на несколько лет) реконструкции века. При локализации обширной колобомы нижнего века в области внутреннего угла глазной щели особенно велик риск развития кератопатии, в связи с чем требуется ранняя и значительно более сложная реконструкция. Прогноз хирургического лечения хороший.
Анкилоблефарон — частичное или полное сращение краев верхнего и нижнего век, чаще в наружном углу глазной щели, приводящее к ее горизонтальному укорочению. Очень редко наблюдающаяся патология; возможно аутосомно-доминантное наследование Анкилоблефарон может сочетаться с деформациями черепа, колобомами сосудистой оболочки, симблефароном, эпикантусом, анофтальмом. Хирургическое разделение век необходимо произвести в самые ранние сроки. Приобретенный анкилоблефарон (рис. 7.2)

Рис. 7.2. Приобретенный (посттравматический) анкилоблефарон.
может быть посттравматическим.
Эпикантус — полулунные вертикальные складки кожи между верхним и нижним веками, частично закрывающие внутренний угол глазной щели и изменяющие ее конфигурацию. Эпикантус определяется у большинства детей до 6 мес, у взрослых является характерным признаком представителей монголоидной расы. В норме эпикантус наблюдается у детей с плоской переносицей, по мере ее развития большая часть складок постепенно уменьшается с ростом ребенка и редко сохраняется к 7 годам. Двусторонний эпикантус — часто отмечающийся признак различных хромосомных нарушений (синдром Дауна) Складка может закрывать внутренний угол глаза, вследствие чего создается ложное впечатление о наличии сходящегося косоглазия.
Хирургическое лечение эффективно, его проводят с косметической целью.
Наиболее часто встречающаяся врожденная патология: птоз верхнего века, заворот и выворот век — рассмотрена в следующем разделе.
↑ Деформации век и аномалии положения
Птоз верхнего века (син. блефароптоз) — аномально низкое положение века по отношению к глазному яблоку. Данная патология может быть врожденной и приобретенной.
Врожденный птоз — заболевание с аутосомно-доминантным типом наследования, при котором развивается изолированная дистрофия мышцы, поднимающей верхнее веко (миогенный), или имеется аплазия ядра глазодвигательного нерва (нейрогенный). Различают врожденный птоз с нормальной функцией верхней прямой мышцы глаза (самый частый тип врожденного птоза) и птоз со слабостью этой мышцы Птоз часто односторонний, но может проявляться на двух глазах. При частичном птозе ребенок приподнимает веки, используя лобные мышцы, и запрокидывает голову (поза "звездочета") Верхняя пальпебральная борозда обычно выражена слабо или отсутствует. При взгляде прямо верхнее веко опушено, а при взгляде вниз расположено выше противоположного.
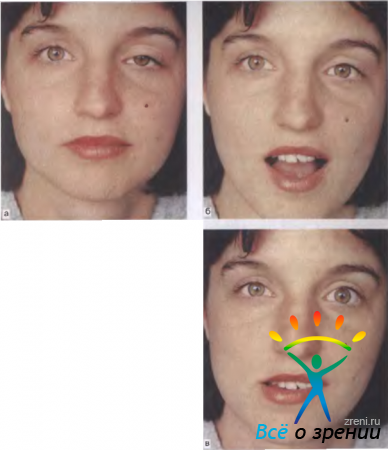
Пальпебромандибулярный синдром (синдром Гунна) — редко наблюдающийся врожденный, как правило, односторонний птоз, связанный с синкинетической ретракцией опущенного верхнего века при стимуляции крыловидной мышцы на стороне птоза (рис. 7.3, а).
Рис. 7.3. Синкинетический пальпебромандибулярный синдром слева. а — частичный птоз верхнего века при взгляде прямо; 6 — при открывании рта непроизвольно поднимается верхнее веко левого глаза, в — при отведении нижней челюсти вправо поднимается верхнее веко левого глаза.
Непроизвольное поднимание опущенного верхнего века происходит при жевании, открывании рта или зевоте (рис. 7.3, б), а отведение нижней челюсти в сторону. противоположную птозу, также может сопровождаться ретракцией верхнего века (рис. 7.3, в). При этом синдроме мышца, поднимающая верхнее веко, получает иннервацию от моторных веточек тройничного нерва. Патологическая синки-незия этого вида обусловлена поражениями ствола мозга, нередко осложняется амблиопией или косоглазием.
Блефарофимоз — редко встречающаяся аномалия развития, обусловленная укорочением и сужением глазной щели, двусторонним птозом, с аутосомно-доминантным типом наследования. Для него характерны слабая функция мышцы, поднимающей верхнее веко, эпикантус и выворот нижнего века.
Приобретенный птоз наблюдается значительно чаще, чем врожденный. В зависимости от происхождения различают нейрогенный, миогенный, апоневротический и механический приобретенный птоз.
Нейрогенный птоз при параличе глазодвигательного нерва обычно односторонний и полный, наиболее часто вызывается диабетической нейропатией и интракраниальными аневризмами, опухолями, травмами и воспалением. При полном параличе глазодвигательного нерва определяются патология экстраокулярных мышц и клинические проявления внутренней офтальмоплегии: потеря аккомодации и зрачковых рефлексов, мидриаз. Так, аневризма внутренней сонной артерии внутри кавернозного синуса может привести к полной наружной офтальмоплегии с анестезией области иннервации глаза и инфраорбитальной веточки тройничного нерва.
Птоз может быть вызван с защитной целью при лечении язв роговицы, которые не заживают из-за незакрывающейся глазной щели при лагофтальме. Эффект химической денервации ботулотоксином мышцы, поднимающей верхнее веко, временный (около 3 мес), и обычно его достаточно для купирования роговичного процесса. Этот способ лечения является альтернативой блефарорафии (сшивание век).
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Птоз при синдроме Горнера (обычно приобретенный, но может быть и врожденным) вызван нарушением симпатической иннервации гладкой мышцы Мюллера. Для этого синдрома характерны некоторое сужение глазной щели вследствие опущения верхнего века на 1 —2 мм и небольшого поднятия нижнего века, миоз, нарушение потоотделения на соответствующей половине лица или век.
Миогенный птоз возникает при миастении, часто двусторонний, может быть асимметричным. Выраженность птоза меняется день ото дня, он провоцируется при нагрузке и может сочетаться с двоением. Эндорфиновый тест временно устраняет мышечную слабость, корригирует птоз, подтверждает диагноз миастении.
Апоневротический птоз — очень часто встречающийся тип возрастного птоза; характеризуется тем, что сухожилие мышцы, поднимающей верхнее веко, частично отрывается от тарзальной (хрящеподобной) пластинки. Апоневротический птоз может быть посттравматическим; считается, что в большом числе случаев послеоперационный птоз имеет такой механизм развития.
Механический птоз возникает при горизонтальном укорочении века опухолевого или рубцового происхождения, а также при отсутствии глазного яблока.
У детей дошкольного возраста птоз приводит к стойкому снижению зрения. Раннее хирургическое лечение выраженного птоза может предотвратить развитие амблиопии. При плохой подвижности верхнего века (0—5 мм) целесообразно его подвешивание к лобной мышце. При наличии умеренно выраженной экскурсии века (6—10 мм) птоз корригируют путем резекции мышцы, поднимающей верхнее веко. При сочетании врожденного птоза с нарушением функции верхней прямой мышцы резекцию сухожилия леватора производят в большем объеме. Высокая экскурсия века (более 10 мм) позволяет выполнить резекцию (дупликатуру) апоневроза леватора или мышцы Мюллера.
Лечение приобретенной патологии зависит от этиологии и величины птоза, а также от подвижности века. Предложено большое количество методик, но принципы лечения остаются неизменными. При нейрогенном птозе у взрослых требуется раннее консервативное лечение. Во всех остальных случаях целесообразно хирургическое лечение.
- При опущении века на 1—3 мм и его хорошей подвижности трансконъюнктивально выполняют резекцию мышцы Мюллера.
- В случае умеренно выраженного птоза (3—4 мм) и хорошей или удовлетворительной подвижности века показаны операции на мышце, поднимающей верхнее веко (пластика сухожилия, рефиксация, резекция или дупликатура).
- При минимальной подвижности века осуществляют его подвешивание к лобной мышце, что обеспечивает механический подъем века при поднимании брови. Косметический и функциональный результаты данной операции хуже, чем эффект вмешательств на леваторах верхнего века, но у данной категории больных альтернативы подвешиванию нет.
- Для механического поднятия века возможно использование особых дужек, фиксирующихся к оправам очков, применение специальных контактных линз. Обычно эти устройства плохо переносятся, поэтому их очень редко используют.
При хорошей подвижности века эффект хирургического лечения высокий, стабильный.
Заворот века (син. энтропион) — заболевание, при котором край века и ресницы повернуты к глазному яблоку. Это приводит к постоянному раздражению глаза, образованию эрозии и язв роговицы, инъекции конъюнктивальных сосудов, слезотечению. Различают следующие формы заворота век: врожденный, возрастной, спастический, рубцовый.
Врожденный заворот века чаще наблюдается у представителей монголоидной расы и является следствием утолщения кожи и гипертрофии волокон круговой мышцы глаза у ресничного края. Лечение врожденного заворота состоит в дозированной полулунной резекции кожи и круговой мышцы глаза, а в случае необходимости резекция может быть дополнена наложением выворачивающих швов. Врожденный заворот часто исчезает в течение первых месяцев жизни ребенка.
Возрастной заворот возникает вследствие растяжения связок век, атонии ретрактора нижнего века, нестабильности тарзальной пластинки. Возрастной заворот корригируют путем горизонтального укорочения наружной связки век, пластики ретрактора, резекции кожно-мышечного лоскута, а также сочетания этих методик. Прогноз хороший.
Спастический заворот характеризуется возрастным растяжением структур нижнего века, которое при возрастном энофтальме приводит к нестабильности нижнего века. Волокна круговой мышцы глаза постепенно смешаются по направлению к краю века, происходит их гипертрофия. Возникновение такого заворота века провоцируется блефароспазмом. При спастическом завороте века оправдано сочетание горизонтального укорочения его наружной связки, а в случае необходимости операцию дополняют пластикой ретрактора нижнего века и удалением кожного лоскута нижнего века. В отличие от возрастного заворота спастический чаще рецидивирует.
Рубцовый заворот часто является исходом сморщивания тарзальной пластинки после ожогов, повреждений, радиационного поражения, операций, инфекций (трахома), а также аллергических и токсических реакций (пемфигоид-пузырчатка, синдром Стивенса—Джонсона, синдром Лайелла). Постоянная травматизация глазного яблока ресницами вызывает постоянное слезотечение и раздражение конъюнктивы, приводящее к усилению блефароспазма. Для предотвращения травматизации роговицы на время, предшествующее операции, веко оттягивают книзу пластырем. При рубцовом завороте требуется пластика кожно-мышечной пластины века, нередко в сочетании с пластикой конъюнктивы трансплантатом собственной слизистой оболочки полости рта. Прогноз хороший.
Выворот края века (син. эктропион) — заболевание, при котором веко отходит от глаза, вследствие чего обнажается пальпебральная и бульбарная конъюнктива. Практически всегда происходит выворот нижнего века. Даже при незначительной степени выворота нижнего века смещается нижняя слезная точка, что приводит к слезотечению. Эпителий пальпебральной части конъюнктивы нижнего века начинает ороговевать. Веко провисает, выворот нижней слезной точки приводит к слезостоянию и тягостному для пациентов постоянному слезотечению, развитию хронического блефарита и конъюнктивита. Выраженный лагофтальм может способствовать образованию язвы роговицы.
Различают следующие формы выворота края века:
- врожденный,
- возрастной,
- паралитический,
- рубцовый.
Врожденный выворот, особенно изолированный, — наиболее редко наблюдающаяся форма; обусловлен укорочением наружной — кожно-мышечной — пластинки века. При невысокой степени дезадаптации века, как правило, нет необходимости хирургической коррекции.
Возрастной выворот — наиболее часто встречающаяся форма; вызывается чрезмерным растяжением связок век, что приводит к провисанию века. Лечение хирургическое — горизонтальное укорочение нижнего века (рис. 7.4).
Рис. 7.4. Операция горизонтального укорочения нижнего века с целью коррекции выраженного возрастного выворота века.
При изолированном вывороте нижней слезной точки амбулаторно производят вертикальное укорочение конъюнктивы и наложение швов, репонирующих нижнюю слезную точку.
Паралитический выворот наблюдается при параличе лицевого нерва, может произойти после денервации волокон круговой мышцы глаза (ботулотоксин). Лечение заключается в постоянном увлажнении глаза; на период лечения веки заклеивают. При длительно сохраняющейся патологии (более 6 мес) производят горизонтальное укорочение наружной связки века, при необходимости выполняют блефарорафию.
Рубцовый выворот развивается вследствие ожога, после травм и операций, при инфекциях кожи. В момент термического ожога плотное зажмуривание может предотвратить повреждение краев век. Лечение рубцового эктропиона сложное, как правило, длительное. В самые ранние сроки после появления выворота целесообразно произвести блефарорафии, а в отсроченный период может потребоваться свободная кожная пластика. Часто возникает необходимость в местном применении протеолитических ферментов, проведении физиотерапии. Прогноз при выполнении соответствующего вмешательства хороший, эффект, как правило, стабильный, но в тяжелых случаях возможны рецидивы.
Блефарохалазис — редкое заболевание, вызываемое повторяющимися отеками век, приводящими к нависанию атрофичной кожной складки. Заболевание начинается в период полового созревания с возникновения отеков, выраженность которых с годами уменьшается. Отеки приводят к истончению кожи наподобие папиросной бумаги. На верхнем веке формируется кожная складка, которая свисает на глазную щель, обусловливая косметический дефект и ограничение поля зрения сверху. Лечение заключается в удалении избыточной кожи, в случае необходимости выполняют пластику сухожилия мышцы, поднимающей верхнее веко.
↑ Заболевания края век
Блефарит — двустороннее воспаление краев век, почти всегда имеющее хроническое течение и являющееся одним из наиболее часто встречающихся глазных заболеваний.
В зависимости от этиологии выделяют
- инфекционные,
- воспалительные
- и невоспалительные блефариты.
По характеру течения блефарит может быть острым и хроническим. Факторами, провоцирующими хроническое течение воспаления, служат аномалии рефракции (неадекватная коррекция при гиперметропии и астигматизме), синдром "сухого глаза", хронический конъюнктивит, заболевания желудочно-кишечного тракта (гастрит, колит и др.), эндокринной системы (сахарный диабет), а также воздействие аллергенов (включая лекарственные препараты), пыли, сухого воздуха, дыма.
В зависимости от локализации процесса выделяют патологию передней (передний краевой блефарит) и задней (задний краевой блефарит) пластины век. Передний краевой блефарит — местное проявление патологии кожи (себорея, розовые угри), сопровождается стафилококковой или иной инфекцией с формированием интрафолликулярных абсцессов. Задний краевой блефарит возникает как следствие дисфункции мейбомиевых желез.
Выделяют следующие основные клинические формы блефаритов:
- чешуйчатый,
- язвенный,
- задний (краевой),
- демодекозный.
Чешуйчатый (себорейный) блефарит имеет типичную симптоматику: появление большого количества мелких чешуек на коже края века и ресницах (наподобие перхоти). Пациент предъявляет жалобы на жжение, зуд, тяжесть век, быструю утомляемость глаз. Края век обычно гиперемированы, утолщены (рис. 7.5).
Рис. 7.5. Чешуйчатый блефарит.
Признаками прогрессирования воспалительного процесса являются сглаженность переднего и заднего ребер свободного края века и нарушение адаптации нижнего века к глазному яблоку. Чешуйчатый блефарит часто сочетается с хроническим конъюнктивитом и в ряде случаев сопровождается краевым кератитом. Заболевание обычно двустороннее, поэтому при длительно существующей односторонней патологии необходимо исключить опухолевое поражение века.
При чешуйчатом блефарите требуются ежедневные аппликации с щелочными растворами для размягчения чешуек с последующей очисткой краев век смесью спирта с эфиром или раствором бриллиантового зеленого. Эту процедуру проводят слегка влажным ватным тампоном так, чтобы спирт не попал в конъюнктивальную полость. Кроме того, 1—2 раза в день на края век наносят глазную 0,5 % гидрокортизоновую мазь (курс до 2—3 нед). В конъюнктивальную полость закапывают 0,25 % раствор цинка сульфата.
Язвенный (стафилококковый) блефарит проявляется образованием гнойных корок, склеиванием ресниц, изъязвлением кожи краев век. При этой форме блефарита вовлечение в патологический процесс волосяных фолликулов (фолликулит) вызывает укорочение и ломкость ресниц, рубцевание края века, что в ряде случаев приводит к неправильному росту, поседению или потере ресниц. В тяжелых случаях проводят бактериологическое исследование мазка с поверхности язвы.
При язвенном блефарите очистку краев век осуществляют так же, как при чешуйчатой форме заболевания. Кроме того, при бактериальной инфекции 2—3 раза в день на края век накладывают мази, под действием которых корочки размягчаются, после чего их легче удалить; можно делать аппликации марлевых полосок, смоченных раствором антибиотика (0,3 % раствор гентамицина), до 3 раз в день в течение 4 дней. Мазь с антибиотиком (тетрациклиновая, эритромициновая) выбирают в соответствии с результатами бактериологического исследования, часто применяют глазные мази, содержащие антибиотики и кортикостероиды ("Декса-Гентамицин", "Макситрол"). Возможно местное применение 0,25 % раствора цинка сульфата, 0,3 % раствора ципромеда.
Задний (краевой) блефарит, или дисфункция мейбомиевых желез, характеризуется местной или диффузной воспалительной реакцией: покраснением и утолщением краев век, образованием телеангиэктазий у закупоренных отверстий мейбомиевых желез, их гипо- или гиперсекрецией, скоплением желтовато-серого пенистого секрета в наружных уголках глазной щели и у заднего ребра свободного края век, гиперемией пальпебральной конъюнктивы, нарушением прекорнеальной пленки. При сдавливании края века между пальцем и стеклянной палочкой из мейбомиевых желез выходит пенистый секрет.
При дисфункции мейбомиевых желез требуется ежедневная обработка краев век по описанной ранее методике, использование спирта с эфиром, применение теплых щелочных примочек (2 % раствор гидрокарбоната натрия) на 10 мин. Массаж век проводят стеклянной палочкой после однократного закапывания 0,5 % раствора дикаина. Целесообразно смазывание краев век мазью "Декса-Гентамицин” или "Макситрол", а при упорном течении глазной 0,5 % гидрокортизоновой мазью (до 2 нед).
Демодекозный блефарит характеризуется покраснением и утолщением краев век, наличием чешуек, корочек, белых муфт на ресницах. Клещ поселяется в просветах мейбомиевых желез, ресничных фолликулах. Основная жалоба больных — зуд в области век. При подозрении на демодекозную природу блефарита с диагностической целью удаляют по пять ресниц с каждого века и укладывают их на предметное стекло. Диагноз демодекозного блефарита подтверждается при обнаружении личинок вокруг корня ресницы и шести или более подвижных клещей. Выявление меньшего количества особей свидетельствует только о носительстве (в норме среди здоровых лиц оно достигает 80 %).
После чистки краев век смесью спирта с эфиром проводят массаж век, а затем на ночь свободные края век обильно смазывают нейтральными мазями (вазелин, видисик-гель), а при сопутствующей бактериальной флоре используют комбинированные мази, содержащие антибиотик и кортикостероид ("Декса-Гентамицин", "Макситрол") коротким курсом. Внутрь принимают противовоспалительные и десенсибилизирующие препараты, можно назначить трихопол.
Лечение блефарита обычно длительное, улучшение происходит очень медленно (требуется устранение причины развития заболевания). Проводят коррекцию аномалий рефракции, устранение неблагоприятных эндогенных и экзогенных факторов (фокальная инфекция, пыль, пары химических веществ), обследование и лечение у гастроэнтеролога, эндокринолога, дерматолога и аллерголога.
При постоянном лечении прогноз благоприятный, хотя клиническое течение заболевания затяжное, могут возникать частые рецидивы. Наиболее трудно добиться излечения стафилококкового блефарита, который может приводить к появлению ячменей, халазионов, деформаций краев век, трихиаза, хронического конъюнктивита и кератита.
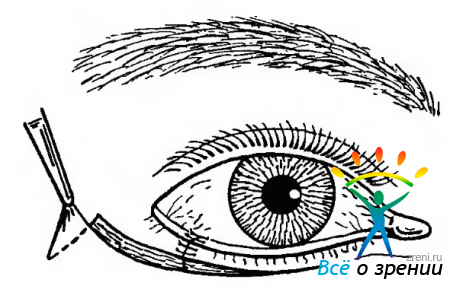
Трихиаз — неправильный рост ресниц передней пластины века, сопровождающийся раздражением роговицы и конъюнктивы, вторичным инфицированием.
Трихиаз бывает врожденным и приобретенным. Он может развиться как следствие блефарита, а может быть вызван щелочным ожогом, рубцовым пемфигоидом, трахомой или опухолью. Клинически проявляется слезотечением, ощущением инородного тела, поверхностным точечным кератитом.
Для защиты роговицы можно использовать мягкие контактные линзы. После обычной эпиляции ресницы вырастают вновь в полную величину через 10 нед. При ограниченных поражениях для разрушения нескольких неправильно растущих ресниц применяют электролиз волосяных луковиц, а при обширных проводят пластику края века. Прогноз благоприятный, но зависит от этиологии процесса. Возможно рецидивирование.
↑ Отек век
Отек век — часто встречающееся в клинической практике состояние аномально увеличенного содержания жидкости в подкожной клетчатке век.
Развитию отека века способствуют высокая растяжимость кожи, чрезвычайно рыхлая структура подкожной жировой клетчатки, ее способность накапливать жидкость, богатое кровоснабжение век. Системная патология (заболевания сердца, почек, щитовидной железы) и местные факторы: травма, укус насекомого (рис. 7.6),
Рис. 7.6. Отек верхнего века после укуса насекомого [Hollwich F., 1981].
нарушение лимфооттока, затек черепно-мозговой жидкости, приводят к появлению отека век.
Отек век может быть воспалительным и невоспалительным (пассивным).
Воспалительный отек век развивается при следующих заболеваниях:
- воспалении самих век (ячмень, блефарит, целлюлит, абсцесс, контактный дерматит, укус насекомого),
- конъюнктивы (острый гнойный, мембранозный и псевдомембранозный конъюнктивит),
- слезного мешка (острый дакриоцистит, флегмона слезного мешка),
- слезной железы, орбиты (абсцесс, псевдотумор),
- глазного яблока (острый иридоциклит, эндофтальмит).
Реактивные отеки отмечаются при воспалениях около-носовых пазух.
Воспалительный отек клинически проявляется выраженным покраснением кожи, повышением местной температуры, болезненностью при пальпации, обычно бывает односторонним. В ряде случаев отмечаются увеличение и болезненность лимфатических узлов.
Плотный отек век возникает при повторяющихся обострениях рожистого воспаления, клинически проявляется большей плотностью тканей.
При невоспалительном отеке кожа век бледная, "холодная", пальпация века безболезненная. Отек, как правило, двусторонний, более выражен по утрам, часто сочетается с отеком ног и асцитом.
Аллергический (ангионевротический) отек обычно односторонний, значительно выраженный, появляется внезапно, не сопровождается болями и быстро исчезает. Развитию отека часто предшествуют головная боль, чувство разбитости, повышенная утомляемость. Причиной его развития является аллергическая реакция сенсибилизированного организма на какой-либо раздражитель, как специфический (лекарственный препарат, молоко, цитрусовые, шоколад, пыльца цветов), так и неспецифический (охлаждение). Значительное расширение капилляров обусловливает их повышенную проницаемость.
Лечение заключается в устранении причины возникновения отека или контакта с раздражителем.
Прогноз зависит от причины возникновения отека.
Невоспалительный (пассивный) отек век развивается вследствие воздействия локальных (травма головы, ангионевротический отек) и общих (сердечная или почечная недостаточность, гипопротеинемия, выраженная анемия) факторов.
↑ Гнойные воспаления век
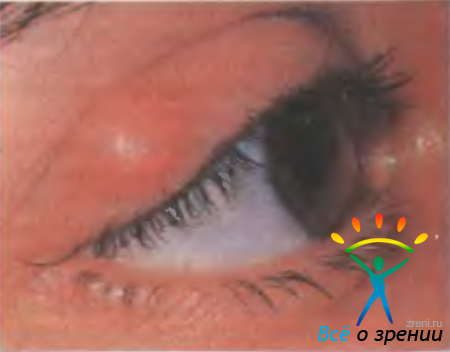
Пресептальный целлюлит — разлитое воспаление тканей века (флегмона века). При этом заболевании воспаление затрагивает только ткани века, расположенные кпереди от глазничной перегородки, и не распространяется на структуры орбиты. Целлюлит чаще развивается у детей до 3 лет, перенесших воспаление верхних дыхательных путей или средний отит; возбудителем заболевания обычно является Haemophilus influenzae. У взрослых целлюлит развивается как осложнение ячменя (рис. 7.7),
Рис. 7.7. Ячмень верхнего века. После выдавливания ячменя у пациентки с диабетом развился пресептальный целлюлит нижнего века.
при абсцессе века, распространении инфекции с тканей лица, из орбиты, околоносовых пазух, а также после ранений, операций, укусов насекомых и животных; обычно вызывается Staphylococcus aureus или смешанной флорой.
Объективно определяются покраснение кожи и плотный отек всего века, при пальпации отмечается болезненность. Зрение и зрачковые реакции не нарушаются. Обычно заболевание протекает с высокой температурой, головной болью, отмечается болезненность регионарных лимфатических узлов. Появление экзофтальма, смешения и ограничения подвижности глазного яблока, двоения, хемоза, нарушения зрения, тяжелое состояние пациента свидетельствует о распространении воспаления на ткани орбиты (орбитальный целлюлит). При локализации процесса в области медиального угла глазной щели возможно развитие тромбоза кавернозного синуса, менингоэнцефалита, а также сепсиса со смертельным исходом.
Дифференциальную диагностику проводят с аллергическим отеком век, тяжелым блефароконъюнктивитом, дакриоаденитом, травмой, блефарохалазисом, тиреоидной офтальмопатией.
Лечение консервативное. Применяют антибиотики внутрь и внутримышечно (клафоран) При появлении флюктуации абсцесс века вскрывают.
В случае отсутствия осложнений прогноз хороший. В связи с грубым рубцеванием в отсроченный период может потребоваться пластика век.
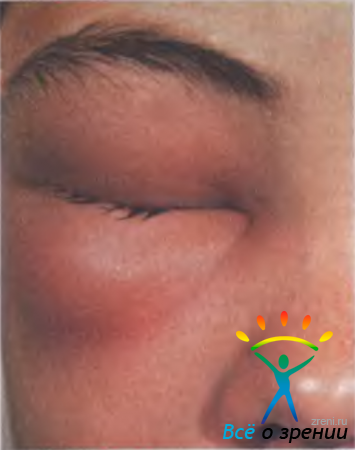
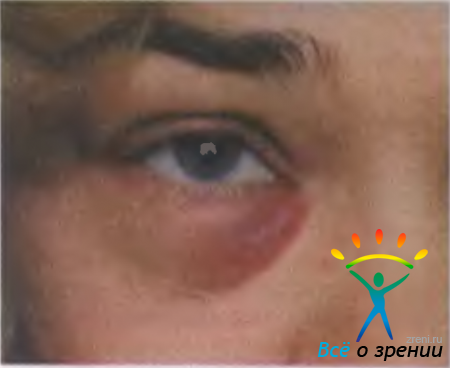
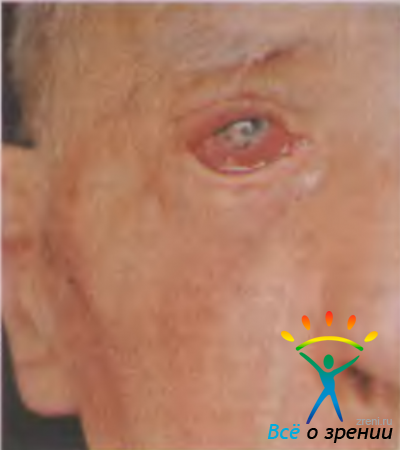
Абсцесс века — ограниченный болезненный очаг инфильтративно-гнойного воспаления. Часто развивается после незначительных повреждений кожи, укусов насекомых, при воспалениях околоносовых пазух, после выдавливания ячменя. Клинически абсцесс (рис. 7.8)
Рис. 7.8. Абсцесс века [Lang G. К., 2000].
характеризуется разлитой гиперемией кожи и плотным отеком, птозом века, хемозом, припухлостью и болезненностью регионарных лимфатических узлов. В дальнейшем кожа века истончается, появляется флюктуация. В большинстве случаев температура тела не повышается, изменений в крови при клиническом анализе не выявляют. Возможно самопроизвольное вскрытие абсцесса. У ослабленных людей развитие сепсиса, гнойное метастазирование могут привести к смертельному исходу. При локализации абсцесса в медиальной части века возможно развитие орбитального целлюлита или тромбоза кавернозного синуса.
Дифференциальную диагностику роводят с пресептальным целлюлитом и поднадкостничным абсцессом (смещение глазного яблока). Диагноз подтверждают результаты рентгеновской компьютерной томографии.
Лечение такое же, как при целлюлите. Местно — сухое тепло, физиотерапия, дезинфицирующие капли в конъюнктивальный мешок. При необходимости лечение проводят совместно с ЛОР-специалистом. Антибиотики принимают внутрь и вводят внутривенно. Вскрытие абсцесса производят при появлении флюктуации или получении томографически подтвержденных данных о наличии абсцесса.
Прогноз, как правило, хороший.
↑ Заболевания желез век
Ячмень — острое болезненное гнойное воспаление мейбомиевых желез или других желез края века. Часто вызывается Staphylococcus aureus. Наружный ячмень — острое бактериальное воспаление сальных или потовых желез с формированием локального абсцесса. Внутренний ячмень, или мейбомит, возникает при гнойном воспалении мейбомиевых желез. Ячмень часто возникает на фоне диабета, хронических желудочно-кишечных заболеваний и сочетается с вульгарными угрями, гиповитаминозом и иммунодефицитом.
В начале заболевания при зажмуривании появляется ощущение дискомфорта у свободного края века, пальпация этого участка болезненна. С появлением инфильтрата у края века нарастает отек. Интенсивность боли обычно соответствует степени выраженности отека. Ко 2—3-му дню появляется гнойная "головка" в области болезненного воспаленного ресничного края века. На 4-й день "головка" вскрывается с выделением некротического "стержня" и гноя. После самопроизвольного вскрытия к концу недели симптомы (отек, гиперемия) быстро исчезают.
Наружный ячмень располагается на крае века, где находятся потовые железы век. Внутренний ячмень можно увидеть только при вывороте века. Вокруг ячменя конъюнктива воспалена, отечна. Возможны увеличение и болезненность околоушных лимфатических узлов. Выдавливание ячменя очень опасно, так как может привести к развитию орбитального целлюлита, тромбоза вен орбиты, тромбоза кавернозного синуса и гнойного менингита (очень редко).
Ячмень дифференцируют с халазионом (при пальпации плотный) и дакриоаденитом (другая локализация очага воспаления).
Лечение консервативное: капли и мази с антибиотиками, сухое тепло. Применение "влажного тепла" недопустимо, так как оно провоцирует появление новых абсцессов. При рецидивирующем характере заболевания назначают общеукрепляющую терапию, биодобавку "Пивные дрожжи", целесообразно обследование у эндокринолога, гастроэнтеролога, дерматолога.
Прогноз хороший.
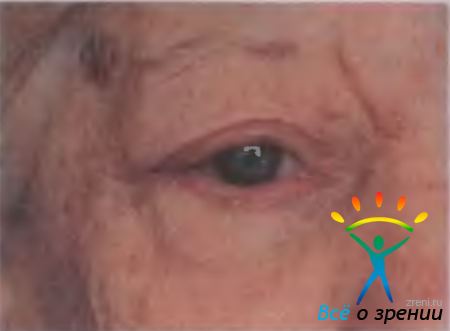
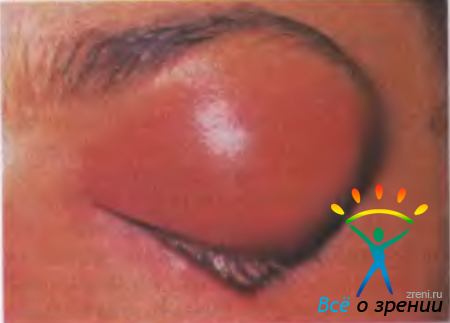
Халазион — безболезненное округлое образование плотноэластической консистенции в тарзальной пластинке века, не спаянное с кожей.
Халазион (рис. 7.9)
Рис. 7.9. Халазион верхнего века [Newell F. W., 1992].
— хроническое гранулематозное воспаление, вызванное закупоркой выводного протока мейбомиевой железы. Вначале ретенционная киста медленно увеличивается, а затем формируется плотная капсула. Халазион обычно не вызывает болезненных ощущений, но представляет собой косметический недостаток. Возможно одновременное возникновение нескольких халазионов на верхних и нижних веках.
От ячменя халазион отличается большей плотностью. Кожа над ним легко смещается, цвет ее не изменен. При рецидивирующих быстрорастущих халазионах требуется дифференциальная диагностика с аденокарциномой мейбомиевой железы. Медленное (в течение нескольких месяцев) увеличение образования, его спаянность с тарзальной пластинкой, интактная кожа дают основание без затруднений установить диагноз халазиона.
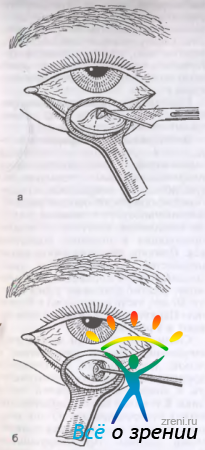
При лечении халазиона в начальной стадии применяют местные инъекции кеналога, дексаметазона или протеолитических ферментов, однако радикальным является хирургическое лечение. Разрез пальпебральной конъюнктивы производят перпендикулярно краю века (рис. 7.10, а),
Рис. 7.10. Операция удаления халазиона. а — разрез со стороны конъюнктивы; б -удаление содержимого ложечкой.
халазион удаляют в капсуле. В случае вскрытия капсулы ее содержимое удаляют острой ложечкой (рис. 7.10, б). Обязательно выполняют полное иссечение капсулы и ее гистологическое исследование (с целью исключения аденокарциномы).
Прогноз хороший. Возможно образование новых халазионов.
↑ Заболевания, сопровождающиеся нарушением функций круговой мышцы глаза
Лагофтальм — неполное смыкание глазной щели. Причины его возникновения — поражение лицевого нерва. ретракция, рубцие век, экзофтальм, симблефарон. Поражение лицевого нерва может быть врожденным, идиопатическим (паралич Белла), развиться как следствие охлаждения, заболевания уха, травмы, операции, опухоли, менингита, ВИЧ-инфекции и других заболеваний.
Объективно глазная щель на стороне поражения заметно шире, нижнее веко опущено и отстает от глазного яблока. Вследствие выворота нижнего века и слезной точки появляется слезотечение. Из-за несмыкания век глаз открыт во время сна. Постоянный или временный лагофтальм приводит к развитию сухости глаза, возникают дистрофии роговицы, кератиты, язвы роговицы (рис. 7.11).
Рис. 7.11. Выворот и ощущение нижнего века, несмыкание глазной щели, паралитический лагофтальм после удаления злокачественной опухоли правой верхнечелюстной пазухи (виден вертикальный кожный рубец); через несколько месяцев образовалась язва роговицы.
Лечение зависит от причины возникновения лагофтальма. При параличе лицевого нерва проводят лечение у невролога под постоянным наблюдением офтальмолога. Местное лечение на начальном этапе направлено на увлажнение роговицы (искусственная слеза, 20 % раствор сульфацил-натрия, облепиховое масло, мази с антибиотиками, особенно на ночь) и уменьшение слезотечения (веко временно подтягивают пластырем). Латеральное и медиальное сшивание век производят в процессе лечения как при временном, так и при стойком лагофтальме, чтобы избежать поражения роговицы. С целью функциональной реабилитации вводят золотые имплантаты в верхнее веко, а также осуществляют горизонтальное укорочение нижнего века, чтобы подтянуть его к глазному яблоку.
Прогноз, как правило, благоприятный, но при наличии язвы роговицы он значительно ухудшается.
Эссенциальный блефароспазм — идиопатическое прогрессирующее заболевание, сопровождающееся непроизвольными тоническими спастическими сокращениями круговых мышц век обоих глаз продолжительностью от нескольких секунд до нескольких минут и с годами приводящее к полному закрытию век. Причина развития заболевания неизвестна, предполагается центральный генез поражения. Заболевание обычно возникает у лиц старше 50 лет, часто сопряжено с болезнью Паркинсона. Женщины заболевают в 3 раза чаще.
Спазмы практически всегда двусторонние, обычно начинаются с легких подергиваний, с течением времени могут перейти в контрактуры и спазмы мышц верхней части лица. В тяжелых случаях заболевание может прогрессировать до тех пор, пока пациент не становится практически слепым. Провоцирующими факторами являются стрессы, яркий свет, зрительная нагрузка.
Дифференциальную диагностику проводят с гемифациальным спазмом, для уточнения диагноза требуется проведение МРТ или МРТ-ангиографии. Невралгия тройничного нерва, экстрапирамидальные заболевания (энцефалит, рассеянный склероз), психогенные состояния также могут сопровождаться блефароспазмом. Дифференцируют от рефлекторного блефароспазма, возникающего при стимуляции ветвей тройничного нерва (язва роговицы, инородное тело в роговице, иридоциклит).
Лечение может быть консервативным и хирургическим. Медикаментозные способы лечения эссенциального блефароспазма, как правило, малоэффективны. Методом выбора являются местные инъекции токсина ботулизма (тип А), который вызывает временный паралич круговой мышцы глаза. Хирургическое лечение (миоэктомия) проводят при непереносимости ботулотоксина или неэффективности лечения этим препаратом.
Эссенциальный блефароспазм в целом плохо поддается лечению, рецидив заболевания после инъекции ботулотоксина возникает через 3—4 мес, в связи с чем требуется проведение повторных курсов инъекций.
----
Статья из книги: Глазные болезни | Копаева В.Г.


Комментариев 0