Оптохиазмальный арахноидит

Описание
Оптохиазмальный арахноидит как отдельная клиническая форма заболеваний хиазмы стал известным относительно недавно. Первые сведения о нем относятся к концу 20-х годов нашего столетия. В дальнейшем число работ, посвященных этому заболеванию, особенно нейрохирургических, стало быстро расти, и в 1937 г. вышла монография Болляка, Давида и Пюша (Bollack, David, Puech), посвященная оптохиазмальному арахноидиту и основанная на анализе 129 наблюдений (63 собранных из литературы и 66 собственных). В русской офталмологической литературе первое обстоятельное исследование по оптохиазмальному арахноидиту принадлежит Фридману.Оптохиазмальный арахноидит представляет собою пластический воспалительный процесс паутинной мозговой оболочки в области хиазмы и внутричерепной части зрительных нервов. В зависимости от характера воспалительного процесса в области хиазмы и зрительных нервов образуются множественные спайки или кисты. При этом в связи с различной длительностью и интенсивностью воспалительного процесса изменения в области хиазмы могут быть весьма разнообразными. При фиброзной форме могут образоваться как разрозненные единичные спайки в отдельных участках зрительных нервов и хиазмы, так и крупные, плотные рубцовые тяжи. В наиболее тяжелых случаях хиазма и зрительные нервы местами окутаны сплошными рубцовыми мембранами, иногда даже с отложениями извести. При серозной форме образуются кисты, представляющие собою полости между спайками паутинной оболочки, заполненные серозной жидкостью. Эти кисты занимают различное расположение по отношению к хиазме и зрительным нервам. Так, они могут располагаться впереди или позади хиазмы, над или под ней. В одних случаях образуются единичные очень крупные кисты, в других — множественные более мелкие. Встречаются воспалительные процессы паутинной оболочки смешанного характера, когда в области хиазмы и зрительных нервов образуются рубцовые мембраны с вкрапленными в них кистами.
В первое время предполагали, что Оптохиазмальный арахноидит представляет воспалительный процесс паутинной оболочки, строго ограниченный областью хиазмы. В дальнейшем, однако, было установлено, что Оптохиазмальный арахноидит является лишь проявлением более распространенного арахноидита головного мозга. Как указывают Бурденко и Егоров, распространенность патологического процесса в большинстве случаев оказывается более обширной, чем это можно предположить по клиническим данным. По данным А. В. Скородумовой, из 62 больных, оперированных по поводу оптохиазмального арахноидита, только у 26 изменения ограничивались базально-хиазмальной областью. У остальных больных, наряду с этим, отмечались отчетливо выраженные изменения паутинной оболочки и на выпуклой поверхности мозга со значительным скоплением жидкости в подпаутинном пространстве. Поэтому данное заболевание правильнее обозначать как арахноидит с Оптохиазмальный синдромом.
Воздействие оптохиазмального арахноидита на хиазму и внутричерепную часть зрительных нервов слагается из четырех факторов: давления, воспалительного процесса, расстройства кровообращения и воздействия токсинов. Арахноидальные спайки и мембраны сдавливают зрительные нервы и хиазму. Сдавление иногда может быть весьма значительным. Это видно из того, что во время операции после разъединения спаек на поверхности зрительных нервов и хиазмы обнаруживаются бороздки. Давление, производимое спайками, в некоторых случаях усугубляется тем, что иногда они плотно притягивают и придавливают к поверхности хиазмы и зрительных нервов близлежащие кровеносные сосуды. Особенно резкое давление оказывают арахноидальные кисты. Крупные арахноидальные кисты действуют на хиазму так же, как опухоли. Давление играет решающую роль в патогенезе зрительных расстройств при оптохиазмальном арахноидите.
Как показывают патологоанатомические исследования, воспалительный процесс может с паутинной оболочки перейти на хиазму и зрительные нервы. При этом воспалительная инфильтрация обнаруживается в соединительнотканных прослойках зрительных нервов близко к поверхности. Некоторые авторы считают, что арахноидальные спайки также ухудшают кровоснабжение и кровообращение в зрительных нервах и хиазме.
В результате воздействия всех этих факторов в хиазме и зрительных нервах развивается атрофия нервных волокон. Последняя часто может быть установлена на операционном столе по внешнему виду хиазмы и зрительных нервов: они нередко представляются значительно истонченными, серовато-белого цвета, поверхность их покрыта извитыми сосудами.
Оптохиазмальный арахноидит вызывается преимущественно инфекцией и травмой. Из инфекций имеют значение ангины, заболевания придаточных полостей носа, грипп, малярия, сифилис, туберкулез и др. Из травм значение имеет как проникающая, так и тупая травма черепа. При этом надо иметь в виду, что клинически травматический Оптохиазмальный арахноидит нередко выявляется только через длительные сроки (иногда через несколько лет) после перенесенной травмы.
Оптохиазмальный арахноидит большей частью представляет собой хроническое, медленно развивающееся заболевание. Нередко в течении заболевания наблюдаются временные улучшения, сменяющиеся последующим ухудшением функций.
Лишь в виде исключения наблюдается быстро развивающееся понижение остроты зрения. Описаны единичные случаи, когда слепота развилась на протяжении от 2 недель до 3 месяцев. Быстрое понижение зрения в ряде случаев наблюдал также Фридман. Недавно Милети и Паглиерани (Milleti, Paglierani) описали 7 случаев оптохиазмального арахноидита (подтвержденных на операции), когда резкое понижение остроты зрения наступило в течение суток. Однако в подавляющем большинстве случаев зрение падает медленно, на протяжении многих месяцев или нескольких лет. При этом иногда зрение на некоторое время стабилизируется или даже наступает преходящее улучшение. Обычно понижение зрения начинается сперва на одном глазу, а затем через небольшой интервал (от нескольких недель до нескольких месяцев) — на втором. Известны случаи, когда понижение зрения на втором глазу наступало и через несколько лет. Иногда зрение понижается одновременно на обоих глазах. Степень понижения зрения может быть различной — от незначительного до слепоты. Болляк, Давид и Пюш среди 66 больных наблюдали следующее состояние остроты зрения.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Изменения поля зрения при оптохиазмальном арахноидите весьма разнообразны. Болляк, Давид и Пюш различают 6 основных типов изменений поля зрения. Из них 3 — битемпоральная или односторонняя темпоральная гемианопсия, концентрическое сужение поля зрения и центральные скотомы — встречаются наиболее часто. Другие 3 типа — назальное сужение поля зрения, гомонимная гемианопсия и вертикальная гемианопсия — наблюдаются значительно реже. Битемпоральная гемианопсия при оптохиазмальном арахноидите большей частью является неполной, асимметричной, с неправильными контурами. В динамике этой гемианопсии не наблюдается той обычной последовательности в выпадении отдельных квадрантов, которая столь характерна для опухолей гипофиза. Битемпоральная гемианопсия часто сочетается со значительным сужением носовых половин поля зрения. Концентрическое сужение поля зрения встречается в различных вариантах. В одних случаях оно является равномерным по всем меридианам, в других — сужение резче выражено с височной или носовой стороны или же является резко неравномерным по отдельным меридианам. Концентрическое сужение иногда сочетается с центральными скотомами.
Такое расширенное толкование концентрического сужения поля зрения представляется нам неправильным. Как уже неоднократно упоминалось, под концентрическим сужением следует понимать лишь сужение, примерно равномерное по всем меридианам. Когда же сужение резче выражено с височной или носовой стороны, мы имеем дело с темпоральным или назальным сужением, и оно представляет собою одну из разновидностей гетеронимной гемианопсии. К сожалению, по материалам, приведенным в монографии Болляка, Давида и Пюша, нельзя произвести разграничение отдельных форм концентрического сужения поля зрения.
Центральные скотомы при оптохиазмальном арахноидите большей частью двусторонние, в сочетании с различными формами изменения границ поля зрения. Реже они наблюдаются при нормальных границах поля зрения. Обычно при оптохиазмальном арахноидите центральные скотомы имеют большие размеры. Вертикальная гемианопсия встречается как верхняя, так и нижняя. Нижняя гемианопсия встречается чаще. Биназальная гемианопсия при оптохиазмальном арахноидите встречается в различных вариантах, а именно — в виде полной биназальной гемианопсии, квадрантной биназальной гемианопсии и биназального сужения границ поля зрения. Часто биназальная гемианопсия сочетается с центральными скотомами.
Болляк, Давид и Пюш приводят следующие данные о частоте отдельных форм изменений поля зрения на основании наблюдения 129 больных (в процентах).
Еще более высокий процент центральных скотом наблюдал Фельд (Feld). Большую частоту центральных скотом отмечает также Фридман.
Скородумова на основании исследования 62 больных, у которых диагноз оптохиазмального арахноидита был подтвержден на операции, приходит в основном к аналогичным выводам об изменениях поля зрения. По наблюдениям Скородумовой, чаще всего встречаются центральные скотомы и нередко имеют место концентрические сужения поля зрения. Кроме того, иногда встречаются различные атипичные изменения поля зрения, приближающиеся к гемианопсиям. В виде редких исключений, при кистозной форме оптохиазмального арахноидита может наблюдаться полная битемпоральная гемианопсия. Более подробной характеристики изменений поля зрения в работе Скородумовой не имеется.
Анализируя изменения поля зрения, наблюдающиеся при оптохиазмальном арахноидите, прежде всего необходимо отметить относительно малую частоту наиболее типичных хиазмальных изменений поля зрения. Так, по данным Болляка, Давида и Пюша, среди 129 больных с Оптохиазмальный арахноидитом битемпоральная гемианопсия наблюдалась у 17%. Редкость битемпоральных гемианопсий очевидна при сравнении с изменениями поля зрения при опухолях области турецкого седла. Относительная редкость битемпоральной гемианопсии при оптохиазмальном арахноидите объясняется диффузностью патологического процесса в области хиазмы. Арахноидальные спайки локализуются не только в медиальной части хиазмы, но окутывают часто значительную часть ее на большом протяжении, что и находит свое выражение в относительной редкости битемпоральной гемианопсии. Этим объясняется также и то обстоятельство, что битемпоральная гемианопсия при оптохиазмальном арахноидите часто является асимметричной, с неправильными контурами, и сопровождается значительным сужением носовых половин поля зрения.
Второй особенностью оптохиазмального арахноидита является большая частота изменений поля зрения, лишь редко встречающихся при опухолях области турецкого седла. Сюда относятся центральные скотомы и концентрическое сужение поля зрения. Мы полагаем, что эти изменения поля зрения объясняются развитием арахноидальных спаек вокруг внутричерепной части зрительных нервов. Из клиники заболеваний зрительных нервов хорошо известно, что именно сдавление внутричерепной части зрительных нервов (как это, например, наблюдается при опухолях базальной части лобной доли) дают подобного рода изменения поля зрения. Возникновению центральных скотом могут также способствовать токсины, всасывающиеся из арахноидальных кист. Вообще же при оптохиазмальном арахноидите патологический процесс захватывает как хиазму, так и внутричерепную часть зрительных нервов, причем интенсивность и распространенность спаечного процесса сильно варьирует. Это в основном объясняет как разнообразие изменений поля зрения, так и развитие трудно классифицируемых форм.
Со стороны глазного дна при оптохиазмальном арахноидите чаще всего наблюдается атрофия зрительных нервов, как простая, так и вторичная. Простая атрофия является последствием нисходящего атрофического процесса, развивающегося вследствие сдавления хиазмы и внутричерепной части зрительных нервов арахноидальными спайками или арахноидальными кистами. Простая атрофия наблюдается в виде побледнения всего соска и височной половины. В единичных случаях наблюдалась весьма своеобразная форма простой атрофии — побледнение только верхней или нижней половины соска. Вторичная атрофия зрительных нервов может при оптохиазмальном арахноидите иметь различное происхождение. В одних случаях она является следствием перехода воспалительного процесса с паутинной оболочки на зрительный нерв, в других — результатом предшествовавших застойных сосков. Застойные соски при оптохиазмальном арахноидите встречаются значительно реже, чем атрофия зрительных нервов. Происхождение их, вероятно, связано преимущественно с кистозной формой арахноидита. Как указывают Болляк, Давид и Пюш, из наблюдавшихся ими 8 больных с застойными сосками у 3 при операции были обнаружены арахноидальные кисты и у 2, кроме оптохиазмального арахноидита, — серозный менингит. Крупные арахноидальные кисты в области хиазмы могут быть источником повышения внутричерепного давления и тем самым вызвать развитие застойных сосков.
Застойные соски при оптохиазмальном арахноидите представляют собой осложненные застойные соски, так как при них наблюдаются хиазмальные изменения поля зрения.
Как и при других заболеваниях хиазмы, при оптохиазмальном арахноидите, несмотря на понижение зрения и наличие изменений поля зрения, глазное дно может быть нормальным в течение длительного времени.
Болляк, Давид и Пюш приводят следующие данные о частоте (в процентах) отдельных форм изменений глазного дна при оптохиазмальном арахноидите у 129 больных.
Если объединить все виды атрофии зрительных нервов, то эта группа составит 65% всех случаев.
По данным Фелда, среди 148 больных, оперированных по поводу оптохиазмального арахноидита, у 13% наблюдались застойные соски и у 57% простая атрофия зрительных нервов.
При оптохиазмальном арахноидите большей частью наблюдаются только глазные симптомы. Турецкое седло обычно не изменено. Неврологические и эндокринные симптомы носят случайный характер и наблюдаются редко. В тех же случаях, когда имеются, они выражены слабо. Н. М. Линченко при неврологическом обследовании 49 больных с Оптохиазмальный арахноидитом, у которых диагноз был подтвержден при операции, нашел как диэнцефалические нарушения (нарушения водного, солевого и сахарного обмена), так и симптомы поражения проводниковых систем (незначительная асимметрия рефлексов и патологические рефлексы). На основании своих наблюдений Линченко пришел к выводу, что в клинике оптохиазмальных арахноидитов отчетливые офталмологические симптомы сочетаются с малой выраженностью и расплывчатостью неврологических симптомов.
Ниже приводим наше наблюдение, иллюстрирующее особенности клинического течения оптохиазмального арахноидита.
Наблюдение 39. Больная П-рь М., 32 лет, поступила в ЛНХИ 18/III 1950 г. с жалобами на понижение зрения. В 1948 г. упала с высоты 2 м. Падение сопровождалось потерей сознания. В 1949 г. заметила понижение зрения. При поступлении зрачки равномерны, реакция их на свет и установку вблизи живая. Движения глазных яблок не ограничены. Глазное дно обоих глаз без изменений. Острота зрения обоих глаз 0,2; стекла зрения не улучшают, рефракция гиперметропическая. В поле зрения резкое сужение границ на белый цвет по всем меридианам до 20°, т. е. резче с височных сторон, на красный цвет до 12°; кроме того, на красный цвет имелась абсолютная центральная скотома в пределах 1—2° на обоих глазах. 25/IV глазное дно обоих глаз без изменений. Острота зрения обоих глаз 0,05. 3/VI острота зрения обоих глаз 0,03. Границы поля зрения на белый цвет, как при предыдущем исследовании. Цвета не узнает. Скотом нет. 13/VI глазное дно обоих глаз без изменения. Острота зрения правого глаза 0,01; левого равна счету пальцев на расстоянии 20 см. Неврологические данные: гемигипалгезия справа; сухожильные рефлексы на верхних конечностях справа выше, чем слева, на нижних конечностях слева выше, чем справа. На рентгенограмме черепа признаков повышения внутричерепного давления не определяется, Турецкое седло без изменений. Энцефалографией установлены явления наружной водянки с расширением субарахноидальных щелей, особенно на выпуклой поверхности и на основании мозга в лобных отделах. 17/VI—операция. Произведена костнопластическая трепанация в правой лобной области. Вскрытие арахноидальной кисты и разрушение спаек в области хиазмы. Зрительные нервы освобождены от плотных арахноидальных спаек. Послеоперационное течение без осложнений. Через несколько дней после операции острота зрения обоих глаз 0,08. 10/VII глазное дно обоих глаз без изменений. Острота зрения правого глаза 0,1; левого 0,4. Более поздних данных о состоянии поля зрения не имеется.
В данном случае у больной с травматическим Оптохиазмальный арахноидитом в течение 1,5 лет постепенно понижалось зрение на оба глаза. Перед операцией больная была почти слепа на оба глаза. Несмотря на это, глазное дно оставалось нормальным. Со стороны поля зрения отмечались очень резкое сужение границ по всем меридианам и центральные скотомы. Диагностика в этом случае была трудна. Заболевание имело некоторое сходство с ретробульбарный невритом: нормальное глазное дно, понижение зрения и центральные скотомы. Но против ретробульбарного неврита говорили отсутствие изменений со стороны глазного дна при полуторагодичной давности процесса, постепенно прогрессирующее понижение остроты зрения и сочетание центральных скотом с резким сужением границ поля зрения. Путем исключения ретробульбарного неврита был поставлен диагноз заболевания хиазмы как единственный, который мог объяснить имеющиеся симптомы. В пользу заболевания хиазмы говорил также битемпоральный уклон сужения поля зрения. Обнаруженная при энцефалографии наружная водянка делала вероятным предположение об оптохиазмальном арахноидите. В пользу этого говорили также и данные анамнеза о тупой травме черепа.
Диагностика оптохиазмального арахноидита представляет большие трудности. Вызвано это прежде всего тем, что при нем отчетливо выраженные типичные хиазмальные изменения поля зрения встречаются значительно реже, чем атипичные. Поэтому при оптохиазмальном арахноидите нелегко отграничить заболевание хиазмы от заболеваний зрительных нервов, не связанных с хиазмой. Но и после того, как установлено поражение хиазмы, диагностика оптохиазмального арахноидита остается трудной, ибо нет каких-либо достоверных клинических сопутствующих симптомов, которые помогли бы выяснить этиологию заболевания хиазмы.
В тех случаях, когда при оптохиазмальном арахноидите имеются битемпоральные или биназальные изменения поля зрения, диагностика заболевания хиазмы не представляет затруднений. То же самое относится и к тем редким случаям, когда простая атрофия зрительных нервов сочетается с двусторонним выпадением верхних или нижних половин поля зрения. Диагностические трудности вызывает Оптохиазмальный арахноидит с двусторонними центральными скотомами и сужение границ поля зрения по всем меридианам. В таких случаях заболевание нередко рассматривается как ретробульбарный неврит или как атрофия зрительных нервов после ретробульбарного неврита. Ошибки эти весьма тяжело отражаются на судьбе больных, так как зрение продолжает падать и упускается наиболее благоприятное время для оперативного вмешательства.
Основные принципы диагностики в подобных случаях нами были уже указаны в главе об общих клинических данных при заболеваниях хиазмы. Прежде всего имеют значение тщательное исследование поля зрения с обязательным применением малых белых объектов и правильный анализ полученных данных. При этом нередко удается установить, что скотомы не являются типично центральными, а имеют битемпоральный уклон. При оценке самого сужения границ поля зрения особенно важно выяснить, действительно ли сужение поля зрения равномерно по всем меридианам или оно резче выражено с височных сторон. Как битемпоральный характер центральных скотом, так и битемпоральный уклон сужения границ указывают на заболевание хиазмы. Значительное понижение зрения и наличие центральных скотом с сужением границ поля зрения в течение многих месяцев при отсутствии изменений со стороны глазного дна говорит против ретробульбарного неврита и за заболевание хиазмы. Наконец, против ретробульбарного неврита и за заболевание хиазмы говорит также продолжающееся в течение многих месяцев или даже нескольких лет прогрессирующее понижение зрения при наличии атрофии зрительных нервов. При ретробульбарном неврите после прогрессирующего понижения зрения в течение 1—2 месяцев процесс становится стационарным или наступает улучшение. Исключение в этом отношении представляет только рассеянный склероз, нередко дающий повторные атаки. Если принять во внимание все эти моменты, то в большинстве случаев удается правильно распознать заболевание хиазмы. Надо лишь твердо помнить, что центральные скотомы наблюдаются не только при ретробульбарном неврите, но и при заболеваниях хиазмы.
В диагностике оптохиазмального арахноидита большое значение имеет наблюдение за динамикой изменений поля зрения. При этом часто удается установить, что первоначально атипичные изменения поля зрения в дальнейшем сменяются типично хиазмальными изменениями.
После того как выяснено заболевание хиазмы, надлежит еще установить, что это заболевание обусловлено Оптохиазмальный арахноидитом. И тут имеются значительные трудности. Симптоматология оптохиазмального арахноидита чисто глазная. Сопутствующие иногда неврологические симптомы носят случайный характер. Изменения со стороны турецкого седла и эндокринные симптомы, как правило, отсутствуют. Сами же глазные симптомы не настолько характерны, чтобы обеспечить вполне достоверную диагностику. Известное значение имеет большая частота центральных скотом, которые при оптохиазмальном арахноидите встречаются значительно чаще, чем при заболеваниях хиазмы другой этиологии. На большое значение центральных скотом для диагностики оптохиазмального арахноидита указывает и Попов (1949). При оптохиазмальном арахноидите, как и при других воспалительных процессах, нередко наблюдаются ремиссии и временная стабилизация функций с последующим ухудшением. В отличие от этого заболевания хиазмы на почве опухолей характеризуются постепенным неуклонным прогрессированием. Полезным для целей диагностики может оказаться энцефалография. Определяемые при энцефалографии явления слипчивого или кистозного арахноидита дают некоторое основание предполагать, что и в хиазме процесс обусловлен местным арахноидитом (см. наблюдение 39). Наконец, в пользу оптохиазмального арахноидита говорит также и указание на перенесенную травму черепа или инфекцию.
Ввиду трудности распознавания клинический диагноз оптохиазмального арахноидита всегда является предположительным и становится достоверным лишь при операции или на вскрытии. Отнюдь нередки случаи, когда клинически предполагался Оптохиазмальный арахноидит, на операции же обнаруживается опухоль турецкого седла, или, наоборот, — предполагалась опухоль области турецкого седла, а обнаружен Оптохиазмальный арахноидит.
При оптохиазмальном арахноидите применяется как медикаментозное, так и оперативное лечение. Медикаментозное лечение состоит из внутривенных вливаний глюкозы, уротропина, никотиновой кислоты, а также переливаний крови. У нескольких больных оптохиазмальным арахноидитом с атрофией зрительных нервов мы наблюдали повышение остроты зрения от тканевой терапии по Филатову. В начальной стадии заболевания медикаментозное лечение дает иногда удовлетворительные результаты. В единичных случаях получен благоприятный эффект от люмбальных пункций и энцефалографии, как показывает следующее наше наблюдение.
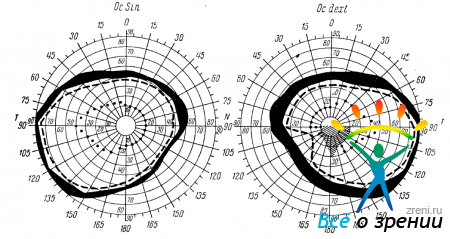
Наблюдение 40. Больная П-ва А., 52 лет, обратилась 24/II 1949 г. в поликлинику Ленинградского института глазных болезней по поводу резкого понижения зрения правого глаза. В 1945 г. выпрыгнула на ходу из трамвая и получила ушиб головы в затылочной области, сопровождавшийся потерей сознания. С тех пор держатся головные боли. С начала января 1949 г. головные боли усилились. При обследовании зрачки равномерны, реакция их на свет и установку вблизи живая. Движения глазных яблок не ограничены. На правом глазу сосок зрительного нерва бледный, больше в височной половине, границы не вполне отчетливы, сосуды сужены. На левом глазу незначительное побледнение соска. Острота зрения правого глаза 0,03; стекла зрения не улучшают. Острота зрения левого глаза 0,7, с коррекцией равна 0,8. В поле зрения (рис. 54)
Pис. 54
правого глаза границы на белый цвет при исследовании меткой в 5 мм нормальны. При исследовании меткой в 1 мм — выпадение сектора в нижненосовом квадранте и относительная гемиаиопическая центральная скотома в нижней половине поля зрения. На красный цвет — выпадение нижненосового квадранта. Поле зрения левого глаза без изменений.
RW в крови отрицательная. Турецкое седло без изменений. Со стороны нервной системы ничего патологического не обнаружено.
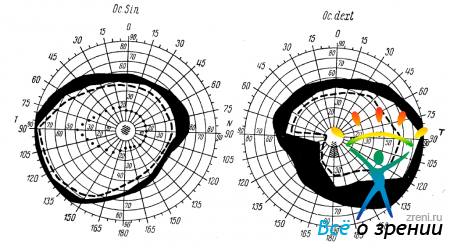
С 10/III по 26/V1I больная получила два курса внутривенных вливаний 10% раствора иодистого натрия. Во время лечения острота зрения правого глаза повысилась до 0,1. Глазное дно обоих глаз и поле зрения, а также острота зрения левого глаза оставались без перемен. Прошли головные боли. В конце марта 1950 г. больная заметила ухудшение зрения сперва на правом, а затем на левом глазу. 15/V 1950 г. острота зрения правого глаза 0,02; левого 0,3. Глазное дно обоих глаз без перемен. В поле зрения правого глаза (рис. 55)
Pис. 55
сужение границ на белый цвет с почти полным выпадением нижненосового квадранта. Относительная парацентральная скотома в нижней половине поля зрения. Границы поля зрения левого глаза на белый и красный цвета нормальны. Имеется небольшая относительная центральная скотома на белый цвет. 10/VI острота зрения правого глаза 0,02; левого 0,1. Проведенный курс внутривенных вливаний иодистого натрия не дал улучшения. Больная была направлена в ЛНХИ с предположительным диагнозом — травматический oптохиазмальный арахноидит.
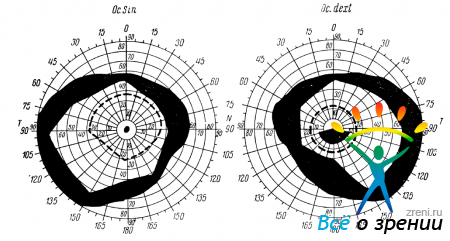
При исследовании в ЛНХИ 15/IX найдено следующее: зрачки равномерны, реакция их на свет и установку вблизи живая. Движения глазных яблок не ограничены. На правом глазу сосок зрительного нерва бледный, границы отчетливы, сосуды сужены. На левом глазу нерезкое побледнение соска зрительного нерва и сужение артерий. Границы соска отчетливы. Острота зрения правого глаза 0,01; левого 0,2. В поле зрения правого глаза (рис. 56)
Pис. 56
сужение границ на белый цвет по всем меридианам, более резкое с носовой стороны. Очень резкое расхождение границ при исследовании большой и малой метками. При исследовании белой меткой в 2 мм гемианопическая центральная абсолютная скотома в нижней половине поля зрения. В поле зрения левого глаза темпоральное сужение границ на белый цвет, особенно резко выраженное при .исследовании белой меткой в 2 мм. Небольшая абсолютная центральная скотома.
Данные общего исследования: турецкое седло без изменений; сухожильные и периостальные рефлексы слева выше, чем справа.
19/IX произведена люмбальная пункция. На следующий день после пункции больная заметила повышение остроты зрения. 23/IX острота зрения правого глаза 0,2; левого 0,3. Характер изменений поля зрения остался тем же, но отмечается значительное расширение границ поля на малую белую метку. Энцефалографией установлены явления наружной водянки, выраженные больше справа. Слева в теменной области борозды плохо заполнены воздухом вследствие слипчивого арахноидита. После энцефалографии наступило дальнейшее повышение остроты зрения. 29/IX острота зрения правого глаза 0,3; левого 0,4.
В данном случае у больной через 4 года после травмы черепа развилось понижение зрения на правом глазу. При обследовании в феврале 1949 г. была установлена простая атрофия зрительного нерва на правом глазу. Выявленные изменения поля зрения (сужение границ в нижненосовом квадранте и гемианопическая скотома в нижней половине поля зрения) указывали на локализацию процесса во внутричерепной части правого зрительного нерва. Поле зрения левого глаза было нормальным и характер процесса оставался неясным. Через год зрение резко понизилось и на левом глазу. При исследовании поля зрения в мае 1950 г. были установлены нарастание изменений в нижненосовом квадранте на правом глазу и центральная скотома на левом глазу. Совокупность изменений поля зрения, а именно центральные скотомы в сочетании с выпадением нижненосового квадранта на левом глазу указывали на Оптохиазмальный арахноидит. В пользу этого говорили также и данные анамнеза о тупой травме черепа. В октябре хиазмальный характер изменений поля зрения стал отчетливо выраженным. На правом глазу имелось сужение границ поля зрения с резким назальным уклоном в сочетании с гемианопической центральной скотомой в нижней половине поля зрения. На левом глазу отмечались сужение височной половины поля зрения и центральная скотома. Диагноз оптохиазмального арахноидита нашел косвенное подтверждение при энцефалографии, обнаружившей наружную водянку и слипчивый арахноидит.
Повышение остроты зрения после люмбальной пункции побудило нас предложить энцефалографию как с диагностической, так и с лечебной целью. Энцефалография дала дальнейшее повышение остроты зрения. Оно, вероятно, вызвано тем, что как перемещение спинномозговой жидкости, так и вдувание воздуха в субарахноидальное пространство привело к разрыву неплотных арахноидальных спаек в области хиазмы и зрительных нервов. В начальном периоде заболевания некоторое улучшение было получено от внутривенных вливаний иодистого натрия, но оно было небольшим и нестойким. Следует также подчеркуть, что только динамика изменений поля зрения дала возможность обосновать диагноз оптохиазмального арахноидита.
Недавно Тавернье, Гийома и Розье опубликовали аналогичное наблюдение, показывающее благоприятный эффект энцефалографии при травматическом оптохиазмальном арахноидите.
Хирургическое лечение при оптохиазмальном арахноидите состоит в разъединении арахноидальных спаек и вскрытии арахноидальных кист в области хиазмы и внутричерепной части зрительных нервов. Оперативное вмешательство иногда приводит к повышению остроты зрения или же приостанавливает дальнейшее понижение функций. Среди 10 больных, оперированных по поводу оптохиазмального арахноидита, мы повышение остроты зрения наблюдали только у 1. Бурденко, Егоров и Скородумова наблюдали значительное повышение остроты зрения после операции у 7 больных из 11. Болляк, Давид и Пюш отмечают, что среди 129 больных повышение зрения после операции наступило у 48, т. е. в 37,2% случаев. Наиболее полные данные об эффективности оперативного лечения оптохиазмального арахноидита на значительном материале приводит Фелд. Среди 148 больных улучшение после операции наступило у 24% (из них стойкое у 10%), непосредственное ухудшение у 11% и у 61% больных острота зрения осталась без перемен. Летальность после оперативного вмешательства составляет 4%. Как указывают Давид, Болляк и Пюш, результаты оперативного вмешательства тем лучше, чем меньший срок до операции существовали зрительные расстройства. Однако в некоторых случаях и большой давности (от 2 до 6 лет) наступало повышение остроты зрения. Повышение остроты зрения наблюдается как при отсутствии изменений со стороны глазного дна, так и при атрофии зрительных нервов и застойных сосках. Скородумова отмечает, что лучшие результаты наблюдаются при длительности заболевания не более 1 года и при слабо выраженных изменениях со стороны глазного дна.
Как видно из этих данных, эффективность оперативного вмешательства при оптохиазмальном арахноидите не очень велика. Она значительно ниже, чем результаты оперативного вмешательства при опухолях области турецкого седла. Если учесть, однако, что операция все же в 24—37% дает улучшение зрения и часто останавливает дальнейшее прогрессирование процесса, то применение ее при оптохиазмальном арахноидите надо считать целесообразным.
Мы полагаем, что к оперативному вмешательству при оптохиазмальном арахноидите следует прибегать при прогрессирующем понижении функций после предварительного применения консервативных методов лечения. Ответственность офталмологов в деле лечения и выборе времени оперативного вмешательства особенно велика, так как заболевание это характеризуется почти исключительно глазными симптомами.
----
Статья из книги: Заболевания зрительного пути | Е. Ж. Трон





Комментариев 0