Измерительно-локализационная офтальмоскопия

Содержание:
Описание
↑ Измерение офтальмоскопируемых объектов по площади
В настоящее время применяются две разновидности офтальмоскопии: производство замеров непосредственно в момент офтальмоскопии и выполнение их на фотографических изображениях глазного дна, т. е. уже по окончании офтальмоскопии. В любом случае изображение глазного дна совмещают с измерительным устройством. При офтальмоскопии это достигается введением в окулярную систему приборов различных шкал, измерительных сеток, перекрестий и меток разной величины и формы. Используются также приспособления, которые позволяют оптически как бы разрезать исследуемый участок и дозированно сдвигать одну половину изображения относительно другой. Поскольку перемещения меток в плоскости изображения крайне невелики, для повышения точности измерений их регистрируют с помощью синхронных, но более значительных по амплитуде сдвигов шкалы вращающегося барабана («микрометрического винта»). После фоторегистрации глазного дна можно многократно и тщательно промерять интересующий объект без опасений, что достигнутая настройка собьется неожиданным движением глаза исследуемого; можно также получать проекционным путем большое увеличение деталей и производить замеры уже на экране обычным циркулем или линейкой.
Охарактеризуем некоторые планиметрические устройства.
Измерительный окуляр к БО-58 с десятикратным увеличением. Перед тем как приступить к измерениям, он вставляется в микроскоп вместо обычного окуляра2. В измерительном окуляре имеется микрометрическое устройство, подсветка шкалы и лупа. В оптическую систему устройства входят: окулярная линза, бипризма, глазная линза и защитное стекло. Окуляр позволяет производить измерения в диапазоне от 0,02 до 2,5 мм (при точности измерения в 0,01 мм).
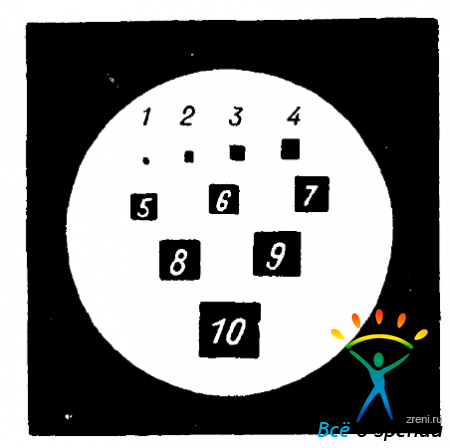
В комплекте БО-58 имеется также специальный окуляр с измерительными тест-объектами. На рис. 113
Рис. 113. Поле зрения окуляра 10х с измерительными тест-объектами к БО-58.
представлена схема их размещения в этом окуляре (10 черных квадратов со сторонами от 0,029 до 0,29 мм).
При офтальмоскопической планиметрии очень важна неподвижность глаза в момент измерения. Для этого в БО-58 имеются игла-указка и фиксационные метки.
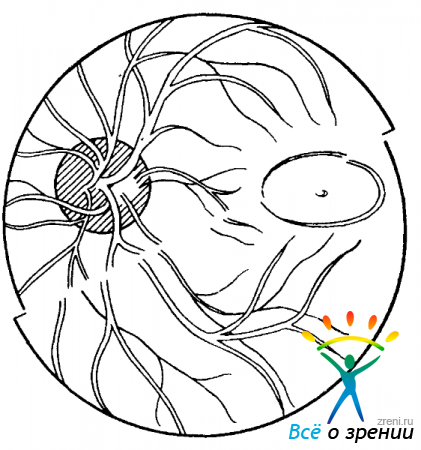
Рассмотрим методику работы с микрометрическим окуляром к БО-58. В этом окуляре имеется линза, состоящая из двух половин. Вращением микрометрического винта обе они смещаются одна относительно другой вдоль линии раздела, это вызывает смещение видимых через прибор двух половин изображения глазного дна (рис. 114).
Рис. 114. Смещение изображении половин глазного дна, наблюдаемое при одном из методов офтальмоскопической калиброметрии.
Перед началом измерения микровинт устанавливают в нулевое положение. Офтальмоскопически видимая картина глазного дна при этом оказывается обычной. Лишь в одном из диаметров можно уловить едва различимую разделительную линию. Дозированным перемещением фиксатора взора участок, подлежащий измерению, выводят в центр поля зрения. Поворотом обоймы измерительного окуляра вокруг его оси разделительную линию располагают по тому направлению, в котором нужно выполнить измерение. Пальцами правой руки нащупывают микровинт. При его вращении обе половины изображения начинают все более расходиться вдоль разделительной линии. В нашем примере (см. рис. 114) в результате смещения половин изображения сосуды сетчатки, идущие книзу от диска зрительного нерва, оказались как бы разорванными. Обратите внимание на третий сосуд слева: правый его контур в нижней половине раздвоившегося поля как бы продолжает левый контур в верхней половине. Следовательно, путь, который в данном случае суммарно прошли обе половины изображения глазного дна, как раз равен калибру отмеченной вены.
При данной методике измерения мы судим о величине объекта косвенно, по степени потребовавшегося поворота микрометрического винта. Число делений, на которые переместился при этом винт, позволяет охарактеризовать калибр данной вены в относительных единицах (в делениях винта прибора). Соблюдая постоянные условия настройки прибора, в последующем можно проследить за реакцией именно этой вены на различные терапевтические воздействия. Для динамических оценок такие измерения в относительных единицах вполне достаточны. В ранее выпускавшихся моделях БО калиброметрическое устройство предусмотрено не было. При отсутствии БО-58 (или еще более современных офтальмоскопических приборов) мы советуем приспособить к БО измерительный окуляр от обычного микроскопа.
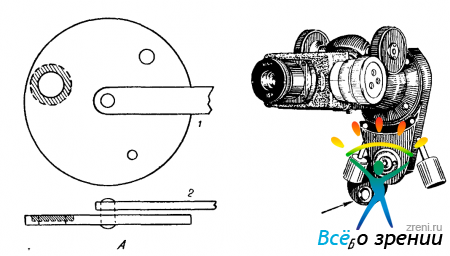
Серийный окулярный винтовой микрометр АМ-9-2 от лабораторного микроскопа (рис. 115)
Рис. 115. Микрометр АМ-9-2.
с помощью выточенной переходной втулки, по предложению Веллера, устанавливается в тубусе микроскопа БО вместо его обычного окуляра. Правда, для выполнения измерений замены окуляров недостаточно. В одном из дисков БО с диафрагмами семимиллиметровое отверстие растачивается до девятимиллиметрового (рис. 116, А заштриховано)
Рис. 116. Переоборудование диска с диафрагмами в БО для калиброметрии.
1 — вид спереди; 2 — вид сбоку. Объяснение в тексте.
1 — вид спереди; 2 — вид сбоку. Объяснение в тексте.
и в образовавшийся паз вклеивают линзу — 4,0 D (рис. 116, Б). На рис. 117
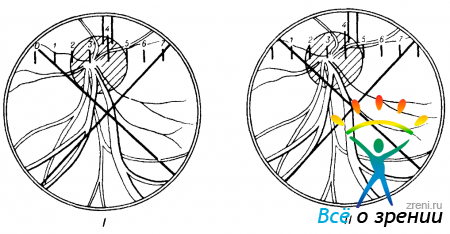
Рис. 117. Измерительная система микрометра АМ-9-2, видимая в поле зрения БО на фоне глазного дна. Объяснение в тексте.
видна измерительная система этого микрометра на фоне деталей глазногодна. В верхней части рассматриваемого поля зрения имеется неподвижная шкала, вдоль нее при вращении микрометрического винта перемещается нониусная вилка. Синхронно с последней смещается и перекрестье. Для измерения очень мелких деталей, в частности калибра сосудов, пользуются установкой именно перекрестья поочередно на двух крайних точках измеряемого отрезка.
Процесс измерения калибра одной из ветвей центральной вены сетчатки представлен на том же рисунке. Фиксацией взора испытуемого в определенном направлении в поле зрения прибора выведен интересующий исследователя участок. Замерим поперечник вены, расположенной справа, в той ее части, которая идет почти строго вертикально. Для этого потребуется вращением измерительного окуляра вокруг его оси перевести шкалу с цифрами в горизонтальное положение. Прибор готов для замеров в горизонтальном направлении. Теперь либо вращением микрометрического винта, либо легким сдвигом фиксирующего устройства добиваются точного совмещения перекрестья с левым контуром измеряемого сосуда (рис. 117, I). Отмечают, при каком делении микрометрического винта это достигнуто. Затем, вращая этот винт по часовой стрелке, переводят перекрестье на правый контур того же сосуда (рис. 117, II). Вновь производят отметку на шкале отсчетного барабана винта. Разница между двумя замерами указывает, какой путь был проделан перекрестьем в процессе измерения и, следовательно, каков калибр данного сосуда в делениях шкалы отсчетного барабана, т. е. снова в относительных единицах.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Вместе с перекрестьем так же слева направо по цифровой шкале смещается и нониусная вилочка. В рассматриваемом выше примере она сместилась с цифры «4» до середины расстояния между цифрами «4» и «5», т. е. примерно на 0,4 деления. Но это — довольно грубый отсчет. Им можно пользоваться при измерении таких крупных объектов, как диск зрительного нерва. Каждое деление шкалы соответствует 100 делениям отсчетного барабана или полному обороту микрометрического винта (всякий раз, когда нониусная вилка устанавливается на одном из делений неподвижной шкалы, на барабане это соответствует нулю). Для большей точности к этим данным прибавляют отсчеты, полученные с помощью микрометрического винта при оценке неполных делений шкалы.
Более сложными являются измерения на глазном дне в абсолютных единицах, так как они требуют учета многих факторов, в том числе и рефракции исследуемого глаза. Применительно к эмметропическому глазу можно округленно считать, что цена делений шкалы микрометрического окуляра 10Х к БО-58 составляет 0,06 мм на глазном дне (по «Инструкции»), В окуляре АМ-9-2 цена одного деления отсчетного барабана на дне эмметропического глаза составляет 0,0067 мм (Веллер).
Использование окуляра с тест-объектами для БО-58 служит также целям получения абсолютных цифр. В процессе исследования тест-объекты сопоставляются с измеряемым на дне глаза фокусом либо путем сравнения (при расположении их по соседству), либо путем наложения тест-объекта на измеряемый очаг. Метод не требует никаких расчетов, так как для каждой пробной метки в «Инструкции» к прибору уже указаны не истинные ее размеры, а те размеры, которые занимает проекция этой метки на глазном дне. Однако из-за ограниченного числа этих меток в данном окуляре способ нельзя отнести к точным, тем более, что размеры каждой метки усреднены без учета влияния рефракции исследуемого глаза.
Фотографическая планиметрия позволяет объективизировать результаты каждого исследования. Однако и этот метод не освобождает от трудностей в получении данных об абсолютных размерах объектов на глазном дне.
Для фотопланиметрии нужны весьма качественные отпечатки с глазного дна при том условии, что проекционное увеличение используемого аппарата известно. Фотоснимок глазного дна, выполненный с помощью, например, «Ретинофота», совмещают с масштабной сеткой, изготовленной на пленке, и рассматривают на просвет под увеличением (рис. 118, а).
Рис. 118. Фотографическая калиброметрия с помощью сетки (а) и с помощью круглого тест-объекта (б).
Для этого пригоден, в частности, детский фильмоскоп. Если сторона каждого квадрата сетки равна, к примеру, 1 мм, то с учетом увеличения «Ретинофота» (2,8Х) на глазном дне стороне такого квадрата будет соответствовать без поправки на рефракцию примерно 0,357 мм (1 : 2,8=0,357). Исходя из этого, следует полагать, что истинные размеры очага, изображенного на рис. 118, а, примерно составляют по горизонтали 0,357X2=0,714 мм и по вертикали —0,357X2,5=0,893 мм.
Для измерения калибра сосудов сетчатки Трясков рекомендует использовать большой набор круглых тест-меток, нанесенных на прозрачной пленке и легко размножаемых фото-путем.
Эти метки поочередно как бы вписываются своим диаметром в просвет измеряемого сосуда. Таким образом отыскивается та из них, которая больше других отвечает поперечному размеру сосуда (рис. 118, б). Цена каждой метки в абсолютных цифрах для дна глаза должна быть заранее известна.
При отсутствии меток, подобных описанным, следует воспользоваться таким приемом. Фотопленка с изображением глазного дна помещается в проектор; кадр фокусируется на белом экране. С помощью циркуля и линейки измеряется поперечник сосуда или другая интересующая исследователя деталь глазного дна на экране. После этого необходимо найденную величину уменьшить с учетом суммарного увеличения в момент фотографирования и в момент проекции. Для решения данной задачи в фильмоскоп помещают объект заранее известной величины (например, сетку со стороной квадрата в 1 мм). Измерив на том же экране при тех же условиях сторону квадрата, находят увеличение, возникающее при проекции (к примеру, оно равно 16Х). Проекционное увеличение «Ретинофота», как выше было сказано, составляет 2,8X. Таким образом, суммарное увеличение изображения глазного дна на экране в нашем примере: 2,8Х 16 = 44,8Х. Если, например, диаметр измеряемого на экране сосуда составляет 12 мм, в действительности, на глазном дне, он будет равен 12:44,8 = = 0,268 мм.
В заключение раздела следует отметить, что при решении большинства клинических задач вполне можно ограничиться проведением относительной планиметрии. Если же необходимо получить данные об истинных размерах объекта на глазном дне, следует прибегнуть к фотопланиметрии. Для осуществления этой методики как минимум нужен аппарат для фотографирования глазного дна и фотопроектор.
Освоение методик измерения офтальмоскопируемых объектов по площади (офтальмопланиметрии) лучше всего начинать с производства замеров диска зрительного нерва (в разных направлениях) и поперечника расположенных около него крупных сосудов сетчатки. И при офтальмоскопической и при фотографической планиметрии заключение целесообразно делать лишь после трех и более повторных замеров. Хорошее совпадение результатов в известной мере служит критерием правильности измерений. Рекомендуем дать ответ на 2 контрольных вопроса (№ 45—46).
↑ Измерение офтальмоскопируемых объектов по высоте (глубине)
При офтальмоскопических измерениях по высоте (глубине) обычно исходят из того, что различные по удалению от узловой точки глаза участки глазного дна имеют неодинаковую рефракцию. Установлено такое соотношение: разница уровней на 1 мм приводит к сдвигу рефракции на 3,0 D. Для целей такой «офтальмопрофундометрии» целесообразно воспользоваться электроофтальмоскопом. Если для четкого видения двух рядом лежащих участков глазного дна потребуется изменять корригирующую линзу в электроофтальмоскопе на 1,0 D, разница в уровне между этими участками составляет округленно 0,3 мм. Кроме сопоставления уровней рядом лежащих участков, таким приемом можно сравнивать уровни удаленных один от другого, но симметричных отделов поверхности глазного дна одного и того же или обоих глаз (при подозрении на новообразование или иной объемный процесс). При этом нужно особо точно соблюдать равное удаление прибора от каждого из глаз и выключать собственную аккомодацию.
При отсутствии ЭО для офтальмопрофундометрии можно воспользоваться и зеркальным офтальмоскопом, производя им скиаскопию на различных участках глазного дна. Обычно скиаскопию осуществляют с целью определения рефракции, ограничивая область исследования макулярной или парамакулярной зоной. Но довольно точные данные (до 1,0 D) могут быть получены этим способом и при осмотре парацентральных участков. Сравнивая рефракцию в зоне патологического объекта и на участке нормального глазного дна в сопоставимом месте (того же или второго глаза больного), получают представление об уровне патологического очага. Сдвиг рефракции на очаге в миопическую сторону говорит о том, что патологический участок находится глубже, чем та часть глазного дна, с которой проводится сравнение. Наоборот, относительная «гиперметропизация» результатов скиаскопии на проекции очага свидетельствует о том, что он выстоит в полость глаза. Такая скиаскопическая офтальмопрофундометрия менее точна, чем исследование с помощью ЭО. При работе с последним удается оценивать уровень даже очень небольших по площади объектов, занимающих лишь часть поля зрения прибора (при условии их четкой видимости). При скиаскопии же теневые картины в зрачке формируются на фоне диффузного рефлекса с глазного дна. Поэтому данный вид измерительной офтальмоскопии применим лишь при достаточно обширных по площади объемных деформациях внутренних оболочек глаза. Рассмотренные выше приемы офтальмопрофундометрии ценны тем, что позволяют осуществлять количественную регистрацию рельефа патологического очага в его динамике. Рекомендуем усвоить их практически при работе с больными соответствующего профиля.
↑ Локализация офтальмоскопируемых объектов
Определение «координат» патологических изменений на глазном дне нужно не только для облегчения повторного их поиска. В целом ряде случаев (внутриглазные инородные тела, разрывы сетчатки при отслойке и т. п.) знание точного местоположения объекта необходимо для правильного осуществления оперативного вмешательства. И если динамическое наблюдение за патологическим очагом облегчается в основном «привязыванием» очага к таким опознавательным пунктам, как сосуды сетчатки, то точность оперативного выхода на инородное тело или на разрыв сетчатки бывает связана с оптико-геометрической оценкой местоположения патологического объекта в глазу. Ведь при операции важно не просто знать офтальмоскопическую локализацию очага. Нужно еще с достаточной точностью ориентироваться в его угловых и линейных координатах относительно опознавательных пунктов, хорошо видимых на поверхности глазного яблока (центр роговицы, лимб и т. д.). При обратной офтальмоскопии такая оптико-геометрическая локализация обеспечивается сочетанным применением зеркального офтальмоскопа и простого периметра.
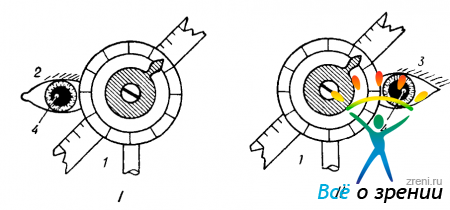
Для того, чтобы локализовать объект на глазном дне, нужно, естественно, сначала его увидеть. А он может располагаться и на периферии глазного дна, когда офтальмоскопия осуществляется, как говорилось выше, при довольно значительном отклонении глаза больного (или головы вместе с глазом) от прямого положения. При этих условиях предпочтение должно отдаваться ручному периметру, который легко может быть ориентирован в положении, соответствующем отклоненному взору больного. В процессе исследования периметр удерживается в нужном положении самим больным. Рукоятка всегда ориентируется строго вдоль сагиттальной плоскости головы больного. Этим определяется точность положения градусной шкалы. Для устойчивости фиксации больному рекомендуют одной рукой плотно захватить рукоятку, а другой — ответвление, несущее на себе вращающуюся дугу (рис. 119).
Рис. 119. Позиция рук больного и врача при офтальмоскопической локализации объектов на глазном дне с помощью ручного периметра.
Предплечья желательно прижать к груди. Взору больного и оси периметра придается такое положение, при котором врач без больших усилий, сидя или стоя, имеет возможность четко офтальмоскопировать исследуемый объект.
Чем меньше отклоняется взор больного от срединного положения в глазнице, тем меньше локализационные ошибки, связанные с ротаторным компонентом действия косых мышц глаза. В связи с этим следует воздерживаться от сильных смещений оси исследуемого глаза в направлении промежуточных меридианов, так как это ведет к ошибке при определении меридиана расположения объекта на глазном дне. Лишь тогда, когда очаг находится в височной зоне периферии глазного дна, приходится отклонять не голову больного, а глаз, так как только такое движение освобождает нужные отделы глаза от «затеняющего» действия носа и переносицы.
Итак, больной усажен в удобную позицию, периметр фиксирован достаточно устойчиво, а ось его ориентирована в нужном направлении. Куда должен смотреть пациент? И каким глазом? Больной должен смотреть так, чтобы анатомическая ось исследуемого глаза (а не оптическая) ориентировалась строго на центр дуги периметра. Почему анатомическая? Да потому, что именно она является осью симметрии глазного яблока, осью «координатной системы». На операционном столе мы можем ориентироваться лишь на анатомический, а не на оптический центр роговицы. Оптическая ось глаза может, как известно, отклоняться от анатомической на угол, достигающий у отдельных лиц 5, 10 и даже 15° (угол «гамма»).
Поэтому такая методика, когда больному завязывают здоровый глаз и предлагают смотреть больным глазом (при достаточной остроте зрения) в центр периметра, не гарантирует от ошибок в офтальмоскопической локализации внутриглазных очагов и включений. Чтобы избежать ошибки, следует вначале убедиться, что положение исследуемого глаза соответствует требуемому (то есть анатомическая ось ориентирована на центр периметра). Проще всего это сделать, воспользовавшись оценкой роговичного рефлекса от зеркала офтальмоскопа. Врач располагается перед больным таким образом, чтобы через отверстие офтальмоскопа исследуемый глаз был виден возможно ближе к центру периметра, сначала справа, а затем и слева от диска градусной шкалы поворотов. Если глаз больного стоит правильно, роговичный рефлекс в обеих позициях наблюдателя будет находиться в симметричных точках роговицы, вблизи центра зрачка (рис. 120, I и II).
Рис. 120. Положение контрольного роговичного рефлекса, получаемого от офтальмоскопа при двух позициях наблюдателя, в случае правильной ориентации оси исследуемого глаза (схема, вид спереди).
1 — угловая шкала периметра; 2 и 3 — симметрично наблюдаемые картины одного и того же исследуемого глаза; 4 — роговичный рефлекс.
1 — угловая шкала периметра; 2 и 3 — симметрично наблюдаемые картины одного и того же исследуемого глаза; 4 — роговичный рефлекс.
При неверной установке глаза, когда ось его отклоняется вправо или влево, рефлексы сместятся по роговице в противоположную сторону. При отклонениях оси глазного яблока кверху или книзу горизонтальная симметрия рефлексов будет сохраняться, но сами они отклонятся вниз или вверх относительно середины зрачка.
Когда фиксация центра периметра больным глазом не обеспечивает должной установки анатомической оси (из-за большого угла «гамма»), необходимо переместить взгляд в нужную сторону и настолько, чтобы контрольный роговичный рефлекс занял правильную позицию. Но куда в таком нередком случае должен смотреть больной? При малом угле «гамма» новую фиксационную метку из лейкопластыря можно поместить на неподвижные парацентральные элементы арматуры периметра (с соответствующей поправкой). При больших величинах этого угла фиксацию взора следует переносить на какие-либо внешние предметы за спиной врача, как это рекомендовалось делать при обзорной офтальмоскопии.
Фиксацию взора лучше вообще переключать на второй, не исследуемый глаз, функции которого обычно бывают более высокими. Конечно, при этом могут сказываться еще такие факторы, как скрытое и явное косоглазие. Однако поправку на них выполнить нетрудно, а выигрыш в точности исследования не вызывает сомнений. Практически поступают следующим образом. Обнаружив рефлекс от зеркала на роговице исследуемого глаза, предлагают больному фиксировать взором кончик собственного пальца, установленного на центр дуги периметра. Затем палец сдвигается до перемещения светового рефлекса в правильное положение. Если кончик пальца, на который смотрит больной, не выходит при этом за пределы центральной зоны периметра, на месте пальца укрепляют метку из пластыря. Если же имеется косоглазие и палец занимает в связи с этим довольно периферическое положение, потребуется помощник. Он, руководствуясь командами производящего исследование, должен перемещать позади наблюдателя какой-либо предмет, служащий теперь объектом фиксации взора. Когда рефлекс займет правильное положение, помощник укрепляет в нужном месте на стене хорошо заметную метку (например, из того же лейкопластыря).
Итак, анатомическая ось осматриваемого глаза при локализационной офтальмоскопии должна быть ориентирована строго на центр периметра, независимо от того, каким глазом осуществляется фиксация, есть ли угол «гамма», имеется ли косоглазие и т. п.
В ходе исследования нужно периодически проверять сохранение достигнутой установки. Если будут соблюдены при этом также: правильное положение лицевого упора периметра (на нижний край глазницы), устойчивость позы больного, надежная и правильная иммобилизация периметра — собственно локализация объекта на глазном дне уже не составит трудностей и будет достаточно точной. Методически она состоит из следующих этапов.
1. Дуга периметра осторожно разворачивается в плоскость меридиана, который близок меридиану расположения объекта, ориентировочно установленному при обзорной офтальмоскопии. Однако на данном этапе точного совпадения следует избегать. Ось вращения дуги должна быть предварительно поджата настолько, чтобы силой трения сама дуга удерживалась в любом положении и вместе с тем для смещения ее не требовалось бы больших усилий, способных развернуть периметр в руках больного (для осторожности не мешает помощнику, двигающему дугу, второй рукой удерживать ее основание от смещений).
2. Врач, производящий офтальмоскопическое просвечивание или офтальмоскопию, перемещает свою голову с зеркалом перед глазом до тех пор, пока объект наблюдения не будет виден точно в центре зрачка (или поля зрения офтальмоскопической лупы, центрированной по зрачку). Если офтальмоскопическое зеркало при этом попадает в тень периметра или головы больного, помощник переставляет офтальмоскопический фонарь.
3. Вслед за этим по команде врача помощник осторожно поворачивает дугу периметра в направлении офтальмоскопического пучка лучей. Когда дуга еще полностью не закрыла от взора врача изображение локализуемого объекта, но на ней уже появилось световое пятно, позволяющее судить о месте пересечения дугой оси офтальмоскопии, определяют по градусным отметкам на дуге периметра угловое отклонение объекта от оси глаза. Далее помощник слегка поворачивает дугу, полностью перекрывая офтальмоскопическое поле зрения, и по шкале поворотов уточняет и регистрирует в градусах теперь уже меридиан расположения объекта на глазном дне.
Направление меридиана (в часах «лимбального циферблата») залегания патологического объекта указывает не та половина дуги периметра, которая пересекается световым пучком от офтальмоскопа, а противоположная. Отклонение ее (по часовой стрелке) от вертикали на каждые 30° соответствует изменению меридиана «на 1 час».
Исследование повторяют трижды, записывая полученные цифры. Если разброс их не превышает 5° по дуге и 15° по меридиану— значит исследование производилось правильно (повторяемость результатов — важный критерий точности любого исследования). Для окончательной регистрации дуговых и угловых координат объекта из трех полученных величин берут средние цифры. Пользоваться «средними» не следует, когда расхождения между отдельными замерами превышают указанные выше пределы. Нужно потренироваться в исследовании и добиться более стабильных результатов.
В заключение обязательно вновь проверяют положение больного глаза относительно центра периметра (по роговичному рефлексу). Если обнаружится неточность установки — ее исправляют и осуществляют локализацию еще раз.
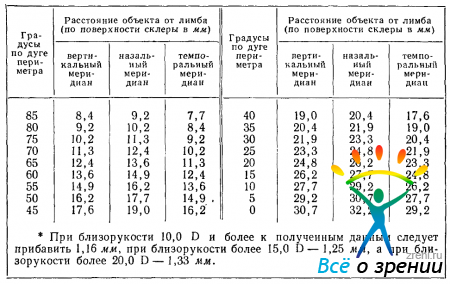
Перевод угловых координат в линейные (для оценки отстояния очага от лимба по склере в миллиметрах) производится либо по специальным подвижным схемам, либо, что проще, по таблицам (с поправками на рефракцию глаза или же без них; табл. 2).
Таблица 2. Перевод данных периметрического исследования в линейные меры (по Стайну) *
Упражнения в локализационной офтальмоскопии не обязательно проводить с больными, имеющими очаговую патологию глазного дна. Эти навыки могут быть приобретены и при локализации заметных элементов нормального глазного дна (развилок ретинальных сосудов, пигментных пятен, мест ветвления крупных сосудов увеального тракта и др.).
Выше был описан основной вариант методики локализационной офтальмоскопии. В нем не учтены особенности истинной проекции на склеру тех объектов, которые располагаются не в плоскости глазного дна, а заметно выступают в его полость.
В качестве примера остановимся на разрыве сетчатки, находящемся на высоте отслойки.
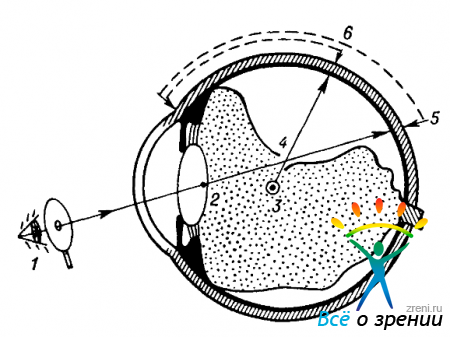
Из сказанного ранее должно быть ясно, что с помощью офтальмоскопа и периметра определяют оптическую проекцию разрыва на склеру (по направлению луча, идущего через узловую точку глаза). Эта проекция далеко не всегда совпадает с центральной проекцией (по линии, соединяющей разрыв с центром глазного яблока). А ведь хирурга интересует именно центральная проекция, по направлению которой после операции область разрыва прилегает к сосудистой оболочке. Особенно велики расхождения при расположении пузыря на периферии глазного дна (рис. 121).
Рис. 121. Схема, иллюстрирующая причину ошибочных результатов локализационной офтальмоскопии при выстоянии объекта в полость глаза.
1—наблюдатель; 2—6 — см. в тексте (дуга 5—6 представляет собой ошибку в расчетах).
1—наблюдатель; 2—6 — см. в тексте (дуга 5—6 представляет собой ошибку в расчетах).
Для внесения необходимой поправки есть много приемов, в том числе и таких, которые используют принцип объемного моделирования ситуации, складывающейся в глазу при отслойке сетчатки. Мы рекомендуем один из простых приемов, в котором используются электрический ручной офтальмоскоп и схема-измеритель Балтина—Поляка для рентгенолокализации инородных тел в глазу.
По приведенной выше таблице определяется удаление оптической проекции разрыва от лимба в миллиметрах. Соответствующая точка (5—по рис. 121) отыскивается на контуре боковой схемы-измерителя с учетом шкалы поправок, помещенной у ее края. Затем схема укладывается на обычную миллиметровую линейку таким образом, чтобы край линейки соединил точку найденной оптической проекции 5 с задним полюсом хрусталика (т. е. «узловой точкой» — 2). Далее, с помощью ЭО определяют рефракцию в зоне разрыва и в аналогичном участке второго здорового глаза. Разница в рефракции примерно укажет на отстояние разрыва от глазного дна по линии офтальмоскопии (то есть на длину отрезка 4—5). Перевод в линейные величины осуществляется обычным путем: 3,0 D считаются эквивалентными 1 мм. Определив эту величину, откладывают ее на линейке, лежащей под прозрачной схемой, от точки 5 кпереди (то есть находят положение точки 4, которая примерно совпадает с истинным пространственным положением разрыва в глазу). Остается соединить эту точку с центром схемы-измерителя (с точкой 3) наложением сверху второй линейки, чтобы на месте пересечения ее края с контуром схемы-измерителя получить искомую точку (6). Поскольку основные цифры схемы-измерителя указывают на удаление этой точки от плоскости лимба, а не от самого лимба, для получения операционной координаты надлежит опять воспользоваться шкалой поправок (в сторону увеличения полученной цифры). А теперь попробуйте таким способом решить сходную задачу (№ 47).
Выступающие в полость глазного яблока объекты могут быть более или менее подвижными. О точном местоположении таких объектов, естественно, вообще говорить не приходится. В задачу локализационной офтальмоскопии при этих формах патологии входит установление (или исключение) самого факта подвижности.
Нередко пользуются такой методикой. После обнаружения объекта на глазном дне при определенной фиксации взора больного предлагают ему отклонить взор, а затем резко вернуть глазное яблоко в прежнюю, исходную позицию. Продолжающееся 1—2 секунды после этого перемещение объекта в офтальмоскопическом поле зрения истолковывается как свидетельство его подвижности в глазу. Но это — неубедительная методика. Ведь глаз никогда не останавливается сразу. Возникают установочные движения. Пока глаз не остановится полностью, фиксированные на его дне объекты будут смещаться в офтальмоскопическом поле, но, конечно же, вместе с оболочками глаза. Достоверным признаком подвижности объекта нужно считать только такой его сдвиг, который сопровождается изменением проекции относительно прочих деталей глазного дна, либо изменением его геометрических координат или же формы.
Практически об этом узнают следующим образом.
Производят офтальмоскопию при обычном (сидячем) положении больного. Затем повторяют ее при положении больного лежа на спине. При этом подвижный объект изменит свою позицию. Если он тяжелее окружающей среды, он сместится ближе к заднему полюсу глаза, если легче, он сместится кпереди. При этом изменится проекция исследуемого объекта на ориентиры глазного дна или же на дугу периметра (последнее — при достаточно большой амплитуде сдвига). Сказанное поясним рисунком 122.
Рис. 122. Схема офтальмоскопической пробы на подвижность внутриглазного осколка. Исследование в сидячем (Л) и лежачем (Б) положениях.
1 — глаз больного; 2 — глаз наблюдателя; 3 — офтальмоскопическое поле; 4 и 5 — положения, занимаемые осколком в первой и во второй фазах пробы.
1 — глаз больного; 2 — глаз наблюдателя; 3 — офтальмоскопическое поле; 4 и 5 — положения, занимаемые осколком в первой и во второй фазах пробы.
Такую гравитационную пробу можно осуществлять и при иных вариантах позы больного (например, офтальмоскопия при укладке его на правый и на левый бок). Но первый вариант легче осуществить, да и результаты он дает вполне надежные.
Элементы локализационной офтальмоскопии присутствуют и в таком комбинированном исследовании, как офтальмоскопическая магнитная проба. Смещения (или повороты) металлического внутриглазного осколка при включении или поднесении к глазу магнита, которые свидетельствуют о магнитной природе инородного тела, оцениваются по тем же правилам, как и в предыдущем варианте исследования.
↑ Контрольные вопросы и задачи (№ 40—47)
40. При офтальмоскопическом просвечивании на фоне красного зрачка у его верхнего края вы видите темную тень. Предполагая, что она формируется: а) в роговице; б) в толще хрусталика; в) на глазном дне, куда вы отклоните взор больного,
чтобы для каждого случая «вывести» тень в центр зрачка: вверх, вниз, вправо, влево?
41. Можно ли использовать фокальный свет при исследовании глазного дна:
а) зеркальным офтальмоскопом, б) безрефлексным офтальмоскопом, в) электроофтальмоскопом, г) щелевой лампой. Да, нет?
42. При исследовании параллакса выявлено, что сосуды на диске зрительного нерва смещаются меньше, чем за его пределами. Об углублении или о выстоянии диска это говорит?
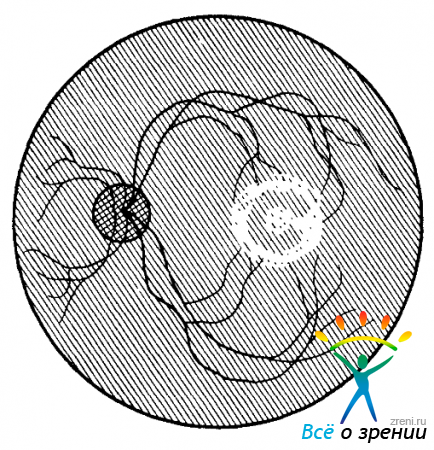
43. На рис. 123
Рис. 123. Схема офтальмоскопической картины глазного дна (к задаче № 43).
приведена схематическая картина ретинальных рефлексов. Пояснения: кольцевой рефлекс, окаймляющий желтое пятно, смещается в ту же сторону, что и БО, а треугольный «парафовеолярный» рефлекс — в противоположном направлении; расширенный фовеолярный рефлекс распадается на множество блестящих малоподвижных точек, которые окаймляются узкой несплошной полоской слабого рефлекса, смещающегося против направления сдвигов прибора. Ответьте: на вогнутой, выпуклой, плоской или иной форме поверхности формируются все эти рефлексы? Дайте синтетическую оценку рельефа макулярной области сетчатки.
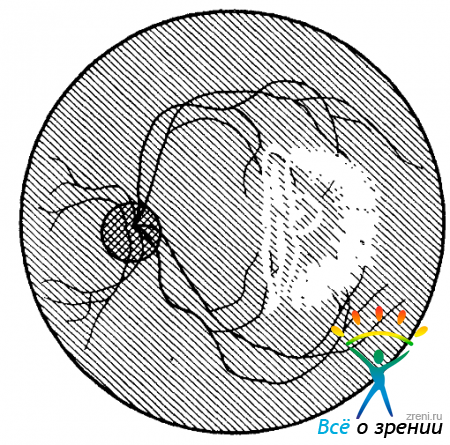
44. Обширный вертикальный разрыв хориоидеи в папилломакулярной области (рис. 124).
Рис. 124. Схема офтальмоскопической картины глазного дна (к задаче № 44).
Макулярные рефлексы со стороны разрыва отсутствуют, а с противоположной стороны расширены (особенно внешний, который распадается местами на группы тесно расположенных радиальных полосок); движение их в сравнении с нормой не извращено, они лишь несколько отодвинуты от хорошо заметного фовеолярного рефлекса. Разрыв хориоидеи с двух сторон окаймлен извилистыми полосками рефлекса, одна из которых пересекает макулу. Эти полоски смещаются в ту же сторону, что и БО. По линии разрыва проходит третий линейный рефлекс, его сдвиг осуществляется в обратном направлении. Каков рельеф глазного дна в области заднего полюса: сетчатка в проекции разрыва сосудистой западает, выстоит, имеет нормальный уровень? Область желтого пятна со стороны, противоположной разрыву, слегка западает, слегка выстоит, имеет нормальный уровень?
45. В комплекте БО-58 есть два измерительных приспособления: а) с окулярной линзой; б) с тест-объектом. Каким из них лучше пользоваться: 1) для измерения диаметра сосудов; 2) для измерения площади патологического очага?
46. Рассчитайте (без учета влияния рефракции) истинный калибр ретинального сосуда, если размеры его фотографического изображения, полученного на «Ретинофоте» и отброшенного проектором на экран, составляют 9 мм? При тех же условиях квадрат со сторонами в 1 мм, изображенный на пленке, при отбрасывании его на экран увеличивается до 15 мм.
47. Разрыв сетчатки офтальмоскопируется на 3 часах под углом 45° к сагиттальной оси глаза. Рефракция в области разрыва— гиперметропия 20,0 D. В аналогичном месте глазного дна второго глаза рефракция примерно эмметропическая. На каком удалении от лимба находится истинная проекция разрыва на склеру и как велика была бы ошибка, если бы хирург ориентировался на прямые данные локализационной офтальмоскопии?
----
Статья из книги: Клиническое исследование глаза с помощью приборов | Волков В. В., Горбань А. И., Джалиашвили О. А.




Комментариев 0