Воспалительные заболевания сосудистой оболочки
Содержание:
Описание

Острыми состояниями, требующими неотложного вмешательства врача являются воспалительные заболевания сосудистой оболочки — увеиты.
Увеиты разделяют по этиологии, локализации, активности процесса и течению.
↑ Классификация увеитов (Н.С. Зайцева, 1984)
По этиологии.
Инфекционные и инфекционно-аллергические увеиты:
• вирусные;
• бактериальные;
• паразитарные;
• грибковые.
Аллергические неинфекционные увеиты:
• атопические;
• при лекарственной аллергии;
• при пищевой аллергии;
• сывороточные увеиты при введении вакцин и сывороток;
• гетерохромный циклит Фукса;
• глаукомоциклитические кризы.
Увеиты при системных и синдромных заболеваниях:
• ревматизме;
• ревматоидном артрите;
• болезни Бехтерева;
• синдроме Рейтера;
• болезни Бехчета;
• синдроме Шегрена;
• рассеянном склерозе;
• псориазе;
• гломерулонефрите;
• язвенном колите;
• саркоидозе;
• синдроме Фогта-Коянаги-Харады и др.
Посттравматические увеиты:
• после проникающего ранения;
• контузионный;
• послеоперационный;
• факогенный;
• симпатическая офтальмия.
Увеиты при других патологических состояниях организма:
• при нарушениях обмена;
• при нарушениях функции нейроэндокринной системы (при менопаузе, сахарном диабете); •токсико-аллергические иридоциклиты (при распаде опухоли, сгустков крови, отслойке сетчатки, болезнях крови).
Увеиты неясной этиологии.
По локализации процесса.
Передний увеит: ирит, иридоциклит, циклит, кератоувеит.
Периферический увеит. Задний увеит: хориоретинит (очаговый, мультифокальный, диссеминированный), нейрохориоретинит, эндофтальмит.
Панувеит: генерализованный увеит, увеакератит, панофтальмит.
По активности процесса.
Активный.
Субактивный.
Неактивный.
По течению.
Острый. Подострый.
Хронический (ремиссия, рецидив).
Этиология и патогенез
Воспалительный процесс в переднем отделе сосудистого тракта может начаться с радужки (ирит) или с ресничного тела (циклит).
В связи с общностью кровоснабжения и иннервации этих отделов заболевание переходит с радужки на ресничное тело и наоборот - развивается иридоциклит.
Густая сеть широких сосудов увеального тракта с замедленным кровотоком создает благоприятные условия для оседания в ней микрои организмов, токсинов и иммунных комплексов. Любая инфекция, развившаяся в организме, может вызвать иридоциклит. Часто причиной воспаления является фокальная инфекция ротовой полости, миндалин, придаточных пазух носа, желчного пузыря и др.
Инфекционно-аллергические иридоциклиты возникают на фоне хронической сенсибилизации организма к внутренней бактериальной инфекции или бактериальным токсинам. Чаще инфекционно-аллергические иридоциклиты развиваются у больных с нарушениями обмена веществ при ожирении, диабете, почечной и печеночной недостаточности, вегетососудистой дистонии.
Аллергические неинфекционные иридоциклиты возникают при лекарственной и пищевой аллергии, после гемотрансфузий, введения сывороток и вакцин.
Аутоиммунное воспаление развивается на фоне системных заболеваний организма: ревматизма, ревматоидного артрита, детского хронического полиартрита (болезнь Стилла), при псориазе, саркоидозе и др.
Иридоциклиты могут проявляться как симптомы в составе сложных синдромов: офтальмостоматогенитального — болезни Бехчета, офтальмоуретросиновиального — болезни Рейтера, болезни Фогта-Коянаги-Харады, анкилозирующем спондилоартрите — болезни Бехтерева и др.
Экзогенными причинами развития иридоциклитов могут быть контузии, ожоги, травмы, которые нередко сопровождаются внедрением инфекции.
Согласно одной из концепций патогенеза увеитов (Н.С. Зайцева, Р.И. Шатилова), воспалительный процесс в сосудистом тракте рассматривается как взаимодействие комплекса факторов, включающих общую и местную сенсибилизацию организма, нарушение гематоофтальмичекого барьера и повторное проникновение антигена в глаз. Последнее может происходить как в виде прямого поступления, так и под влиянием общих заболеваний, стрессовых ситуаций и т.п., когда снижается уровень общего и местного иммунитета, способствуя дополнительному проникновению в глаз антигена из экстраокулярных очагов воспаления. Значение инфекций в этиологии увеитов не отрицается, однако им отводится в основном роль пускового механизма в развитии процесса, а главное предпочтение отдается иммунным механизмам.
По характеру экссудата различают серозные, фибринозные, гнойные и геморрагические иридоциклиты, по течению — острые, подострые и хронические, по морфологической картине — очаговые (гранулематозные) и диффузные (негранулематозные) формы воспаления. Морфологический субстрат основного очага воспаления при гранулематозном иридоциклите представлен большим количеством лейкоцитов, мононуклеарными фагоцитами, эпителиальными, гигантскими клетками и зоной некроза. Очаговая картина воспаления характерна для гематогенного метастатического внедрения инфекции.
Инфекционно-аллергические и токсико-аллергические иридоциклиты протекают в форме диффузного воспаления. При этом первичное поражение глаза может находиться за пределами сосудистого тракта и располагаться в сетчатке или зрительном нерве, откуда процесс распространяется в передний отдел сосудистого тракта. При этом процесс возникает внезапно, развивается быстро, как гиперергическое воспаление. Основные проявления — нарушения микроциркуляции с образованием фибриноидного набухания сосудистой стенки. В очаге гиперергической реакции отмечаются отек, фибринозная экссудация радужки и ресничного тела, плазматическая лимфоидная или полинуклеарная инфильтрация.
↑ Клинические признаки и симптомы передних увеитов.
Острые иридоциклиты начинаются внезапно. Одним из первых субъективных симптомов является сильная боль в глазу, распространяющаяся вокруг него и захватывающая соответствующую половину лица и головы. Боль связана с поражением окончаний тройничного нерва. Боль усиливается ночью, при изменении степени освещения и аккомодации. При пальпации отмечается болезненность глазного яблока в зоне проекции ресничного тела. Больной жалуется также на светобоязнь, слезотечение, затруднения при открывании глаз (блефароспазм).
Последняя триада симптомов связана с раздражением роговицы из-за полнокровия сосудов ее краевой петлистой сети вследствие анастомозов с большим артериальным кругом радужки. Больные отмечают ту или иную степень снижения зрения в зависимости от состояния роговицы (отек, преципитаты), выраженности помутнения влаги передней камеры, количества экссудата в области зрачка и стекловидном теле. При объективном осмотре отмечается небольшой отек век, увеличивающийся из-за светобоязни и блефароспазма.
Одним из основных признаков иридоциклита является перикорнеальная (розово-синюшный или фиолетовый венчик вокруг лимба) или смешанная иньекция глазного яблока. Радужка отечная, утолщенная. Зрачок сужен, вяло реагирует на свет из-за увеличения кровенаполнения сосудов радужки, ее утолщения и раздражения сфинктера. При сравнении со здоровым глазом можно заметить изменение цвета полнокровной радужки. В воспаленных отростках ресничного тела увеличивается порозность тонкостенных капилляров, изменяется состав продуцируемой жидкости, в ней появляются белок, форменные элементы крови, слущенные эпителиальные клетки.
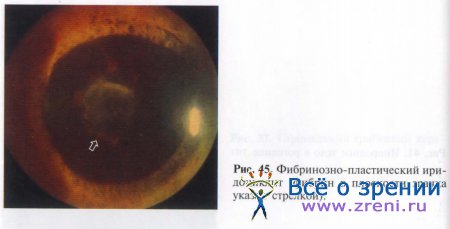
Проходя через ткани экссудат распространяется в переднюю камеру глаза. Количество воспалительных клеток в передней камере и степень помутнения ее влаги соответствуют выраженности воспалительного процесса. При биомикроскопии влага передней камеры опалесцирует из-за отражения света взвесью плавающих белковых хлопьев (феномен Тиндаля). При серозном воспалении взвесь белка очень мелкая, едва различимая. При фибринозном процессе образуется значительное количество клейкого белкового вещества (рис. 45).
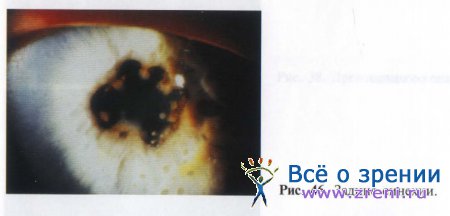
Легко образуются сращения радужки с передней поверхностью хрусталика — задние синехии (рис. 46).
Их образованию способствуют плотный контакт утолщенной радужки с передней поверхностью хрусталика и ограниченная ее подвижность. Могут образоваться полное круговое сращение зрачка и закрытие фибриново пленкой самого просвета зрачка.
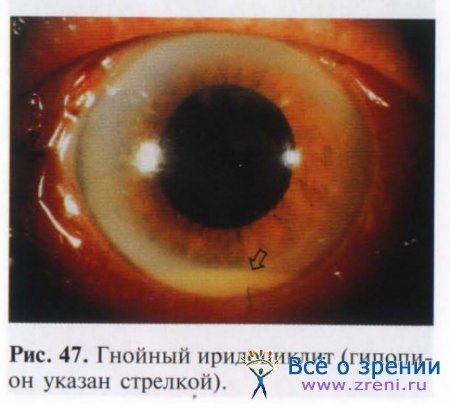
Гиперемия радужной оболочки является основным признаком переднего увеита. Она вызывается расширением мелких сосудов, заполняющихся эритроцитами и полиморфно-нуклеарными лейкоцитами. Лейкоциты проходят через стенку сосудов и окружают их в виде муфты. При интенсивном воспалении в переднем отделе сосудистой оболочки влага передней камеры мутнеет за счет множества воспалительных клеток — образуется гипопион — бело-желтого или сероватого цвета (рис. 47).
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Цвет и консистенция гипопиона зависят от количества во влаге фибрина. При резорбции нитей фибрина гипопион уменьшается и может исчезнуть в течение нескольких дней. Но в острых и тяжелых случаях гипопион увеличивается, передняя камера заполняется вязким экссудатом, склеивающим радужку с хрусталиком.
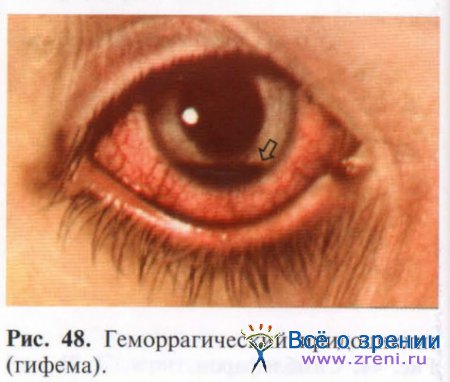
При попадании во влагу передней камеры крови форменные элементы ее оседают на дно камеры, образуя гифему (рис. 48).
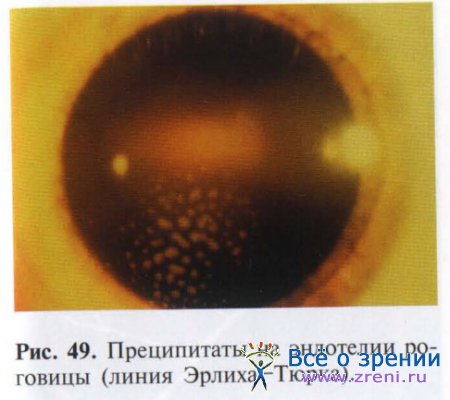
Одним из характерных симптомов иридоциклита является оседание на эндотелии роговицы клеточных элементов и мельчайших гранул пигмента, склеенных фибрином, — преципитатов (рис. 49).
В результате перемещения жидкости преципитаты чаще всего откладываются в центральной или нижней части роговицы по линии Эрлиха-Тюрка.
Вначале заболевания преципитаты серовато-белые или желтоватые, имеют округлую форму и четкие границы. По мере регресса заболевания они теряют округлый контур, превращаются в плоские, с неровными контурами — «подтаившие», а также становятся пигментированными из-за отложения увеального меланина.
При относительно низкой вирулентности инфекционного возбудителя при подостром или хроническом течении на радужке появляются экссудативные и клеточные отложения (содержат эпителиальные клетки и лимфоциты). Эти образования называются узелками Кеппе (белые хлопья, располагающиеся по краю зрачка), по мере течения заболевания они исчезают, но приводят к образованию синехий.
Мезодермальные узелки Буссака появляются на передней поверхности радужки в средней ее зоне, сохраняясь в течение нескольких месяцев, затем организуются, прорастают сосудами и гиалинизируются. При локализации у корня радужки узелки приводят к формированию передних синехий, облитерации угла передней камеры. Отложения экссудата могут наблюдаться на передней поверхности хрусталика и в стекловидном теле, из-за чего в значительной степени снижается острота зрения.
ВГД может быть нормальным и повышенным в начальной стадии заболевания из-за реактивной гиперемии сосудов ресничного тела, снижения скорости оттока более вязкой жидкости, блокады трабекулярного оттока воспалительным детритом. Вторичная глаукома связана с Рубцовыми изменениями в переднем отделе глаза — периферическими передними и круговыми задними синехиями вплоть до образования фиброваскулярных мембран в области зрачка, блокирующих ток жидкости в переднюю камеру и приводящих к бомбажу радужки.
Гипотония, возникающая на различных этапах развития воспалительного процесса, является результатом улучшения увеосклерального оттока водянистой влаги из-за обильного выделения простагландинов, а также является результатом снижения секреции водянистой влаги из-за изменения структуры и кровообращения цилиарного тела.
Неоваскуляризация радужной оболочки может быть поздним проявлением воспаления переднего отдела сосудистого тракта. Причиной этого является нарушение кислородного обмена, приводящее к гипоксии глаза.
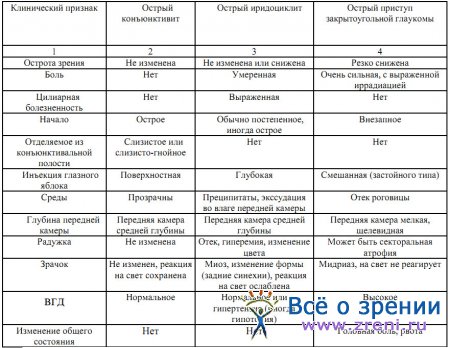
Рассмотренные выше клинические проявления переднего увеита используются при дифференциальной диагностике острого иридоциклита, острого конъюнктивита и острого приступа глаукомы (табл. 1).
Таблица 1. Дифференциально-диагностические признаки острого конъюнктивита, иридоциклита и острого приступа закрытоугольной глаукомы (Л.А.Кацнельсон, В.Э. Танковский. Увеиты, 1998)
↑ Клинические признаки и симптомы задних увеитов
Задний увеит, или хориоидит, представляет собой большую группу воспалительных заболеваний собственно сосудистой оболочки. Изолированным воспаление хориоидеи бывает редко, в процесс рано вовлекается сетчатка (хориоретинит), а также нередко и зрительный нерв (нейроувеит). Анатомические особенности хориоидеи, замедленный кровоток по сильно разветвленной сети сосудов создают благоприятные условия для развития воспалительного процесса из-за прохождения и оседания в ней большого числа инфекционных агентов, токсичных продуктов и антигенов. Возбудители токсаплазмоза, туберкулеза, гистоплазмоза, сифилиса, кандидоза, вирусы герпеса и цитомегаловирусы наиболее часто вызывают хориоидиты.
В зависимости от распространенности процесса хориоидиты могут быть очаговыми, многофокусными диссеминированными и диффузными.
При локализации воспалительного фокуса в центральном отделе глазного дна симптомы хориоидита проявляются снижением остроты зрения, появлением фотопсий (вспышки света), метаморфопсий (искажение изображения), макропсий (увеличение размеров предметов) и микропсий (уменьшение изображения).
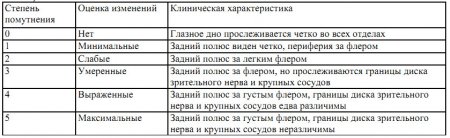
При биомикроскопии и офтальмоскопии выявляется клеточная инфильтрация стекловидного тела. На наличие клеточного экссудата указывает диффузное помутнение стекловидного тела или присутствие в нем групп клеток. В зависимости от локализации очага воспаления клетки могут находиться в различных частях стекловидного тела. При периферическом увеите или заднем циклите клетки локализуются в передних отделах стекловидного тела, при центральных хориоретинитах — в его задних отделах, ближе к пораженному участку глазного дна. Выраженная реакция стекловидного тела во всех отделах указывает на обширность воспаления. Степень клеточной реакции стекловидного тела представлена в табл. 2.
Таблица 2. Степень помутнения стекловидного тела, определяемая офтальмоскопически (Ophthalmology 1985)
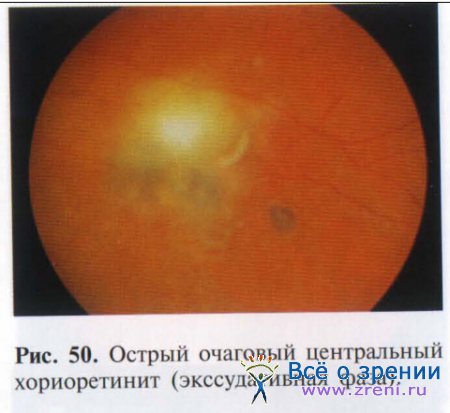
Из-за вовлечения в патологический процесс кровеносных сосудов в острый период заболевания могут появиться витреальные, ретинальные или хориоидальные геморрагии. Офтальмоскопическая картина в период активного воспаления представлена рыхлыми серо-белыми или желтоватыми экссудативными очагами, проминирующими в стекловидное тело, имеющими неправильные размытые края. При очаговом или диффузном процессе во всех слоях хориоидеи обнаруживают воспалительный инфильтрат, состоящий из лимфоцитов, эпителиальных и гигантских клеток, сдавливающих сосудистые сплетения. При вовлечении в патологический процесс сетчатки отмечаются деструкция слоя пигментного эпителия, отек и кровоизлияния в сетчатку (рис. 50).
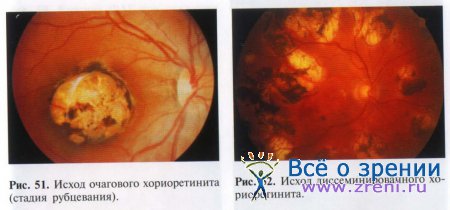
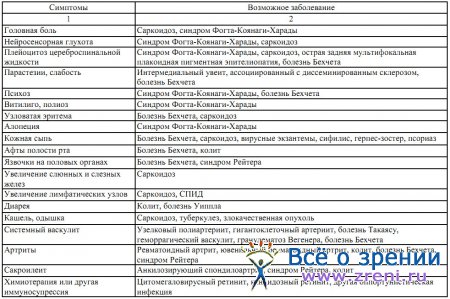
По окончании активной фазы хориоидита начинается стадия атрофии. Очаги приобретают четкие границы, в них появляются белые пятна фиброзной ткани, так как экссудат организуется вследствие активности фибробластов хориоидеи. Хориоидея в месте очагов истончается, атрофируется и иногда полностью исчезает, в таких случаях через сетчатку просвечивает склера. При этом происходит пролиферация пигментных клеток и их скопления откладываются в зоне атрофии. Таким образом, формируется рубец (рис. 51, 52).
В отдельных случаях при офтальмоскопии на сетчатке видны белые пушистые очаги в виде комочков хлопка - мягкие экссудаты. Они возникают в результате микроинфарктов ретинальных артериол что приводит к локальному отеку аксон-цилиндров слоя нервных волокон. Появление мягкого экссудата свидетельствует о вторичном поражении сосудистой системы сетчатки с развитием ишемии.
Твердые экссудаты сетчатки бывают фокальными или диффузными располагаются в глубоких ее слоях, имеют четкую очерченность и желтый цвет.
Купирование воспалительного процесса на глазном дне может сопровождаться появлением эпиретинальных мембран, витреоретинальных сращений, осложняющихся тракционной отслойкой сетчатки.
Диагноз хориоидита или хориоретинита ставят на основании результатов прямой или обратной офтальмоскопии, бинокулярной офтальмоскопии с использованием контактной или бесконтактной линзы, флюоресцентной ангиографии, иммунологического и биохимического исследований, электроретинографии.
Дифференциальный диагноз проводят с наружным экссудативным ретинитом, невусом хориоидеи и меланомои хориоидеи в начальной стадии.
Для установления этиологии увеита важное значение имеет начало заболевания (острое или постепенное), вовлечение в процесс одного или обоих глаз, тип течения воспаления (острый или хронический), вид рецидивирования (редко рецидивирующий или часто рецидивирующий), тип воспаления (гранулематозный, негранулематозный), оценка эффективности терапии.
Увеит может начаться остро или незаметно для больного. Для большинства передних и задних увеитов характерно острое начало. Периферический увеит, идиопатический ангиит сетчатки и передний увеит при ювенильном артрите у девочек начинается незаметно и может проявить себя только осложнениями.
Односторонний воспалительный процесс чаще бывает следствием инфекционных поражений, а двусторонний встречается на фоне системных заболеваний. При этом картина воспаления не всегда бывает симметричной из-за временного интервала между поражением обоих глаз.
Течение увеита может быть острым или хроническим. При остром течении заболевание начинается и заканчивается в течение 3 мес, длительность его составляет более 3 мес — при хроническом. При хроническом воспалении возможно рецидивирование или вялое течение заболевания.
Характер рецидивирования зависит от частоты обострений. Часто рецидивирующим увеит считается при частоте обострений более 2 раз в году, редко рецидивирующим, если заболевание повторяется реже 2 раз за год. Так, например, для увеита на фоне болезни Бехчета характерно частое рецидивирование, а при болезни Бехтерева, ревматоидном артрите, саркоидозе возможны как частые, так и редкие рецидивы.
По типу воспаления увеиты делятся на гранулематозные и негранулематозные. При саркоидозе или гранулематозе Вегенера воспаление считается гранулематозным, при болезни Бехчета — негранулематозным.
Как избавиться от заболеваний сосудистой оболочки? Как вернуть остроту зрения? На данный вопрос Вам ответит Майкл Ричардсон с книгой "Видеть Без Очков".
В клинике увеитов очень важна оценка эффективности проводимой терапии. Если процесс не реагирует на лечение антибиотиками, то можно предположить вирусную или грибковую этиологию заболевания. При системных заболеваниях соединительной ткани или системных васкулитах процесс поддается лечению ГКС и/или цитостатиками.
При увеитах, встречающихся при системных и синдромных заболеваниях, отмечаются общие симптомы, которые необходимо учитывать при диагностике и лечении (табл. 3).
Таблица 3. Общие симптомы и возможные заболевания, ассоциирующиеся с увеитами (Н.А. Ермакова, 2003)
↑ Клинические признаки и симптомы отдельных форм увеитов
↑ Вирусные увеиты
Вирусные увеиты в большинстве случаев вызываются вирусом простого герпеса, реже — вирусом опоясывающего лишая и цитомегаловирусом.
Герпетический иридоциклит. Развитию иридоциклита у многих больных предшествуют лихорадка, переохлаждение, а также герпетические высыпания на коже и слизистых оболочках лица. Примерно у 10% больных иридоциклит развивается на глазах, ранее перенесших древовидный кератит. По характеру экссудата встречается серозный и серозно-фибринозный иридоциклит по клиническому течению - острый и вялотекущий иридоциклит.
Острый герпетический иридоциклит сопровождается болевым синдромом, выраженной инъекцией глазного яблока, гиперемией и отеком радужки, экссудацией в переднюю камеру глаза. Течение острого иридоциклита более доброкачественное, чем вялотекущего, и в ряде случаев излечение наступает на фоне неспецифической терапии. Вялотекщий иридоциклит сопровождается несильной болью в глазу или ее отсутствием, слабо выраженной иньекцией глазного яблока, наличием преципитатов (нередко сальных), изменение цвета радужки, образованием плоскостных задних синехий, осложненной катаракты, гипертензии, огрублением структуры стекловидного тела. Характерная черта заболевания — затяжное течение и склонность к частым рецидивам.
Вялотекущий иридоциклит по клинике имеет сходство с туберкулезным, иридоциклитом при саркоидозе, токсико-аллерги-ческим иридоциклитом стрептококковой этиологии. У 18% больных наблюдается двустороннее поражение.
Синдром острого некроза сетчатки (увеит Кирисавы) — наиболее серьезное поражение глаза герпес-вирусной природы. Для него характерны острый периферический некротический ретинит, ретинальный артериит, диффузный увеит и витреит.
Острый некроз сетчатки развивается у практически здоровых людей на фоне умеренно выраженных проявлений иридоциклита и эписклерита, сопровождается резким падением остроты зрения, иногда сильной болью в глазу и повышением ВГД. По мере прогрессирования заднего увеита и васкулита ретинальных сосудов обнаруживаются резко ограниченные зоны помутнения сетчатки на периферии и у заднего полюса, связанные с окклюзией сосудов.
Через 1—2 мес развиваются пролиферативные изменения в стекловидном теле и тракционная отслойка сетчатки. Через несколько недель или месяцев может начаться процесс на другом глазу.
Этиологическая диагностика вирусных увеитов трудна. На вирусную природу заболевания может указывать обнаружение антигенов вируса в соскобах конъюнктивы, антител к вирусам в слезной жидкости и сыворотке крови, лимфоцитов, сенсибилизированных вирусами.
Для уточнения диагноза можно использовать предложенную А.А. Каспаровым очаговую аллергическую пробу с противогерпе-тической вакциной, введение которой вызывает обострение воспалительного процесса в пораженном глазу, чем подтверждается специфическая природа заболевания.
↑ Туберкулезные увеиты
Заболеваемость туберкулезом в России за последние десятилетия сохраняется на высоком уровне. Среди туберкулезных поражений глаза наиболее часто встречаются передние и задние увеиты. Особенности строения сосудистой оболочки создают благоприятные условия для фиксации микобактерий туберкулеза и возникновения метастатических туберкулезных очагов.
Туберкулезный иридоциклит характеризуется вялым началом заболевания и рецидивирующим течением. Боли и инъекция глазного яблока выражены слабо. Характерны крупные сальные преципитаты на задней поверхности роговицы, новообразованные сосуды радужки, опалесценция влаги передней камеры, помутнение стекловидного тела. По зрачковому краю радужки образуются желтовато-серые или розоватые воспалительные бугорки, к которым подходят новообразованные сосуды — истинные туберкулы (метастатические очаги инфекции). Микобактерии туберкулеза могут быть занесены как в первичной, так и в послепервичной стадии туберкулеза.
Бугорки на радужке могут существовать несколько месяцев и лет, размер и количество их постепенно увеличиваются. Помимо истинных туберкулезных инфильтратов, по краю зрачка периодически появляются и быстро исчезают летучие мелкие пушинки — преципитаты, похожие на комочки ваты, располагающиеся по краю вялого малоподвижного зрачка.
При хроническом неблагоприятном течении иридоциклита образуются грубые плоскостные синехий вплоть до сращения и заращения зрачка. Развиваются полная обездвиженность и атрофия радужки.
Туберкулезные метастатические поражения заднего отдела глаза отличаются многообразием форм и включают хориоретиниты (очаговые, диссеминированные, диффузные), туберкулы хориоидеи (конглобиро-ванный туберкулез), хориоидиты (милиарный, юкстапапиллярный).
По локализации они подразделяются на центральные, парацентральные, перипапиллярные, периферические, экваториальные, по характеру течения — на острые и хронические, по морфологии — на гранулематозные, негранулематозные, экссудативные и геморрагические формы.
Этиологическую диагностику должны проводить совместно офтальмолог и фтизиатр. Она основывается на результатах кожных туберкулиновых проб, оценке состояния иммунитета, характера течения общего заболевания и особенностей глазной симптоматики.
↑ Сифилитические увеиты
Возбудитель сифилиса — бледная трепонема, попадает в организм преимущественно половым путем, реже контактно-бытовым и парентеральным путями. Клиническая картина сифилитического поражения организма разнообразна и зависит от формы и стадии заболевания.
При первичном сифилисе очаги поражения (сифилиды) локализуются в местах внедрения бледной трепонемы (половые органы, красная кайма губ, миндалины, пальцы рук — панариции).
Для вторичного сифилиса характерны папулезные высыпания на коже и слизистых оболочках, мелкоточечное облысение на затылке, висках, в области бровей.
Третичный сифилис развивается спустя многие годы с момента заражения и проявляется деструктивными поражениями кожи, слизистых оболочек и внутренних органов.
Заболевание глаз при сифилисе проявляется склеритом, глубоким кератитом, увеитом, невритом зрительного нерва, поражением сетчатки.
Сифилитические ириты и иридоциклиты развиваются при вторичном сифилисе, часто сочетаются с папулезной сыпью на коже и слизистых оболочках, сифилитической ангиной или комбинацией этих симптомов.
Симптомы поражения сходны с симптомами при других передних увеитах. Обращают на себя внимание цилиарная инъекция, узкий зрачок, резистентный к атропину, помутнение влаги передней камеры с фибринозным экссудатом, отек и гиперемия радужки, образование задних синехий и узелков на радужке. Узелки или папулы имеют разную величину и, подвергаясь обратному развитию, оставляют после себя атрофию стромы радужки. В 2/3 случаев ирит и иридоциклит односторонние, при этом хориоидея в процесс вовлекается редко.
При положительном серологическом тесте можно считать, что передний увеит является специфическим, даже если нет других признаков вторичного сифилиса.
Сифилитический хориоретинит может развиваться как при врожденном, так и при приобретенном сифилисе. Врожденные изменения имеют атрофический характер — множественные мелкие пигментированные и беспигментные очажки — «соль с перцем», реже встречаются крупные атрофические очаги хориоидеи, преимущественно на периферии глазного дна.
При приобретенном сифилисе хориоретиниты клинически трудно отличить от хориоретинитов другой этиологии. Так, например, хориоретинит Йенсена (юкстапапиллярный хориоретинит) может быть сифилитической этиологии. При этой форме экссудативный фокус либо располагается у диска зрительного нерва, либо сливается с ним, что сопровождается выраженной нейропатией.
При хориоретините Ферстера в процесс вовлекаются оба глаза. К симптомам заднего увеита — снижению остроты зрения, метамор-фопсии, микропсии - присоединяется гемералопия, а в поле зрения выявляется кольцевидная скотома. В стекловидном теле отмечается выраженная клеточная реакция с образованием мутного белого экссудата. Детали глазного дна не видны. При купировании воспалительного процесса длительное время сохраняется гемералопия, острота зрения остается сниженной и не возвращается к исходной.
При сифилитическом процессе на глазном дне отмечаются также сосудистые изменения в виде окклюзии артерий и вен. Может присоединяться пролиферативный ретинит, сопровождающийся большими кровоизлияниями в сетчатку. Редко встречается ретинальная сифилома, представляющая собой проминирующее образование серого цвета, иногда с отслойкой сетчатки.
Сифилитическую этиологию процесса устанавливают на основании положительной реакции Вассермана или результатов иммуноферментного анализа, а также клинических признаков.
Клинические рекомендации
В настоящее время существует несколько подходов к лечению увеитов: консервативная терапия, экстракорпоральные методы лечения, хирургические и лазерные методы лечения осложнений увеитов, которые сочетают с консервативными.
↑ Фармакотерапия увеитов
Противовоспалительная терапия
Наиболее эффективными препаратами являются ГКС. Для лечения передних увеитов ГКС применяют в основном местно или в виде субконъюнктивальных инъекций, для лечения задних увеитов используют парабульбарные инъекции. При тяжелых процессах ГКС применяют системно.
ГКС закапывают в конъюнктивальный мешок 4-6 р/сут, на ночь закладывают мазь. Наиболее часто используют 0,1% раствор дексаметазона (глазные капли и мазь Максидекс).
Субконъюнктивально или парабульбарно вводят по 0,3—0,5 мл раствора, содержащего 4 мг/мл дексаметазона (Дексаметазон, раствор для инъекций). Кроме того, используют пролонгированные формы ГКС: триамцинолон 1 раз в 7—14 дней (Кеналог, раствор для инъекций по 10 мг/мл), комплекс бетаметазона динатрия фосфата и дипропионата 1 раз в 15—30 дней (Дипроспан, раствор для инъекций).
В особо тяжелых случаях назначают системную терапию ГКС. При системной терапии суточную дозу препарата вводят между 6 и 8 ч утра до завтрака.
Различают непрерывную терапию ГКС: преднизолон внутрь по 1 мг/кг/сут утром (в среднем 40-60 мг), дозу снижают постепенно каждые 5—7 дней на 2,5—5 мг (Преднизолон, таблетки по 1 и 5 мг) или внутримышечно пролонгированные формы ГКС — Кеналог по 80 мг (при необходимости дозу увеличивают до 100— 120 мг) 2 раза с интервалом 5—10 дней, затем вводят 40 мг 2 раза с интервалом 5—10 дней, поддерживающая доза 40 мг с интервалом 12-14 дней в течение 2 мес.
При проведении прерывистой терапии ГКС вводят 48-часовую дозу одномоментно через день (альтернирующая терапия) или в течение 3-4 дней, затем делают перерыв на 3-4 дня (интермиттирующая терапия). Разновидностью прерывистой терапии является пульс-терапия: внутривенно капельно метилпреднизолон в дозе 250—500 мг 3 раза в неделю через день, затем дозу снижают до 125— 250 мг, которую вводят сначала 3 раза в неделю, затем 2 раза в неделю (Кацнельсон Л.А., 1998).
В тяжелых случаях метилпреднизолон вводят по 1 г/сут ежедневно в течение 3 дней и затем введение повторяют 1 раз в месяц (Zimmerman Т., 1998) (Метипред, порошок для приготовления раствора для инъекций во флаконах по 250 мг). Л.А. Кацнельсон рекомендует вводить дексаметазон внутривенно капельно в дозе 250-500 мг 3 раза в неделю через день, затем дозу снижают до 125—250 мг через день в течение недели, а затем в той же дозе 2 раза в неделю.
При умеренно выраженном воспалительном процессе применяют НПВС местно в виде инсталляций 3—4 р/сут 0,1% раствор диклофенака натрия (Наклоф, глазные капли). Местное применение НПВС сочетают с приемом внутрь или парентерально — индометацин внутрь по 50 мг 3 р/сут после еды или ректально в виде свечей по 50—100 мг 2 р/сут. В начале терапии для более быстрого купирования воспалительного процесса применяют диклофенак натрия внутримышечно по 60 мг 1— 2 раза в день в течение 7—10 дней, затем переходят к применению препарата внутрь или ректально.
Цитостатическая терапия
При неэффективности противовоспалительной терапии при выраженном процессе проводят иммуносупрессивную терапию: циклоспорин (Сандимун-Неорал, таблетки по 25, 50 и 100 мг) внутрь по 5 мг/кг/сут в течение 6 нед, при неэффективности дозу увеличивают до 7 мг/кг/сут, препарат используют еще 4 нед.
При купировании воспалительного процесса поддерживающая доза составляет 3-4 мг/кг/сут в течение 5-8 мес. Возможно комбинированное использование циклоспорина с преднизолоном: циклоспорин по 5 мг/кг/сут и преднизолон по 0,2—0,4 мг/кг/сут в течение 4 нед, или циклоспорин по 5 мг/кг/сут и преднизолон по 0,6 мг/кг/сут в течение 3 нед, или циклоспорин по 7 мг/кг/сут и преднизолон по 0,2— 0,4 мг/кг/сут в течение 3 нед, или циклоспорин по 7 мг/кг/сут и преднизолон по 0,6 мг/кг/сут в течение не более 3 нед.
Поддерживающая доза циклоспорина 3-4 мг/кг/сут; азотиоприн внутрь по 1,5—2 мг/кг/сут (Имуран, таблетки по 50 мг); метотрексат внутрь по 7,5-15 мг/нед (Метотрексат-Эбеве, таблетки по 2,5 и 10 мг).
При лечении передних увеитов назначают мидриатики, которые инсталлируют в конъюнктивальный мешок 2—3 р/сут и/или вводят субконъюнктивально по 0,3 мл: атропин (Атромед, 1% глазные капли и 0,1% раствор для инъекций), фенилэфрин (Ирифрин, 2,5 и 10% глазные капли или Мезатон, 1% раствор для инъекций).
Для уменьшения явлений фибриноидного синдрома применяют фибринолитические препараты: урокиназу вводят под конъюнктиву по 1250 IE (в 0,5 мл) 1 раз в день (Пуроцин лиофилизированный порошок для приготовления раствора по 100 000 ME во флаконах).
Для субконъюнктивального введения содержимое флакона ex temporae растворяют в 40 мл растворителя; рекомбинантную проурокиназу вводят под конъюнктиву и парабульбарно по 5000 МЕ/мл (Гемаза).
Для иньекционного введения содержимое ампулы ex temporae растворяют в 1 мл физиологического раствора; коллализин вводят под конъюнктиву по 30 ME.
Для инъекционного введения содержимое ампулы ex temporae растворяют в 10 мл 0,5% раствора новокаина (Коллализин, лиофилизированный порошок по 500 ME в ампулах); гистохрома 0,02% раствор вводят субконъюнктивально и парабульбарно (Гистохром); лидазу вводят по 32 ЕД в виде электрофореза; вобэнзим по 8—10 драже 3 р/сут в течение 2 нед, далее в тече4 ние 2—3 нед по 7 драже 3 р/сут, далее по 5 драже 5 р/сут в течение 2—4 нед, далее по 3 драже 3 р/сут в течение 6-8 нед, флогэнзим по 2 драже 3 р/сут в течение нескольких месяцев.
Драже принимать за 30—60 мин до еды, запивая большим количеством воды.
Для уменьшения явлений фибриноидного синдрома применяют также ингибиторы протеаз: апротинин вводят субконъюнктивально и парабульбарно — Гордокс, раствор в ампулах по 100 000 КИЕ (для субконъюнктивально-го введения содержимое ампулы разводят в 50 мл физиологического раствора, под конъюнктиву вводят 900-1500 КИЕ), Контрикал раствор во флаконах по 10 000 КИЕ (для субконъюнктивального введения содержимое флакона разводят в 10 мл физиологического раствора, под конъюнктиву вводят 300-500 КИЕ; для парабульбарного введения содержимое флакона разводят в 2,5 мл физиологического раствора, под конъюнктиву вводят 4000 КИЕ).
Дезинтоксикационная терапия: внутривенно капельно Гемодез по 200—400 мл, 5—10% раствор глюкозы по 400 мл с аскорбиновой кислотой 2 мл.
Десенсибилизирующие препараты: внутривенно 10% раствор хлорида кальция, лоратадин взрослым и детям старше 12 лет внутрь по 10 мг 1 раз в день, детям 2—12 лет по 5 мг 1 раз в день — препарат Кларитин.
Противомикробную терапию проводят в зависимости от возбудителя заболевания.
Для лечения бруцеллезного увеита применяют: тетрациклины — тетрациклин внутрь по 2 г 4 р/сут; доксициклин (Вибрамицин) внутрь по 0,1 г 2 р/сут в 1-й день, затем по 0,1 г 1 р/сут; метациклин по 300 мг 2 р/сут; аминоногликозиды — стрептомицин (Стрептомицин) внутримышечно по 0,5 г 2 р/сут; рифампицин (Рифамор) внутрь по 900 мг/сут; сульфаниламиды — ко-тримоксазол (Бисептол) по 2 таблетки 1 р/сут.
Терапию проводят в течение 4 нед: в первые 20 дней применяют 2. антибиотика (препараты выбора — доксициклин и стрептомицин, альтернативные препараты - доксициклин и рифампицин, ко-тримоксазол и рифампицин (или стрептомицин)), в течение следующих 10 дней применяют 1 антибиотик.
Лепрозный увеит. Проводят трехкомпонентную терапию в течение нескольких лет — сочетание сульфонов [диафенилсульфон (Дапсон) по 50-100 мг/сут и клофазимин ] и рифампицина (Рифамор). Препараты применяют в течение 6 мес с перерывами на 1—2 мес.
При лептоспирозном увеите применяют: амоксициллин внутрь по 0,5-0,75 г 4 р/сут; доксициклин внутрь по 0,1 г 2 р/сут в 1-й день, затем по 0,1 г 1 р/сут в течение 6—12 дней; противолептоспирозный гамма-глобулин внутримышечно по 10 мл в течение 3 дней.
При сифилитическом увеите применяют: бензатин бензилпенициллин (Ретарпен) внутримышечно 2,4 млн ЕД 1 раз в 7 дней по 3 инъекции; бензилпенициллина новокаиновая соль внутримышечно по 600 000 ЕД 2 р/сут в течение 20 дней; бензилпенициллина натриевая соль по 1 млн каждые 6 ч в течение 28 дней.
При непереносимости бензилпенициллина применяют: доксициклин внутрь по 100 мг 2 р/сут в течение 30 дней; тетрациклин по 500 мг 4 р/сут в течение 30 дней; эритромицин в той же дозе; цефтриаксон внутримышечно по 500 мг/сут в течение 10 дней; ампициллин или оксациллин внутримышечно по 1 г 4 р/сут в течение 28 дней.
При тоскариозном увеите применяют: антигельминтные препараты: тиабензол по 25—50 мг/кг/сут в течение 7—10 дней; мебентазол (Вермокс) внутрь по 200—300 мг/сут в течение 1—4 нед; карбендацим (Медамин) внутрь по 10 мг/кг/сут несколько циклов по 10-14 дней; алъбендазол внутрь по 10 мг/кг/сут в 2 приема в течение 7-14 дней.
При токсоплазмозном увеите применяют сочетание: пириметамина (Хлоридин) внутрь по 25 мг 23 р/сут; сульфадимезина по 1 г 2—4 р/сут.
Проводят 2-3 курса по 7-10 дней с перерывами 10 дней. Возможно применение комбинированного препарата — Фансидар, который содержит 25 мг пириметамина и 500 мг сульфодоксина. Его применяют внутрь по 1 таблетке 2 р/сут через 2 дня в течение 15 дней или по 1 таблетке 2 р/сут 2 раза в неделю в течение 3—6 нед. Внутримышечно вводят 5 мл препарата 1—2 р/сут через 2 дня в течение 15 дней.
Пириметамин применяют вместе с препаратами фолиевой кислоты (по 5 мг 2—3 раза в неделю) и витамина В12. Вместо пириметамина можно применять аминохинол внутрь по 0,1—0,15 г 3 р/сут.
Также применяют антибиотики группы линкозаминов: линкомицин субконъюнктивально или парабульбарно по 150-200 мг, внутримышечно по 300—600 мг 2 р/сут или внутрь по 500 мг 3-4 р/сут в течение 7-10 дней; клиндамицин субконъюнктивально или парабульбарно по 50 мг в течение 5 дней ежедневно, далее 2 раза в неделю в течение 3 нед, внутримышечно по 300-700 мг 4 р/сут или внутрь по 150-400 мг 4 р/сут в течение 7—10 дней;
Используют антибиотик группы макролидов: спирамицин внутривенно капельно медленно по 1,5 млн ME 3 раза в день или внутрь по 6—9 млн ME 2 р/сут в течение 7—10 дней.
Туберкулезный увеит.
При тяжелом активном увейте в течение первых 2—3 мес применяют сочетание изониазида (внутрь по 300 мг 2—3 р/сут, внутримышечно по 5—12 мг/кг/сут в 1—2 введения, субконъюнктивально и парабульбарно 3% раствор) и рифампицина (внутрь по 450—600 мг 1 р/сут, внутримышечно или внутривенно по 0,25— 0,5 г в день). Затем в течение еще 3 мес сочетание изониазида и этионамида внутрь по 0,5—1 г/сут в 2-3 приема.
При первичном увеите средней тяжести в течение первых 1—2 мес применяют сочетание изониазида и рифампицина, затем в течение 6 мес — изониазида и этионамида или стрептомицина внутрь по 0,5 г 2 р/сут в первые 3—5 дней, а затем по 1 г 1 р/сут, субконъюнктивально или парабульбарно — раствор, содержащий 50 000 ЕД/мл.
При хронических увеитах применяют сочетание изониазида и рифампицина или этионамида, стрептомицина, канамицина и ГКС. Вирусный увеит.
При инфекциях, вызванных вирусом простого герпеса, применяют ацикловир внутрь по 200 мг 5 р/сут в течение 5 дней или валацикловир внутрь по 500 мг 2 р/сут в течение 5-10 дней.
При инфекциях, вызванных вирусом Herpes zoster, применяют ацикловир внутрь по 800 мг 5 р/сут в течение 7 дней или валацикловир по 1 г 3 р/сут в течение 7 дней.
При тяжелой герпетической инфекции ацикловир применяют внутривенно капельно медленно по 5-10 мг/кг каждые 8 ч в течение 7-11 дней или интравитреально в дозе 10-40 мкг/мл.
При инфекциях, вызванных цитомегаловирусом, применяют ганцикловир внутривенно капельно медленно по 5 мг/кг каждые 12 ч в течение 14-21 дня, далее проводят поддерживающую терапию ганцикловиром внутривенно по 5 мг/мл ежедневно в течение недели или по 6 мг/мл 5 дней в неделю или внутрь по 500 мг 5 р/сут или по 1 г 3 р/сут.
В случае ревматического увеита применяют феноксиметилпени-циллин по 3 млн ЕД/сут в 4-6 введений в течение 7-10 дней.
На фоне увеита при синдроме Рейтера существует несколько способов применения антибиотиков: прием в течение 1, 3 или 5 дней; прием в течение 7-14 дней; непрерывный прием в течение 21-28 дней; пульс-терапия — проводиться 3 цикла антибиотикотерапии по 7-10 дней с перерывами 7—10 дней.
Наиболее целесообразно использовать следующие антибиотики: кларитромицин (Кларицид) внутрь по 500 мг/сут в 2 приема в течение 21—28 дней; азитромицин (Сумамед) внутрь по 1 г/сут однократно; доксициклин (Вибрамицин) внутрь 200 мг/сут в 2 приема в течение 7 дней; детям до 12 лет применять не рекомендуется; рокситромицин (Рулид) внутрь по 0,3 г/сут в 1—2 приема; курс лечения 10-14 дней; офлоксацин (Офлоксацин) взрослым по 200 мг внутрь 1 р/сут в течение 3 дней; детям не рекомендуется; ципрофлоксацин (Ципробай) взрослым по 0,5 г/сут внутрь в 1-й день, а затем по 0,25 г/сут в 2 приема в течение 7 дней; детям не рекомендуется.
↑ Экстракорпоральные методы лечения
К экстракорпоральным методам относят гемосорбцию, плазмоферез, квантовую аутогемотерапию. Они считаются дополнительными, их проводят на фоне базисной (местной или системной) терапии, особенно у больных с тяжелыми рецидивирующими увеитами.
Показаниями к экстракорпоральным методам лечения являются: тяжелое соматическое состояние больных с неустойчивой гемодинамикой; частые рецидивы увеита; быстро прогрессирующее течение заболевания или торпидность течения; неэффективность базисно терапии; осложнения или высокая степень зависимости от ГКС.
Гемосорбция, или карбогемоперфузия представляет собой пропускание 1—2,5 объемов циркулирующей крови через колонку с сорбентом. Оптимальным считается проведение 2—3 процедур с интервалом 4—7 дней. Механизм действия гемосорбции у больных с увеитами заключается: в нормализации функциональной активности и количества лимфоцитов; деблокировании рецепторов иммунокомпетентных клеток и повышении чувствительности их к стероидам; удалении из кровяного русла аутоантигенов и циркулирующих иммунных комплексов; снижении уровня лизосомальных ферментов (серотонина, гистамина) в крови; активации гепариновой системы, снижении агрегации тромбоцитов, эритроцитов, повышении их эластичности, улучшении микроциркуляции за счет уменьшения стаза в капиллярах.
Плазмаферез — удаление плазмы крови больного с возвратом форменных элементов крови и замещением ее донорской плазмой, альбумином, кровезамещающими жидкостями или очищение плазмы с помощью специальных колонок от циркулирующих иммунных комплексов и аутоантител с последующим введением ее больному. Курс лечения — 4—5 процедур с повторением через 3 мес.
Квантовая аутогемотерапия включает экстракорпоральное УФ- и лазерное облучение крови.
Биологические эффекты УФ- и лазерного облучения крови разнообразны. Оно оказывает воздействие не только на элементы крови, но и на весь макроорганизм, а также на циркулирующие в крови микроорганизмы. После облучения в течение 10 с кровь стерилизуется, и активизируются ее бактерицидные свойства. Повышение уровня кислорода в крови начинается через 3—5 мин после облучения, этот эффект сохраняется в течение 30 дней. Кроме того, усиливается неспецифический иммунитет; уменьшается аутосенсибилизация организма; возрастает уровень АКТГ, кортизола, нормализуется функция надпочечников; снижается вязкость крови, улучшается микроциркуляция; замедляется свертывамость крови и ослабевает агрегация тромбоцитов; нормализуется состояние свертывающей системы крови и активируется фибринолиз; нормализуется ферментный состав крови и повышается активность ингибиторов протеаз; повышается содержание кислорода в эритроцитах, увеличивается оксигенация крови и тканей с усилением в них окислительных процессов.
↑ Хирургические и лазерные методы
Наиболее частыми и серьезными осложнениями увеитов, требующими хирургического и лазерного лечения, являются осложненная катаракта, вторичная глаукома и отслойка сетчатки. Они встречаются, как правило, при синдромных увеитах (болезнь Бехчета, синдром Фогта— Коянаги—Харады), ревматических и ревматоидных увеитах.
Экстракцию осложненной катаракты производят на фоне предварительного лечения ГКС, дозу которых увеличивают за 7 дней до операции и постепенно снижают в послеоперационном периоде. Вопрос об имплантации искусственного хрусталика решается индивидуально.
Механизм возникновения вторичной глаукомы связан со сращением и иногда заращением зрачка. Возникает органический зрачковый блок, и нарушается отток жидкости из задней камеры в переднюю. Патогенетически ориентированной операцией при этом осложнении является лазерная или хирургическая иридэктомия, которая восстанавливает циркуляцию внутриглазной жидкости, снимает явления зрачкового блока и нормализует ВГД.
Осложнениями увеитов со стороны сетчатки являются дырчатые разрывы центральной зоны сетчатки, субретинальная неоваскуляр-ная мембрана, экссудативная отслойка сетчатки, ретинальная неоваскуляризация, ангиит, тромбоз вен сетчатки и др. Методы и задачи лазерокоагуляции сетчатки зависят от вида поражения глазного дна. В ряде случаев для лечения вторичной отслойки сетчатки и витреоретинальной пролиферации требуется хирургическое лечение.
Таким образом, этиологическое, патогенетически ориентированное, комплексное лечение увеитов приводит к купированию воспалительного процесса и предупреждению рецидивов.
---
Статья из книги: Неотложная офтальмология | Е.А. Егоров, А.В. Свирин, Е.Г. Рыбакова и др.


Комментариев 0