Повреждения роговицы
Содержание:
Описание

Роговица, будучи менее защищенной от воздействия внешних факторов, чем другие части глаза, часто подвергается различным травмам. Несмотря на широкие мероприятия по предупреждению глазного травматизма, количество травм, в том числе и тяжелых, велико. Чаще всего травмы роговицы вызываются попаданием в глаз инородных тел или воздействием физических или химических факторов (термические, лучистой энергией, химические). Наличие инородного тела или дефекта роговицы легко определяется при наружном осмотре или при помощи фокального освещения. Наиболее полноценно определить глубину поражения помогает биомикроскопия роговицы. Среди травматических повреждений чаще всего встречаются эрозии роговицы, инородные тела роговицы, развивающиеся вслед за ними посттравматические кератиты, непроникающие и проникающие ранения роговицы и ожоги роговицы различной этиологии.
↑ Эрозии роговицы
Этиология
Эрозии роговицы возникают в результате нарушения целостности эпителия роговицы после механических повреждений (частички растительной шелухи, песчинки, кусочки металла и т.п.), а также химических и токсических воздействий. В равной степени эрозии могут развиваться после отечных, воспалительных и дегенеративных изменений роговицы.
Клинические признаки и симптомы
Общим для эрозий роговицы является роговичный синдром (светобоязнь, слезотечение, блефароспазм, перикорнеальная инъекция конъюнктивы). При осмотре роговицы определяется дефект эпителия, размеры которого определяют путем закапывания 1% раствора флюоресцеина. Эпителиальный дефект обычно имеет овальные края, эпителий в окружности дефекта отечен и слегка помутневший. Если не наступает инфицирования раны, то дефект роговицы довольно быстро эпителизируется. Клинические рекомендации Лечение эрозии проводят амбулаторно.
Для уменьшения болевого синдрома закапывают растворы поверхностных анестетиков: дикаина 0,5% р-р; лидокаина 2 и 4% р-р; оксибупрокаина 0,4% р-р (Инокаин).
Для профилактики воспаления местно применяют 3—4 р/сут антибактериальные препараты: левомицетина 0,25% р-р; сульфацил-натрия 10—20% р-р.
Для стимуляции репаративных процессов используют: эмоксипина 1% р-р закапывают 3—4 р/сут; декспантенола 5% мазь (Корнерегель), депротеинизированный гемодиализат из крови телят (20% глазной гель Солкосерил) или дериват (20% глазной гель Актовегин) закладывают за нижнее веко 2—3 р/сут.
При отсутствии лечения или его нерегулярности возможно развитие посттравматических кератитов с переходом их в ползучую язву роговицы (клиника и лечение описаны выше).
↑ Инородные тела роговицы
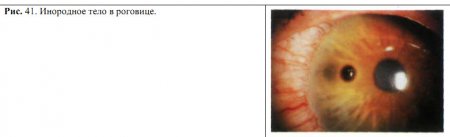
В зависимости от глубины проникновения различают поверхностно и глубоко расположенные инородные тела. Поверхностные инородные тела (рис. 41) находятся в эпителии или под ним, глубоко расположенные — в собственной ткани роговицы.
Все поверхностно расположенные инородные тела подлежат удалению, так как длительное пребывание их, особенно на роговице, может привести к травматическому кератиту или гнойной язве роговицы. Однако если инородное тело лежит в средних или глубоких слоях роговицы, резкой реакции раздражения не наблюдается, поэтому извлекаются лишь те инородные тела, которые легко окисляются и вызывают образование воспалительного инфильтрата (железо, медь, свинец). Со временем инородные тела, находящиеся в глубоких слоях, продвигаются в более поверхностные слои и тогда их легче удалить. Мельчайшие частички пороха, камня, стекла и другие инертные вещества могут оставаться в глубоких слоях роговицы, не вызывая видимой реакции, поэтому не всегда подлежат удалению.
О химической природе имеющихся в толще роговицы металлических осколков можно судить по окрашиванию ткани вокруг инородного тела. При сидерозе (железо) ободок роговицы вокруг инородного тела приобретает ржаво-буроватый цвет, при халькозе (медь) — нежный желтовато-зеленый, при аргирозе наблюдаются мелкие точки беловато-желтого или серо-коричневого цвета, расположенные обычно в задних слоях роговицы.
Если после удаления металлического инородного тела остается буроватое кольцо, его необходимо тщательно удалить, так как оно может поддерживать раздражение глаза.
Клинические рекомендации
Все поверхностно расположенные инородные тела удаляют влажным ватным тампоном. Инородные тела, внедрившиеся в слои роговицы, удаляют в стационаре специальным копьем или кончиком иглы после предварительного обезболивания 0,5% или 1% раствором дикаина или любого другого поверхностного анестетика. Инородные тела, лежащие в глубоких слоях роговицы, удаляют оперативным путем послойным надрезом над местом залегания. Магнитные инородные тела удаляют из слоев роговицы с помощью магнита.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
После удаления инородного тела назначают противоспалительную и репаративную терапию (см. выше), при необходимости к инстилляциям добавляют субконъюнктивальное или парабульбарное введение антибиотиков широкого спектра действия: гентамицина сульфата 4% р-р или линкомицина гидрохлорида 30% р-р по 0,5—1 мл 1—2 р/сут.
↑ Ранения роговицы
Ранения роговицы бывают проникающими и непроникающими. При непроникающих ранениях анатомические соотношения внутренних оболочек не изменяются, при проникающих ранениях происходит излитие влаги передней камеры и в лучшем случае в рану вставляется радужка, в худшем выпадают хрусталик и внутренние оболочки (рис. 42).
При проникающих ранениях роговицы, кроме выпадения оболочек, возможно попадание инородных тел внутрь глаза с дальнейшим развитием таких гнойных осложнений, как эндофтальмит и панофтальмит. При наличии внутриглазных инородных тел в дальнейшем, кроме перечисленных гнойных осложнений, возможно развитие металлозов, при которых в результате токсического воздействия окисей на оболочки возникает нейроретинопатия.
Клинические рекомендации
Оказание помощи на догоспитальном этапе заключается в инсталляции антибактериальных капель (при их наличии), введении противостолбнячной сыворотки и наложении бинокулярной повязки с последующей доставкой больного в глазной стационар. Противопоказано удаление сгустков крови из конъюнктивальной полости, так как при этом вместе со сгустками крови могут быть удалены и выпавшие в рану оболочки.
В стационаре при всех проникающих ранениях проводится первичная хирургическая обработка раны. Если рана роговицы имеет линейную форму и небольшие размеры, края хорошо адаптированы, следует ограничиться консервативным лечением. В этом случае для лучшей герметизации раны используют контактные линзы. Первичное заживление с образованием тонкого нежного рубца наблюдается лишь при небольших ранах.
При обширных ранах роговицы, когда рана зияет или края ее плохо адаптированы, накладывают швы: сквозные через всю толщу роговицы и несквозные, которые захватывают только поверхностные слои. Раны роговицы обрабатывают с использованием микрохирургической техники под микроскопом. Узловые швы накладывают на глубину 2/3 роговицы или через все слои роговицы, расстояние между ними должно быть не более 1 мм, а при небольших ранах — 2 мм. Узловые швы создают лучшую адаптацию раны и выравнивают ее конфигурацию.
При проникающих ранениях роговицы с выпадением радужки выпавшую радужку орошают раствором антибиотика широкого спектра действия и вправляют ее. Отсекают выпавшую радужку в тех случаях, когда она размозжена или имеются явные признаки гнойной инфекции. В настоящее время широко применяют иридопластику, в связи с чем в процессе обработки проникающей раны глаза можно накладывать швы на радужную оболочку. Восстановление передней камеры при проникающих ранениях роговицы чаще всего производят изотоническим раствором и воздухом, хотя вопрос об их применении остается дискутабельным. Во всех случаях при проникающих ранениях глазного яблока проводят интенсивную антибактериальную и противовоспалительную терапию.
Антибактериальные препараты применяют местно (в виде инстилляций, субконъюнктивальных и парбульбарных инъекций а так же системно.
В конъюнктивальный мешок антибактериальные препарат закапывают 3—4 р/сут: левомицетина 0,25% р-р; тобрамицина 0,3% р-р (Тобрекс); офлоксацина 0,3% р-р ("..."). В раннем послераневом периоде применение мазевых форм противопоказано.
Субконъюнктивально или парабульбарно ежедневно вводят гентамицина 40 мг/мл р-р, линкомицина 30% р-р, нетромицина 25 мг/мл р-р по 0,5—1,0 мл.
Системно в течение 7—14 сут применяют следующие антибиотикия пенициллины (бактерицидное действие) — ампициллин внутрь за 1 ч до еды по 2г/сут, разовая доза составляет 0,5 г или в/м по 2—6 г/сут, разовая доза составляет 0,5—1,0 г; оксациллин внутрь за 1-1,5 ч до еды по 2 г/сут, разовая доза 0,25 г или в/м по 4 г/сут, 1 разовая доза составляет 0,25—0,5 г; аминогликозиды (бактерицидное действие) — гентамицин внут-римышечно или внутривенно по 1,5—2,5 мг/кг 2 р/сут; цефалоспорины (бактерицидное действие) — цефатаксим внутримышечно или внутривенно 3-6 г/сут в 3 введения, цефтриаксон внутримышечно или внутривенно 1 -2 г 1 р/сут; фторхинолоны (бактерицидное действие) — ципрофлоксацин внутрь по 1,5 г/сут в 2 приема, внутривенно капельно по 0,2-0,4 г/сут в 2 введения.
Противовоспалительная терапия включает инстилляции в конъюнктивальныи мешок 3 р/сут растворов НПВС — диклофенак натрия 0,1% р-р (Наклоф, Дикло-Ф), субконъюнктивальные или парабульбарные инъекции ГКС, которые проводят ежедневно, — дексаметазон 4 мг/мл р-р по 0,5—1,0 мл. Кроме того, НПВС применяют системно: индометацин внутрь по 25 мг 3 раза в сутки после еды или ректально по 50—100 мг 2 раза в сутки.
В начале терапии для более быстрого купирования воспалительного процесса диклофенак натрия применяют внутримышечно по 60 мг 1— 2 раза в день в течение 7—10 дней, затем переходят к применению препарата внутрь или ректально.
Для профилактики возникновения задних синехий местно применяют мидриатики (закапывают 2—3 р/сут): атропина 1% р-р; тропикамид 0,5% р-р (Мидрум).
При выраженных симптомах интоксикации применяют внутривенно капельно в течение 1—3 сут: гемодеза р-р по 200-400 мл; глюкозы р-р 5% по 200-400 мл с аскорбиновой кислотой 2,0 г.
В течение 5-10 сут чередуют внутривенное введение хлорида кальция 10% р-р по 10 мл и гексаметилентетрамина (Уротропин) 40% р-р по 10 мл.
При необходимости применяют препараты, улучшающие регенерацию тканей глаза: местно — 20% глазной гель Солкосерил или Актовегин, 5% мазь Корнерегель; внутримышечно — Солкосерил 42,5 мг/мл раствор для инъекций по 5 мл.
Для рассасывания кровоизлияний и воспалительных экссудатов применяют рассасывающую терапию: субконъюнктивально или парабульбарно вводят гистохрома 0,02% р-р, гемазы 5000 ЕД/мл р-р; внутрь — Вобэнзим по 3—5 табл. 3 р/сут.
При проникающих ранениях лимбальной области исход зависит от размеров раны, степени выпадения оболочек глаза. Наиболее частым осложнением таких ранений является выпадение стекловидного тела, нередко — гемофтальм.
Наиболее часто встречающимися осложнениями проникающих ранений роговицы являются эндофтальмит, панофтальмит, вторичная посттравматическая глаукома, травматические катаракты, гемофтальм с последующим формированием витреоретинальных шварт и отслойки сетчатки. При наличии инородных тел возможно развитие металлозов и как следствие их нейроретинопатии. Наиболее тяжелым осложнением проникающих ранений глазного яблока является развитие симпатического воспаления, протекающего в виде фибринозно-пластического иридоциклита и приводящего к резкому снижению зрения на здоровом глазу. Поэтом при угрозе развития симпатического воспаления проводят энуклеацию травмированного глаза в том случае, если острота зрения, этого глаза равна 0 или светоощущение с неправильной проекцией света.
↑ Ожоги роговицы
Ожоги глаз составляют 6,1—38,4% всех глазных повреждений, более 40% больных с ожогами становятся инвалидами, неспособными вернуться к своей прежней профессии. При значительном повреждении в результате ожога в глазу развивается сложный многокомпонентный процесс, захватывающий все структуры глаза — роговицу, конъюнктиву, склеру, сосудистый тракт и приводящий во многих случаях к тяжелым осложнениям и неблагоприятным исходам, несмотря на активную патогенетическую терапию.
Классификация, клинические признаки и симптомы
Ожоги бывают: термические, лучистой энергией и химические. Химические ожоги в свою очередь делятся на кислотные и щелочные. Кислотные ожоги вызывают коагуляцию ткани (коагуляционный некроз), в результате чего образовавшийся струп в определенной мере препятствует проникновению кислоты в толщу ткани и внутрь глазного яблока. Щелочные ожоги, напротив, растворяют тканевый белок и вызывают колликвационный некроз, быстро проникают в глубину тканей и полость глаза, поражая его внутренние оболочки. Установлено, что некоторые щелочи обнаруживаются в передней камере глаза через 5-6 мин после их попадания в конъюнктивальную полость. В последнее время достаточно часто отмечаются сочетание термических и химических ожогов глаз (поражение из газового пистолета), а также сочетание химических ожогов с проникающими ранениями глазного яблока (поражение из газового пистолета, заряженного дробью).
При одинаковой степени поражения тяжелее, на первый взгляд, выглядят термические ожоги. Это связано с тем, что при термических ожогах чаще поражается не только глаз, но и окружающая кожа лица. Химические ожоги чаще имеют локальный характер, захватывая глазное яблоко, которое в первое время при той же степени ожога не вызывает опасений, и ошибка в оценке поражения становится видна на 2—3-й сутки, когда исправлять ее становится уже очень трудно. Тяжесть ожога зависит не только от глубины поражения тканей, но и от его протяженности..
В зависимости от площади захвата тканей выделяют 4 степени ожогов (Б.П. Поляк):
I степень — гиперемия и припухлость кожи век, гиперемия конъюнктивы, поверхностные помутнения и эрозия эпителия роговицы;
II степень - образование пузырей эпидермиса на коже век, хемоз и поверхностные беловатые пленки конъюнктивы, эрозии и поверхностные помутнения роговицы, которая становится полупрозрачной;
III степень — некроз кожи век (темно-серый или грязно-желтый струп), некроз конъюнктивы, струп или грязно-серые пленки на ней, глубокое непрозрачное помутнение роговицы, ее инфильтрация и некроз ("матовое стекло");
IV степень - некроз или обугливание кожи и глубжележащих тканей век (мышцы, хрящ), некроз конъюнктивы и склеры, глубокое диффузное помутнение и сухость роговицы (фарфоровая роговица) (рис. 43).
Все ожоги I—II степени независимо от протяженности считаются легкими, ожоги III степени — ожогами средней тяжести, ожоги IV степени — тяжелыми. К тяжелым следует отнести и часть ожогов III степени, когда поражение распространяется не более чем на 1/3 века, 1/3 конъюнктивы и склеры, 1/3 роговицы и лимба. При поражении ожогом IV степени более чем 1/3 того или иного отдела органа зрения говорят об особо тяжелых ожогах. Течение ожогового процесса неодинаково и изменяется во времени, поэтому его подразделяют на две стадии - острую и регенеративную.
Острая стадия характеризуется денатурацией белковых молекул, воспалительными и первично-некротическими процессами, переходящими в дальнейшем во вторичную дистрофию с явлениями аутоинтоксикации и аутосенсибилизации, сопровождающимися обсеменением патогенной микрофлорой.
Регенеративная стадия характеризуется образованием сосудов, регенерацией и рубцеванием. Длительность каждой стадии различна, и переход из одной стадии в другую происходит постепенно. Вместе с тем явления регенерации и дистрофии часто обнаруживаются одновременно.
Основная опасность ожогов заключается в развитии бельм и вторичной глаукомы, обусловленной спаечными процессами в углу передней камеры, задними и передними синехиями. Образование бельм роговицы возможно не только при непосредственных ожогах роговицы, но и при ожогах бульбарной конъюнктивы из-за нарушения трофики роговицы. Довольно часто при ожогах тяжелой степени развиваются токсическая (травматическая) катаракта, токсические повреждения сетчатки и хориоидеи.
Клинические рекомендации
От оказания первой помощи в значительной степени зависит дальнейшее течение ожогового процесса, поэтому необходимо: немедленно промыть конъюнктивальную полость большим количеством воды; вывернуть веки и удалить остатки инородных тел (частицы извести и т.п.); заложить за веки любую антибактериальную мазь и смазать ею поврежденную кожу; ввести противостолбнячную сыворотку; наложить повязку и отправить больного в глазной стационар.
В стационаре лечение больных с ожогами глаз проводится по следующей схеме:
I стадия — первичного некроза — удаление повреждающего фактора (промывание, нейтрализация), применение протеолитических ферментов, назначение антибактериальной терапии, которая продолжается на всех стадиях ожоговой болезни (ожоги III, IV степени можно назвать ожоговой болезнью).
II стадия — острого воспаления — лечение направлено на стимуляцию метаболизма в тканях, восполнение дефицита питательных веществ, витаминов, улучшение микроциркуляции. Очень важны на этой стадии проведение дезинтоксикационной терапии, применение ингибиторов протеаз, антиоксидантов, противоотечных средств, десинсибилизирущих препаратов, НПВС, гипотензивной терапии при тенденции к нарушению регуляции внутриглазного давления.
III стадия — выраженных трофических расстройств и последующей васкуляризации — после восстановления сосудистой сети отпадает необходимость в применении активных вазодилататоров, продолжается проведение антигипоксической, десенсибилизирующей терапии, мероприятий по эпителизации роговицы. При закончившейся эпителизации для снижения воспалительной реакции и предотвращения избыточной васкуляризации роговицы в комплексную терапию включают ГКС.
IV стадия — рубцевания и поздних осложнений — при неосложненном течении ожога проводят рассасывающую терапию, десенсибилизацию организма, местно применяют ГКС под контролем состояния эпителия роговицы.
Лечение начинают с мероприятий, направленных на удаление химического агента, вызвавшего ожог, с поверхности тканей глазного яблока и его придатков. С этой целью ежедневно в течение 3—5 дней применяют капельное орошение глазного яблока раствором гемодеза по 100 мл, физиологическим раствором по 100 мл с витаминами группы В и аскорбиновой кислотой по 1 мл. Гемодез можно так же вводить субконъюнктивально по 1 мл в виде валика вокруг роговицы.
Дополнительно можно использовать глазные пленки, содержащие антидот (ГЛИВ), которые накладывают на роговицу 1—2 р/сут на 15—20 мин в течение 3 дней.
При выраженном хемозе делают насечки конъюнктивы с последующим промыванием этой области растворами гемодеза, тауфона 4% или натрия хлорида 0,9%.
Противовоспалительная терапия включает применение НПВС, которые закапывают в конъюнктивальный мешок 3 р/сут — диклофенак натрия 0,1% р-р (Наклоф, Дикло-Ф). Кроме того, НПВС применяют системно: индометацин внутрь по 25 мг 3 раза в сутки после еды или ректально по 50—100 мг 2 раза в сутки.
В начале терапии для более быстрого купирования воспалительного процесса диклофенак натрия применяют внутримышечно по 60 мг 1-2 р/сут в течение 7—10 дней, затем переходят к применению препарата внутрь или ректально.
Для профилактики присоединения инфекции антибактериальные препараты применяют местно (в виде инсталляций, субконъюнктивальных и парбульбарных инъекций), а так же системно. В конъюнктивальный мешок антибактериальные препараты закапывают 3-4 р/сут: левомицетина 0,25% р-р; тобрамицина 0,3% р-р (Тобрекс); офлоксацина 0,3% р-р ("...").
Субконъюнктивально или парабульбарно ежедневно в течение 7—14 сут вводят гентамицина 40 мг/мл р-р, линкомицина 30% р-р, нетромицина 25 мг/мл р-р по 0,5—1,0 мл.
Системно в течение 7—14 сут применяют следующие антибиотики: пенициллины (бактерицидное действие) - ампициллин внутрь за 1 ч до еды по 2г/сут, разовая доза составляет 0,5 г или внутримышечно по 2-6 г/сут, разовая доза составляет 0,5-1,0 г; оксациллин внутрь за 1—1,5 ч до еды по 2 г/сут, разовая доза 0,25 г или внутримышечно по 4 г/сут, разовая доза составляет 0,25—0,5 г; аминогликозиды (бактерицидное действие) — гентамицин внутримышечно или внутривенно по 1,5—2,5 мг/кг 2 р/сут; цефалоспорины (бактерицидное действие) — цефатаксим внутримышечно или внутривенно 3—6 г/сут в 3 введения; цефтриаксон внутримышечно или внутривенно 1—2 г 1 р/сут.
Фторхинолоны (бактерицидное действие) — ципрофлоксацин внутрь по 1,5 г/сут в 2 приема, внутривенно капельно по 0,2-0,4 г/сут в 2 введения.
Для профилактики возникновения задних синехий местно применяют мидриатики (закапывают 2—3 р/сут): атропина 1% р-р; тропикамид 0,5% р-р (Мидрум). Для стимуляции репаративных процессов используют: эмоксипина 1% р-р закапывают 3—4 р/сут; декспантенола 5% мазь (Корнерегель), депротеинизированный гемодиализат из крови телят (20% глазной гель Солкосерил) или дериват (20% глазной гель Актовегин) закладывают за нижнее веко 2—3 р/сут.
Для улучшения проницаемости гемато-офтальмического барьера в течение 5—10 сут чередуют внутривенное введение хлорида кальция 10% р-р по 10 мл и гексаметилентетрамина (Уротропин) 40% р-р по 10 мл.
С целью коррекции гемодинамических нарушений применяют внутримышечное введение 1,5% раствора никотиновой кислоты по 1 мл ежедневно в течение 10—14 дней и/или внутривенно капельно вводят реополиглюкин по 100 мл ежедневно или через день, на курс 3—5 инъекций. Системно используют витамины группы В и С в общепринятых дозах.
Лечение осложнений
Чаще всего осложнениями, возникающими при ожогах глазного яблока, является вторичная глаукома, которая очень часто начинает развиваться при глубоких ожогах роговицы и поэтому требует проведения гипотензивной терапии: тимолол 0,5% р-р закапывают в конъюнктивальную полость 2 р/сут (Арутимол, Окупресс); ацетазоламид (Диакарб) по 0,25 мг утром натощак через день или 1 раз в 3 дня.
Для предотвращения обильной васкуляризации и грубого рубцевания после эпителизации дефектов эпителия роговицы используют инсталляции ГКС: дексаметазон 0,1% 2-3 р/сут.
Реконструктивная хирургия
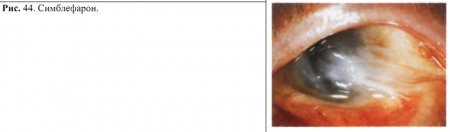
Осложнениями тяжелых ожогов являются рубцовые изменения век, приводящие к вывороту и завороту век, трихиазу, зиянию глазной щели, формирование симблефарона (сращение конъюнктивы век и конъюнктивы глазного яблока) (рис. 44) и анкилоблефарона (сращение век), образование бельм, развитие вторичной глаукомы, травматическая катаракта.
Хирургическое устранение осложнений ожогов глаз возможно в разные сроки. В течение первых 24 ч проводят неотложную кератопластику — полная послойная (с одновременной некрэктомией). В течение всего ожогового процесса проводят раннюю лечебную кератопластику — поверхностная послойная (биологическое покрытие) и послойная. В это же время проводят раннюю тектоническую послойную, сквозную и послойно-сквозную кератопластику. Через 10—12 мес и позже (после полного стихания воспалительного процесса) проводят частичную, почти полную и полную послойную, а также периферическую послойную кератопластику. При обширных васкуляризованных бельмах, когда восстановить прозрачность роговицы с помощью кератопластики невозможно, а функциональные способности сетчатки сохранены, проводят кератопротезирование.
Удаление катаракты с одномоментной кератопластикой и имплантацией интраокулярной линзы возможно через 3-6 мес после стихания воспалительного процесса. В эти же сроки производят и реконструктивные операции по формированию конъюнктиваль-ной полости при анкило- и симблефароне. Сроки проведения антиглаукоматозных операций при вторичной послеожоговой глаукоме индивидуальны, так как проведение операции в ранние сроки грозит быстрым зарастанием нового пути оттока внутриглазной жидкости, в то время как позднее ее проведение может привести к гибели глаза из-за высокого ВГД.
---
Статья из книги: Неотложная офтальмология | Е.А. Егоров, А.В. Свирин, Е.Г. Рыбакова и др.




Комментариев 4