Срединные и задние увеиты

Содержание:
Описание
-
↑ Содержание статьи:
1. Субретинальный фиброз и увеальный синдром
2. Псевдогистоплазмозный синдром
3. Острый некроз сетчатки
4. Цитомегаловирусный ретинит
5. Токсоплазмоз
6. Токсокароз
7. Сифилис
8. Кандидозный ретинит (хориоретинит, эндофтальмит)
9. Туберкулёзный увеит
10. Болезнь Лайма
?????
-
↑ 1. Субретинальный фиброз и увеальный синдром
Жалобы на «затуманивание» зрения, мелькание «мушек» перед глазами, «плавающие» помутнения, снижение зрения.
Характерные симптомы: наличие хронического витреита и желтовато-беловатых субретинальных очагов, напоминающих глиоз или фиброз. Очаги, как правило, занимают весь задний полюс глаза, сливаются между собой, образуя обширные поля фиброзной ткани под сетчаткой. Иногда очаги расположены вокруг макулярной зоны, не распространяясь на неё, однако развивающийся кистовидный отёк приводит к нарушению зрительных функций. Помимо изменений стекловидного тела и глазного дна возможно развитие воспаления в переднем отрезке глаза. ЭРГ и ЭОГ значительно снижены.
На флюоресцентной ангиограмме в ранней фазе регистрируют множественные области блокирования хориоидальной флюоресценции, чередующиеся с участками гиперфлюоресценции. В поздней фазе ФАГ наблюдают прокрашивание очагов без значительного ликиджа. Поражение двустороннее, болеют преимущественно молодые женщины. В связи с образованием фиброзной ткани под сетчаткой прогноз заболевания неблагоприятный.
Этиология неизвестна. Предполагают, что определённую роль могут играть нарушения В — клеточного звена иммунитета. При гистологическом исследовании обнаруживают выраженную воспалительную реакцию хориоидеи с преобладанием В — лимфоцитов и плазматических клеток. В участках субретинального фиброза возникают островки клеток, которые, видимо, происходят из пигментного эпителия.
Диагноз ставят на основании особенностей клинической картины, данных электрофизиологических исследований.
Дифференциальную диагностику проводят с псевдогистоплазмозным синдромом, острой задней многофокусной плакоидной пигментной эпителиопатией, саркоидозом, сифилисом, туберкулёзом.
-
↑ 2. Псевдогистоплазмозный синдром
Псевдогистоплазмозный синдром получил своё название из-за сходства его офтальмоскопической картины с признаками гистоплазмоза, распространённого в некоторых эндемичных районах, в частности, на Среднем Западе США.
Жалобы могут отсутствовать до вовлечения в процесс центральной зоны глазного дна.
Характерные симптомы: наличие триады признаков (перипапиллярная атрофия с отложением пигмента, ХНВ в макулярной зоне и множественные атрофические очаги в заднем полюсе и на периферии глазного дна). В центральной зоне обычно обнаруживают от четырёх до восьми очагов небольшого размера (200-500 мкм) с чёткими границами. Пигмент в очагах, как правило, отсутствует, однако в отдельных случаях он откладывается в центре очага. На периферии сетчатки очаги могут быть большего или меньшего размера, иногда они отсутствуют.
Субретинальная неоваскулярная мембрана расположена в непосредственной близости от атрофического очага. Для данного синдрома характерно отсутствие воспаления в СТ и переднем отрезке глаза. На ФАГ определяют субретинальную неоваскулярную мембрану. Атрофические очаги начинают флюоресцировать в раннюю фазу и прокрашиваются в поздней фазе подобно дефектам пигментного эпителия. Поражение глаз двустороннее. Заболевание встречают у лиц в возрасте старше 40 лет. При наличии ХНВ прогноз неблагоприятный.
Этиология заболевания не установлена, патогенез до конца не изучен.
Диагноз ставят на основании особенностей клинической картины и данных ангиографического исследования.
Дифференциальную диагностику проводят с мультифокальным хориоидитом и панувеитом, острой задней многофокусной плакоидной пигментной эпителиопатией, ретинопатией «выстрел дробью», криптококковым хориоретинитом, туберкулёзным хориоретинитом. саркоидозом, миопической дегенерацией сетчатки.
-
↑ 3. Острый некроз сетчатки
Жалобы на «затуманивание», снижение зрения, в редких случаях боль в глазy.
Характерные симптомы: в начале заболевания часто возникает передний увеит с большими преципитатами на задней поверхности роговицы. Затем образуются экссудат в СТ и жёлто-белые сливные очаги на глазном дне, иногда мни мающие всю периферию сетчатки. Видна чёткая граница между поражённой и непоражённой областями сетчатки. Через 10-30 сут обнаруживают сужение apтерий, инфильтрацию и экссудацию вдоль сосудов, «муфты» и окклюзии артерий сетчатки.
В некоторых случаях отмечают паравенозные «муфты» и кровоизлияния в сетчатку. Нередко возникает отёк ДЗН. После резорбции экссудата образуются ретинальные атрофические очаги, некроз сетчатки с образованием гигантских разрывов и последующей отслойкой сетчатки, возникающей в 50-75% случаев и развивающейся в сроки от 1 до 3 мес. от начала заболевания. Наличие окклюзивного васкулита сетчатки может приводить к возникновению зон ишемии и развитию неоваскуляризации сетчатки и/или ДЗН.
При ангиографическом исследовании глазного дна обнаруживают окклюзию артериол, нарушение капиллярной перфузии, ликидж, в позднюю фазу наблюдают прокрашивание стенок сосудов сетчатки. При МРТ регистрируют утолщение оболочек зрительного нерва. У трети больных поражение глаз двустороннее, при этом заболевание второго глаза может возникать в сроки от 2 нед до 20 лет после поражения первого. Воспаление протекает в течение нескольких месяцев, развитие рецидивов не характерно. Заболевание возникает у соматически здоровых лиц в возрасте 20-60 лет, более чем у половины больных острый некроз сетчатки приводит к слепоте.
Острый некроз сетчатки вызывают вирусы семейства Herpes и наиболее часто Herpes zoster. Считают, что вирус служит пусковым фактором в развитии аутоиммунного процесса, поражающего палочки и колбочки и приводящего к локальному иммуннокомплексному заболеванию и васкулиту сетчатки.
Диагноз ставят на основании особенностей клинической картины и результатов диагностический витрэктомии или биопсии сетчатки (определение вируса).
Дифференциальную диагностику проводят с цитомегаловирусным ретинитом, сифилисом, токсоплазмозом, болезнью Бехчета, саркоидозом, эндофтальмитом.
[banner_centerrs]
{banner_centerrs}
[/banner_centerrs]
-
↑ 4. Цитомегаловирусный ретинит
Цитомегаловирусный ретинит, как правило, возникает на фоне иммунодефицита (при СПИДе или как осложнение иммуносупрессивной терапии). У больных с ВИЧ-инфекцией заболевание развивается при снижении количества CD4+ до 50 клеток в мм в кубе, CD8+ до 280 клеток в мм в кубе и соотношения CD4+/CD8+ до 0,05. Врождённый цитомегаловирусный ретинит диагностируют крайне редко.
Жалобы на «затуманивание» и снижение зрения, метаморфопсии.
Характерные симптомы: полупрозрачные преципитаты в передней камере глаза, скопления клеток в СТ. В основе заболевания лежит некроз сетчатки и пигментного эпителия, однако довольно часто возникает поражение и сосудистой оболочки (ретинохориодит). Распространение инфекции происходит гематогенным путём или в виде «сателлитов» около старых очагов. В сетчатке появляются небольшие инфильтраты белого цвета, напоминающие мягкий экссудат. Затем возникают периваскулярные белые очаги с множественными кровоизлияниями или гранулярные очаги с меньшим количеством кровоизлияний, атрофия центральной зоны сетчатки и дефекты пигментного эпителия. Возможно развитие серозной отслойки макулярной зоны или всей сетчатки. Известны случаи цитомегаловирусной инфекции в виде папиллита или васкулита сетчатки.
Диагноз ставят на основании характерных изменений на глазном дне. указаний на иммунодефицит в настоящий момент или в анамнезе. Определённое значение имеют исследование стекловидного тела и хориоретинальная биопсия.
Дифференциальную диагностику проводят с прогрессирующим наружным ретинальным некрозом, токсоплазмозом, кандидозом или другой грибковой инфекцией.
-
↑ 5. Токсоплазмоз
Токсоплазмоз — наиболее частая причина развития заднего увеита (в 30-50% случаев). Распространённость токсоплазмоза в популяции в целом составляет 20-70%. Возбудитель токсоплазмоза — внутриклеточный паразит Toxoplasma gondii. Инфицирование человека происходит от животных (млекопитающих и птиц) при употреблении заражённой воды или продуктов питания, не прошедших достаточную термическую обработку.
Поражение глаз обычно одностороннее и протекает в виде хориоретинита, однако возможна генерализация процесса (генерализованный увеит).
Формы заболевания:
? приобретённая инфекция у взрослых лиц;
? инфекция у лиц с иммунодефицитом:
? врождённая инфекция, обусловленная трансплацентарной передачей возбудителя от матери к плоду;
? реактивация врождённой инфекции.
Приобретённая инфекция у взрослых лиц в 85% случаев протекает бессимптомно, в 15% случаев излечивается спонтанно, иногда сопровождается поражением глаз. Нередко заболевание глаз может быть одним из симптомов токсоплазмоза или единственным клиническим признаком латентно протекающего хронического токсоплазмоза.
У лиц с иммунодефицитом заболевание может развиться как вследствие приобpeтённой, так и из-за активации врождённой инфекции.
Врождённая инфекция обусловлена трансплацентарной передачей возбудителя от матери к плоду. Основные общие признаки врождённого токсоплазмоза - интракраниальные кальцификаты, гидроцефалия, микроцефалия, умственная отсталость, органомегалия. Поражение глаз протекает по типу хориоретинита, в 80% случаев двустороннего. При заражении матери в первом или втором триместрах беременности заболевание у плода возникает в редких случаях, но протекает тяжело, если же мать заболевает в третьем триместре, вероятность развития врождённого токсоплазмоза более высока, однако при этом ребёнок переносит заболевание в более лёгкой форме. Для врождённого токсоплазмоза характерно наличие грубых хориоретинальных очагов в центральной зоне глазного дна, псевдоколобом.
Жалобы: «плавающие мушки» перед глазами, «затуманивание» зрения, покраснение глаза, светобоязнь, снижение зрения.
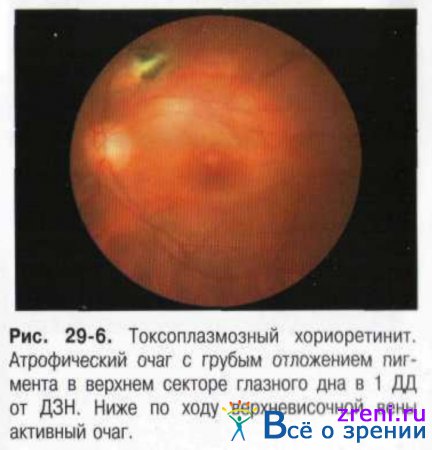
Характерные симптомы: преципитаты роговицы, клеточная взвесь в передней камере глаза и СТ. На глазном дне возможно появление трёх типов очагов: крупных, превышающих по размеру ДЗН, деструктивных очагов; небольших очагов во внутренних слоях сетчатки: небольших очагов в наружных слоях сетчатки (рис. 29-6).
Наиболее часто очаги возникают в макулярной зоне или перипапиллярно (юкстапапиллярный ретинит Йенсена), хотя могут располагаться и в периферических отделах глазного дна. Иногда офтальмоскопическая картина принимает вид диссеминированного хориоретинита или экссудативной отслойки сетчатки. Возбудитель токсоплазмоза имеет сродство к нервной ткани, поэтому воспаление, как правило, начинается с поверхностных слоев сетчатки, а затем захватывает более глубокие её слои и хориоидею. В активную фазу заболевания очаги имеют белую окраску, рыхлую консистенцию и окружены перифокальной зоной отёка сетчатки, нередко с кровоизлияниями. Над очагом в задних отделах стекловидного тела возникает экссудативная реакция, затрудняющая осмотр самого очага. По мере обратного развития процесса образуется хориоретинальный атрофический очаг белого или желтовато-белого цвета с грубой пигментацией. Характерно рецидивирование заболевания, при котором, как правило, новый очаг возникает в виде «сателлита» около старого.
Осложнения заболевания — ХНВ, атрофия ДЗН, вторичная глаукома, отслойка сетчатки.
Диагноз ставят на основании результатов офтальмоскопического исследования, данных анамнеза, иммунологических исследований (определение антитоксоплазменных антител — IgG и IgM).
Дифференциальную диагностику проводят с цитомегаловирусным ретинитом, краснухой, острым некрозом сетчатки, сифилисом, гистоплазмозом, острой задней многофокусной плакоидной пигментной эпителиопатией, серпигинозным хориоретинитом.
-
↑ 6. Токсокароз
Наиболее часто токсокароз возникает у детей или лиц молодого возраста. Средний возраст заболевших составляет 7,5 лет, в 80% случаев заболевание возникает в возрасте до 16 лет. Полный жизненный цикл возбудителя токсокароза (Toxacata canis) происходит только в организме собак. Человек заражается через инфицированную почву или непосредственно от больных щенков.
Жалобы на боль, покраснение глаза, светобоязнь, снижение зрения.
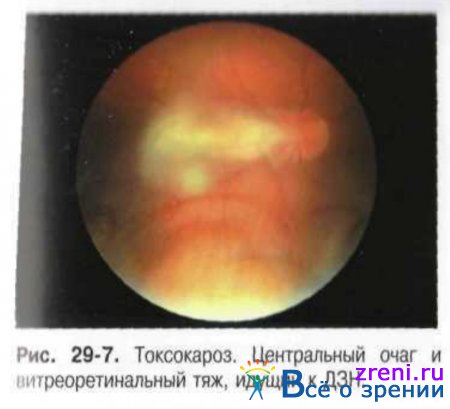
Характерные симптомы: развитие эндофтальмита или возникновение гранулёмы, располагающейся в центральной зоне или на периферии глазного дна. Гранулёма образуется в результате инкапсулирования гельминта в хориоидее и имеет вид проминирующих очагов белого цвета размером от 3/4 до 4 диаметров ДЗН. Около очага возможно отложение твёрдого экссудата или появление кровоизлияний. При центральном расположении гранулёмы зрительные функции снижаются значительно (рис. 29-7).
При периферической гранулёме нередко наблюдают тракцию от очага к центральной зоне глазного дна. Образование гранулёмы обычно сочетается с развитием выраженного витреита и воспаления переднего отдела глаза. Возможно поражение зрительного нерва или сосудов сетчатки.
Диагноз ставят на основании клинической картины, данных анамнеза, иммунологического исследования (определения антител к возбудителю).
Дифференциальную диагностику проводят с ретинобластомой, токсоплазмозом, наружным экссудативным ретинитом Коутса, саркоидозом. ретролентальной фиброплазией, первичным персистирующим СТ, срединным увеитом.
-
↑ 7. Сифилис
Сифилис приводит к развитию воспалительных заболеваний глаз в 0,6-4,6% случаев. Возбудитель этого заболевания Treponema pallidum. Развитие заболевания связано с активной пролиферацией спирохеты в тканях глаза.
Формы поражения:
? приобретённый сифилис;
? врождённый сифилис.
Жалобы на боль, покраснение глаза, снижение зрения.
Характерные симптомы: при врождённом сифилисе развивается острый интерстициальный кератит или кератоувеит, приводящий к помутнению роговицы. На глазном дне определяют очаги в виде «соли и перца», атрофию зрительного нерва. Возбудитель имеет сродство к наружным слоям сетчатки и хориокапиллярам. Воспалительный процесс разрушает пигментный эпителий и сетчатку, приводя к отложению пигмента, а позднее к субретинальному рубцеванию. При приобретённом сифилисе поражение глаз обычно возникает на второй стадии заболевания. Поражение переднего отрезка глаза приводит к ириту (розеолёзному, папулёзному или нодозному). На глазном дне характерно развитие хориоретинита с множественными обширными хориоидальными инфильтратами в виде бляшек кремового цвета, хориоретинит нередко сопровождает папиллит и/или васкулит. Изменения на глазном дне сочетаются с витреитом, выраженность которого варьирует от незначительной клеточной реакции до образования диффузного экссудата. Возможно развитие нейроретинита без поражения хориоидеи, как правило, у таких больных диагностируют менингит.
Диагноз ставят на основании особенностей клинической картины и результатов серологических исследований (обнаружение антител к Т. pallidum).
Дифференциальную диагностику проводят с идиопатическим увеитом, саркоидозом, токсокарозом. токсоплазмозом. туберкулёзом, грибковым хориоидитом, хориоидальными метастазами злокачественных опухолей, острой задней многофокусной плакоидной пигментной эпителиопатией.
-
↑ 8. Кандидозный ретинит (хориоретинит, эндофтальмит)
Кандидоз — одна из наиболее частых причин развития эндогенных эндофтальмитов. Заболевание вызывают грибы рода Candida. Обычно кандидоз возникает на фоне соматических заболеваний, иммунодефицита, а также у лиц, нуждающихся в длительном введении антибиотиков.
Отмечено частое возникновение кандидоза у больных алкоголизмом, наркоманией, злокачественными опухолями. Поражение глаз развивается при гематогенном распространении возбудителя: он попадает в хориоидею, а затем проникает в субретинальное пространство, сетчатку и СТ.
Формы:
?хориоретини;
? эндофтальмит.
Жалобы на боль, светобоязнь, «затуманивание» зрения, «плавающие» помутнения, снижение зрения.
Характерные симптомы: при хориоретините на глазном дне виден белый или бледно окрашенный хориоидальный или хориоретинальный инфильтрат с нечёткими границами размером 300 мкм с кровоизлияниями или без них. При эндофтальмите возникают перикорнеальная реакция, клеточная реакция влаги передней камеры, стекловидного тела, задние синехии. Воспалительный процесс распространяется из оболочек глаза в СТ, приводя к абсцессу последнего.
Диагноз ставят на основании клинической картины заболевания, данных анамнеза, результатов бактериологического исследования крови на грибы рода Candida, микологического или гистологического исследования материала, полученного при биопсии стекловидного тела или оболочек глаза.
Дифференциальную диагностику проводят с хориоретинитами токсоплазменной, туберкулёзной, сифилитической, цитомегаловирусной этиологии, саркоидозом.
-
↑ 9. Туберкулёзный увеит
На долю туберкулёза приходится около 0,2% всех случаев увеита. К группе риска относят лиц, контактирующих с больными туберкулёзом. Возбудитель этого заболевания — Mycobacteria tuberculosis. Известны три способа развития туберкулёза глаз: гематогенный, экзогенный (через конъюнктиву), контактный. Наиболее часто возбудитель попадает гематогенным путём в хориоидею, а затем распространяется на соседние ткани. Воспалительный очаг образован гранулёмой, содержащей эпителиоидные клетки, лимфоциты, гигантские клетки.
Жалобы на боль, покраснение глаза, «плавающие» помутнения, снижение зрения.
Характерные симптомы: в переднем отрезке глаза развиваются фликтенулёзный конъюнктивит, склерокератит. интерстициальный кератит, гранулематозный ирит с инфильтрацией радужки и образованием узелков Коерре и Busacca. При поражении заднего отрезка глаза у больных возникают симптомы некротизирующего ретинита с перифлебитом, туберкулёзной гранулёмы, экссудативной отслойки сетчатки, васкулита сетчатки, милиарного хориоидита, юкстапапиллярного хориоретинита (Йенсена), хронического субактивного панувеита (эндофтальмита), оптического неврита. Наиболее часто поражается хориоидея. Если больному не назначают должную терапию, процесс приобретает хроническое прогрессирующее течение.
Диагноз ставят на основании клинической картины, рентгенологического исследования лёгких, данных туберкулиновых проб, иммунологического исследования (обнаружение антител к возбудителю), бактериологического исследования (определение возбудителя). Туберкулёзную природу заболевания подтверждает положительный эффект специфической терапии.
Дифференциальную диагностику проводят с идиопатическим увеитом, capкоидозом, токсокарозом, токсоплазмозом, сифилисом, грибковым хориоидитом, хориоидальным метастазом злокачественных опухолей.
-
↑ 10. Болезнь Лайма
Возбудитель заболевания - Borrelia burgdorferi. Иксодовые клещи служат переносчиками возбудителя болезни так же, как и вируса клещевого энцефалита. Заболеваемость в разных странах составляет от 10 до 50 случаев на 100 тыс. населения ежегодно, в России колеблется в различных эндемических очагах от 0,5 до 22 на 100 тыс. населения. Развитие заболевания связывают с гематогенным распространением возбудителя.
Стадии болезни Лайма:
? первый месяц после инфицирования — головная боль, миалгии, артралгии, повышение температуры тела, ригидность затылочных мышц, хроническая мигрирующая эритема на коже;
? 1-4 мес после инфицирования — неврологические расстройства (парез лицевого нерва, энцефалит, менингит), костно-мышечные нарушения (артрит, тендинит, выпот в суставах) и поражение сердца (миокардит, блокады в проводящей системе сердца);
? 5 и более месяцев после инфицирования — хронический менингит, хронический артрит и поражение кожи в виде хронических атрофических изменений.
Жалобы на боль, покраснение глаза, светобоязнь, снижение зрения.
Характерные симптомы развиваются при генерализации инфекции во второй стадии болезни — возникает клиническая картина кератита, ирита с роговичными преципитатами и задними синехиями, срединного увеита, витреита, панувеита, оптического неврита.
Диагноз ставят на основании данных анамнеза, особенностей клинической картины и результатов иммунологического исследования (обнаружение антител к возбудителю).
Дифференциальную диагностику проводят со срединным увеитом, оптическими невритами и нейроувеитами различной этиологии.
Показания к консультации других специалистов:
? ревматолога - исключение ревматических заболеваний;
? инфекциониста - исключение инфекционной природы увеита;
? фтизиатра - исключение туберкулёзной этиологии увеита:
? уролога — синдром Рейтера;
? дерматовенеролога — исключение сифилиса, болезни Бехчета:
? стоматолога - исключение фокальной инфекции, болезнь Бехчета. синдром Рейтера:
? отоларинголога — исключение фокальной инфекции, синдром Фогта-Коянаги-Харада;
? невропатолога — инфекционные заболевания нервной системы, рассеянный склероз, болезнь Бехчета, синдром Фогта-Коянаги-Харада и др.;
? гастроэнтеролога — болезнь Крона, неспецифический язвенный колит:
? онколога исключение паранеопластических процессов, метастазов в глаз злокачественных опухолей.
Пример формулировки диагноза
Активный хориоретинит токсоплазмозной этиологии.
?????
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.


Комментариев 0