Клинические формы, патогенез, диагностика и лечение нейроофтальмологических заболеваний (Часть 3)

Описание
Наследственные атрофии зрительного нерва.
Наследственная атрофия Лебера
развивается у членов одной семьи, чаще у мужчин в возрасте 13—30 лет. Женщины страдают этим заболеванием значительно реже (13,1—17,5%случаев). Описана впервые Т. Leber в 1871 г.
Заболевание начинается обычно остро и протекает по типу дву-стороннего ретробульбарного неврита. В течение нескольких дней, реже часов, зрение падает до сотых. В поле зрения определяются центральные скотомы. Глазное дно в начале заболевания, как правило, нормальное; лишь иногда наблюдается смазанность границ диска зрительного нерва. Через 3—4 нед после начала заболевания начинают постепенно бледнеть диски зрительного нерва, преимущественно височная половина. Через 3—4мес развивается простая атрофия зрительного нерва.
У членов одной семьи заболевание в основном протекает однотипно. Улучшение зрения со временем отмечают у 16% больных. У большинства зрение остается низким, но дальнейшее ухудшение не наблюдается.
Как указывалось выше, причиной этой атрофии является оптико-хиазмальный арахноидит. По мнению большинства авторов, леберовская атрофия зрительных нервов является рецессивным заболеванием, сцепленным с полом. Передается через женщин кондукторов сыновьям. Описаны в литературе и доминантные формы.
Инфантильные наследственные атрофии зрительного нерва
по типу наследования могут протекать в рецессивной и доминантной формах.
При рецессивной форме атрофия зрительного нерва имеется у ребенка уже при рождении или появляется в возрасте до 3 лет. Атрофия зрительного нерва, как правило, почти всегда полная, диск зрительного нерва равномерно бледный. Острота зрения очень низкая, поле зрения сужено, имеется нистагм. Это состояние стационарно и дальнейшее снижение зрительных функций не происходит.
Доминантная форма инфантильной атрофии зрительных нервов начинается в 5—7 лет, развивается очень медленно. Центральное зрение варьирует в широких пределах от почти полного до 0,1— 0,2. Никогда не развивается слепота. В поле зрения чаще выявляются центральные или парацентральные скотомы.
Заболевание передается от больных отцов и матерей лицам как мужского, так и женского пола.
Осложненная инфантильная атрофия зрительных нервов
описана С. Веьг (1909). Характеризуется двусторонней простой атрофией зрительного нерва с височным побледнением, со стороны центральной нервной системы — преобладанием поражения пирамидного пути. Заболевание развивается в раннем детском возрасте, начинаясь с ухудшения зрения, которое медленно прогрессирует до 0,2—0,4. Неврологическая симптоматика появляется позже. Заболевание передается по рецессивному типу, поражает в одинаковой мере оба пола.
Лечение
больных с атрофиями зрительных нервов необходимо проводить с учетом этиологического фактора. Больные с атрофиями зрительных нервов на почве интракраниальных процессов подлежат лечению у невропатолога и нейрохирурга.
Лечение атрофий зрительных нервов представляет трудную задачу. Способность нервной ткани к регенерации очень ограничена, и лечение атрофий сводится к стимулированию жизнедеятельности еще сохранившихся нервных волокон. Лечение должно быть комплексным и систематическим, проводиться с учетом этиологии заболевания, давности процесса, возраста и общего состояния больного.
Для лечения больных с атрофиями зрительного нерва сосудистого генеза используют сосудорасширяющие средства (папаверин, но-шпа, эуфиллин, натрия нитрат, дибазол, препараты никотиновой кислоты и т. д.), противосклеротические, витамины группы В с учетом общего состояния, антикоагулянты. По нашим наблюдениям, благоприятное действие при атрофиях сосудистого генеза оказывает гепарин в виде субконъюнктивальных, ретробульбарных и парабульбарных инъекций.
При поствоспалительных атрофиях наряду с сосудорасширяющими препаратами и витаминами показаны ферменты. Так, при атрофиях зрительного нерва на почве оптико-хиазмального арахноидита вводят трипсин, химотрипсин и папаин путем эндоназального электрофореза.
Учитывая, что пирогенал подавляет процессы образования фибробластов из молодых клеток соединительной ткани и способствует восстановительным процессам в нервной ткани, его назначают при атрофиях зрительного нерва. Лечение начинают с внутримышечного введения 50 МПД и постепенно увеличивают дозу до 1000 МПД. В зависимости от реакции инъекции повторяют через 1—3 дня в течение месяца. При этом отмечаются повышение температуры тела и лейкоцитоз.
При лечении атрофий зрительного нерва производят инъекции тканевых препаратов в терапевтических дозах, применяют АТФ, ультразвук, иглорефлексотерапию. Ультразвук расширяет кровеносные сосуды, улучшает течение обменных и трофических процессов в тканях, повышает проницаемость клеточных мембран гематоофтальмического барьера и тем самым усиливает проникновение лекарственных веществ в ткани. Целесообразно проводить фонофорез сосудорасширяющих средств.
В основе иглоукалывания лежит нервно-рефлекторный механизм. Рефлексотерапия способствует выведению из парабиотического состояния, нормализации проведения импульсов по нервам, поэтому находит применение при лечении атрофий зрительного нерва. Прогноз при атрофии зрительного нерва неблагоприятный.
Поражения хиазмы при интракрапиальных процессах
Различают первичные и вторичные поражения хиазмы.
Первичные заболевания хиазмы.
К ним относятся опухоли хиазмы (глиомы), сосудистые склеротические процессы (инфаркты), поражения хиазмы при множественном склерозе, нейрооптикомиелите и энцефаломиелите.
Глиомы хиазмы чаще наблюдаются у детей 4—12лет, реже встречаются у взрослых людей молодого возраста. По статистике, они составляют 0,84% опухолей головного мозга. Отмечено частое сочетание их с генерализованным нейрофиброматозом.
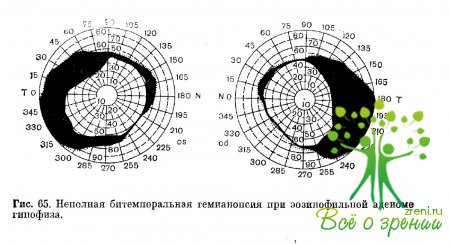
Клинически глиомы хиазмы проявляются глазными, рентгенологическими и гипоталамическими симптомами. Наблюдаются постепенное снижение остроты зрения, нарушения в поле зрения (битемпоральная гемианопсия, темпоральное сужение поля зрения одного глаза при слепоте другого, иногда центральные скотомы и т. д.). В начале заболевания глазное дно может быть нормальным. В дальнейшем возникает застойный диск, развивается простая либо вторичная атрофия зрительных нервов.
Глиомы хиазмы растут по направлению к зрительным нервам и могут достигать даже диска зрительного нерва. Прорастание в орбиту вызывает экзофтальм. На рентгенограммах черепа определяются, углубление передней части турецкого седла и подрытость передних клиновидных отростков. При прорастании глиомы в орбиту расширяются одно или оба зрительных отверстия.
Оказывая давление на гипоталамическую область, глиомы хиазмы вызывают ряд гипоталамических симптомов: ожирение, сонливость, полиурию, полифагию, несахарный диабет. Иногда, достигая больших размеров, опухоль прорастает в III желудочек, сдавливает гипофиз. При этом могут наблюдаться симптомы повышения внутричерепного давления (головная боль, рвота).
Наблюдаются главным образом доброкачественные опухоли: спонгиобластомы, олигодендроглиомы или астроцитомы.
Основной метод лечения — рентгенотерапия. Если глиома захватывает только одну половину хиазмы и прилегающий к ней зрительный нерв, показано удаление ее хирургическим путем.
При сосудистой патологии в хиазме могут образовываться очаги размягчения, возникать инфаркты вследствие нутритивных нарушений. Исключительно редко наблюдается отложение бляшек в хиазме при рассеянном склерозе. Клинически при этих процессах наблюдаются различные варианты хиазмальпого синдрома. Диагноз устанавливают на основании данных общего обследования.
Поражение хиазмы при оптикомиелите (болезни Девика) наблюдается редко. Причиной заболевания чаще всего является вирус. Реже болезненный процесс возникает после перенесенных острых или хронических инфекций (стафилококковый сепсис, ветряная оспа и др.).
Патогенез.
На основании патогистологических исследований установлено, что при оптикомиелите происходит распад нервных волокон, миелиновых влагалищ с частичным сохранением осевых цилиндров, наблюдается пролиферация глии. Эти процессы захватывают зрительные нервы, а также могут распространяться на хиазму и зрительные тракты.
Клиника.
Заболевание характеризуется острым двусторонним поражением зрительных нервов, сочетающимся с острым миелитом. Чаще болезненный процесс начинается с глазных симптомов, к которым через несколько дней или недель присоединяются спинальные расстройства. Реже офтальмологические и спинальные нарушения развиваются одновременно или поражение спинного мозга предшествует заболеванию зрительных нервов.
Офтальмологические изменения проявляются внезапным снижением зрения в обоих глазах; через несколько дней может наступить слепота. Глазное дно иногда остается нормальным. В некоторых случаях отмечаются явления папиллита, отека диска зрительного нерва.
В более поздних стадиях развивается вторичная или простая (височная) атрофия зрительных нервов. Периферическое зрение при этом также снижается: встречаются центральные скотомы при нормальных границах поля зрения, ограничения периферических границ, височно-гемианопические выпадения при поражении хиазмы. Заболевание может носить ремиттирующий характер.
Характерной особенностью оптикомиелита является определенный параллелизм между глазными и спинальными функциями: при неблагоприятном течении миелита отмечается также тяжелое течение патологического процесса в глазах.
Лечение.
Применяют антибиотики широкого спектра действия, противовоспалительные и сосудорасширяющие средства, кортикостероиды, витаминотерапию, тканевую терапию.
Вторичные заболевания хиазмы.
Встречаются гораздо чаще первичных и обусловлены воздействием болезненного очага, расположенного по соседству либо в отдалении.
Этиология.
Первое место среди причин, вызывающих вторичные поражения хиазмы, занимают опухоли гипофиза и головного мозга. Реже хиазма вовлекается в процесс при арахноидитах, в том числе оптико-хиазмалыюм, и интоксикациях. В ряде случаях (по Е. Ж. Трону, в 19,1%) этиологию выяснить не удается.
Патогенез.
Основным патогенетическим механизмом, вызывающим поражение хиазмы, является давление, оказываемое на нее растущими по соседству опухолями. К таковым относятся опухоли гипофиза, краниофарингиомы, менингиомы бугорка турецкого седла и менингиомы малого крыла основной кости.
При развитии внутренней гидроцефалии различного происхождения хиазма может сдавливаться дном расширенного III желудочка.
Под воздействием указанных факторов в ряде случаев происходит не только сдавление, но и смещение хиазмы. В результате смещения хиазма может придавливаться к костям основания черепа либо к сосудам артериального круга большого мозга — внутренней сонной или к передней мозговой артерии, а также ущемляться в развилке этих сосудов.
При базальных менингитах и оптико-хиазмальных арахноидитах воспалительный процесс может распространиться на хиазму непосредственно с оболочек головного мозга.
Вторичные поражения хиазмы в результате воздействия патологического очага в отдалении наблюдаются как при субтепториальных опухолях (мозжечок, мостомозжечковый угол, IV желудочек), так и при супратенториальных (боковые и III желудочки эпифиза, четверохолмие, большие полушария).
Более значительное сдавление хиазмы происходит при регионарных процессах, а менее интенсивное, хотя и распространенное, — при воздействии очагов на отдалении. В первом случае гибель волокон в хиазме обусловлена сдавленней и частично циркуляторными нарушениями, во втором — первенствующее значение имеют циркуляторные расстройства и в меньшей степени сдавление.
Клиника.
Поражения хиазмы проявляются хиазмальным синдромом. Классический хиазмальный синдром характеризуется изменениями поля зрения по битемпоральному типу и простой нисходящей атрофией зрительного нерва. Реже при хиазмальном синдроме наблюдаются биназальные и гомонимные дефекты поля зрения.
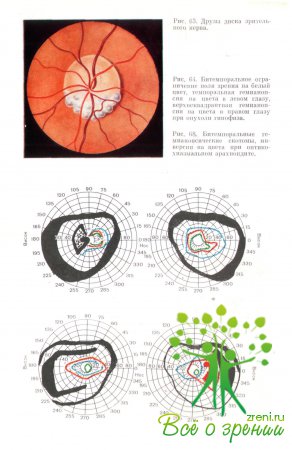
Первые встречаются при склерозе внутренних сонных артерий и при внутренней гидроцефалии, особенно при расширении рецессуса III желудочка; гомонимные гемианопсии наблюдаются при одном варианте расположения хиазмы по отношению к турецкому седлу, когда она смещена несколько кпереди. На рис. 64, 65, 66 представлены хиазмальные изменения поля зрения при опухолях гипофиза и менингиоме малого крыла основной кости. Наряду с простой атрофией зрительного нерва в редких случаях наблюдаются застойные диски или вторичная атрофия после застоя.
Простая атрофия зрительного нерва развивается не одновременно с появлением зрительных расстройств, так как на распространение атрофического процесса от хиазмы до глазного дна требуется от нескольких недель до нескольких месяцев. В связи с этим имеют место случаи, когда изменения поля зрения и снижение зрения сочетаются с нормальным глазным дном.
Застойные диски при региональных поражениях хиазмы встречаются довольно редко, по данным И. И. Меркулова (1971), в 1,5—2% случаев, Е. Ж. Трон (1968) наблюдал их чаще — в 16,3% случаев. При поражениях же хиазмы в отдалении застойные диски наблюдаются, как правило, и являются единственным признаком поражения хиазмы именно в отдалении от очага.
Поражения хиазмы при иитракраниальных опухолях обычно сочетаются с другими симптомами заболевания, что имеет важное значение для диагностики вообще и топической диагностики в частности.
Так, для эндоселлярных опухолей, опухолей гипофиза, характерна так называемая триада Гирша:
- нейроофтальмологический симптомокомплекс (хиазмальный синдром);
- эндокринно-обменные нарушения (акромегалия при эозинофильных аденомах гипофиза, адипозогенитальная дистрофия, нарушение половой функции при хромофобных аденомах и т. д.);
- рентгенологические изменения (шарообразная форма турецкого седла при эозинофильных аденомах, увеличение дереднезаднего размера турецкого седла при хромофобных аденомах, блюдцеобразное — при краниофарингиомах и т. д.).
Краниофарингиомы
(опухоли кармана Ратке, или опухоли Эрдгейма) развиваются из остатков эпителиального тяжа, соединяющего в эмбриональном периоде глотку с гипофизом. В большинстве случаев это супраселлярные опухоли. Значительно реже встречаются эндо- и эндосупраселлярные или инфраселлярные опухоли.
Краниофарингиомы возникают в детском и юношеском возрасте, реже после 30 лет. Клинические проявляются глазными симптомами — хиазмальными изменениями поля зрения (чаще битемпоральной гемианопсией со значительной асимметрией дефектов поля зрения, реже выпадениями в носовых половинах).
При расположении хиазмы кзади от турецкого седла чаще всего отмечается простая атрофия зрительных нервов. Реже наблюдаются застойные диски и последующая вторичная атрофия зрительных нервов. В отдельных случаях может развиться синдром Кеннеди.
Глазные симптомы обычно сочетаются с эндокринными нарушениями (нанизм, адипозогенитальная дистрофия, отложение жира на груди и животе), а также с изменениями, выявляемыми при рентгенографии черепа (блюдцеобразная форма турецкого седла, отложение извести над турецким седлом или в его полости).
Менингиомы бугорка турецкого седла.
Встречаются преимущественно в возрасте 40—50 лет. Опухоли при своем росте вначале сдавливают нижнюю половину зрительных нервов, а затем нижнюю половину хиазмы. В связи с этим изменения поля зрения отличаются значительной асимметрией.
Чаще всего встречаются хиазмальные нарушения: битемпоральная гемианопсия в различных вариантах, темпоральная гемианопсия в одном глазу, сочетающаяся со слепотой второго глаза и т. д. В ряде случаев наблюдаются трактусовая гемианопсия, изменения, вызванные поражением ингракраниальной части зрительного нерва, центральные и гемианоппческие битемпоральные скотомы, причем скотомы развиваются чаще, чем принято считать. Очень редко отмечается нижняя гемиаиопсня.
В отдельных случаях ноле зрения может оставаться нормальным. На глазном дне определяется простая атрофия зрительных нервов, редко — застойный диск, синдром Кеннеди и вторичная атрофия зрительных нервов. В начале заболевания глазное дно может быть в пределах нормы.
Понижение зрения развивается в течение 3—4лет, а иногда « длительнее. Зрение ухудшается сначала на одном глазу, а через несколько лет на другом.
Однако по данным В. М. Пантиелевой (1959), тщательное изучение краниограмм дает возможность в 50 % наблюдений установить выстояние бугорка турецкого седла, уплотнение или гиперпневматизацию его, легкие изменения формы и спинки седла. Редко можно обнаружить петрификаты над ним.
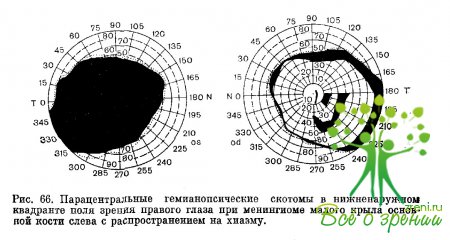
Менингиомы крыльев основной кости.
Эти бугорки вызывают зрительные нарушения в тех случаях, когда локализуются в медиальной трети малого крыла. В начале заболевания характерно нарушение зрительных функций одного глаза. Только через несколько месяцев или лет появляются функциональные расстройства в другом глазу.
Такая динамика болезненного процесса объясняется асимметричным воздействием опухоли на зрительные пути. При одностороннем поражении зрительного нерва развивается темпоральная или назальная гемианопсия, может появиться центральная скотома, но чаще всего при менингиомах крыльев основной кости встречаются изменения поля зрения по хиазмальному типу (битемпоральные или реже биназальные выпадения, темпоральная или назальная гемианопсия в одном глазу при слепоте другого глаза, темпоральная гемианопсия в одном глазу, центральная скотома—в другом).
В поздних стадиях можно выявить типичный хиазмальный синдром. При сдавлении опухолью зрительных канатиков или зрительного пучка развивается гомонимная гемианопсия. В зависимости от особенностей роста опухоли на глазном дне наблюдаются застойные диски, вторичная или простая атрофия зрительных нервов, синдром Фостера Кеннеди.
Для менингиом крыльев основной кости характерен экзофтальм на стороне опухоли. Как редко исключение описан двусторонний экзофтальм. Эндокринные нарушения при этих опухолях отсутствуют, на рентгенограммах черепа можно выявить изменения костной структуры малого крыла основной кости в виде гиперостозов или деструкции, а также изменения турецкого седла, характеризующиеся углублением дна и разрушением клиновидных отростков, резче выраженных на стороне опухоли. Иногда отмечается сужение верхнеорбитальной щели и отверстия костного канала зрительного нерва.
Лечение
направлено на устранение основного заболевания и сводится в основном к хирургическому вмешательству.
Опухоли, расположенные в отдалении, могут воздействовать на хиазму в результате расширения межжелудочковой системы или смещения головного мозга. При этом наблюдаются разнообразные хиазмальные изменения поля зрения и застойные осложнения диска с последующей вторичной атрофией. Первичная атрофия зрительных нервов встречается в виде исключения. Лечение заключается в хирургическом удалении опухоли.
Повреждение хиазмы возможно и при сдавлении ее сосудами основания мозга. Сдавление хиазмы сосудами может наблюдаться при опухолях головного мозга, сопровождающихся внутренней гидроцефалией, и при склерозе сосудов артериального круга большого мозга.
При гидроцефалии передняя стенка расширенного» III желудочка смещается вперед и смещает хиазму кверху и кпереди; одновременно зрительные нервы ущемляются в развилке внутренней сонной и передней мозговой артерий. Сдавление преимущественно наружных отделов зрительных нервов приводит к развитию биназальной гемианопсии.
В других случаях прехиазмальные верхние отделы зрительных нервов или передняя часть хиазмы придавливаются к передней мозговой артерии, что проявляется односторонней или двусторонней нижней гемианопсией. На глазном дне при этом развивается простая атрофия зрительных нервов от сдавления или вследствие ликворной гипертензии возникает застойный диск. Сочетание биназальной или нижней гемианопсии с атрофией зрительных нервов либо застойным диском на глазном дне называют прехиазмальным сосудистым синдромом.
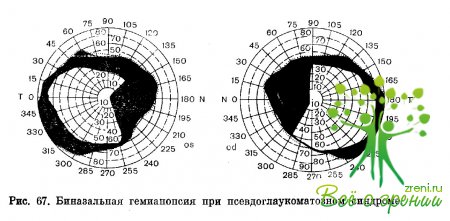
Значительно реже встречается сдавление зрительных нервов и хиазмы склерозированными сосудами основания мозга. В частности, при сдавлении наружных отделов хиазмы склерозированными внутренними сонными артериями развивается псевдоглаукоматозный синдром. Он характеризуется биназальной гемианопсией и атрофией зрительных нервов с глубокой экскавацией при нормальном внутриглазном давлении.
Появление экскавации большинство офтальмоголов связывают с образованием очагов размягчения вследствие нарушения кровообращения в мелких сосудах зрительного нерва. Следует отметить, что далеко не во всех случаях при склерозе внутренних сонных артерий развивается псевдоглаукоматозный синдром.
Это, видимо, связано с вариантами взаиморасположения хиазмы и внутренних сонных артерий. Вместе с тем при псевдоглаукоме склероз внутренних сонных артерий может не определяться. Такие случаи еще не получили должного объяснения. На рис. 67 представлено поле зрения больной с псевдоглаукоматозным синдромом.
Лечение этих поражений хиазмы проводят нейрохирурги, нев-ропатологи и терапевты при консультации офтальмологов.
Оптико-хиазмальный арахноидит
Оптико-хиазмальный арахноидит — это синдром базального менингоэнцефалита средней черепной ямки, включающий симптомы воспалительного поражения хиазмы и зрительных нервов.
Этиология.
Наиболее частой причиной оптико-хиазмального арахноидита является нейроинфекция вирусной природы (множественный склероз, грипп, острые респираторные заболевания), а также ангина, воспаления придаточных пазух носа, оточенные факторы. Реже арахноидиты обусловлены ревматизмом, сифилисом, туберкулезом и др. Нередко оптико-хиазмальные арахноидиты развиваются либо в ближайшее время, либо спустя месяцы и годы после черепно-мозговых травм.
Патогенез.
Под воздействием инфекционного начала в паутинной, а затем и в мягкой мозговой оболочке области хиазмы и прилежащих отделов зрительных нервов происходят воспалительные изменения: расширение и повышение проницаемости сосудов, появление экссудата и клеточной инфильтрации в оболочках и септах. Возникают циркуляторные расстройства, гипоксия тканей, токсико-аллергические реакции. Эти явления обусловливают расстройства зрительных функций в начале заболевания.
В дальнейшем продуктивное воспаление приводит к фиброзно-пластическим изменениям паутинной оболочки в области хиазмы и зрительных нервов, к обширным сращениям паутинной и твердой мозговой оболочек, а также к образованию тяжей и кист, наполненных серозной жидкостью. Размеры и количество кист могут быть различными (единичные крупные и множественные мелкие).
Кисты располагаются впереди или позади хиазмы, а также над ней. Кистозный процесс швартообразование в области хиазмы наряду с нарушением кровообращения обусовливают сдавление нервных волокон, приводят к нарушению их функции. В связи со стойкостью изменений происходит дегенерация, распад волокон, а в результате этого — развитие глии, атрофические изменения.
Развивается оптико-хиазмальный арахноидит остро, реже хронически. Острые формы чаще всего в дальнейшем принимают хроническое течение.
Клиника.
В клинической картине заболевания преобладают офтальмологические симптомы, главным образом двусторонние зрительные расстройства. Могут наблюдаться головная боль, синдром поражения диэнцефальной области. Иногда в процесс вовлекаются черепные нервы и проводящие системы.
Клинически различают три формы оптико-хиазмального арахноидита. Первая форма характеризуется синдромом ретробульбарного неврита, наблюдается наиболее часто. Вторая форма, проявляющаяся симптомами опухоли хиазмальной области — кистозный оптико-хиазмальный арахноидит. Третья форма, при которой преобладает клиническая картина осложненного застойного соска, встречается очень редко.
В случаях острого развития заболевания появляются головная боль, боли в глазных яблоках, зрительное утомление. В течение короткого времени, иногда на протяжении нескольких дней или часов снижается острота зрения. Одновременно усиливается головная боль, иррадиирущая в область лба, переносицы, орбит. При тяжелом течении заболевания могут наблюдаться тошнота, рвота, фотопсии.
Иногда в начале развития оптико-хиазмального арахноидита преобладают симптомы одно- или двустороннего ретробульбарного неврита. Именно в этих случаях заболевание проявляется нарушением зрительных функций одного или обоих глаз, снижением остроты зрения, возникновением центральных скотом, сегментарных (фасциркулярных) либо концентрических сужений поля зрения. В различные сроки может развиться отек диска зрительного нерва.
Хронические формы оптико-хиазмальных арахноидитов характеризуются в основном постепенно прогрессирующими зрительными расстройствами: снижением остроты зрения, изменением поля зрения, офтальмоскопическими нарушениями.
Снижение остроты зрения происходит в обоих глазах одновременно или же в другом глазу ухудшение зрения наблюдается через небольшой промежуток времени, иногда в течение 1—2 нед. В отдельных случаях снижение остроты зрения второго глаза происходит спустя несколько месяцев.
Для хиазмального процесса характерны изменения поля зрения в виде битемпоральных ограничений, однако истинные битемпоральные гемианопсии встречаются редко. В начале заболевания чаще появляются центральные скотомы, имеющие битемпоральное расположение. Нередко они сочетаются с концентрическим сужением или с битемпоральными ограничениями.
Кроме того, при концентрическом сужении могут выявляться битемпоральные ограничения. Характер изменений поля зрения свидетельствует о распространенности и тяжести процесса. Более грубые нарушения имеют место при кистозных формах оптико-хиазмального арахноидита. В случаях, когда преобладает воспаление в области задних отделов хиазмы и трактусов, особенно одного из них, в поле зрения обнаруживаются гомонимные гемианопсии.
Наряду с описанными изменениями при тщательной периметрии выявляются и скотомы, придающие полю зрения ландкартообразный вид (рис. 68). Очень редко при оптико-хиазмальном арахноидите встречаются назальные и горизонтальные, преимущественно нижние, ограничения поля зрения. Обращают на себя внимание неустойчивость, динамика указанных изменений — мигрирующие дефекты, особенно в начале заболевания.
Офтальмоскопически при оптико-хиазмалыюм арахноидите достаточно часто выявляются изменения глазного дна. У отдельных больных, в основном в начале заболевания, при выраженных нарушениях зрительных функций состояние глазного дна нормальное. Однако нередко обнаруживается отек диска зрительного нерва, иногда с гиперемией, особенно при острых формах заболевания. Развитие отека обусловлено, вероятнее всего, циркуляторными нарушениями, характерными для острых воспалительных (процессов. В ряде случаев отмечается застойный диск, развитие которого объясняется появлением внутричерепной гипертензии. При этом наблюдаются выраженная головная боль, а в дальнейшем гипертензионные изменения костей черепа.
При отеке диска зрительного нерва биомикро- и хромоскопически обнаруживаются признаки повышения проницаемости ретина льны сосудов: распространение отека в перипапиллярные отделы сетчатки и область желтого пятна, где видны складки усиления ареолярного рефлекса. В более отдаленные сроки при исчезновении отека могут проявляться диспигментация и крапчатость в макулярной области — вторичная макулодистрофия.
При хроническом течении заболевания обычно наблюдается деколорация диска зрительного нерва, преимущественно с четкими границами, — проявление нисходящей атрофир.
Нередко наряду с офтальмологическими возникают и неврологические симптомы: головная боль, негрубое поражение черепных нервов, иногда снижение обоняния с двух сторон, что свидетельствует о вовлечении в процесс ольфакторных нервов. У многих больных отмечается вялость зрачковых реакций на свет, при резком снижении зрения — их отсутствие, мидриаз, иногда анизожория.
Наблюдаются ослабление иннервации лицевого нерва по центральному типу, асимметрия сухожильных рефлексов, что свидетельствует о поражении проводящих систем и воспалительном процессе на основании в области ствола мозга. Иногда обнаруживаются симптомы поражения гипоталамической области: вегетососудистые кризы, нарушение терморегуляции, сахарного и водно-солевого обмена, тонические судороги, психосенсорные нарушения.
Диагностика оптико-хиазмального арахноидита порой представляет значительные трудности. Особенно сложно дифференцировать кистозные формы и опухоли в области хиазмы. Следует учитывать, что воспалительные процессы нередко связаны с инфекционными заболеваниями, нейроинфекцией, травмой черепа.
Для них более характерны указанные выше изменения поля зрения: неполные неправильные гемианопические выпадения, частота центральных скотом, а также их динамичность, ландкартообразный вид. Правда, при образовании кист в области хиазмы возможны гемианопические выпадения. При воспалительных процессах превалируют глазные проявления над неврологическими и эндокринными.
При краниографии у больных оптико-хиазмальным арахноидитом изменения не выявляются. Лишь при длительном течении отмечаются утолщение спинки турецкого седла, обызвествление шишковидной железы, симптомы внутричерепной гипертензии.
Диагноз воспаления в области хиазмы подвериедается при электроэнцефалографии и главным образом при пневмоцистернографни, позволяющий обнаружить спаечные, кистозные изменения.
К хроническим оптико-хиазмальным арахноидитам относятся и семейные формы, известные как наследственная атрофия зрительных нервов Лебера. Основанием для такой трактовки служат данные ряда авторов, которые во время опера никого вмешательства находили у этих больных спаечный процесс и области хиазмы, а у некоторых из них — явления наружной гидроцефалии.
Предполагается, что для наследственной атрофии зрительных нервов характерна семейная предрасположенность к развитию продуктивного воспаления в оболочках хиазмальной области.
Образование спаек приводит к атрофии зрительных нервов с выраженными зрительными расстройствами. Именно поэтому консервативная терапия малоэффективна. Более обнадеживающие результаты дает нейрохирургическое вмешательство, направленное на разрушение спаек в области хиазмы.
Лечение оптико-хиазмальных арахноидитов, прежде всего этиологическое и патогенетическое, комплексное, продолжительное. Наряду с медикаментозной терапией прибегают к оперативному вмешательству.
При бактериальной природе процесса, особенно остро развивающегося, назначают в течение 5—7 дней антибиотики широкого спектра действия и сульфаниламиды в общетерапевтических дозах. Наряду с антибиотиками назначают кортикостероиды внутрь (до 40 мг предпизолона в сутки), а также витамины комплекса В, производят внутривенные вливания 40% раствора глюкозы с аскорбинной кислотой, чередуя их с никотиновой кислотой. Показана дезннтоксикационная терапия: внутривенное капельное введение гемодеза, 5—10% раствора глюкозы, полиглюкина, реополиглюкипа, перфузии плазмы крови по 100—150мл. Назначают антигистаминные средства, препараты кальция с гипосенсибилизирующей целью.
При гипертензионных проявлениях используют осмотерапевтические вещества — фонурит, диакарб, маниитол, лазикс. Для улучшения гемоциркуляции показано раннее применение сосудорасширяющих, улучшающих трофику препаратов — третала, компламина, но-ншы, нигексина, АТФ, глутаминовой кислоты. При упорном течении процесса предпринимают люмбальные пункции и введение кислорода в оптико-хиазмальную цистерну для разрушения спаек.
При оптико-хиазмальном арахноидите довольно рано применяют резорбирующую и рефлекторную терапию: инъекции препаратов йода, бийохинола, лидазы, тканевых препаратов, адреналин новокаину блокаду среднего носового хода. Показана физиотерапия: электрофорез по Бургиньону кальция хлорида или никотиновой кислоты, эндоназальный электрофорез фермента растительного происхождения панаина. Последний показывает противовоспалительное, противоотечное действие, обусловливает рассасывание экссудата, крови, некротических тканей, арахноидальных спаек.
Однако при тяжело протекающем оптико-хиазмальном арахноидите, особенно если лечение начато поздно, развивается первичная, реже вторичная атрофия зрительных нервов.
При отсутствии эффекта консервативной терапии в течение 3—6 мес от начала заболевания, особенно при прогрессивном снижении зрительных функций и начальных проявлениях атрофии зрительного нерва, рекомендуется хирургическое вмешательство. Оно направлено на освобождение хиазмы и зрительного нерва от спаек и кист, которые образуются в области хиазмальной цистерны и цистерн основания мозга.
Однако эти изменения должны быть подтверждены цистернографией. Иногда уже после введения воздуха в цистерны отмечаются улучшение зрения, расширение поля зрения, уменьшение отека диска зрительного нерва. Повторное введение воздуха может обусловить восстановление зрительных функций.
Хирургическое вмешательство противопоказано при подострим течении заболевания, менингеальном синдроме, плеоцитозе в ликворе и отеке диска зрительного нерва.
Повышение зрительных функций наблюдается обычно в отдаленные сроки после операции. Необходимо долго проводить консервативное лечение для предупреждения обострения воспалительного процесса. Наряду с противовоспалительным лечением проводят люмбальные пункции. Показан эндоназально электрофорез папаина, стимулирующая и общеукрепляющая терапия.
Статья из книги: Терапевтическая офтальмология | Краснов М.Л.; Шульпина Н.Б..


Комментариев 0