Клинические формы, патогенез, диагностика и лечение нейроофтальмологических заболеваний (Часть 4)

Описание
Заболевания зрительного тракта
Этиология.
Поражения зрительного тракта встречаются редко. Основными причинами являются опухоли селлярной локализации, основания мозга в области интерпедункулярного пространства, опухоли височной доли, аневризмы сосудов артериального круга большого мозга, а также базальные арахноидиты.
Патогенез.
Заболевания зрительного тракта могут быть обусловлены сдавленном прилегающей к нему опухолью или прорастанием ее в зрительный тракт. В редких случаях поражение зрительного тракта обусловлено воздействием опухоли в отдалении. При этом сдавленно его может быть вызвано расширенной желудочковой системой, а также дислокацией головного мозга.
Клиника.
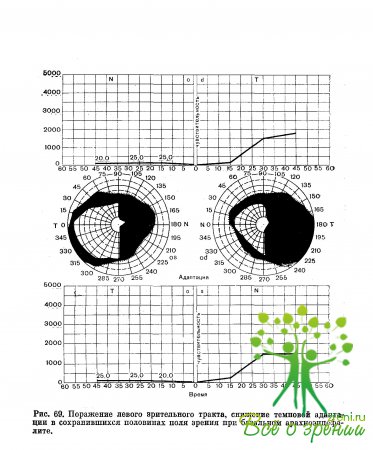
Поражения зрительных трактов проявляются различными видами гомонимной гемианопсии (полная, частичная, квадрантная, гомонимные гемианопические скотомы). Характерна асимметрия дефектов поля зрения. Кроме того, при гемианопсиях, возникающих при поражении зрительного тракта, наблюдаются гемианопическая реакция зрачка на свет и снижение темновой адаптации в сохранившихся участках поля зрения.
Острота зрения в одних случаях может быть нормальной или слегка пониженной, а в других — значительно сниженной. Зрение резко снижается при расположении болезненного очага вблизи хиазмы, когда одновременно со зрительным трактом в процесс вовлекается хиазма, а также при поражении обоих зрительных трактов.
Лечение
должно быть направлено на основное заболевание.
Поражение центрального нейрона зрительного пути и корковых зрительных центров
Поражение центрального нейрона зрительного пути и корковых зрительных центров встречается чаще при опухолях и псевдоопухолях, травмах головного мозга, нарушениях мозгового кровообращения. Оно возможно и при воспалительных заболеваниях мозга.
Для заболевания центрального нейрона зрительного пути и корковых зрительных центров характерно появление в поле зрения гомопимных гемианопсий. Центральные гемианопсии могут наблюдаться как при наличии, так и при отсутствии области желтого пятна и отличаются рядом признаков от тех, которые возникают при поражении зрительного тракта.
Отличительной чертой центральных гомонимных гемианопсий является симметричность дефектов поля зрения. Эта симметричность обусловлена некоторыми особенностями хода волокон в центральном нейроне зрительного пути. В редких случаях, преимущественно при травматическом повреждении центрального нейрона, встречается асимметрия дефектов поля зрения.
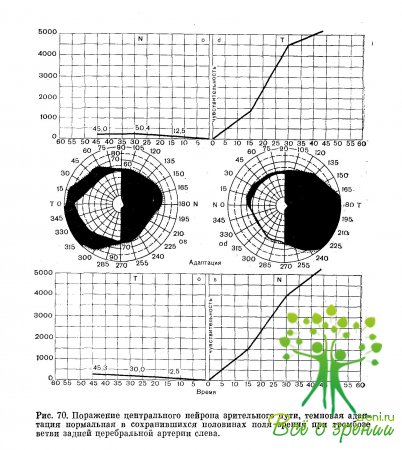
При центральных гемианопсиях в отличие от гемианопсий, развивающихся при поражении зрительного тракта, наблюдается нормальная темповая локальная адаптация в сохранившихся участках поля зрения (рис. 69, 70). При дифференциальной диагностике гемианопсий можно учитывать направление оптико-кинетического нистагма. При гемианопсии, наблюдающейся, в случаях поражения зрительного тракта, если патологический процесс в переднем отделе центрального нейрона зрительного пути и в коре затылочной доли, отмечается одинаковый оптико-кинетический нистагм в обе стороны. При поражении задних отделов центрального нейрона оптико-кинетический нистагм в сторону гемианопсии не наблюдается.
Острота зрения при патологии центрального нейрона и коры затылочной доли большей частью сохраняется высокой.
Поражения центрального нейрона и коры затылочной доли, как правило, не сопровождаются изменениями глазного дна, так как атрофия нервных волокон распространяется только до наружных коленчатых тел. Лишь в тех случаях, когда вследствие основного патологического процесса повышается внутричерепное давление, па глазном дне может развиться застойный диск с последующей вторичной атрофией.
Для топической диагностики центральных гемианопсий имеют значение некоторые особенности изменений поля зрения и сопутствующая неврологическая симптоматика. Так, в затылочной доле проходит только центральный нейрон зрительного пути. Если патологический процесс ограничен ее пределами, то гомонимпая гемианопсия не сопровождается другими симптомами.
При вовлечении в процесс коры затылочной доли появляются зрительные галлюцинации, возможно развитие алексии, оптической агнозии. Если очаг поражения коры затылочной доли небольшой, то в поле зрения определяются гомонимные гемианопические скотомы. При наличии последних (особенно правосторонних центральных), несмотря па высокую остроту зрения, чтение затруднено. При обширных поражениях коры затылочной доли могут появляться разнообразные по величине гомонимные гемианопсии.
Двустороннее поражение коры затылочной доли может привести к кортикальной слепоте (сосудистого или травматического происхождения). Она часто сочетается со зрительными галлюцинациями. При восстановлении зрительных функций сначала появляется светоощущение, затем восприятие движений, формы и лишь позже восстанавливается цветоощущение. Длительно может сохраняться церебральная астенопия — быстрое истощение зрительных восприятий.
При локализации патологического процесса в теменной доле можно судить об ослаблении или отсутствии оптико-кинетического нистагма в сторону гемианопсии. Характер центральных гомонимных гемианопсий зависит от вида церебральной патологии. При опухолях головного мозга чаще всего наблюдается полная гемианопсия, реже — частичная или квадрантная, очень редко — гемианопические скотомы.
Двусторонняя гемианопсия развивается крайне редко, лишь в тех случаях, когда опухоль прорастает в другое полушарие или оказывает значительное давление.
При гомонимных гемианопсиях на почве расстройства кровообращения головного мозга чаще сохраняется область желтого пятна, имеется наклонность к восстановлению дефектов поля зрения. В нем могут возникнуть небольшие центральные гемианопические скотомы. Они образуются в результате появления мелких очагов размягчения, мелкоочаговых кровоизлияний, особенно в коре затылочной доли мозга. Возможно развитие и двусторонних гемианопсий, что обусловливается поражением сосудов обеих гемисфер.
Большая частота сохранности функции области желтого пятна при гемианопсиях на почве расстройств кровообращения мозга объясняется тем, что кровоснабжение заднего полюса затылочной доли происходит из двух источников — затылочной и задней височной артерий. При поражении одной артерии питание обеспечивается за счет другой.
Спазм конечных ветвей задней мозговой артерии приводит к развитию синдрома мерцательной скотомы. Этот синдром в литературе описан под разными названиями: офтальмическая мигрень, транзиторпая амблиопия, синдром Шарко. Клиническими признаками синдрома мерцательной скотомы являются своеобразные зрительные расстройства и головная боль типа гемикрапий.
Зрительные расстройства при синдроме Шарко проявляются периодически возникающими скотомами и световыми мельканиями. Сначала в иоле зрения вблизи точки фиксации наблюдается отрицательная скотома, которая более или менее быстро расширяется в пределах одной половины поля зрения, лишь в очень редких случаях переходя на другую половину. Скотома захватывает оба глаза по гомонимному типу.
Она может быть не только правосторонней и левосторонней, но и двусторонней, а также верхней и нижней. Монокулярная мерцательная скотома наблюдается исключительно редко. Световые явления при мерцательной скотоме продолжаются от нескольких минут до нескольких десятков минут, а затем исчезают в направлении от центра к периферии.
Одновременно с появлением скотомы, иногда до этого или после ее исчезновения, возникает головная боль, сопровождающаяся тошнотой и рвотой. Чаще она наблюдается на стороне, противоположной мерцательной скотоме, иногда на той же стороне, и проходит через несколько часов. Приступы мигрени отмечаются с различными промежутками и на разных сторонах, но протекают одинаково.
J. Charcot различает четыре вида офтальмической мигрени:
- простая офтальмическая мигрень — классическая картина мерцательной скотомы;
- офтальмическая мигрень, при которой наблюдаются только зрительные расстройства без головной боли;
- диссоциированная офтальмическая мигрень, которой свойствен значительный разрыв во времени между появлением отдельных симптомов мерцательной скотомы;
- ассоциированная офтальмическая мигрень, характеризующаяся сочетанием симптомов простой офтальмической мигрени с различной, обычно транзиторной, нейросимптоматикой (анизокория, парез глазодвигательных мышц, нарушение зрения в одном глазу и т. д.). Синдром мерцательной скотомы развивается обычно у лиц молодого возраста после стрессовых ситуаций, нервно-эмоционального, физического перенапряжений.
Лечение.
При глазной мигрени показано применение спазмолитических и сосудорасширяющих средств (эрготамин, кофеин внутрь или внутримышечно), а также рефлексотерапии.
Прогноз
при типичном синдроме мерцательной скотомы благоприятный. У лиц молодого возраста со временем приступы становятся более легкими и могут к 40—50 годам прекратиться. К синдрому мерцательной скотомы, появившемуся в пожилом возрасте, необходимо относиться с осторожностью, так как он может быть проявлением органической патологии мозга.
Больные с поражением центрального нейрона зрительного пути и корковых зрительных центров нуждаются в лечении у нейрохирурга или невропатолога.
Патология органа зрения при дисфункции вегетативной нервной системы
Вегетативная нервная система состоит из периферического и центрального нейронов. Периферический нейрон представлен симпатическими и парасимпатическими волокнами, а центральные отделы лежат на уровне коры, подкорки, мозжечка и ствола мозга. Большое значение в регулировании вегетативных функций принадлежит гипоталамусу. Установлено, что в нем существуют отдельно симпатические и парасимпатические центры. Доказано, что раздражение гипоталамуса приводит к возбуждению шейного симпатического нерва.
Симпатическая нервная система иннервирует следующие отделы зрительного аппарата: мышцу, расширяющую зрачок, среднюю порцию леватора, орбитальную мышцу Ландстрема, кровеносные сосуды и потовые железы кожи лица. Парасимпатическая система иннервирует сфиктер зрачка, цилиарную мышцу, леватор верхнего века, за исключением его средней порции, и слезную железу.
Непосредственное отношение к органу зрения имеют вегетативные узлы — парасимпатический цилиарный и симпатический крылонебный. Цилиарный узел располагается в задних отделах орбиты, чаще у наружной ее стенки. Иногда выявляются 2—3 и даже 4 цилиарных узла, которые расположены, у внутренней, верхней либо у нижней стенки орбиты. Образован цилиарный узел чувствительными волокнами, идущими от назоцилиарного нерва, так называемым длинным корешком, парасимпатическими волокнами от нижней ветви глазодвигательного нерва и симпатическими волокнами от сплетения внутренней сонной артерии (средний корешок).
От цилиарного узла по направлению к глазному яблоку отходят 4—6 нервных веточек (так называемые короткие цилиарные нервы). К этим веточкам по пути к глазу присоединяются еще симпатические волокна, не заходящие в цилиарный узел, они предназначены для иннервации дилататора зрачка. Количество коротких цилиарных нервов у решетчатой пластинки склеры увеличивается до 20—30; они проникают в глаз вокруг зрительного нерва и распространяются в тканях глаза.
Особенно богат короткими цилиарными нервами сосудистый тракт (радужная оболочка, цилиарное тело, хориоидея). Цилиарный узел является своего рода структурой, от которой начинается новый нейрон зрачково-двигательного пути, проходящего через глазодвигательный нерв. Кроме того, в него входят центростремительные чувствительные волокна от оболочек глазного яблока.
Крылонебный узел расположен в верхней части крыловидной ямки, вблизи латеральной стенки носа. Узел имеет три корешка: двигательный — от лицевого нерва, симпатический — от сплетения внутренней сонной артерии и чувствительный — от верхнечелюстного нерва. От крылонебного узла отходят ветви, содержащие вазомоторные, секреторные и чувствительные волокна. Различают четыре ветви: орбитальную, небную, назальную и фарипгеальную.
Среди орбитальных ветвей, идущих от крылонебного узла, имеются волокна, направляющиеся к оболочкам зрительного нерва, глазодвигательному и блоковому нервам. В крылонебном узле осуществляется синоптическая связь парасимпатических волокон от лицевого нерва с волокнами, направляющимися к слезной железе.
Нарушения в различных отделах вегетативной нервной системы приводят к развитию ряда синдромов. Рассмотрим некоторые из них — задний шейный симпатический синдром Барре—Льеу и синдром крылонебного узла — синдром Слабера.
Задний шейный симпатический синдром — синдром Барре— Льеу. Симптомокомплекс, возникающий при сдавлении заднешейного симпатического сплетения, описанный в 1926 г. Barre и дополненный затем Lieou, получил название заднешейного симпатического синдрома Барре—Льеу.
Позже было отмечено, что возникающие симптомы обусловлены не только нарушением симпатической иннервации, но и расстройством кровообращения в вертебробазилярной системе, поскольку между волокнами заднего шейного симпатического нерва и позвоночными артериями существует тесная анатомическая связь.
Задний шейный симпатический нерв является симпатической ветвью, отходящей от звездчатого узла. Волокна его вместе с позвоночными артериями образуют сосудисто-нервный пучок, который через костнотрансверзальное отверстие шейных позвонков проникает в полость черепа. В задней черепной ямке на основании мозга позвоночные артерии сливаются в одну основную артерию, образуя так называемый вертебробазилярный бассейн.
Различные изменения в шейном отделе позвоночника могут привести к недостаточности кровообращения в вертебробазилярной системе и к механическому раздражению заднесимпатического нервного сплетения.
Этиология.
Развитие синдрома связано с шейным остеохондрозом, травмами и опухолями шейного отдела позвоночника со смещением межпозвонковых хрящей, а основное значение имеет сужение костнотрансверзальных отверстий.
Патогенез.
При шейном остеохондрозе развивается дистрофия межпозвонковых дисков и последующая костная деформация позвонков и их поперечных отверстий. Это приводит к сдавлению сосудисто-нервного пучка и спинномозговых корешков, нарушаются кровообращение в вертебробазилярной системе и функции тех областей головного мозга, которые она кровоснабжает (затылочной доли, мозжечка, диэнцефальной области). Возможны патологические воздействия симпатического сплетения позвоночной артерии на различные отделы головного мозга.
Клиника.
К основным проявлениям синдрома относятся головная боль, вестибулярные и слуховые расстройства, изменения функций нервной системы, нарушения зрения. Головная боль чаще бывает в виде приступов типа мигрени, локализуется в шейно-затылочной области, ирридиируя в лоб, глаз, ухо, может сочетаться с головокружением, шумом в голове, спижепием слуха.
В ряде случаев наблюдаются кратковременное или стойкое снижение остроты зрения на стороне гемикрании, концентрическое сужение поля зрения, гомонимно-гемианопсические дефекты, агнозии. Эти явления носят сосудистый характер. Возможно развитие так называемой цервикальной глаукомы, хотя скорее имеет место симпатическая гипертепзия за счет поражения гипоталамичеекой области.
Лечение
должны проводить невропатолог, ортопед и физиотерапевт. При глазных проявлениях наряду с общим лечением показана симптоматическая терапия.
Симптом крылонебного узла, синдром Сладера.
Симптомокомплекс обусловлен раздражением крылонебного узла.
Этиология
возникновения патологического процесса довольно разнообразна: заболевания придаточных пазух носа, инфекционные очаги в полости рта, в различных участках головы, общие интоксикации, зачелюстная опухоль, травма области расположения узла, основания черепа, имеют значение также вирусные инфекции.
Клиника.
Синдром Сладера проявляется пароксизмальными болями в области лица, секреторными и вазомоторными нарушениями, распространяющимися и на зрительный аппарат. Во время приступа развивается острая боль, которая локализуется на одной стороне лица в области глаза, орбиты, переносицы, нередко иррадиирует в ухо, зубы верхней челюсти, область виска, затылка, сосцевидный отросток, язык, глотку, небо, иногда в верхнюю конечность. На пораженной стороне наблюдаются и вегетативные явления: ринорея, зуд, извращение вкуса, слюноотделение, тошнота, рвота.
Со стороны органа зрения отмечаются гиперемия слизистой глазного яблока, слезотечение, светобоязнь, иногда отек верхнего века, конъюнктивит, мидриаз или миоз, небольшой экзофтальм. Возможны различные сочетания указанных симптомов. Иногда встречается и моносимптомное течение, характеризующееся болями в глазном яблоке и в орбите. Приступы болей длятся от нескольких часов и дней до нескольких недель.
Лечение
должно быть направлено на устранение основного заболевания, показана также блокада крылонебного узла (кокаинизация среднего носового хода или введение новокаина в область крылонебного узла). Эффективна иглорефлексотерашш по тормозному типу па затылочно-шейно-воротниковую зону.
Статья из книги: Терапевтическая офтальмология | Краснов М.Л.; Шульпина Н.Б..


Комментариев 0