Формирование и строение (анатомия) органа зрения
Содержание:
Описание
ОВС является самым коротким путем, связывающим центральный регуляторный аппарат вегетативной нервной системы с окружающей средой, воспринимающим ее воздействие в виде лучистой энергии.
Величайшая потребность новорожденного в совершенной и быстрой адаптации к внешним условиям, правильному развитию и росту, что в большой мере может быть обусловлено безупречным функционированием ОВС, ведет к наиболее быстрому формированию, прежде всего зрительного анализатора. Рост и развитие глаза у ребенка в основном завершаются к 2—3 годам, а в последующие 15—20 лет глаз изменяется меньше, чем за первые 1—2 года.
Благодаря стимулирующему действию света в организме железами внутренней секреции вырабатываются гормоны: гипофиза, надпочечников, щитовидной, половых и др.
Таким образом, глаза обеспечивают не только зрение, но и гармоничное развитие всех органов и систем организма. Пути развития зрительных приспособительных механизмов и зрительных ощущений связаны с многообразием условий внешней и внутренней среды у различных живых существ и резко отличны друг от друга.
↑ Условия развития глаза
Основным условием развития является свет. Приспособленность глаза к солнечному свету лучше всего проявляется в реакции глаза на спектральный состав света. Известно, что поверхности Земли в основном достигают лучи света с длиной волны 759,4—393,4 нм. Более короткие волны поглощаются озоном, находящимся в верхних слоях атмосферы на расстоянии 30 км от Земли. Максимум ясного видения глаза находится в желто-зеленой части спектра с длиной волны 556 нм. УФ-лучи можно видеть, если интенсивность их велика и длина волны составляет не менее 360 нм. Лучи с меньшей длиной волны поглощаются роговицей, хрусталиком и почти не доходят до сетчатки.
Существуют особые критические периоды развития организма, в течение которых закладка того или иного органа становится особенно чувствительной к различным повреждающим факторам (тератогены). Если эти факторы действуют на организм до наступления критического периода или по прошествии его, то нормальное развитие органа зрения не нарушается.
Тератогенные агенты, действующие в первый критический период (до 5—6 нед), вызывают гибель большей части зародышей, однако зародыши, оставшиеся живыми, рождаются нормальными. Воздействие тератогенов во второй критический период (после 6 нед) нередко обусловливает спонтанные аборты или рождение сохранившихся зародышей с аномалиями различных органов. С увеличением дозы вредного агента возрастают степень выраженности и число случаев аномалий. Следует заметить, что не существует периодов, в течение которых зародыш в равной мере оставался бы чувствительным или стойким по отношению к тератогенам.
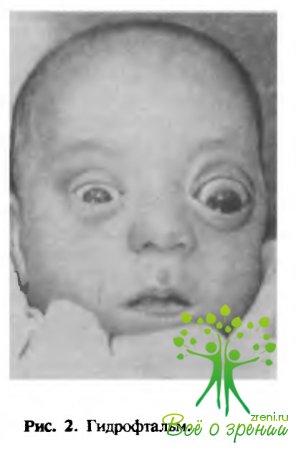
Нарушения развития глаз появляются вследствие авитаминоза и гипервитаминоза А (слепота), недостатка фолиевой кислоты, витамина Е и триптофана, влияния хлорида лития — циклопия (рис. 1),
роданида натрия — гидрофтальм (рис. 2),
гипертермии и гипоксии (недоразвитие, катаракта), облучения беременных при рентгенологических обследованиях (катаракта, слепота, микрофтальм), гипертиреоза, инфекционных болезней с избыточным или длительным введением сульфаниламидных препаратов, вызывающих гипогликемию у лиц, больных сахарным диабетом (аплазия зрительного нерва, слепота, катаракта) и т. п.
Перечисленные и другие изменения могут быть обусловлены и наследственными факторами.
↑ Стадии и сроки формирования глаза
В условиях нормального развития плода структуры глаза формируются в определенной и строгой последовательности. К моменту рождения глаз имеет все оболочки, однако выявляются существенные отличия от глаз взрослого в размерах, массе, гистологическом строении, физиологии и функциях. Формирование глаза может быть представлено в виде соответствующих ступеней (сроков) (табл. 1).
После рождения зрительный анализатор проходит определенные этапы развития, среди которых с известным упрощением можно выделить следующие.
- Морфологическое формирование в течение первого полугодия жизни области пятна (желтое пятно) и центральной ямки сетчатки. Из десяти слоев остается в основном четыре слоя; в их числе зрительные клетки, их ядра и бесструктурные пограничные мембраны.
- Формирование и совершенствование функциональной мобильности зрительных путей в течение первого полугодия жизни.
- Морфологическое и функциональное совершенствование зрительных клеточных элементов коры большого мозга и корковых зрительных центров в течение первых 2 лет жизни.
- Формирование и укрепление связей зрительного анализатора и его взаимосвязей с другими анализаторами в течение первых лет жизни.
- Морфологическое и функциональное развитие черепных нервов в первые (2—4) месяцы жизни.
Соответственно этим этапам развития происходят становление и совершенствование зрительных функций ребенка.
↑ Строение глазного яблока
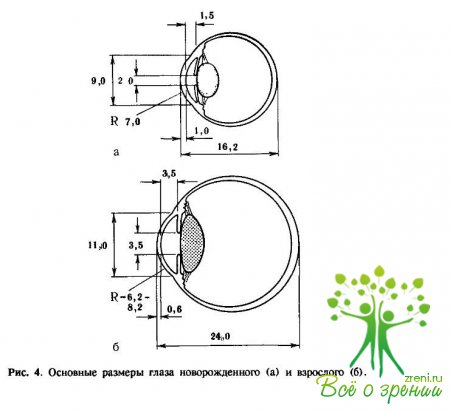
Глазное яблоко (bulbus oculi, рис. 3, 4)
по своей форме приближается к шаровидной. По данным эхобиометрии, средний переднезадний размер его равен 16,2 мм. К первому году жизни ребенка этот размер увеличивается до 19,2 мм, к 3 годам — до 20,5, к 7 — до 21,1, к 11 — до 22, к 15 — до 23 и к 20—25 годам он составляет примерно 24 мм.
Наружная фиброзная оболочка, или капсула, глаза представлена плотной и ригидной тканью; 9/10 ее составляет непрозрачная часть —склера и 1/10 — прозрачная часть — роговица. Капсула по своей структуре аналогична твердой мозговой оболочке. Она выполняет защитную РОЛЬ, обусловливает постоянство формы, объема и тонуса глазного. яблока, является остовом для прикрепления глазодвигательных мышц; ее прободают сосуды и нервы, в том числе зрительный нерв.
↑ Роговица (cornea)
Эта часть капсулы является преломляющей (оптически деятельной) структурой глаза. Она также выполняет защитную функцию. Благодаря своей относительно высокой проницаемости она пропускает внутрь глаза питательные вещества, в том числе лекарственные средства. Роговица прозрачная, гладкая, блестящая, зеркальная, сферичная, бессосудистая, высокочувствительная. Температура роговицы в условиях открытой глазной щели составляет 18—20 °С. Ширина (горизонтальный диаметр) роговицы у новорожденных около 9 мм, к концу первого года жизни — 10 мм, к 7 годам — 11 мм, к 11 годам — 11,5 мм, что почти соответствует диаметру роговицы у взрослых. Рост роговицы осуществляется за счет растягивания и истончения ткани. Толщина "центральной части роговицы уменьшается в среднем с 1,5 до 0,6 мм, а по периферии — с 2 до 1 мм. Радиус кривизны передней поверхности роговицы новорожденного составляет в среднем 7 мм, с возрастом происходит некоторое ее уплощение, и к 11 годам радиус кривизны увеличивается в среднем до 7,5 мм (6,2—8,2 мм), т. е. такой же, как у взрослых (см. рис. 3, 4).
Преломляющая сила роговицы изменяется в зависимости от возраста обратно пропорционально радиусу кривизны и составляет у детей первого года жизни в среднем 50 дптр (диоптрий), а в возрасте 7 лет, как у взрослых, — около 44 дптр.
Роговица на 18% состоит из дефинитивного коллагена, мезенхимального происхождения, около 2% составляют мукополисахариды (гликозаминогликаны), белки (альбумин, глобулин), липиды, витамины С, В2, и др.: на долю воды приходится 80%. Поверхностный слой роговицы (эпителий) и внутренний (эндотелий) способны в разной степени к регенерации.
Питание осуществляется главным образом за счет истого кровеносного сплетения у края (лимба) роговицы. В известной мере жизнеспособность роговицы обусловлена проникновением в нее питательных веществ из, водянистой влаги (внутриглазная жидкость) передней камеры и слезной жидкости.
Чувствительная иннервация роговицы обеспечивается тройничным нервом. Большее количество нервных окончании находится в поверхностных слоях, что и обусловливает ее высокую чувствительность, меньшее — в заднем эпителии. В первые месяцы жизни ребенка роговица бывает мало чувствительной вследствие еще не закончившегося развития черепных нервов. У годовалого ребенка чувствительность ее почти такая же, как и у взрослого.
Регуляция трофики роговицы обеспечивается трофическими ветвями тройничного и лицевого нервов. В регуляции процессов обмена роговицы принимает участие и симпатический отдел центральной нервной сипемы. В роговице насчитывается около 80 различных нервных волокон.
↑ Склера (sclera)
Данная часть капсулы состоит из коллагеновых и эластических волокон, которые хаотично переплетаются и тем самым делают склеру непрозрачной.
У новорожденного склера сравнительно тонкая (0,4 мм) и более эластичная, чем у взрослого. Сквозь нее просвечивает пигментированная сосудистая оболочка, и поэтому склера имеет голубоватый цвет. С возрастом она утолщается, становится непрозрачной и ригидной. У пожилых людей она делается еще более ригидной и вследствие отложения в ней липидов приобретает желтоватый оттенок.
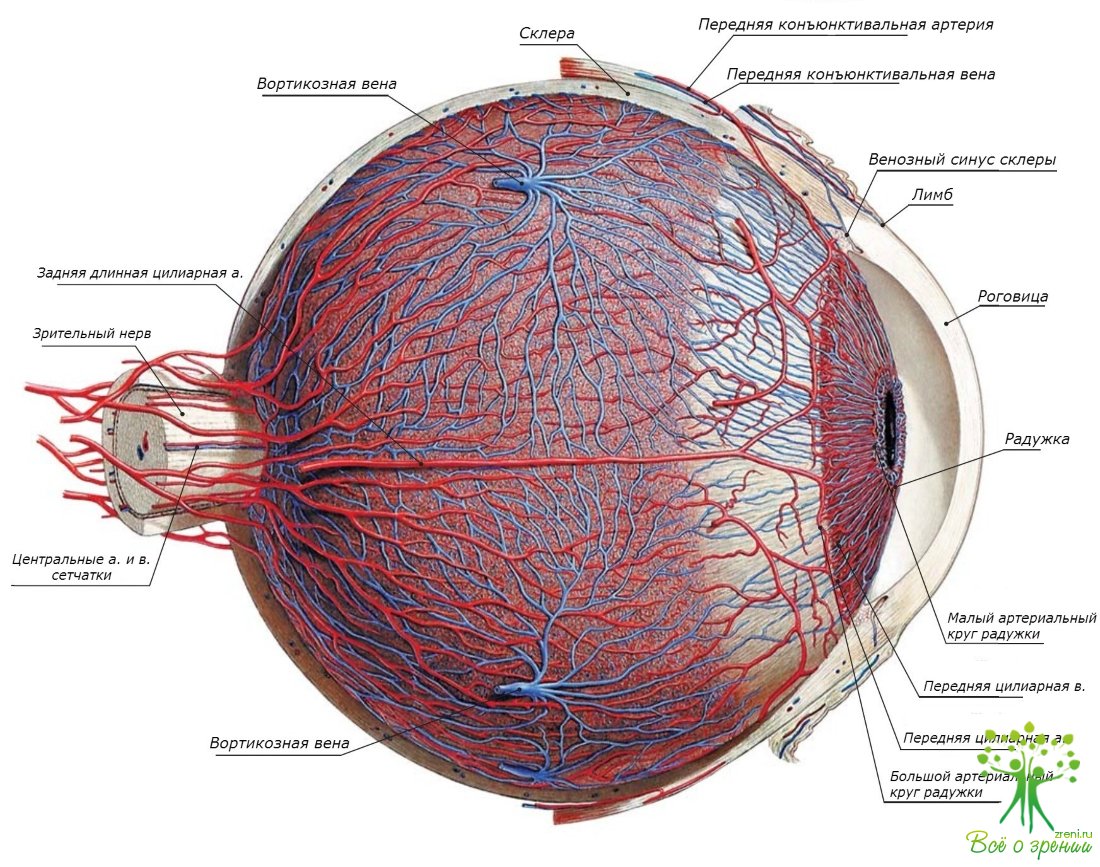
В области экватора глазного яблока из склеры выходят 4—6 вортикозных вен (w. vorticosae), по которым оттекает венозная кровь из сосудистой оболочки.
Склера является местом прикрепления латеральных прямых (4) и косых (2) мышц глаза, которые осуществляют свободную подвижность глазных яблок в различных направлениях. На уровне прикрепления глазодвигательных мышц к склере как бы врастает влагалище глазного яблока.
Иннервируется склера ресничными веточками первой ветви тройничного нерва.
↑ Сосудистая оболочка глазного яблока (tunica vasculosa bulbi oculis)
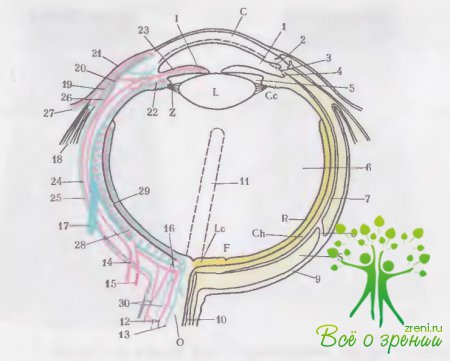
Эмбриогенетически сосудистая оболочка соответствует мягкой мозговой оболочке и состоит из густой сети сосудов. Она подразделяется на три отдела: радужку, ресничное, или цилиарное, тело и собственно сосудистую оболочку. Каждый из этих трех отделов сосудистой оболочки выполняет определенные функции.
↑ Радужка (iris)
является передним хорошо видимым отделом сосудистой оболочки (рис. 5).
Радужка представляет собой пигментированную круглую пластинку, расположенную между роговицей и хрусталиком. В центре ее находится зрачок (отверстие), края которого покрыты пигментной бахромкой.
Физиологическое значение радужки состоит в том, что она является своеобразной диафрагмой, регулирующей в зависимости от разнообразных условий поступление света в глаз. Оптимальные условия для высокой остроты зрения обеспечиваются при диаметре зрачка 3 мм. Кроме того, радужка принимает участие в ультрафильтрации и оттоке водянистой влаги, а также регулирует постоянство температуры водянистой влаги передней камеры и самой ткани за счет изменения ширины сосудов.
Постоянную окраску радужка приобретает к 10—12 годам жизни ребенка. В местах скопления пигмента образуются «веснушки» радужки. В пожилом возрасте наблюдается депигментация радужки в связи со склеротическими и дистрофическими процессами в стареющем организме и она вновь приобретает более светлую окраску.
В радужке имеются две мышцы. Круговая мышца, суживающая зрачок, — сфинктер зрачка (m. sphincter pupillae) иннервируется парасимпатическими нервными волокнами. Мышца, расширяющая зрачок, — расширитель зрачка (dilatator pupillae) имеет симпатическую иннервацию. У маленьких детей мышцы радужки слабо выражены, дилататор зрачка почти не функционирует.
У детей первого года жизни зрачок узкий (до 2 мм) и слабо реагирует на свет, слабо расширяется. В юношеском и молодом возрасте он более широкий, чем в среднем (до 4 мм), живо реагирует на свет и другие воздействия. К старости, когда эластичность радужки резко уменьшается, зрачки, наоборот, суживаются и ослабляются их реакции.
Кровоснабжение радужки осуществляется ветвями задних длинных и передних ресничных артерий, анастомозирующих между собой и дающих возвратные ветви к собственно сосудистой оболочке.
Ни одна из частей глазного яблока не заключает в себе столько показателей для понимания физиологического и особенно патологического состояния ЦНС человека, как зрачок. Эта необычайно чувствительная зона глаза легко реагирует на различные психоэмоциональные сдвиги (страх, радость), заболевания нервной системы (опухоли, врожденный сифилис), внутренних органов, интоксикации (ботулизм), детские инфекции (дифтерия) и др.
По виду, изменению окраски отдельных участков радужки, можно с известной долей вероятности диагностировать патологию различных органов (иридодиагностика).
↑ Ресничнoe тело (La-icorpus ciliaris)
представляет собой, образно говоря, железу внутренней секреции глаза. Основными функциями ресничного тела являются продукция (ультрафильтрация) водянистой влаги и аккомодация, т. е. приспособление к четкому видению предметов, находящихся на различном расстоянии. Кроме того, ресничное тело участвует в кровоснабжении подлежащих тканей, а также поддержании нормального внутриглазного давления как за счет продукции, так и оттока водянистой влаги.
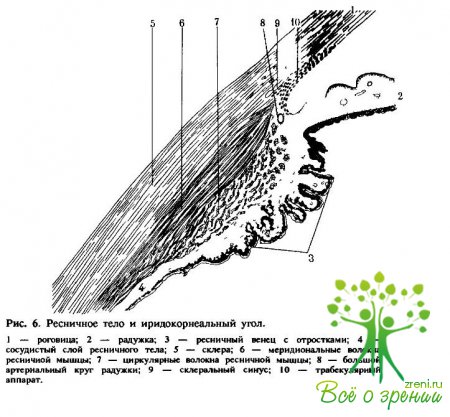
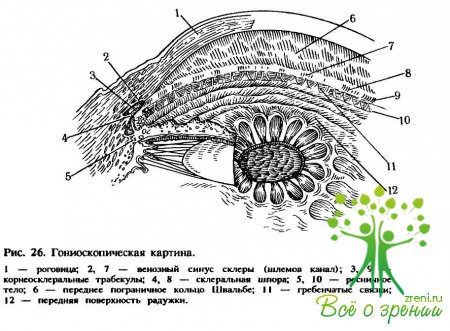
Ресничное тело является как бы продолжением радужки. Оно не определяется при обычном осмотре и с его строением можно ознакомиться лишь при гонио- и циклоскопии. Ресничное тело представляет собой замкнутое кольцо толщиной около 0,5 мм и шириной почти 6 мм, расположенное под склерой (рис. 6).
Строма ресничного тела покрыта стекловидной мембраной, к которой прикрепляется ресничный поясок (циннова связка), на нем фиксируется хрусталик. Задней границей ресничного тела является зубчатый край (serrata), в области которой начинается собственно сосудистая и заканчивается оптически деятельная оболочка — сетчатка (retina).
Кровоснабжение ресничного тела осуществляется за счет задних длинных ресничных артерий и анастомозов с сосудистой сетью радужки и собственно сосудистой оболочки. Благодаря богатой сети нервных окончаний ресничное тело очень чувствительно к любому раздражению.
У новорожденных ресничное тело развито недостаточно. Ресничная мышца очень тонкая. Однако ко второму году жизни она в значительной мере увеличивается и благодаря появлению сочетанных сокращений всех глазодвигательных мышц глаз приобретает возможность аккомодировать. С ростом ресничного тела формируется и дифференцируется его иннервация. В первые годы жизни чувствительные нервные окончания выражены слабее, чем двигательные, и это проявляется в безболезненности ресничного тела у детей при воспалительных процессах и травмах. У семилетних детей все взаимоотношения и размеры морфологических структур ресничного тела почти такие же, как и у взрослых.
↑ Собственно сосудистая оболочка
является задним отделом сосудистой оболочки глаза. Ее рисунок виден только при биомикро- и офтальмоскопии Она располагается под склерой. На долю собственно сосудистой оболочки приходится 2/3 всей сосудистой оболочки. Она принимает участие в питании бессосудистых структур глаза и фотоэнергетических слоев сетчатки, а также в ультрафильтрации и оттоке водянистой влаги, поддержании нормального внутриглазного давления. Собственно сосудистая оболочка образована за счет задних коротких ресничных артерий. В переднем отделе сосуды собственно сосудистой оболочки анастомозируют с сосудами большого артериального круга радужки. В заднем отделе вокруг диска зрительного нерва имеются анастомозы между сосудами хориокапиллярной пластинки и капиллярной сетью зрительного нерва, образованной из центральной артерии сетчатки и задних коротких ресничных (цилиарных) артерий.
Благодаря наличию пигмента собственно сосудистая оболочка образует своеобразную темную камеру — обскуру, препятствующую отражению поступающих через зрачок лучей и обеспечивающую получение четкого изображения на, сетчатке. При отсутствии или незначительном количестве пигмента в собственно сосудистой оболочке (чаще у светловолосых лиц) имеется альбинотическая картина глазного дна. В таких случаях отмечается значительное снижение зрительных функций, нарушается внутриглазная терморегуляция.
В собственно сосудистой оболочке содержится, как правило, одинаковое количество крови (до 4 капель). Увеличение объема крови в ней на 1 каплю может вызвать подъем внутриглазного давления более чем на 30 мм рт. ст. Относительно большое количество крови, непрерывно проходящее через собственно сосудистую оболочку,- обеспечивает питание пигментного эпителия сетчатки, где происходят фотохимические процессы.
Иннервация собственно сосудистой оболочки в основном трофическая. Вследствие отсутствия в ней чувствительных нервных окончаний ее воспаление, травмы и опухоли протекают безболезненно.
↑ Сетчатка (retina)
Представляет собой своеобразное «окно в мозг», периферическое звено зрительного анализатора. Она является внутренней оболочкой глазного яблока, выстилающей глазное дно. Самым важным и очень тонким местом сетчатки является так называемое пятно сетчатки (macula) с центральной ямкой (fovea centralis) диаметром 0,075 мм в центре. Это область наилучшего восприятия зрительных ощущений. У новорожденного сетчатка состоит на всем протяжении до диска зрительного нерва из 10 слоев нервных клеток. Предлежащие к собственно сосудистой оболочке 4 слоя относятся к светочувствительному аппарату сетчатки, а остальные являются тканью мозга.
Уже к концу первого года жизни ребенка по мере роста глаза растягиваются и истончаются все слои сетчатки. Значительные изменения она претерпевает в области пятна и особенно центральной ямке: здесь остаются в основном светочувствительные (2-й, 3-й, 4-й) слои.
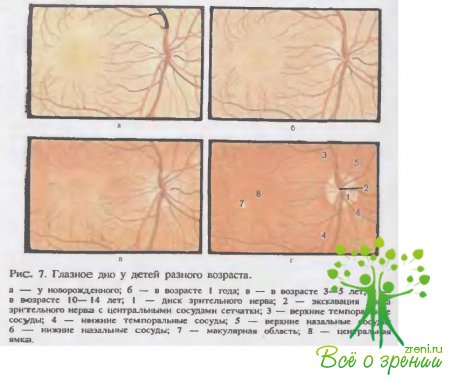
В центральной части глазного дна имеется диск зрительного нерва (discus п. optici) желтовато-розового цвета. У маленьких детей глазное дно (рис. 7)
бледно-розовое, имеет «паркетный» вид (разные тона); у них почти отсутствует рефлекс в области пятна сетчатки и центральной ямки. Диск зрительного нерва сероватый, часто окружен тонкой каймой пигмента и нежным белесоватым кольцом, контуры его неотчетливые, диаметр до 0,8 мм. С возрастом диск увеличивается до 2 мм и становится более розовым, а в связи с растяжением глаза белесоватое кольцо вокруг диска может расширяться. В пожилом возрасте вследствие некоторой атрофии сосудистой оболочки глазное дно вновь приобретает «паркетный» вид.
Плотность распределения светочувствительных элементов (палочки, колбочки) в разных отделах сетчатки неодинакова. В пределах центральной ямки наибольшая плотность колбочек, а палочки отсутствуют. По мере продвижения к периферии плотность колбочек снижается, одновременно с этим увеличивается плотность палочек.
По своей архитектонике сетчатка сходна с головным мозгом. Кровоснабжение ее осуществляется за счет центральной артерии сетчатки (а. centralis retinae), являющейся ветвью глазной артерии (a. ophthalmica). В области диска зрительного нерва центральная артерия сетчатки делится на верхнюю и нижнюю сосочковые артерии (аа. pupillaris superior et anterior). Эти артерии вблизи диска вновь делятся дихотомически, и такое деление идет до артерий третьего порядка.
В центральной ямке, как правило, капилляры отсутствуют.
Отток крови осуществляется центральной веной сетчатки (v. centralis retinae), которая выходит из глаза в центре диска зрительного нерва рядом с центральной артерией сетчатки.
↑ Зрительный нерв (opticus)
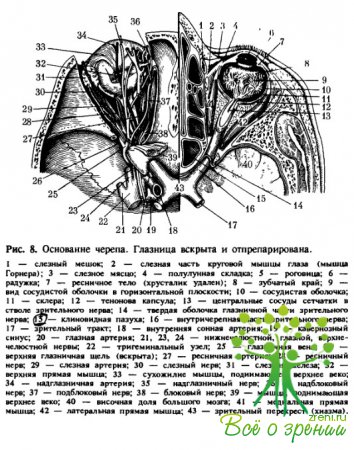
Соединяет сетчатку с большим мозгом и образован в основном из аксонов мультиполярных клеток — ганглиозных нейроцитов (8-й слой), которые, не прерываясь, доходят до латерального коленчатого тела, а также из центробежных волокон, являющихся элементами обратной связи. Топографически зрительный нерв (рис. 8) можно разделить на следующие отрезки: внутриглазной (intraocularis), глазничный (orbitalis), внутрикостный, или внутриканальный (intercostalis seu intercanalis) и внутричерепной (intracranialis).
Внутриглазная часть зрительного нерва представлена диском. В центре диска имеется воронкообразное углубление белесоватого цвета — экскавация (excavatio disci nervi optici), которое у детей раннего возраста не выражено. В области экскавации в глаз входит центральная артерия и выходит центральная вена сетчатки, поэтому это место называется также сосудистой воронкой.
Область диска зрительного нерва не содержит фоторецепторов и является «слепой» зоной глазного дна. Проекция соска (диска) на плоскость носит название слепого пятна или скотомы Бьеррума (дефект поля зрения). Величина этой скотомы зависит от размеров диска, состояния сосудов и окружающей сетчатки и при различных патологических процессах может изменяться (увеличивается при глаукоме, застое и др.).
Глазничная часть зрительного нерва, или его начальный отдел, начинается сразу по выходе из решетчатой склеральной пластинки. Он сразу приобретает соединительнотканную (мягкую) оболочку, нижнее паутинное влагалище и наружную (твердую) оболочку. Зрительный нерв, покрытый оболочками, имеет толщину до 4,5 мм. В центральной части зрительного нерва проходят сосуды (центральные артерия и вена сетчатки), окруженные соединительнотканным чехлом. На расстоянии 8—15 мм от глазного яблока сосуды почти под прямым углом поворачивают книзу и располагаются вне зрительного нерва. Далее артерия идет по нижнему краю зрительного нерва к глазной или ресничной артерии, а вена направляется к верхнеглазничной щели (fissura orbitalis superior), входит в нее и далее впадает в верхний пещеристый синус (sinus cavernosus superior). Глазничная часть зрительного нерва имеет S-образную форму и длину около 3 см. Такие размеры и форма способствуют хорошей подвижности глаза без натяжения волокон зрительного нерва.
Внутрикостная часть зрительного нерва начинается от зрительного отверстия (foramen opticum), проходит по зрительному каналу (canalis opticus) и заканчивается у внутричерепного края канала. Длина этого отрезка около 1 см. Внутричерепной отдел зрительного нерва имеет длину до 1,5 см, в костном канале не имеет твердой оболочки и покрыт только двумя оболочками. В области диафрагмы турецкого седла зрительные нервы, конвергируя, перекрещиваются друг с другом, образуя так называемый зрительный перекрест (chiasma opticum).
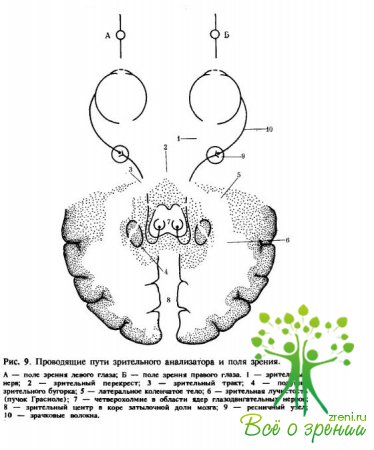
Волокна зрительного нерва от наружных (мисочных) отделов сетчаток обоих глаз не перекрещиваются и идут по наружным участкам зрительного перекреста кзади, а от внутренних (носовых) отделов сетчатки полностью перекрещиваются (рис. 9).
После частичного перекреста зрительных нервов образуются правый и левый зрительный тракты (tractus opticus). В правом зрительном тракте содержатся неперекрещенные волокна правой (височной) половины сетчатки правого глаза и перекрещенные волокна от правой (носовой) половины левого глаза. Соответственно в левом зрительном тракте проходят неперекрещенные волокна от левой (височной) половины сетчатки левого глаза и перекрещенные волокна левой (носовой) половины правого глаза. Оба зрительных тракта, дивергируя, направляются к подкорковым зрительным центрам — латеральным коленчатым телам (corpus geniculatum laterale). Существуют данные о том, что имеется также связь с медиальными коленчатыми телами, передним двухолмием, таламусом, гипоталамусом. В подкорковых центрах замыкается третий нейрон зрительного пути, начавшийся в мультиполярных клетках сетчатки, и заканчивается периферическая часть зрительного анализатора.
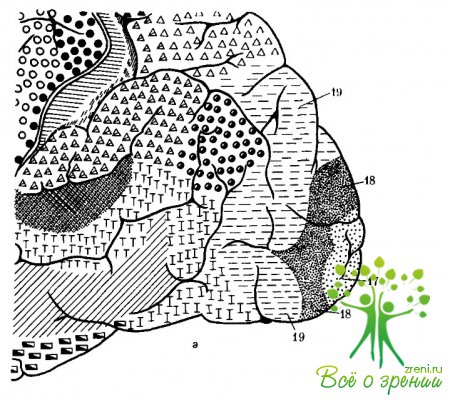
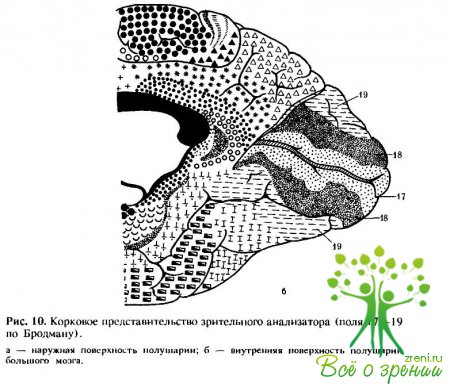
Центральная часть зрительного анализатора начинается от аксонов подкорковых зрительных центров. Эти центры соединяются зрительной лучистостью (radiatio optica, пучок Грациоле) с корой шпорной борозды (sulcus calcarinus) на медиальной поверхности затылочной доли мозга, проходя при этом заднюю ножку внутренней капсулы (crus posterior capsulae internae), что соответствует в основном полю 17 (по Бродману) коры большого мозга (рис. 10).
Эта зона коры является центральной частью ядра зрительного анализатора, орган высшего синтеза и анализа световых раздражений. Существуют данные о единстве структуры и деятельности полей 17, 18 и 19. Поля 18 и 19 имеют у человека большие размеры. Обильные ассоциативные связи между корковыми полями, передними и задними отделами полушарий большого мозга являются одной из существенных особенностей мозга человека. Зрительный анализатор условно можно разделить на две части: ядро зрительного анализатора первой сигнальной системы — шпорная борозда, и ядро зрительного анализатора второй сигнальной системы — левая угловая извилина (gyrus angularis sinister). При поражении поля 17 может наступить физиологическая слепота, а при повреждении полей 18 и 14 нарушается пространственная ориентация или возникает «душевная» слепота.
↑ Хрусталик (lens)
Является важнейшей оптической средой, на долю которой приходится около 1/3 преломляющей силы глаза (до 20,0 дптр). При сокращении ресничной мышцы и расслаблении ресничного пояска автоматически изменяется кривизна передней поверхности хрусталика, и глаз приспосабливается к ясному видению предметов, расположенных от него на различном расстоянии, т. е. аккомодирует.
Хрусталик представляет собой двояковыпуклое гладкое с ровными контурами чечевицеобразное прозрачное плотноэластичное, бессосудистое тело. Он имеет эктодермальное происхождение, расположен между радужкой и стекловидным телом. Определенное стабильное расположение хрусталика обеспечивается специальным связочным аппаратом (fibrae zonularis), углублением в стекловидном теле (fossa hualoidea) и связкой (lig. hyaloidea), а также радужкой.
Поверхность хрусталика покрыта стекловидной бесструктурной очень плотной эластичной сильно преломляющей свет капсулой (capsula lentis).
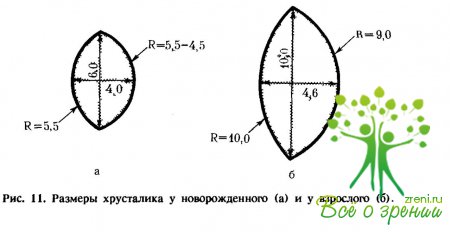
Форма хрусталика у новорожденных приближается к шаровидной, его толщина составляет примерно 4 мм, диаметр 6 мм, радиус кривизны передней поверхности 5,5 мм (рис. 11, а). В зрелом и пожилом возрасте толщина хрусталика доходит до 4,6 мм, а диаметр до 10 мм, при этом радиус кривизны передней поверхности составляет до 10 мм, а задней до 9 мм (рис. 11, б). В хрусталике содержится до 65% воды, около 30% белков и примерно 5% приходится на неорганические вещества (калий, кальций, фосфор), витамины (С, В2), глютатион, протеолитические ферменты, липоиды (холестерин и др.).
В различные периоды развития организма хрусталик растет неравномерно, в результате чего в нем можно обнаружить отдельные зоны с различным коэффициентом преломления лучей (подобно годовым кольцам дерева).
Хрусталик у молодых людей содержит большей частью растворимые белки. Основную роль в окислительно-восстановительных процессах этих белков играет цистеин, входящий в состав сульфгидрильных групп (SH), который при окислении превращается в нерастворимый цистеин. Нерастворимые белки не содержат цистеина, и в них преобладают нерастворимые аминокислоты: лейцин, глицин, тирозин и цистин.
У людей старше 20 лет белковый состав хрусталика постепенно изменяется, увеличивается количество нерастворимых его фракций — альбуминоидов, и уменьшается количество кристаллинов. В результате в этом возрасте в хрусталике формируется плотное ядро, которое к старости еще более увеличивается, и хрусталик почти полностью теряет свою эластичность. Накопление тирозина ведет к некоторому пожелтению хрусталика, что в функциональном отношении проявляется в поглощении синей (холодной) части светового спектра. Постепенно накапливается холестерин, уменьшается содержание витаминов С и группы В. Изменение ионного состава хрусталика, увеличение нерастворимых шлаков и липоидов ведут к уменьшению количества в ней воды. Почти в 2 раза ухудшается направленная проницаемость как переднего, так и особенно заднего отдела сумки хрусталика, обусловливающая в молодом возрасте более высокую способность хрусталика пропускать в него питательные вещества.
Как следствие, понижается способность к аккомодации (пресбиопия) и может наступить выраженная дезорганизация интермедиарного обмена хрусталика, т. е. его помутнение — катаракта.
↑ Стекловидное тело (corpus vitreum)
Располагается позади хрусталика и составляет 65% от содержимого и массы глаза (4 г). Оно фиксировано в области заднего полюса хрусталика, в плоской части ресничного тела и около диска зрительного нерва. На всем остальном протяжении стекловидное тело лишь прилежит к внутренней пограничной мембране сетчатки. В стекловидном теле содержится до 98% воды и ничтожно малое количество белка и солей. Оно прозрачно, бесцветно, имеет почти шаровидную форму (радиус кринолины 9 мм), желеобразно, эластично, не имеет сосудов и нервов. Жизнедеятельность и постоянство среды стекловидного тела обеспечиваются осмосом и диффузией питательных веществ из водянистой влаги через стекловидную мембрану (membrana vitrea).
Стекловидное тело является опорной тканью глазного яблока. Благодаря сравнительному постоянству состава и формы, однородности и прозрачности структуры, эластичности и упругости, тесному контакту с ресничным телом, хрусталиком и сетчаткой стекловидное тело обеспечивает свободное прохождение световых лучей к сетчатке, а также благоприятные условия для поддержания постоянного уровня внутриглазного давления и стабильной формы глазного яблока. Оно пассивно участвует в аккомодации. Кроме того, стекловидное тело выполняет и защитную функцию, предохраняя внутренние оболочки глаза (сетчатку, ресничное тело, хрусталик) от дислокации, особенно при травмах органа зрения.
↑ Водянистая влага (humor aqualis)
Водянистая влага, или внутриглазная жидкость, в основном содержится в передней и задней камерах глаза (camerae bulbi anterior et posterior). В ее составе около 99% воды и очень незначительная доля приходится на белки, среди которых в детском и зрелом возрасте преобладают альбумины, глюкоза и продукты ее распада, витамины B1 и В2, С, гиалуроновая кислота, протеолитические ферменты, натрий, калий, кальций, магний, цинк, медь, фосфор, хлор и др. Количество водянистой влаги в раннем детском возрасте не превышает 0,2 см3, а у взрослых достигает 0,45 см3. Водянистая влага прозрачна, она практически не преломляет световые лучи, проникающие в глаз. Влага обеспечивает жизнедеятельность бессосудистых образований глазного яблока (хрусталика, стекловидного тела и частично роговицы). Основной магистралью оттока влаги является радужно-роговичный угол с системой венозного синуса склеры (sinus venosus sclerae — шлеммов канал) и обильная лимфатическая система тканевых щелей и периваскулярных пространств радужки. Состав и количество водянистой влаги влияют не только на жизнеобеспечение бессосудистых тканей глаза, но и на стабильность уровня внутриглазного давления. Малейшие колебания, например, в содержании ацетилхолина вызывают заметное повышение или понижение внутриглазного давления, а задержка в оттоке водянистой влаги или более интенсивная ее «продукция» способствует значительному подъему давления внутри глаза.
Передняя камера. Передняя камера с ее влагой ограничена спереди задней поверхностью роговицы, по периферии — корнем радужки, ресничным телом и корнеосклеральными трабекулами, сзади — передней поверхностью радужки, а в области зрачка — передней капсулой хрусталика. Во внутриутробном периоде радужно-роговичный угол закрыт мезодермальной тканью, однако к моменту рождения эта ткань в значительной мере рассасывается. Задержка в обратном развитии мезодермы может привести к повышению внутриглазного давления еще до рождения ребенка и развитию гидрофтальма (растяжение и выпячивание глазного яблока). К моменту рождения передняя камера морфологически сформирована, однако ее форма и размеры в значительной мере отличаются от таковых у взрослых. Это объясняется короткой переднезадней (сагиттальной) осью глаза, своеобразием формы радужки (воронкообразная) и шаровидностью (выпуклостью) передней поверхности хрусталика. Важно знать, что имеется тесный контакт задней поверхности радужки в области зрачка с передней капсулой хрусталика. У новорожденного глубина передней камеры в центре (от роговицы до передней поверхности хрусталика) достигает 2 мм, а радужно-роговичный угол острый и узкий, к первому году жизни передняя камера углубляется до 2,5 мм, а к 3 годам она почти такая же, как и у взрослых, т. е. составляет около 3,5 мм; радужно-роговичный угол становится более открытым. К старости в результате роста хрусталика и некоторого склерозирования фиброзной капсулы глаза передняя камера постепенно вновь становится мельче, а радужно-роговичный угол острее. Данные о возрастной форме и размерах передней камеры и особенно ее угла чрезвычайно важны для выявления в самом раннем детском возрасте такого тяжкого своими последствиями патологического процесса, как врожденная глаукома.
Задняя камера. Спереди ограничена задней поверхностью радужки и ресничным телом, а сзади — задней капсулой хрусталика и мембраной стекловидного тела. Имеет глубину в различных отделах от 0,01 до 0,1 мм. Отток водянистой влаги из задней камеры идет преимущественно через область зрачка в переднюю камеру и далее через радужно-роговичный угол в систему вен глазницы.
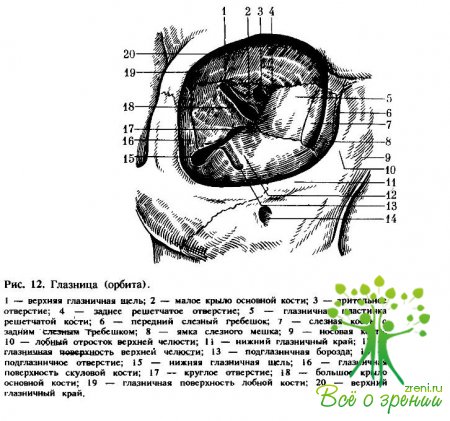
Характерная особенность глазницы новорожденного состоит в том, что ее горизонтальный размер больше вертикального, глубина невелика, форма напоминает трехгранную пирамиду. Хорошо развита только верхняя стенка глазницы. Относительно велики верхняя- и нижняя глазничные щели, которые широко сообщаются с полостью черепа и крылонебной ямкой. У 8—10-летних детей форма и размеры глазницы почти такие же, как и у взрослых, и равны у входа по вертикали 3,5 см, по горизонтали 4 см и в глубину до 5 см (сагиттальный размер).
↑ Глазодвигательные мышцы
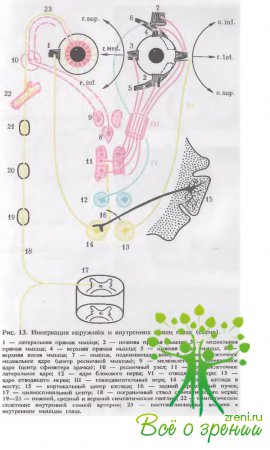
Глазодвигательными мышцами являются четыре прямые и две косые, обеспечивающие хорошую подвижность глаз во всех направлениях (рис. 13). Движение глазных яблок кнаружи (абдукция) осуществляется латеральной прямой (m. rectus lateralis), нижней и верхней косыми мышцами (mm. obliqus superior et inferior), а кнутри (аддукция) — медиальной прямой (m. rectus medialis), верхней и нижней прямыми мышцами (mm. rectus superior et inferior). Движение глаза вверх обеспечивается верхней прямой и нижней косой, а вниз — нижней прямой и верхней косой мышцами. Все прямые и верхняя косая мышца берут начало от общего сухожильного кольца (ann. tendineus communis), расположенного у вершины глазницы вокруг зрительного нерва. Формирование мышц заканчивается к 2—3 годам, хотя функционируют они с момента рождения.
Кровоснабжение глазодвигательных мышц обеспечивается мышечными ветвями глазной артерии (или ее магистральных ветвей). Иннервируются верхняя, нижняя, медиальная прямые и нижняя косая мышцы ветвями глазодвигательного нерва (n. oculomatorius), латеральная прямая — отводящим (n. abducens) и верхняя коса» — блоковым нервом (n. trochlearis). Нервы, как и сосуды, пробадают в мышцы в проксимальном отделе.
↑ Слезные железы (glandulae lacrimalis)
Своим сек-ретом постоянно увлажняют роговицу и соединительную оболочку глаза. Слеза вырабатывается с момента рождения 10—20 добавочными железами (glandulae lacrimales accessoriae), расположенными и открывающимися в верхнеенаружном отделе конъюнктивы (пассивное слезоотделение) и слезной железой (активное эмоциональное слезотечение); кроме того, увлажнение глаза происходит за счет слизистого секрета бокаловидных клеток, также расположенных в соединительной оболочке глаза. Слезная железа расположена в костной впадине верхнелатеральной части глазницы (fossa glandulae lacrimalis). Она имеет подковообразную форму и по виду напоминает гроздь из 15—40 отдельных долек, которые открываются многими выводными протоками (12—22) в конъюнктивальный мешок. При раздражении конъюнктивы одновременно с секрецией слезы начинается и слюноотделение, что указывает на существование тесной связи между центрами, регулирующими работу слезных и слюнных желез, расположенными в продолговатом мозге. За сутки у человека выделяется 0,4—1,0 мл слезы, при сильном плаче может выделиться до 2 чайных ложек. Слеза — прозрачная жидкость. Как и слюна, она содержит 97,8% воды, около 2% составляют белок, мочевика, глюкоза, натрий, калий, хлор, гистаминоактивная субстанция, силовая, аскорбиновая и другие кислоты. Кроме того, в слезе имеется фермент лизоцим, который обладает бактериостатическим свойством. Слезная жидкость имеет, как правило, щелочную реакцию; в такой среде без лизоцима или при малом его содержании хорошо живут и развиваются многие патогенные микроорганизмы. Зная это, можно направленно изменять реакцию слезной жидкости.
Слезная железа иннервируется веточками тройничного нерва, ветвями лицевого нерва и симпатическими волокнами от верхнего шейного узла. Секреторные волокна проходят в лицевом нерве. Кровоснабжение слезной железы осуществляется слезной артерией (а. lacrimalis), являющейся ветвью глазной артерии. Следует отметить, что к моменту рождения ребенка слезная железа не достигает полного развития: не вполне выражена ее дольчатость, не сецернируется слезная жидкость, ребенок «плачет без слез». Лишь ко второму месяцу жизни, когда начинают функционировать черепные нервы и вегетативная (ее симпатическая часть) нервная система, появляется активное слезотечение.
↑ Конъюнктива (tunica conjunetiva)
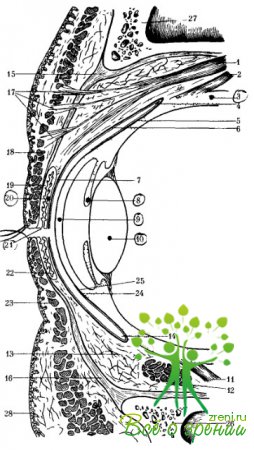
Иначе — соединительнотканная оболочка — покров внутренней поверхности век и переднего отдела глазного яблока (рис. 14). Она выполняет защитную, механическую, барьерную, увлажняющую функции, осуществляет всасывание питательных веществ.
Конъюнктива в раннем детском возрасте относительно сухая, тонкая и нежная, в ней недостаточно развиты и малочисленны слезные и слизистые железки, она не обладает высокой чувствительностью. Все это требует повышенного внимания при ее профилактических осмотрах.
Кровоснабжение конъюнктивы обеспечивается в основном ветвями латеральных и медиальных артерий век.
Конъюнктива иннервируется нервными окончаниями от первой и второй ветвей тройничного нерва.
↑ Слезные пути
Начинаются с выводных протоков слезной железы и конъюнктивальных желез (рис. 15). Слезная жидкость появляется в первую очередь в верхнелатеральной части глазной щели, благодаря мигательным движениям век омывает весь конъюнктивальный мешок и передний отдел глаза, затем по слезному ручью (rivus lacrimalis), расположенному вдоль внутреннего края век, прилегающего к конъюнктиве глазного яблока, она стекает в слезное озеро (lacus lacrimalis). Из слезного озера слезная жидкость поступает в отверстия — слезные точки (punctata lacrimalis), которые имеются в области слезных сосочков (pupillae lacrimalis), во внутренних частях реберного края обоих век и обращены к слезному озеру. Далее через верхний и нижний слезные канальцы (canaliculi lacrimalis), идущие сначала в вертикальном, затем в горизонтальном направлении, она проникает в слезный мешок (saccus lacrimalis) и заканчивает свой путь в полости носа, где под нижней носовой раковиной открывается носослезный проток (ductus lacrimallis).
Около 5% детей рождаются с закрытым отверстием костной части носослезного протока, и лишь впоследствии под влиянием слезной жидкости желатинозная пленка, закрывающая это отверстие, рассасывается и начинается нормальное отведение слезы.
↑ Beки (palpebrae superior et inferior)
Наряду с глазницей осуществляют постоянную и надежную защиту глаза от внешних воздействий как в период бодрствования, так и во время сна. Веки составляют переднюю стенку глазницы и в сомкнутом состоянии полностью изолируют глаз от окружающей среды (см. рис. 14). Кожа век у детей очень тонкая, нежная, бархатистая, с хорошим тургором. Через нее просвечивают подлежащие сосуды. С возрастом кожа век грубеет, становится складчатой, дряблой и шероховатой.
Мышечный слой век представлен круговой мышцей (orbicularis oculi), состоящей из глазничной и пальпебральной частей и при ее сокращении происходит акт мигания.
Соединительнотканный (хрящевидный) отдел века (tarsus superior et tarsus inferior) располагается в виде выпуклой кнаружи пластинки под круговой мышцей глаза, соединяясь и вплетаясь у медиального и латерального краев глазницы в надкостницу и образуя одноименные спайки.
На переднем, слегка закругленном крае (limbus palpebralis anterior), в 2—3 ряда растут ресницы (cilia). На верхнем веке их около 150 и на нижнем — до 70. У детей и женщин ресниц больше, чем у мужчин. Продолжительность жизни одной ресницы около 6 мес. Возле корня каждой ресницы имеется сальная железа, выводные протоки которой открываются в волосяной мешок ресницы.
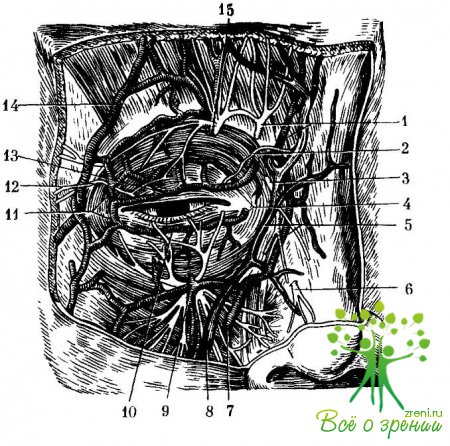
Кровоснабжение век (рис. 16) осуществляется за счет латеральных ветвей слезной артерии (lat rinialix) и медиальных ветвей передней решетчатой артерии (а. ethmoidalis anterior). Отток крови происходит по одноименным венам и далее в вены лица и глазницы. Лимфатическая система век располагается по обеим сторонам соединительнотканной пластинки, и ток лимфы направляется к предушному лимфатическому узлу.
Иннервация век осуществляется первой и второй ветвями тройничного нерва, лицевым и симпатическим нервами.
Веки способствуют равномерному и постоянному увлажнению глаза благодаря рефлекторному акту мигания (до 12 в минуту), удалению инородных тел из конъюнктивального мешка. Частота миганий у новорожденных в 2—3 раза меньше и увеличивается со 2—4-го месяца жизни в связи с функциональным совершенствованием черепной иннервации. Секрет тарсальных и сальных желез обеспечивает смазку краев век, что не позволяет слезе истечь, минуя слезный путь. Эта смазка обеспечивает герметичность конъюнктивального мешка при закрытых сомкнутых веках во время сна. Следует отметить, что в результате недостаточного развития всех составных частей век и их двигательной иннервации у детей до конца первого года жизни, а иногда и позже во время сна глазная щель нередко не бывает сомкнутой. Однако повреждений роговицы не возникает вследствие некоторого поворота глазного яблока кверху из-за преобладания тонуса мышц, поднимающих глазное яблоко кверху.
↑ Глазная щель
Образуется при открытых веках, через нее видна передняя часть глаза. Верхнее веко прикрывает роговицу до уровня верхнего края зрачка, а нижнее веко располагается таким образом, что между его ресничным краем и роговицей остается видимой узкая белая полоска склеры. Глазная щель имеет миндалевидную форму. У новорожденных она узкая в связи с недостаточным развитием соединительнотканного хрящевидного остова, ее медиальный угол закруглен. Выразительность глаз, да и всего лица в известной мере обусловлена величиной и формой глазной щели.
Глаз очень чувствителен к воздействиям внутренней и внешней среды.
Состояние глаз может изменяться почти при большинстве общих заболеваний. В одних случаях эти изменения предшествуют будущим проявлениям болезни (корь), в других — они идут параллельно (ревматизм), в третьих — возникают после перенесенной болезни (туберкулез). Глаз является хорошим «контролером» эффективности лечения, динамики и прогнозирования исходов патологических процессов.
Поэтому врачу необходимо знать возрастные особенности органа зрения прежде всего у здоровых детей и взрослых.
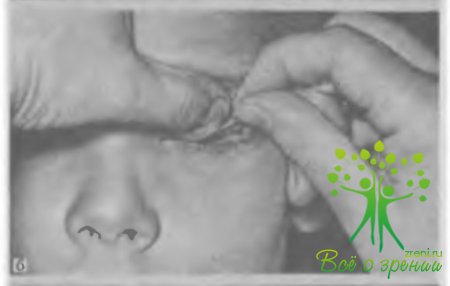
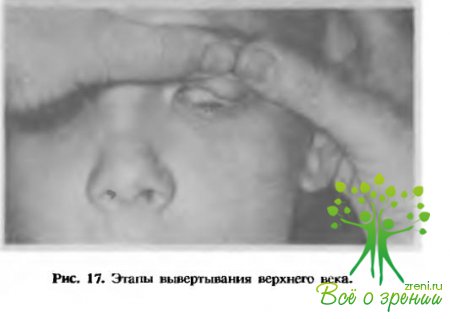
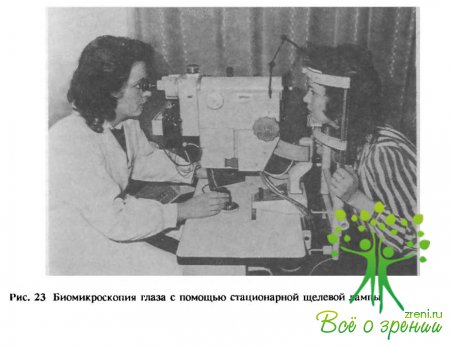
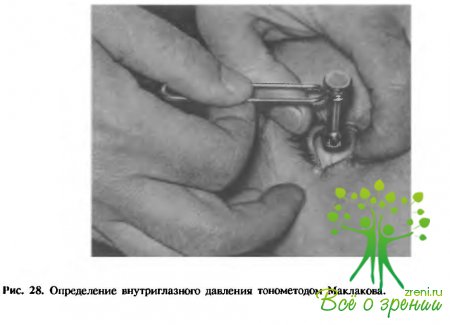
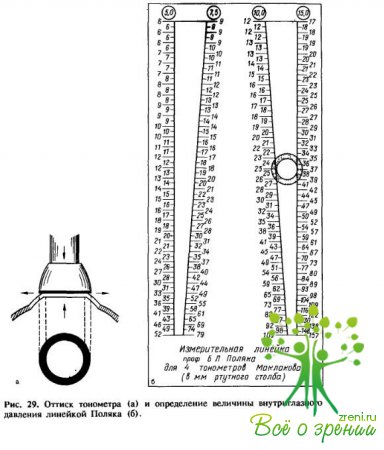
Глазное яблоко и почти каждая из его структур (оболочки, содержимое) как в норме, так и при патологии могут быть исследованы с помощью различных приборов и аппаратов (рис. 17—30), но прежде всего при простом визуальном осмотре.
Внешний осмотр всегда начинают с оценки состояния и подвижности век каждого глаза. Уже при самом общем обследовании удается безошибочно выявить такие патологические изменения, как неправильная форма и размеры век, ограничение или отсутствие их подвижности, сращения и дефекты (анкилоблефарон, колобомы), завороты и вывороты, отсутствие или неправильный рост ресниц, отсутствие слезных бугорков и слезных точек в их центре.
При дальнейшем осмотре можно выявить изменения цвета век, наличие в них сосудистых и других опухолевидных образований. Нсобхцдимо оценивать размеры глазных щелей.
При осмотре конъюнктивы можно обнаружить применение ее окраски, расширение и извитость сосудов, бледность и сухость, наличие сосочковидных разрастаний, пигментированных и беспигментных опухолевидных образований, гнойного или сукровичного отделяемого.
Для оценки состояния слезоотводящей системы следует надавить пальцами на область правого и левого слезных мешков и проследить, не выделяется ли в этот момент какое-либо содержимое из слезных точек.
Необходимо также спросить у пациента, не отмечает ли он слезостояния и слезотечения в обычных условиях дома и на улице.
Далее, следует оценить состояние каждого глазного яблока и для этого прежде всего проверить его подвижность при взгляде вправо, влево, вверх, вниз и др.
Необходимо выявить ограничение или отсутствие подвижности глаза в определенных направлениях. Важно проследить за синхронностью движений глазных яблок, определить положение при фиксации взгляда на определенные неподвижные и двигающиеся предметы, т. е. выявить, нет ли косоглазия и отсутствия или ослабления приведения и отведения по отношению к каждому глазу. Следует также обратить внимание на величину глазных яблок и выявить микро- или макрофтальм. Осмотр наружных и некоторых внутренних структур глазных яблок не представляет трудностей, хотя при этом можно выявить в основном «грубые» отклонения от нормы. Так, в первую очередь оценивается состояние роговицы, начиная с определения ее прозрачности на всем протяжении. При этом всегда можно увидеть различной формы, величины и цвета помутнения и опухолевидные образования с блестящей, матовой (шероховатой) поверхностью; сопоставляются и оцениваются преимущественно горизонтальные размеры роговицы с помощью линейки с миллиметровым делением или листком бумаги из тетради «в клетку».
Средние размеры роговицы обычно «вписываются» в две клетки. При осмотре лица и глаз пациента в профиль необходимо определить наличие или отсутствие таких изменений в роговице как кератоконус или кератоглобус. Представляет интерес и выявление состояния чувствительности каждой роговицы. Для этого используют влажную ворсинку или волос, подводя его медленно и незаметно с височной стороны, не пугая исследуемого. При этом можно выявить снижение или отсутствие чувствительности в одной или обеих роговицах.
При дальнейшем осмотре внутренних структур глаза следует оценить глубину передней камеры. Для этого определяют величину отстояния радужки от роговицы в разных отделах и особенно по отношению к зрачковой зоне. При этом можно выявить мелкую или, наоборот, глубокую переднюю камеру в одном или обоих глазах. Наряду с определением глубины передней камеры важно установить характер влаги (внутриглазная жидкость), заполняющей ее, т. е. прозрачная или мутная, определить наличие в ней крови, гноя и других примесей.
Вслед за оценкой состояния передней камеры следует осмотреть радужку: симметричность или различие окраски (цвета), наличие дефектов или полное отсутствие радужки, опухолевидно-кистозные образования различных размеров, их локализация и цвет. Чрезвычайно важное значение для оценки состояния глаз и зрения имеет исследование зрачковой зоны: определение ширины и формы зрачка, а также активности реакции на свет, отдельно для каждого глаза, сопоставляя эти данные с возрастной нормой. Важно выявить наличие каких-либо помутнений (серых, белых, желтоватых и др.) в области зрачка и примерно указать их форму и размеры, симметричность в обоих глазах. Исследование области зрачка позволяет, таким образом, заподозрить помутнения в хрусталике или стекловидном теле.
Осматривая »среднюю камеру, радужку и область зрачка, можно установить отсутствие или дислокацию хрусталика, если выявляется неравномерность и увеличение глубины передней камеры, дрожание радужки при движениях глаза и резкое снижение зрения.
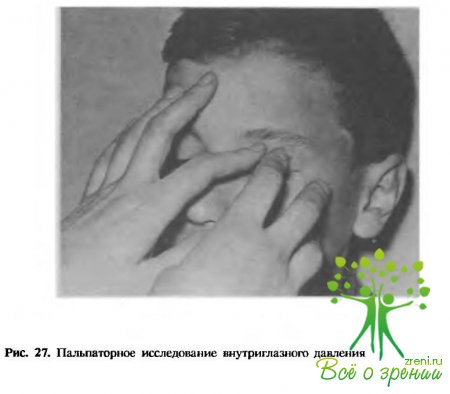
Судить о состоянии глубоколежащих отделов глазного яблока (стекловидного тела и глазного Дна) при обычном визуальном осмотре не представляется возможным. Здесь может помочь только такой косвенный признак, как изменение зрительных функций (острота и поле зрения). Заканчивают осмотр глаз у детей и взрослых пальпаторным определением офтальмотонуса в каждом глазу и ориентировочное суждение о нормо-, гипо- или гипертензии.
Совершенно очевидно, что врач любой специальности может и должен осуществить данный осмотр и, следовательно, своевременно выявить более или менее выраженные глазные изменения, при необходимости оказать необходимую медицинскую помощь и направить пациента к офтальмологу для более детального обследования и лечения. Только при таком отношении к осмотру глаз у каждого ребенка и взрослого человека в процессе профилактических осмотров или при обращении пациента к врачу любой специальности и по поводу любого заболевания можно в большинстве случаев обеспечить охрану зрения и снизить частоту слабовидения и слепоты у лиц различного возраста.


















Комментариев 0