Возрастная анатомия глазного яблока и вспомогательного аппарата (Часть 1)

Описание
Глаз - важнейшая составная часть так называемой оптиковогетативной (ОВС), или фотоэнергетической (ФЭС), системы организма: глаз — гипоталамус — гипофиз.
Глаз функционирует не только как орган зрения, но и как «потребитель» световой энергии, необходимой для возбуждения нейрогуморальной активности гипоталамуса и гипофиза. Световые- раздражения возбуждают не только зрительные центры, но и центры промежуточного мозга — его гипоталамо- и гипофизарный аппарат.
Фотостимуляция является одним из основных факторов в развитии вегетативных функций. Благодаря воздействию света через глаз на гипофиз ряд эндокринных желез активнее продуцируют гормоны (гипофиз, надпочечники, щитовидная, половые и др.).
Доказана возможность развития ряда вегетативных симптомов и синдромов, с одной стороны, в связи с патологией исходного- пункта ФЭС глаза, а с другой — вследствие поражения ее центрального отдела.
ФЭС является самым коротким из всех известных рефлекторных путей, связывающих центральный регуляторный аппарат вегетативной системы с внешней средой через воздействие лучистой энергии. Более быстрая адаптация организма новорожденного к; внешним условиям, его правильное развитие и рост в значительной степени зависят от безупречного функционирования ФЭС. Именно поэтому природа позаботилась о том, чтобы зрительный анализатор формировался очень быстро и был совершенным.
Рост и развитие глаза у ребенка в основном завершаются к 2-3 годам, а в последующие 15- 20 лет происходит меньше изменений, чем за первые годы.
Различают определенные фазы, периоды, стадии и этапы формирования глаза, соответственно которым развиваются зрительные функции.
Фазы развития. Развитие глаза в экспериментах изучено достаточно хорошо. Первая фаза — индукция. На 1-й неделе после оплодотворения яйца выделяется группа клеток, которые индуцируются энергией веществ яйца, — гетерогенные индукторы. С момента индукции эти клетки отличаются от исходных. В различные моменты развития яйцеклетки из них формируются разные структурные составные части. Гены определяют специфическую природу многих типов клеток и органов. Системы действия генов регулируются внутренними изменениями цитоплазмы. Из этих клеток позже возникает временный клеточный тип: нервная пластинка- первичный зачаток — закладка линзы и др.
Вторая фаза - дифференцировка и расчленение выделившегося исходного зачатка, возникновение новых клеточных форм.
Третья фаза - создание функционально-приспособительных структур органа зрения под влиянием внутриглазного давления.
От факторов внутренней и внешней среды, наследственной предрасположенности зависят сроки формирования первичных структур глаза, обратного их развития, усложнения и образования постоянных оболочек, мышц, сосудов и нервов.
Периоды развития. Закладка того или иного органа особенно чувствительна к различным повреждающим факторам в особые периоды развития, которые названы критическими. Если тератогенные факторы действуют на организм до критического периода или по прошествии его, то нормальное развитие органа зрения не нарушается.
Выраженность и число аномалий возрастает с увеличением дозы тератогенного агента. В первый критический период (I— II месяцы) под действием тератогенных агентов гибнет большая часть зародышей. Однако если зародыши остались живыми, то дальнейшее развитие эмбриона и плода происходит нормально.
Во второй критический период под воздействием тератогенных агентов нередко происходят спонтанные аборты, а сохранившиеся плоды рождаются с аномалиями различных органов.
Результаты экспериментальных исследований и клинических наблюдений свидетельствуют о том, что нарушения в развитии глаза могут вызываться авитаминозом А (слепота), влиянием хлорида лития (циклопия, анофтальм) и роданида натрия (гидрофтальм), гипоксией (катаракта, недоразвитие), диагностической рентгенографией беременных (микрофтальм, катаракта, слепота), инфекционными болезнями, избыточным или длительным введением гипогликемических сульфаниламидов при сахарном диабете (аплазия зрительного нерва, слепота, катаракта) и т. д. Однако изменения могут быть обусловлены не только воздействием внутриутробных, антенатальных вредных агентов, но и влиянием врожденно-наследственных факторов. Типы наследования многих признаков и болезней человека определены в настоящее время с большой степенью достоверности.
Стадии развития. К моменту рождения глаз имеет все оболочки в том случае, если эмбриогенез (табл. 3) протекал нормально. Глаз новорожденного существенно отличается по размерам, массе, гистологической структуре, физиологии и функциям от глаза взрослого.
Этапы развития.
После рождения ребенка зрительный анализатор проходит определенные этапы развития, среди которых можно выделить пять:
- формирование области желтого пятна и центральной ямки сетчатки в течение первого полугодия жизни; из 10 слоев сетчатки «остаются в основном четыре — это зрительные клетки, их ядра и бесструктурные пограничные мембраны;
- увеличение функциональной мобильности зрительных путей и формирование их в течение первого полугодия жизни;
- совершенствование зрительных клеточных элементов коры и корковых зрительных центров в течение первых 2 лет жизни;
- формирование и укрепление связей зрительного анализатора с другими анализаторами в течение первых лет жизни;
- морфологическое и функциональное развитие черепных нервов в первые (2—4) месяцы жизни.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Становление зрительных функций ребенка происходит соответственно этим пяти этапам развития.
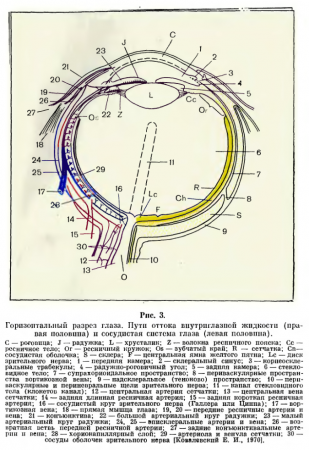
Глазное яблоко. Глазное яблоко (oculus bulbi) новорожденных имеет форму, приближающуюся к шаровидной (рис. 3). По усредненным эхобиометрическим данным, переднезадний (сагиттальный) размер его равен 16,2 мм, к году он увеличивается до 19,2 мм,. к 3 годам — до 20,5 мм, к 7 —- до 21,1 мм, к 11 — до 22 мм, к 15 годам составляет около 23 мм и к 20 -25 — примерно 24 мм. Величина и форма глазного яблока в известной мере зависят от вида и величины того или иного вида аметропии (миопия, гиперметропия, эмметропия). Эти варианты могут быть наследственно детермированы. Знание размеров глаза имеет большое значение при оценке вида и стадии патологии (врожденная глаукома, близорукость и др.).
Наружная оболочка, или капсула, глаза представлена плотной и ригидной тканью, 9/10 ее составляет непрозрачная фиброзная часть склера и 1/10 — прозрачная часть - роговица. Капсула- глаза по структуре аналогична твердой мозговой оболочке; она выполняет защитную функцию, обусловливает постоянство формы, объема и в известной мере тонуса глаза, является остовом для прикрепления глазодвигательных мышц; капсулу прободают сосуды и нервы, а также зрительный нерв.
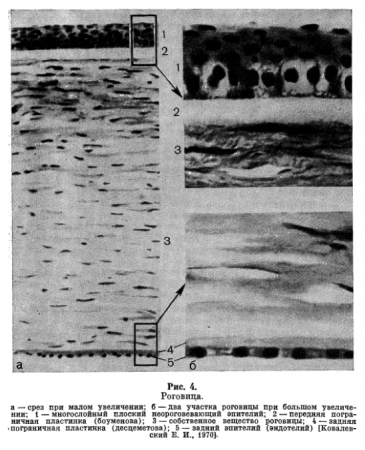
Роговица. Роговица (cornea) — это основная преломляющая структура глаза (рис. 4). Она прозрачная, гладкая, блестящая, имеет зеркальную поверхность, сферичную форму, не содержит сосудов, проницаема, высокочувствительна. Температура роговицы в условиях открытой глазной щели около 20 °С. Ширина, или горизонтальный диаметр, роговицы у новорожденных равна в среднем 8—9 мм, к году -10 мм, к 11 годам—11,5 мм, что почти соответствует диаметру роговицы у взрослых. Рост роговицы, увеличение ее размеров происходит за счет растягивания и истончения ткани.
Толщина центральной части роговицы уменьшается в среднем с 1,5 до 0,6 мм, а по периферии — с 2,0 до 1,0 мм. Радиус- кривизны передней поверхности роговицы новорожденного равен в среднем 7,0 мм, с возрастом происходит некоторое ее уплощение- и к 11 годам кривизна составляет в среднем 7,5 мм, как и у взрослых. Кривизна роговицы здорового глаза варьирует в пределах от 6,2 до 8,2 мм, что в основном согласуется с видом и величиной клинической рефракции.
Преломляющая сила роговицы изменяется в зависимости от~ возраста обратно пропорционально радиусу кривизны: у детей первого года жизни она составляет в среднем 46 дптр, а к 7 годам, как и у взрослых, — около 44 дптр. Сила преломления в вертикальном меридиане почти всегда примерно на 0,5 дптр больше, чем в горизонтальном, что и обусловливает так называемый физиологический астигматизм.
Поверхностный слой роговицы — передний эпителий (плоский, многослойный) — является по существу продолжением конъюнктивы. Два его поверхностных слоя хорошо и быстро регенерируют при повреждениях, не оставляя помутнений. Эпителий выполняет защитную функцию и является регулятором содержания воды в роговице. Его в свою очередь предохраняет от воздействия внешней среды так называемой жидкостный, или прекорнеальный, слой.
Под эпителием роговицы расположена и рыхло с ним связана передняя пограничная мембрана (боуменова оболочка); она бесструктурная, неэластичная, при повреждениях не способна регенерировать, поэтому на месте повреждения остаются помутнения.
Строма (собственное, основное вещество) роговицы располагается под передней пограничной мембраной и сливается с ней без выраженной границы. Это самый главный и массивный слой толщиной до 0,5 мм.
За стромой лежит задняя пограничная мембрана (десцеметова оболочка); она очень прочная, эластичная, при повреждениях регенерирует. К периферии толщина этой мембраны увеличивается, в области лимба она разволокняется и принимает участие в образовании остова трабекул угла передней камеры.
Изнутри роговица покрыта эндотелием. Он состоит из одного слоя призматических шестиугольных клеток, при повреждениях быстро регенерирует. Подобно наружной и внутренней пограничным мембранам эндотелий выполняет барьерную функцию, участвует в формировании трабекулярного аппарата угла передней камеры.
В состав роговицы входит примерно 18% дифинитивного коллагена мезенхимного происхождения, около 2% мукополисахаридов, белков (альбумин, глобулин), липидов, витаминов С, В2 и др. и до 80 % воды.
Питание роговицы осуществляется главным образом за счет густого перилимбального кровеносного сплетения. В известной мере жизнеспособность роговицы обусловлена проникновением в нее питательных веществ из влаги передней камеры.
Чувствительная иннервация роговицы осуществляется тройничным нервом. Количество нервных окончаний особенно велико в поверхностных слоях, что и обусловливает ее очень высокую чувствительность.
В первые месяцы жизни ребенка роговица малочувствительна вследствие еще не закончившегося функционального развития черепных нервов. В этот период особенно опасно попадание в конъюнктивальный мешок инородных тел, которые не вызывают раздражение глаз, боль и беспокойство ребенка и, следовательно, могут обусловить тяжелые повреждения роговицы (кератиты) вплоть до ее разрушения. В связи с этим в течение первого года жизни ребенка врач в процессе педиатрического патронажа должен часто проводить тщательный осмотр конъюнктивального мешка и роговицы. У годовалого ребенка чувствительность роговицы почти такая же, как у взрослого.
Трофическая иннервация роговицы обеспечивается трофическими нервами, имеющимися в составе тройничного и лицевого нервов. В регуляции процессов обмена роговицы принимает участие и симпатическая нервная система.
Склера. Склера (sclera) состоит из эписклеральиого листка, собственно склеры и внутренней бурой пластинки, образованных из коллагеновых и эластических волокон.
Границей склеры и роговицы является лимб (limbus) — полупрозрачное кольцо шириной 1,5—2 мм, в области которого поверхностные слои склеры как бы надвигаются на роговицу. Видимая часть лимба называется наружным, а субконъюнктивальная — внутренним лимбом.
Такая градания отделов лимба имеет важное значение при выборе и осуществлении микрохирургических операций по поводу катаракты, глаукомы и др.
В заднем отделе склера представлена тонкой решетчатой пластинкой, через которую проходят волокна зрительного нерва и ретинальные сосуды. Она является наиболее слабым местом капсулы глаза и под влиянием повышенного офтальмотонуса, а также нарушения трофики может растягиваться, при этом офтальмологи- очески обнаруживается экскавация диска зрительного нерва различных видов и степени (глаукоматозная, атрофическая, физиологическая).
У новорожденного склера сравнительно тонкая (0,4 мм), но и более эластичная, чем у взрослых, сквозь нее просвечивает пигментированная сосудистая оболочка, поэтому склера имеет голубоватый оттенок. По мере увеличения возраста она утолщается, становится ригидной.
В области экватора глазного яблока через склеру выходят 4— 6 вортижозных (водоворотные) вен, по которым оттекает венозная кровь из сосудистой оболочки.
Склера является местом прикрепления наружных прямых (4) и косых (2) мышц глаза, в результате действия, которых глазное яблоко свободно поворачивается в различных направлениях.
В экваториальной части склеры сравнительно мало сосудов, в заднем отделе - много. Сосуды склеры анастомозируют между собой во всех трех слоях. Иннервируется склера ресничными веточками первой ветви тройничного нерва.
Сосудистая оболочка (tunica vasculosa). Сосудистая (увеальная) оболочка эмбриогенетически соответствует мягкой мозговой оболочке и состоит из густой сети сосудов. Различают три отдела сосудистой оболочки: радужку (iris), ресничное тело (corpus ciliare) и собственно сосудистую оболочку (chorioidea). Каждый из этих отделов сосудистой оболочки выполняет определенные важные функции.
Радужка — передний, хорошо видимый отдел сосудистой оболочки (рис. 5). Физиологическое и функциональное значение радужки состоит в том, что она является своеобразной диафрагмой, регулирующей поступление света в глаз в зависимости от разнообразных внешних и внутренних условий. Оптимальные условия для высокой остроты зрения создаются при ширине зрачка в 3—4 мм. Кроме того, радужка принимает участие в ультрафильтрации и оттоке внутриглазной жидкости, а также в обеспечении постоянства температуры влаги передней камеры и самой ткани за счет изменения диаметра сосудов.
В переднем отделе радужки содержится большое количество многоотростчатых пигментных клеток хроматофоров. Задний листок радужки имеет черный цвет из-за большого количества заполненных фусцином пигментных клеток. В переднем мезодермальном листке радужки новорожденного пигмент почти отсутствует и через строму просвечивает задняя пигментная пластинка, обусловливая голубоватый цвет радужки. Постоянную окраску радужка приобретает к 10 -12 годам жизни ребенка.
В радужке имеются две мышцы. Круговая мышца, суживающая зрачок (m. sphincter pupillae), СОСТОИТ из циркулярных гладких волокон, расположенных концентрически по отношению к зрачковому краю, и имеет ширину 1,5 мм (зрачковый пояс), иннервируется парасимпатическими нервными волокнами.
Мышца, расширяющая зрачок (m. dilatator pupillae), СОСТОИТ из пигментированных гладких волокон, лежащих радиально в задних слоях радужки и имеющих симпатическую иннервацию. У маленьких детей мышцы радужки выражены слабо, дилататор почти не функционирует, превалирует сфинктер, чем обусловлены различная величина зрачка и разная реакция его на свет у детей раннего возраста и взрослых.
Периферическая часть радужки шириной до 4 мм называется ресничным поясом. На границе зрачковой и ресничной зон к 3— 5 годам формируется воротничок (брыжейка), в котором располагается малый артериальный круг кровообращения радужки, образованный за счет анастомозирующих ветвей большого круга и обеспечивающий кровоснабжение зрачкового пояса.
Большой артериальный круг радужки формируется на границе с ресничным телом за счет задних длинных и передних ресничных артерий, анастомозирующих между собой и дающих возвратные ветви к собственно сосудистой оболочке.
Иннервируется радужка чувствительными (ресничные) парасимпатическими и симпатическими нервными ветвями.
Сужение и расширение зрачка осуществляется посредством парасимпатического и симпатического нервов. В случае поражения парасимпатических путей отсутствует реакция зрачка на свет, конвергенцию и аккомодацию, при поражении симпатических наблюдается миоз. Эластичность радужки, которая зависит от возраста, также влияет на величину зрачка.
У детей до года зрачок узкий (до 2 мм) и слабо реагирует на свет, мало расширяется (превалирует парасимпатикус), в юношеском и молодом возрасте зрачок более широкий, живо реагирует на свет и другие воздействия.
Зрачок - это необычайно чувствительный «аппарат», легко и быстро реагирующий на различные психоэмоциональные сдвиги (страх, радость, боль), заболевания нервной системы, внутренних органов, интоксикации, детские инфекции и др.
Ресничное тело — это часть увеальной оболочки, которая, образно говоря, является железой внутренней секреции глаза.
Основными функциями ресничного тела являются выработка (ультрафильтрация) внутриглазной жидкости для питания бесоосудистых структур глаза и аккомодация, т. е. способность глаза отчетливо видеть на различном расстоянии.
Кроме того, ресничное тело принимает участие в кровоснабжении подлежащих тканей, а также в поддержании нормального офтальмотонуса за, счет как продукции, так и оттока внутриглазной жидкости. Ресничное тело вместе с радужкой участвуют в образовании передней и задней камеры, а также угла передней камеры, имеющего сложное строение и важное значение в оттоке внутриглазной жидкости.
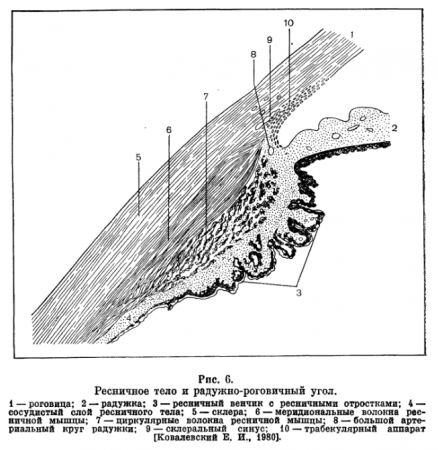
Ресничное тело является продолжением радужки. Оно не видно при обычном осмотре, и с его строением можно ознакомиться лишь при гонио- и циклоскопии (рис. 6). Между склерой и ресничным телом есть супрахориоидальное пространство. На меридиональном разрезе ресничное тело имеет форму треугольника с основанием в направлении к радужке. Ресничное тело делится на ресничную (аккомодационную) мышцу, которая состоит из гладких мышечных волокон (радиальные и меридиональные, ресничные).
На бугристой передневнутренней поверхности ресничной мышцы располагаются более 70 ресничных отростков. Каждый ресничный отросток состоит из стромы с разветвленной сетью сосудов и нервов (чувствительные, двигательные, трофические), покрытые двумя листками эпителия. Передний отрезок ресничного тела, имеющий выраженные отростки, носит название ресничного венца (corona ciliaris), а задняя безотростчатая часть — ресничного круга (orbiculus ciliaris), или плоского отдела (pars planum).
К стекловидной мембране ресничного тела прикрепляются волокна ресничного пояска (цианнова связка), на которых фиксируется хрусталик. Задней границей ресничного тела является зубчатая линия (ora serrata), в области которой начинается собственно сосудистая и заканчивается оптически деятельная часть сетчатой оболочки.
Кровоснабжение ресничного тела осуществляется за счет задних длинных ресничных артерий и анастомозов с сосудистой сетью радужки и хориоидеи. Благодаря богатой сети нервных окончаний тройничного, парасимпатического и симпатического нервов ресничное тело очень быстро реагирует на любое раздражение.
У новорожденных ресничное тело развито недостаточно, ресничная мышца очень тонка. Вследствие преобладания парасимпатической иннервации ресничная мышца находится в спастическом состоянии, отчего клиническая рефракция «сдвинута» в сторону близорукости, и аккомодация по существу отсутствует. Однако начиная со 2— 4-го месяца и до 2 лет ресничная мышца постоянно увеличивается и благодаря появлению сочетанных сокращений ее различных отделов глаз приобретает возможность аккомодировать в широких пределах.
По мере развития ресничного тела формируется и функционально дифференцируется его иннервация. В первые годы жизни свойства чувствительных нервных окончаний выражены слабее, чем двигательных и трофических, и этим объясняется безболезненность ресничного тела у детей раннего возраста при воспалительных процессах и травмах. К школьному возрасту все взаимоотношения, функции и размеры морфологических структур ресничного тела почти такие же, как у взрослых.
Собственно сосудистая оболочка (chorioidea)— задний отдел сосудистой оболочки. Между склерой и хориоидеей имеется супрахориоидальное пространство, заполненное оттекающей внутриглазной жидкостью. В раннем детском возрасте супрахориоидальное пространство почти полностью отсутствует, оно открывается в первые месяцы сначала в области ресничного тела и окончательно формируется лишь ко второму полугодию жизни ребенка.
Хориоидея - это многослойное образование. Наружный слой образован крупными сосудами (оболочка Галлера). В связи с наличием пигмента сосудистая оболочка образует своеобразную темную камеру-обскуру, препятствующую отражению поступающих через зрачок в глаз световых лучей, обеспечивая тем самым получение четкого изображения от предметов на сетчатке.
При отсутствии или незначительном количестве пигмента в сосудистой оболочке (чаще у выраженных блондинов) наблюдается альбинотическая картина глазного два (красное свечение глаза). В таких случаях отмечается выраженное снижение функций глаза. В данной оболочке в слое крупных сосудов располагаются и 4—6 вор- тикозных, или водоворотных, вен (v. vorticosae), через которые осуществляется отток венозной крови.
Наиболее густая сосудистая сеть отмечается в заднем отделе хориодиеи, очень интенсивная - в центральной (макулярной) области, мало сосудов в области выхода зрительного нерва и вблизи зубчатой линии.
В сосудистой оболочке содержится до 4 капель крови. Увеличение ее количества только на одну каплю может вызвать подъем давления внутри глаза более чем на 30 мм рт. ст.
Благодаря большому количеству крови, непрерывно проходящему через хориоидею, обеспечивается постоянное питание пигментного эпителия сетчатки, в котором, как установлено, происходят основные фотохимические процессы.
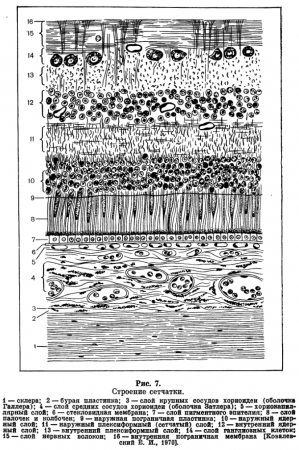
Сетчатка. Сетчатка (retina) — это своеобразное «окно» в головной мозг, периферическое звено зрительного анализатора. Она является внутренней оболочкой глазного яблока, выстилающей глазное дно (рис. 7). В сетчатой оболочке имеются два отдела, резко различающихся как по строению, так и по функции.
Задний отдел сетчатки начинается в области зубчатой линии (соответственно хориоидее), идет в интимной связи со стекловидной пластинкой сосудистой оболочки до диска зрительного нерва; он состоит из высокодифференцированной прозрачной, мягкой, но малоэластичной нервной ткани. Это оптически деятельный участок сетчатки. Кпереди от зубчатой линии расположена слепая часть сетчатки (pars соеса), состоящая из двух эпителиальных слоев в области ресничного тела и двухслойного пигментированного листка, выстилающего заднюю поверхность радужки.
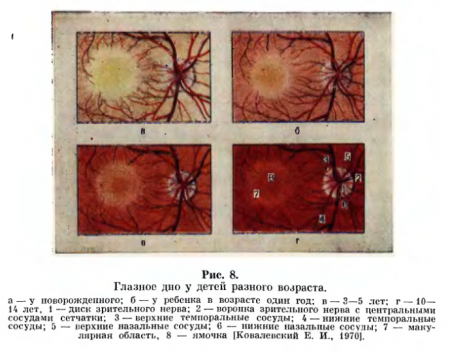
Самым важным местом сетчатки является так называемое желтое пятно (macula) с центральной (0,075 мм) ямкой (fovea centralis). Эта область наилучшего восприятия зрительных ощущений; у человека она находится на расстоянии 3 4 мм к виску и несколько вверх от диска зрительного нерва (рис. 8).
У новорожденного сетчатка на всем протяжении до зубчатой линии состоит из 10 слоев:
- пигментного эпителия;
- слоя палочек и колбочек;
- наружной пограничной мембраны;
- наружного ядерного слоя;
- наружного плексиформного (сетчатый, нитчатый) слоя;
- внутреннего ядерного слоя;
- внутреннего плексиформного слоя;
- слоя ганглиозных и мультиполярных клеток;
- слоя нервных волокон;
- внутренней пограничной мембраны.
Первые четыре слоя относятся к светочувствительному аппарату сетчатки, а остальные составляют мозговой отдел.
После первого полугодия и по мере роста глаза растягиваются и истончаются не только наружные, но и внутренние слои сетчатки. В связи с этим значительные изменения претерпевает сетчатка в макулярной и особенно фовеолярной (центральной) области: здесь остаются лишь 1; 2; 3-й и 10-й слои, что и обеспечивает высокую разрешающую зрительную способность этой зоны. Горизонтальный диаметр центральной ямки достигает 2 мм.
Почти в центре глазного дна расположен диск зрительного нерва бледно-розового цвета. У детей глазное дно бледно-розовое, имеет вид паркета, у них почти нет макулярного и фовеолярного рефлекса.
Наиболее выраженными в сетчатке являются 2; 4; 6-й; 8-й и 9-й слои. Слой палочек и колбочек гомологичен клеткам эпендимы, выстилающим желудочки мозга, и является светочувствительным - это первый нейрон (нейроэпителий) сетчатки. Общее число палочек во всей сетчатке составляет 125 130 млн. (120Х106), а колбочек 6 - 7 млн. (7х106). Плотность расположения этих элементов в разных отделах сетчатки неодинакова. В пределах центральной ямки плотность колбочек достигает 113 -147 тыс/мм2, а палочки полностью отсутствуют.
По мере продвижения к периферии плотность колбочек быстро уменьшается до 3 тыс/мм2, одновременно увеличивается плотность палочек. Во внешних члениках палочек установлено присутствие зрительного пурпура - родопсина, в колбочках обнаружен другой фотореагент — йодопсин.
Сетчатка отграничена от стекловидного тела внутренней пограничной мембраной. Между клетками и волокнистой структурой сетчатки содержится мелкодисперсное коллоидное межуточное вещество, в состав которого входят полисахариды, ДНК, РНК, аминокислоты и SH-группы. Межуточное вещество быстро теряет свою прозрачность при травмах, инфекциях, гипертонической болезни и др.
По архитектонике сетчатка сходна с головным мозгом. Кровоснабжение сетчатки осуществляется за счет центральной артерии сетчатки (a. centralis retinae), являющейся ветвью глазной артерии (a. ophthalmica). В ряде случаев центральная артерия сетчатки отходит общим стволом с височной и задней длинной артериями, реже - с одной из задних коротких ресничных артерий.
В области диска зрительного нерва центральная артерия сетчатки делится на верхнюю и нижнюю сосочковые артерии (аа. pupillaris superior et inferior). Эти артерии вблизи диска вновь делятся дихотомически, и так деление идет до артерий третьего порядка. Все порядковые артерии анастомозируют между собой. Желтое пятно окружено тончайшей сосудистой сетью в виде венчика (рис. 9).
В центральной ямке, как правило, капилляры отсутствуют. Отток крови осуществляется по центральной вене сетчатки (v. centralis retinae).
Зрительный нерв. Зрительный нерв (п. opticum) соединяет сетчатку с головным мозгом. Этот нерв образован из аксонов мульти- полярных клеток, которые, не прерываясь, доходят до наружного коленчатого тела, а также из центробежных волокон, являющихся элементами обратной связи.
Кроме того, в состав зрительного нерва входят множество глиальных клеток и тяжи соединительной ткани, из которых образуется целая сеть перекладин между волокнами, имеющих продольное и поперечное направление. В составе зрительного нерва имеется около 1 млн. волокон, что примерно соответствует количеству рецепторных полей сетчатки (около 800 тыс.). В нижнетемпоральной части диска сосредоточены волокна папилломакулярного пучка.
Топографически зрительный нерв можно разделить на внутриглазной (intraocularis), внутриорбитальный (intraorbitalis), внутрикостный, или внутриканальцевый (intercostalis seu intercanali- cularis) отрезки (рис. 10). Внутриглазной отрезок зрительного нерва представлен диском диаметром от 0,8 мм у новорожденных до 2 мм у взрослых.
Цвет диска у маленьких детей сероватый, контуры его не вполне отчетливые, нередко вокруг диска имеются пигментная кайма и белесоватый ободок (склеральный конус), обусловленный истончением здесь сосудистой оболочки и более выраженной пигментацией пигментного эпителия сетчатки.






Комментариев 0