Катаракта | Часть 1

Содержание:
Описание
↑ ОПРЕДЕЛЕНИЕ
Катаракта - заболевание глаза, основной признак которого - различной степени выраженности стойкие помутнения вещества или капсулы хрусталика, сопровождающиеся понижением остроты зрения.
↑ КОД ПО МКБ-10
Н25 Старческая катаракта.
Н25.0 Начальная старческая катаракта.
Н25.1 Старческая ядерная катаракта.
Н25.2 Старческая морганиева катаракта.
Н25.8 Другие старческие катаракты.
Н25.9 Старческая катаракта неуточнённая.
Н26 Другие катаракты.
Н26.0 Детская, юношеская и пресенильная катаракта.
Н26.1 Травматическая катаракта.
Н26.2 Осложнённая катаракта.
Н26.3 Катаракта, вызванная ЛС.
Н26.4 Вторичная катаракта.
Н26.8 Другая уточнённая катаракта.
Н26.9 Катаракта неуточнённая.
Н28 Катаракта и другие поражения хрусталика при болезнях, классифицированных в других рубриках.
Н28.0 Диабетическая катаракта.
Н28.1 Катаракта при других болезнях эндокринной системы, расстройствах питания и нарушениях обмена веществ, классифицированных в других рубриках.
Н28.2 Катаракта при других болезнях, классифицированных в других рубриках.
↑ ЭПИДЕМИОЛОГИЯ
Анализ данных о слепоте в мире показывает, что катаракта — это наиболее частая (с неуклонно растущим значением) причина предотвратимой слепоты как в развитых, так и в развивающихся странах. По данным ВОЗ, в мире насчитывают 20 млн слепых вследствие катаракты, необходимо проведение примерно 3000 операций экстракций на 1 млн населения в год. Распространённость катаракты в Российской Федерации по критерию обращаемости составляет 1201,5 на 100 тыс. населения. Это заболевание в разной степени выраженности диагностируют у 60-90% людей, достигших 60-летнего возраста.
Пациенты с катарактой составляют до трети лиц, госпитализируемых в глазные стационары, на их долю приходится 35-40% всех операций, выполняемых офтальмохирургами. В середине 90-х годов количество операций по поводу экстракции катаракты составляло на 1000 населения: в США — 5,4; в Англии - 4,5. Статистические данные по России чрезвычайно вариабельны в зависимости от региона: так, в частности, в Самарской области этот показатель соответствует 1,75.
В нозологической структуре первичной инвалидности вследствие глазной заболеваемости больные катарактой занимают третье место (18.9%) после больных с последствиями травм органа зрения (22,8%) и глаукомой (21,6%).
Вместе с тем, но мнению президента Международного агентства по предупреждению слепоты К. Капфера (1984), в 95% случаев современная экстракция катаракты проходит успешно, её считают одной из самых безопасных и эффективных операций на глазном яблоке.
↑ КЛАССИФИКАЦИЯ
Ввиду неясности патогенеза помутнений хрусталика их патогенетической классификации не существует. По этой причине катаракты классифицируют по времени возникновения, форме и локализации помутнения, этиологии заболевания.
По времени возникновения катаракты принято делить на две основные группы: врождённые (наследственные) и приобретённые. Врождённые катаракты обычно не прогрессируют и бывают ограниченными или частичными. Приобретённые катаракты имеют прогрессирующее течение.
Приобретённые катаракты по этиологическому признаку подразделяют па несколько групп:
? старческие (возрастные);
? трамматические (контузионные и в результате проникающих ранений глаза);
? осложнённые (при увеитах, близорукости высокой степени и других заболеваниях глаза);
? лучевые (радиационные);
? токсические (в результате воздействия нафтолановой кислоты и др.);
? вызванные общими заболеваниями организма (эндокринные нарушения, paссройства обмена веществ).
В зависимости от локализации помутнений и по морфологическому признаку катаракты подразделяют на следующие основные группы:
? передняя полярная;
? задняя полярная;
? веретенообразная;
? слоистая, или зонулярная;
? ядерная;
? кортикальная;
? задняя субкапсулярная (чашеобразная);
? тотальная (полная).
По степени зрелости катаракты различают следующие формы:
? начальная;
? незрелая;
? зрелая;
? перезрелая.
Наиболее полной и целесообразной классификацией врождённых катаракт считают классификацию Джесса (1958):
? сумочные катаракты;
? полярные (сумочно-лентикулярные);
? веретенообразные;
? слоистые;
? точечные;
? ядерные;
? полные;
? плёнчатые;
? атипичные формы катаракт (копьевидная, дырчатая, коралловидная, в форме цветка, кольца и др.).
↑ ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Проблема этиопатогенеза катаракты актуальна и социально значима не только и связи с широтой распространения, но и отсутствием концепции, обобщающей все закономерности её развития.
Формирование катаракты может происходить в разном возрасте и быть индуцировано различными факторами: старением организма, химическими веществами, ультрафиолетовыми лучами, ионизирующим излучением, воспалением, обменными и иммунными нарушениями, заболеванием внутренних оболочек глаза, контузией, проникающими ранениями глаза и другими причинами.
Определённое значение имеют наследственность, внутриутробная патология, неблагоприятное течение беременности, эндокринные нарушения, синдромные и системные заболевания, вирусная и бактериальная инфекция, характер питания, расовая принадлежность, а также общие заболевания организма.
Любое неблагоприятное воздействие на хрусталик, превышающее его компенсаторные возможности, приводит к нарушению в нём метаболических циклов, к различным дистрофическим процессам его структур и к развитию помутнений отдельных участков. Установлено, что при старческой катаракте в начальном периоде увеличивается содержание воды, затем нарастает концентрация ионов натрия, кальция, хлора, увеличивается содержание аминокислот, одновременно уменьшается количество водорастворимых белков, сульфгидрильных групп, АТФ, глутатиона, аскорбиновой кислоты, рибофлавина. Снижается активность ферментов, участвующих в процессе гликолиза, резко уменьшается потребление кислорода, нарушается перекисное окисление липидов.
В дальнейшем процесс помутнения захватывает другие отделы хрусталика, и катаракта становится полной (зрелой). При этом в хрусталике при старческой катаракте происходит перерождение эпителия передней капсулы и его волокон, возникает распад волокон, разжижение и последующее частичное рассасывание. При распаде и набухании хрусталиковых волокон образуются вакуоли сначала внутри, а затем и вне волокон. Возникающие щели заполняются жидкостью, содержащей взвесь мелкозернистого детрита или более крупные округлые частицы - морганиевы шары.
Таким образом, в патогенезе катаракт отмечают сдвиги в ионном балансе хрусталика, дегидратацию, изменения метаболизма холестерина и сахаров, нарушения окислительно-восстановительных процессов.
↑ КЛИНИЧЕСКАЯ КАРТИНА
Основной клинический симптом катаракты — прогрессивное снижение зрения вследствие помутнения хрусталика.
↑ Врождённые катаракты
Различают следующие типы аномалий развития хрусталика.
• Врождённо-наследственные (идиокинетические), обусловленные:
? детерминированными нарушениями углеводного или кальциевого обмена;
? хромосомными аберрациями:
? детерминированными изменениями соединительной ткани и аномалиями костной системы;
? детерминированными поражениями кожи и т.д.
• Врождённо-перистатические (до 75%), развивающиеся внутриутробно в результате воздействия неблагоприятных факторов окружающей плод среды:
? вирусная краснуха в первые три месяца беременности (триада Грегга):
? интоксикация организма беременной (алкоголь, некоторые противозачаточные средства и т.д.):
? воздействие ионизирующего излучения;
? гиповитаминоз (дефицит витаминов А, Е, фолиевой и пантотеновой кислоты);
? резус-несовместимость матери и плода и др.
Врождённые помутнении хрусталика составляют 60% всех дефектов органа зрения и главную причину врождённой слепоты и амблиопии (рис. 30-1 и 30-2.).
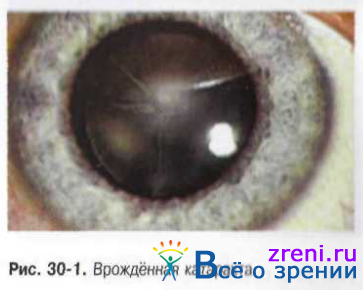

Наиболее распространённые формы прожданных помутнений хрусталики полярная и слоистая (зонулярная) катаракта.
Полярная катаракта это помутнение хрусталика в виде круглого пятна белого или серого цвета, расположенного у переднего или заднего полюса хрусталика под капсулой. Участок помутнении может быть сращён с капсулой.
Слоистую (зонулярную) катаракту диагностируют наиболее часто (до 40% всех врождённых катаракт). Помутнения располагаются строго в одном или нескольких слоях вокруг ядра хрусталика. Прозрачные и мутные слои чередуются. Степень снижения зрения зависит от плотности помутнений в центре хрусталика.
Сумочные катаракты регистрируют сравнительно редко. Они характеризуются изолированными помутнениями самой разнообразной формы, величины и интенсивности одной лишь сумки хрусталика. Помутнения связаны с неполным или неправильным процессом обратного развития эмбриональной сосудистой сумки хрусталика.
Врождённая центральная (ядерная) катаракта проявляется в виде нежных пылевидных помутнений лишь в области центрального эмбрионального ядра или диффузных помутнений, захватывающих и область фетального ядра (большая катаракта).
Веретенообразная катаракта имеет семейный характер, обнаруживают сё очень редко.
Врождённая полная катаракта, как правило, двусторонняя, составляет 10% случаев всех врождённых катаракт и носит прогрессирующий характер. Чаще других форм врождённых катаракт сочетается с другими анатомическими и функциональными аномалиями развития глаза. Форменное зрение отсутствует, необходимо быстрое решение вопроса о хирургическом лечении с целью профилактики амблиопии и улучшения зрительных функций.
Плёнчатая катаракта развивается либо внутриутробно после рассасывания полной катаракты, либо после рождения в течение длительного времени.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
↑ Приобретённые катаракты
↑ Возрастная катаракта
Сенильные (старческие) катаракты — наиболее распространённая форма заболевания, имеющая значительный удельный вес среди катаракт различного происхождения. Помутнения хрусталика могут начинаться с коры (корковая катаракта), с ядра (ядерная катаракта), субкапсулярно (субкапсулярная катаракта). Каждый из этих видов отличается друг от друга не только клинически, но и по морфологической и биохимической структуре.
При корковой катаракте первые признаки помутнения возникают в коре хрусталика у экватора. Центральная часть длительное время остаётся прозрачной, поэтому острота зрения не изменяется. Жалобы больных сводятся к появлению «мушек», пятен, диплопии или полиопии, когда одним глазом больной видит несколько предметов, особенно светящихся. Состояние начальной катаракты длится у разных людей по-разному: у одних этот период исчисляют десятилетиями, у других процесс прогрессирует, и через 1-3 года наступает стадия незрелой (рис. 30-3), или набухающей катаракты.
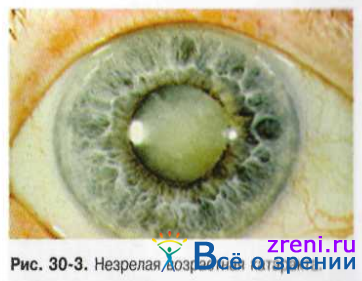
При этом помутнение захватывает почти всю кору хрусталика, в связи с чем больные жалуются на резкое снижение зрения. Набухание хрусталика может приводить к сужению УПК. что затрудняет отток внутриглазной жидкости и иногда угрожает возникновением глазной гипертензии.
С течением времени хрусталик начинает терять воду, и помутнение приобретает грязно-серый оттенок, становится более гомогенным. Это стадия зрелой катаракты (рис. 30-4), при которой утрачивается предметное зрение, но сохраняется светоощущение и способность определять местонахождение источника света.
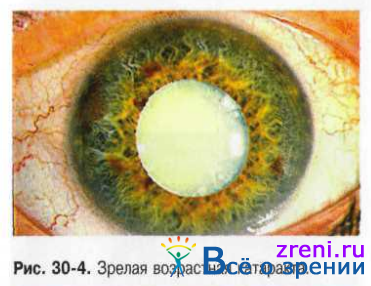
Пациент может различать цвета. Эти важные показатели служат основанием для благоприятного прогноза относительно возвращения полного зрения после удаления катаракты.
Следующая стадия возрастной катаракты - перезрелая катаракта (рис. 30-5 и 30-6).
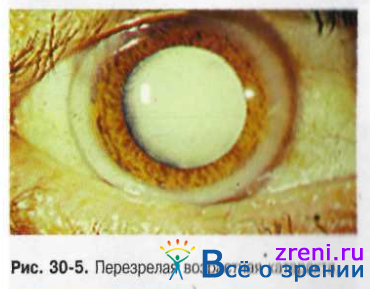
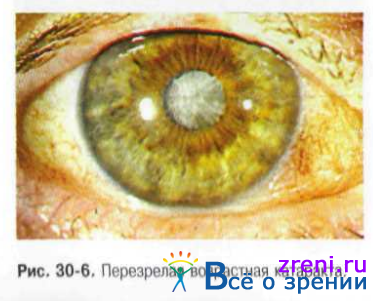
При первой фазе перезревания (молочной катаракте) хрусталиковые массы становятся жидкими, приобретают молочный оттенок. Молокоподобные массы хрусталика обладают способностью рассеивать свет, поэтому больные при проверке светоощущения не могут точно определить направление луча. Проекция света становится неправильной, несмотря на сохранность светочувствительного аппарата.
Затем разжиженные хрусталиковые массы подвергаются резорбции, большое ядро опускается книзу, наступает фаза морганиевой катаракты.
При перезрелой катаракте существует опасность развития тяжёлых осложнений: факолитического иридоциклита, глаукомы.
Ядерная катаракта. Помутнение появляется во внутренней части эмбрионального ядра и медленно распространяется по всему ядру хрусталика. Вначале помутнение неинтенсивное (рис. 30-7), а затем ядро может приобретать желтоватую, бурую и даже чёрную окраску.
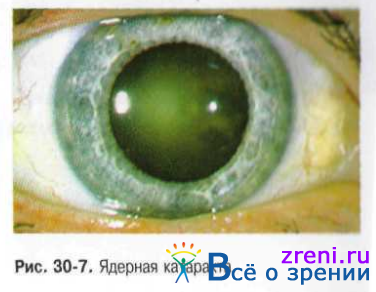
По мере увеличения помутнений снижается острота зрения, преимущественно вдаль. Это связано с тем, что уплотнённое крупное ядро сильнее преломляет световые лучи, что клинически проявляется развитием близорукости, которая может достигать 10,0-12,0 диоптрий.
Ядерная катаракта на протяжении нескольких лет остаётся незрелой. С течением времени нарастает интенсивность окраски эмбрионального ядра, зеленоватый или слегка буроватый оттенок распространяется на ядро взрослого. Острота зрения падает до 0,2. Такую степень изменений в хрусталике следует трактовать как незрелую ядерную катаракту.
Для зрелой бурой катаракты характерна более насыщенная окраска ядра. Интенсивность окраски может достигать чёрного цвета. Острота зрения в этом случае зависит от интенсивности окраски ядра и может колебаться от светоощущения до 0.1.
Субкапсулярная катаракта характеризуется ранним и интенсивным снижением зрения. Для этого вида катаракты специфично оводнение в виде субкапсулярных вакуолей, которые располагаются преимущественно под передней капсулой, иногда занимая всю капсулярную зону. В случаях локализации субкапсулярной катаракты под задней капсулой (рис. 30-8) необходима дифференциальная диагностика между задней старческой субкапсулярной и осложнённой катарактой.

По мере прогрессирования катаракты помутнения распространяются в направлении экваториальной части хрусталика. В этой стадии субкапсулярная катаракта приобретает чашеобразную форму. От осложнённой катаракты её отличает то, что помутнения и вакуоли (в начальной стадии) располагаются в 12 субкапсулярных слоях и резко отграничиваются от лежащего перед ними прозрачного коркового вещества. При данном виде катаракты рано начинает снижаться острота зрения.
↑ Травматическая катаракта
Наибольшая многоликость помутнений хрусталика характерна для катаракты после травмы органа зрения. Течение травматической катаракты зависит от характера повреждения органа зрения. Стационарные травматические катаракты могут быть плёнчатыми, полурассосавшимися (рис. 30-9), а также частичными (локальными) или полными (тотальными) помутнениями хрусталика при анатомически нормальном его расположении или его смещении (сублюксации) (рис. 30-10).
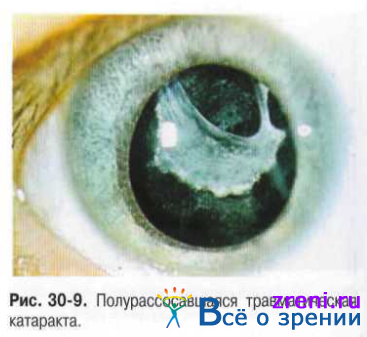
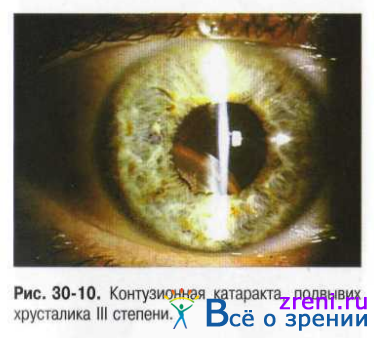
Стационарные травматические катаракты часто сочетаются с патологией других структур глазного яблока: роговицы, связочного аппарата, сосудистой оболочки, стекловидного тела, сетчатки и зрительного нерва.
↑ Токсическая катаракта
Токсические катаракты бывают вызнаны попаданием и организм токсически к веществ (нафталина, таллия, динитрофенола, тринитротолуола и др.), избытки некоторых лекарственных препаратов (сульфаниламидов) и обычных ингредиентов пищи (галактозы, глюкозы, ксилозы). Начинается такая катаракта субкапсулярными помутнениями и затем распространяется на корковые слои в виде отдельных помутнений (рис. 30-11). Под эпителием сумки появляются вакуоли, и происходит распад кортикальных волокон хрусталика.

↑ Вторичная катаракта
Помутнение задней капсулы хрусталика остаётся основной причиной ухудшения зрения в различные сроки после операции экстракции катаракты. Частот возникновения помутнения задней капсулы, по данным различных авторов, колеблется в широком диапазоне (11,0-70,7% случаев). Закономерно чаще заболевание регистрируют у пациентов с системными, синдромными заболеваниями, сопутствующей катаракте патологией глаза.
Различают следующие основные виды вторичных (послеоперационных) катаракт: плёнчатые, фиброзно-плёнчатые, фиброзные, зернистые, т. е. с наличием на плёнке шаров Адамюка-Эльшнига.
Истинная плёнчатая катаракта развивается в результате самопроизвольного рассасывания полной врождённой или травматической катаракты, когда остаются лишь сросшиеся передняя и задняя капсулы хрусталика в виде толстой мутной плёнки. В некоторых случаях мутные массы волокон а аксиальных отделах рассасываются, а в экваториальных отделах сохраняются, образуя кольцо Зоммеринга.
Вторичная зернистая катаракта возникает в афакичном глазу или после экс-тракапсулярной экстракции катаракты и характеризуется разрастанием субкапсулярнного эпителия хрусталика, оставшегося в экваториальной зоне хрусталиковой сумки после хирургического вмешательства. При отсутствии ядра хрусталика эпителиальные клетки свободно разрастаются в виде мелких прозрачных шаров Адамюка-Эльшнига различной величины и выстилают заднюю капсулу хрусталика, приводя к снижению зрения.
Фиброз задней капсулы хрусталика — это уплотнение и помутнение задней капсулы после экстракапсулярной экстракции хрусталика.
Оценку прозрачности задней капсулы в послеоперационном периоде осуществляют при биомикроскопическом исследовании на фоне медикаментозного мидриаза. При различных углах освещения скользящим лучом удаётся просмотреть всю заднюю капсулу, листок передней капсулы, оценить положение ИОЛ при артифакии.
Степень помутнения задней капсулы оценивают по 4-балльной системе. При нулевой степени задняя капсула сохраняет свою прозрачность. I степень помутнения диагностируют при наличии опалесценции капсулы, чаще равномерной, с сохранностью максимально достигнутой остроты зрения. Наличие равномерного уплотнения белёсого цвета или хаотично расположенных помутнений в зоне центральнее оптической оси глаза со снижением зрения на 0,1 от максимально достигнутого трактуют как II степень помутнения. К III степени помутнения относят случаи равномерного или очагового интенсивного помутнения капсулы в центральной зоне со снижением ранее достигнутой остроты зрения на 0,2 и более. Обращают внимание также на наличие регенераторных компонентов в виде клеток Адамюка-Эльшнига.
↑ ДИАГНОСТИКА
Для обнаружения катаракты осмотр больного необходимо проводить при широком зрачке проходящим светом. При этом на фоне розового свечения зрачка помутнения в хрусталике кажутся чёрными, так как часть отражённых лучей поглощают помутневшие волокна хрусталика.
При биомикроскопическом исследовании с помощью щелевой лампы уточняют локализацию очагов помутнения, их распространённость и степень распада хрусталиковых волокон.
При обследовании больного с катарактой необходимо следующее:
• выяснить этиологию процесса:
• исключить другие болезни органа зрения, которые могут давать сходную картину заболевания;
• диагностировать степень зрелости катаракты:
• выработать тактику лечения и определить прогноз зрительных функций в ранние сроки и в отдалённом периоде наблюдения.
↑ Анамнез
Затуманивание зрения с последующим его снижением - типичные симптомы помутнения хрусталика. Однако данная симптоматика характерна и для других заболеваний: патологии сетчатки, стекловидного тела.
↑ Инструментальные и лабораторные методы исследования
При установлении первичного диагноза всем больным необходимо провести:
? определение остроты зрения;
? офтальмометрию;
? кератометрию;
? периметрию;
? тонометрию;
? биометрию;
? биомикроскопию;
? офтальмоскопию:
?другие методы исследования (электрофизиологические методы исследования сетчатки и зрительного нерва, УЗИ, эндотелиальную микроскопию, ультразвуковую биомикроскопию, тонографию, ФАГ, определение ретинальной остроты зрения, иммунологические методы и др.) используют в соответствии с конкретной лечебно-диагностической ситуацией.
Остроту зрения исследуют без коррекции, а также с помощью пробных сферических и цилиндрических линз, определяя таким образом степень клинической рефракции и астигматизма субъективным способом. При катаракте в связи с помутнением оптической системы глаза происходит снижение остроты зрения, вплоть до светоощущения. В показаниях к оперативному вмешательству, возвращающему зрение больному, большое значение имеет наличие правильной проекции света как признака сохранившейся функции зрительно нервного аппарата.
Периферическое зрение дополняет центральное возможностью ориентировки в пространстве и своей функциональной деятельностью в сумерках и ночью. При катаракте, в условиях непрозрачных сред и невозможности офтальмоскопии, периметрия помогает установлению локализации болезненного очага в глазу, проводящих путях, нервных центрах. При отсутствии патологии зрительного анализатора при катаракте границы полей зрения находятся в норме.
Определение объективной рефракции и оптической силы роговицы позволяет оценить рефракцию глаза и возможность расчёта оптической силы ИОЛ.
Тонометрия указывает на нормальную гидродинамику или её изменение в связи с патологией хрусталика.
Исследование в проходящем свете или офтальмоскопия позволяют определить прозрачность преломляющих сред глаза, а осмотр глазного дна (при возможности офтальмоскопии) позволяет оценить состояние зрительного нерва, сосудистой системы, центральных и периферических отделов сетчатки.
Биомикроскопия - объективный метод, позволяющий диагностировать патологические изменения и рубцы роговицы, определить глубину передней камеры и ее содержимое, размер, величину и форму зрачка, а также степень его реакции на свет и на мидриатики, степень дистрофии радужки и наличие эксфолиаций, Особое внимание уделяют характеру изменений в хрусталике: состоянию передней и задней капсулы хрусталика, величине, степени интенсивности и локализации помутнений.
С помощью ультразвуковой биометрии определяют длину глаза, глубину передней камеры и толщину естественного хрусталика. Полученные данные используют не только для объективной характеристики параметров глазного яблока, но и для расчёта оптической силы ИОЛ.
Состояние оболочек глаза, макулярной области, наличие задней отслойки стекловидного тела оценивают методом ультразвукового В — сканирования. Степень витреальной деструкции определяют, исходя, из обнаружения единичных или множественных интравитреальных включений и определения их акустической плотности.
С целью объективной характеристики состояния сетчатки и зрительного нерва, прогноза зрительных функций при подозрении на наличие сопутствующей патологии зрительно-нервного анализатора показано проведение лазерной ретинометрии и комплексного электрофизиологического исследования (регистрации чувствительности и лабильности зрительного анализатора, регистрации ЭРГ, электроокулограммы и зрительных вызванных потенциалов коры головного мозга).
Полученные данные сравнивают с нормой, разработанной для различных степеней помутнения хрусталика применительно ко всем исследуемым параметрам.
Исследование заднего эпителия роговицы (эндотелиальную микроскопию) проводят при подозрении на существенное снижение количества клеток заднего эпителия роговицы.
Комплексное офтальмологическое обследование при катаракте показывает, что, кроме хрусталика, в патологический процесс могут быть вовлечены и другие структуры глазного яблока: роговица, связочный аппарат, СТ, сосудистая система, сетчатка и зрительный нерв. Поэтому объём и характер хирургического вмешательства при катаракте зависят не только от исходного состояния хрусталика, но и от сопутствующей катаракте патологии других структур глаза, а также всего организма в целом.
Общее обследование пациентов преследует цель обнаружить возможные очаги инфекции, прежде всего в органах и тканях, расположенных рядом с глазом. До операции необходимо санировать очаги воспаления любой локализации. Особое внимание уделяют санации полости рта, носоглотки и околоносовых пазух.
Анализы крови и мочи, электрокардиография и рентгенологическое исследование лёгких помогают обнаружить заболевания, для устранения которых необходимо экстренное или плановое лечение.
↑ ЛЕЧЕНИЕ
Лечение катаракты в начальной стадии заболевания осуществляют консервативно для предотвращения быстрого помутнения всего вещества хрусталика.
Рациональные пути решения проблемы катаракты — это не только совершенствование офтальмохирургии, но и развитие направления консервативных методов лечения данного заболевания. С этой целью назначают инстилляции препаратов, улучшающих обменные процессы. Эти препараты содержат цистеин, аскорбиновую кислоту, глутамин и другие ингредиенты. Вместе с тем очень медленное развитие помутнения в хрусталике при старческих катарактах, которое продолжается нередко годами и даже десятилетиями, чрезвычайно затрудняет истинную оценку эффективности их консервативного лечения. И, тем не менее, задержка развития катаракты на 10 лет с помощью консервативных методов способна уменьшить количество дорогостоящих экстракций на 50%.
Наибольшее распространение получили следующие препараты.
• Офтан Катахром улучшает окислительные и энергетические процессы в хрусталике. Применяют препарат в основном при задних субкапсулярных и чашеобразных помутнениях хрусталика.
• Азапентацен (квинакс) тормозит образование хиноновых соединений и действует на белки хрусталика при помутнениях в различных его слоях. Назначают при старческой катаракте.
• Таурин (тауфон) — аминокислота, содержащая серу. Способствует улучшению энергетических процессов в хрусталике и других тканях глаза. Стимулирует репаративные процессы. Применяют при старческих, диабетических, миопических, лучевых и других катарактах.
• Рибофлавин (витамин В2) применяют при различных видах катаракт.
• Вита-Йодурол - содержит ряд активных веществ (кальция хлорид, магнии хлорид, никотиновую кислоту, аденозин). Применяют при старческих, миопических и контузионных катарактах.
Медикаментозное лечение при катарактах оправдано только при начинающихся помутнениях в хрусталике и совершенно безосновательно при уже развившихся катарактах различной этиологии.
↑ Хирургическое лечение
Показание к хирургическому лечению катаракты — снижение остроты зрения, приводящее к ограничению трудоспособности и дискомфорту в обычной жизни. Степень зрелости катаракты не имеет значения при определении показаний к её удалению.
Суммарная оценка клинико-функционального исследования пациентов с катарактами позволяет на предоперационном уровне решить определённые стратегические вопросы в планируемом хирургическом лечении.
• Обнаружить факторы риска операционных и послеоперационных осложнений и провести профилактические мероприятия в предоперационном периоде:
? провести медикаментозную коррекцию ангиопротекторами у больных, имеющих выраженные нарушения гемодинамики и микроциркуляции;
? провести специфическую и иммунокорригирующую терапию у пациентов с осложнёнными катарактами при наличии нарушений иммунного статуса с обязательным контролем после лечения;
? при нарушении гидродинамики у больных с осложнённой катарактой (глаукома, травма, увеит), некомпенсируемой медикаментозно при применении минимального миотического режима, провести предварительное хирургическое лечение с обязательным последующим контролем гидродинамики и ВГД;
? при наличии дистрофических изменений периферии сетчатки или ДР (при возможности офтальмоскопии) провести предварительное лазерное лечение больным с осложнённой катарактой на фоне миопии высокой степени, СД, травмы.
• Обосновать выбор метода удаления катаракты, целесообразность дополнительных хирургических вмешательств с целью профилактики осложнений и создания благоприятных условий операции:
? при наличии или возможности обеспечения оптимальных условий планировать энергетические технологии экстракции катаракты (факоэмульсификацию и/или лазерную экстрацию);
? при перезрелой катаракте, а также при низкой исходной плотности и качественных изменениях клеток эндотелия, псевдоэксфолиативном синдроме и подвывихе хрусталика использовать комбинацию вискоэластиков;
? для профилактики разрыва задней капсулы хрусталика и выпадения стекловидного тела во время операции, а также профилактики послеоперационных осложнений больным с псевдоэксфолиативным синдромом, подвывихом хрусталика I-II степени во время операции планировать имплантацию внутрикапсульного кольца.
• Прогнозировать функциональные результаты операции и на основе суммарной оценки клинико-функциональных, иммунологических и электрофизиологических методов исследования определить показания и противопоказания к интраокулярной коррекции афакии.
↑ Анестезиологическое пособие при экстракции катаракты
• За 40-60 мин до операции внутримышечно выполняют премедикацию, включающую бензодиазепины, антихолинэстеразные и антигистаминные препараты. По необходимости добавляют ЛС, корректирующие сопутствующие заболевания. — гипотензивные, нитраты, бронхолитики.
• За 30 мин до операции проводят аппликационную анестезию 2% раствором лидокаина или 1% раствором бупивакаина в виде троекратного закапывания двух капель раствора в конъюнктивальную полость с интервалом 10 мин.
• Проводниковую анестезию по необходимости (ретро- или парабульбарную и акинезию — стволовую или терминальных ветвей лицевого нерва) выполняет анестезиолог за 15-20 мин до операции 2-4% раствором лидокаина в количестве 2,0 мл на ретро- и парабульбарную инъекцию и 5,0 мл 2% раствора лидокаина на акинезию во избежание повышения ВГД и достижения хорошей диффузии анестезирующего раствора.
• На операционном столе пунктируют периферическую вену. При необходимости внутривенно вводят НПВС, спазмолитики, агонисты Альфа2-адренорецепторов (клонидин), Бетта-адреноблокаторы или ганглиоблокаторы короткого действия для снижения офтальмотонуса.
• В обязательном порядке на протяжении всей операции осуществляют мониторное наблюдение жизненно важных систем (электрокардиографию, SaO2, при необходимости — газовый состав выдыхаемой смеси). Во время всей операции обязательна подача кислорода к дыхательным путям пациента.
• Наркоз (внутривенный или эндотрахеальный) осуществляет бригада из врача-анестезиолога и медицинской сестры-анестезистки с использованием сертифицированного оборудования и препаратов.
• Показания для применения эндотрахеального наркоза с применением мышечных релаксантов:
? сопутствующие психические заболевания;
? единственный глаз, если в анамнезе была потеря парного глаза от экспульсивной геморрагии;
? абсолютная непереносимость местных анестетиков (возможен внутривенный наркоз).
↑ Хирургические технологии
Экстракцию катаракты проводят, применяя микрохирургическую технику. Все хирургические вмешательства осуществляют при использовании операционного микроскопа. Наличие операционного стола специальной конструкции обеспечивает стабильное и комфортное положение рук хирурга, что способствует чёткости и деликатности каждого этапа операции.
При проведении операций используют микроинструментарий для хирургии катаракты, выпускаемый отечественными предприятиями и зарубежными фирмами (рис. 30-12).
Для профилактики повреждающего действия ирригационных растворов, инструментария, фрагментов хрусталика на эндотелий роговицы используют сбалансированные ирригационные растворы и вискоэластики.
Арсенал современных методов, используемых в хирургии катаракты, чрезвычайно широк и разнообразен. Это многочисленные варианты экстракапсулярной экстракции катаракты, включая традиционную экстракапсулярную экстракцию катаракты, ультразвуковую факоэмульсификацию, лазерную экстракцию и механическую факофрагментацию, интракапсулярную экстракцию катаракты.
Основное направление в технологии хирургии катаракты в настоящее время - это уменьшение операционного разреза с целью снижения травматичности проведения операции, улучшения функций в ранние сроки после операции, снижения числа осложнений.
Технологии малых разрезов имеют единые или мало отличительные методики выполнения таких этапов, как:
? формирование тоннельного разреза;
? формирование переднего капсулорексиса;
? гидродиссекция, гидроделинеация;
? фрагментация ядра хрусталика;
? удаление остаточных хрусталиковых масс:
? имплантация ИОЛ;
? завершающие этапы операции.
Узловые этапы операции состоят в следующем.
• Формирование тоннельного операционного доступа
? Тоннельный самогерметизирующийся операционный разрез - один из основных вариантов операционного доступа в современной хирургии катаракты. Дозированные одноразовые лезвия обеспечивают точность параметров проводимого разреза по ширине операционного доступа, что позволяет на последующих этапах хирургического вмешательства адекватно вводить инструменты, ультразвуковые и ирригационно-аспирационные наконечники, инжекторы с ИOЛ и осуществлять другие манипуляции.
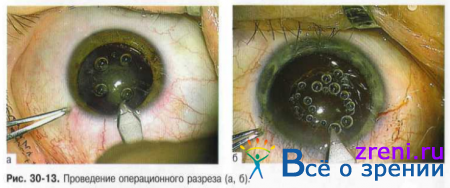
? "Сложная" архитектоника тоннеля с наличием нескольких плоскостей разреза - важный фактор повышения адаптационных свойств формируемых поверхностей тоннеля. Трёхступенчатую конфигурацию тоннеля формируют, используя один нож и изменяя его угол наклона при продвижении в переднюю камеру (рис. 30-13).
Нож со стандартной шириной лезвия 2,7 мм вводят под углом 45 градусов к наружной поверхности глазного яблока в 1,0 мм от лимба. Плавно изменяя угол наклона до 15 градусов к плоскости роговицы, нож продвигают в её прозрачных слоях на 2,4-2,5 мм. После этого осуществляют поворот ножа на угол 70° и осуществляют вход в переднюю камеру.
? При мануальной технике осуществляют формирование тоннеля трапециевидной формы длиной 3,5-4,0 мм. Внутренний роговичный разрез тоннеля в виде веера описывает дугу, в 1,5-1,7 раза превышающую его по протяжённости. Предложенная форма разреза усиливает его пропускную способность при движении ядра, обеспечивает вхождение в тоннель ядра хрусталика.
? Послеоперационная реакция, степень индуцированного астигматизма также зависят от локализации тоннеля: роговичной, лимбо-роговичной, склеральной.
? При выполнении операционного разреза могут быть использованы инструменты отечественных и зарубежных фирм.
? Поскольку современная техника удаления хрусталика предполагает использование второго инструмента, для его введения выполняют парацентез, располагающийся слева от основного разреза на расстоянии 40-50° по дуге окружности.
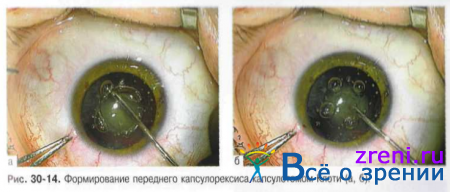
• Формирование переднего капсулорексиса
? При анатомической сохранности передней капсулы и связочного аппарата хрусталика выполнение данного этапа операции не вызывает особых трудностей.
? Вскрытие передней капсулы осуществляют через парацентез инъекционным микроцистотомом из иглы калибра 25, 27 или микроцистотомом Фёдорова в комбинации с пинцетом для капсулорексиса Utrata. При перезрелой катаракте с истончением передней капсулы и подвывихом хрусталика используют биполярный высокочастотный капсулотом клоти фирмы "Oertli" (Швейцария) (рис. 30-14). Непрерывное круговое вскрытие передней капсулы повышает эластичность капсульного края и его сопротивляемость при выполнении последующих этапов операции.
? Независимо от способа вскрытия передней капсулы процедуру выполняют после заполнения передней камеры вискоэластиком, что способствует механической тампонаде капсулы, улучшает визуальный контроль манипуляции, препятствует радиальным разрывам края капсулорексиса.
• Гидродиссекция и гидроделинеация
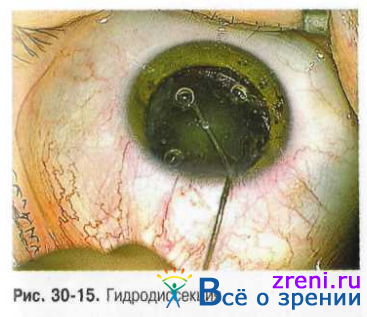
? Цель данного этапа операции — разделение поверхностных слоёв хрусталика и мобилизация ядра, необходимые для выполнения последующих этапов операции. Манипуляции при исполнении данных этапов операции осуществляют с помощью канюли, соединённой с ирригационной системой (рис. 30-15). Освобождение плотного ядра от эпинуклеуса уменьшает его размеры, способствует лучшей подвижности, уменьшает объём ирригационной жидкости при последующей аспирации хрусталиковых масс.
• Технологии фрагментации ядра хрусталика
• Фрагментация ядра при факоэмульсификации.
- Факоэмульсификация — базовый микроинвазивный метод в хирургии катаракты. Популярности метода способствовало появление нового поколения ультразвуковой аппаратуры, позволяющей в широком диапазоне изменять параметры ультразвуковой энергии и проводить эмульсификацию хрусталиковой субстанции при катаракте различной степени плот пости с минимальной травмой для окружающих тканей (рис. 30-16).

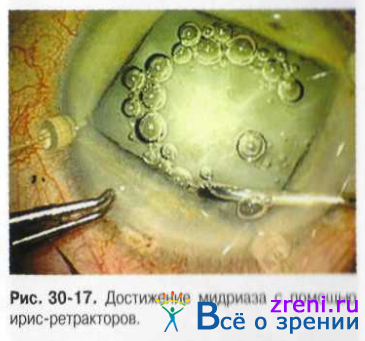
Одно из непременных условий проведения факоэмульсификации обеспечение необходимого мидриаза (не менее 6-7 мм). Используют чёткий алгоритм проведения мероприятий по достижению должного расширения зрачка перед экстракцией катаракты. Предложены различные варианты фармакологического (комбинация мидриатиков в сочетании с НПВС) и механического расширения зрачка с помощью зрачковых колец, различных типов ирис-ретракторов (рис. 30-17) для достижения оптимальных условий при проведении фрагментации ядра хрусталика.
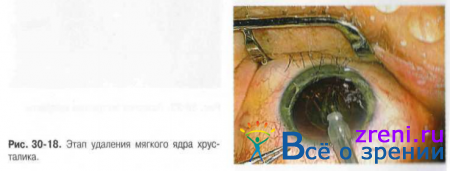
- Предложены многочисленные модификации выполнения фрагментации ядра хрусталика, названные по принципу разделения ядра: "Divide and Conquer", "Crack and Flip", "Phaco chop", «Stop and Chop» и др. Используют ту или иную технику в зависимости от плотности ядра хрусталика. Мягкие ядра при начальной возрастной, врождённой, травматической катаракте при наличии должной аппаратуры и навыков могут быть удалены в режиме «ирригация-аспирация» (рис. 30-18).
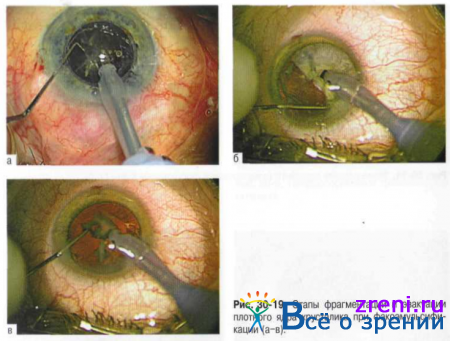
- При плотном ядре целесообразно с помощью специального инструмента «чоппера» разделение ядра на 3-4 фрагмента и последующее их удаление в режиме пульсового ультразвука (рис. 30-19).
- Все методы фрагментации ядра хрусталика направлены на снижение мощности ультразвуковой энергии, уменьшение продолжительности воздействия ультразвука, сведение к минимуму ирригационной и механической травмы тканей глаза. Минимальную травматичность выполнения данного этапа операции обеспечивает использование высококачественной аппаратуры, бимануальной техники, предусматривающей совокупность воздействия механической энергии инструментов и энергии ультразвука для разделения ядра и удаления его фрагментов.
? Лазерная фрагментация катарактального хрусталика
- Принципиально новый микроинвазивный метод лазерной фрагментации хрусталика, не имеющий аналогов в мировой практике, был разработан и ФГУ МНТК «Микрохирургия глаза» группой авторов под руководством академика С. Н. Фёдорова (рис. 30-20).
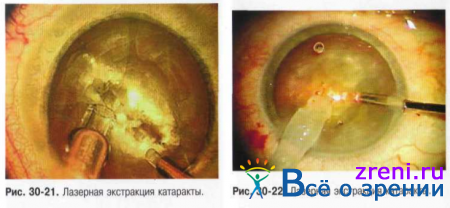
- Принципиальное отличие лазерной технологии - возможность быстрой эффективной лазерной эмульсификации катарактальных ядер любой плотности при минимальном операционном доступе и использование метода при несостоятельности связочного аппарата хрусталика. Метод основан на использовании Nd-YAG лазера с длиной волны 1,44 мкм. Технология предусматривает тоннельный разрез 2,5 мм аналогично другим технологиям малого разреза для ввода ирригационно-аспирационного наконечника в зоне сильного меридиана для профилактики индуцированного астигматизма. Для введения лазерного световода проводят роговичный парацентез 0,8 мм в меридиане, который расположен под углом 90 градусов к основному операционному разрезу (рис. 30-21 и 30-22).
- Передний капсулорексис осуществляют дифференцированно: уменьшают до 4-5 мм при перезрелых катарактах и увеличивают до 7-8 мм при бурых катарактах для лучшего доступа к большому плотному ядру. Лазерное разрушение ядра хрусталика выполняют после тщательной гидродиссекции и гидроделинеации с контролем подвижности ядра хрусталика. Манипуляция состоит из двух этапов:
- разрушение центральной части ядра с формированием кратера и раскол стенок последнего на несколько сегментов:
- удаление оставшихся фрагментов ядра хрусталика.
- Аспирационно-ирригационный наконечник снабжён силиконовым «лепестком» для осуществления защиты эндотелия роговицы от фрагментов хрусталика при выполнении первого этапа операции и задней капсулы хрусталика при проведении второго этапа. Механическая защита эндотелия роговицы и задней капсулы совместно с вискоэластиками исключает травматичность проводимой операции.
? Механические способы фрагментации ядра хрусталика
- Негативное воздействие ультразвуковой и лазерной энергии на структуры глаза нивелируется использованием «безэнергетических» мануальных технологий малого разреза в хирургии катаракты. Основное их преимущество — удаление катарактального хрусталика без использования дорогостоящей аппаратуры.
- После проведения переднего капсулорексиса, тщательной гидродиссекции и гидроделинеации с обеспечением полной мобилизации ядра в капсульной сумке, введения вискоэластика в переднюю камеру осуществляют выведение ядра хрусталика.
- Удаление ядра при мануальной экстракции катаракты - узловой, самый ответственный этап операции. Среди многообразия описанных методик можно выделить две группы. В первой ядро выводят целиком с помощью петли, глайда, гидро- или вискоэкспрессии. Во второй группе используют принцип механической факофрагментации различными инструментами — факочопперами, диссекторами, пинцетами, сплитерами.
- Разработаны основные варианты фрагментации ядра в зависимости от его величины. В аспекте выбора того или иного варианта разделения ядер предложена классификации Х. П. Тахчиди и соавт. (2000), согласно которой все ядра можно разделить на три группы:
- мелкие ядра - до 5 мм в диаметре:
- средние ядра до 8 мм в диаметре:
- крупные ядра - более 8 мм в диаметре.
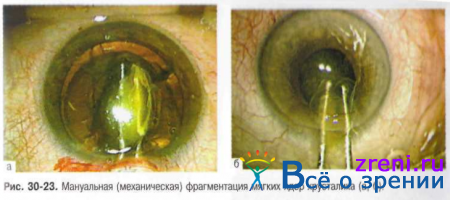
? Учитывая пропускную способность роговичного тоннеля при мануальной экстракции катаракты, размер ядра или его фрагментов не должен превышать 6 мм. Поэтому при малых ядрах возможно удаление ядра без предварительной фрагментации (рис. 30-23).
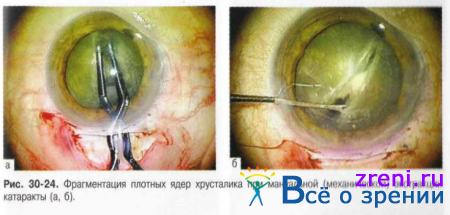
- При средних и больших ядрах необходимо предварительное разделение ядра в задней или передней камере для дальнейшего удаления его отдельными фрагментами (рис. 30-24). При этом обязательное условие проведения операции - сохранение глубины передней камеры с достаточным расстоянием от эндотелия роговицы до задней капсулы. Для этого все манипуляции выполняют при достаточном количестве вискоэластика. Кроме этого, для профилактики опорожнения передней камеры раскрытие пинцета для фрагментации ядра осуществляют в плоскости тоннельного разреза.
- С помощью шпателя, микрокрючка для радужки с булавовидным утолщением на конце ядро разворачивают в капсульном мешке под косым углом (около 45 градусов). Пинцет для разлома ядра заводят в тоннельный разрез, раздвигают бранши и продвигают его к 6 ч перпендикулярно плоскости ядра. Затем ядро захватывают пинцетом и фрагментируют. Размеры фрагментов зависят от соотношения размеров ядра и роговичного тоннеля. Выведение фрагментов осуществляют либо этим же пинцетом, либо вискоэкспрессией.
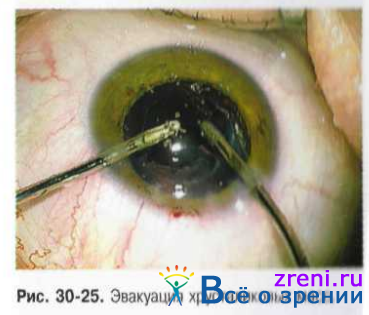
• Эвакуация хрусталиковых масс проводят с помощью канюли Simcoe либо через один из парацентезов, либо через основной разрез с помощью двухканальной аспирационно-ирригационной системы (рис. 30-25), ирригационно-аспирационным наконечником факоэмульсификатора.
• Имплантация ИОЛ.
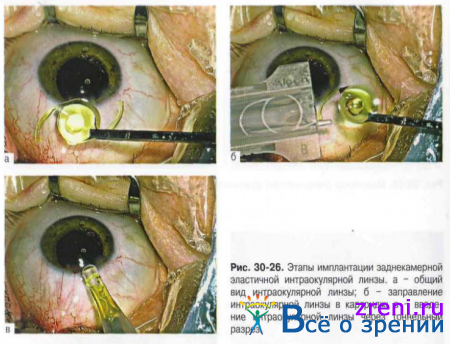
? Оптимальный метод коррекции афакии - интраокулярная коррекция. Выполнение данного этапа зависит от выбранной модели ИОЛ и способа ее введения. Наиболее физиологичными моделями признаны заднекамерные ИОЛ с интракапсулярной фиксацией, так как при этом исключён контакт линзы с реактивными структурами глаза. Используют преимущественно эластичные ИОЛ. Международное признание получили различные полимерные материалы для производства мягких ИОЛ: силикон, акрил, гидрогель. Создание ИОЛ из полимерных материалов нового поколении, биологически инертных, химически и физически устойчивых, способных складываться, сворачиваться при введении в капсульный мешок, восстанавливать и сохранять первоначальную исходную форму при длительном нахождении в глазу, приблизили к логическому завершению идеи выполнения всего хирургического вмешательства через минимальный операционный разрез.
? Имплантацию эластичных ИОЛ осуществляют с помощью пинцетов или специальных инжекторов (рис. 30-26). Непременное условие введения и заправления ИОЛ в капсульный мешок — заполнение передней камеры и капсульного мешка вискоэластиком. На этом этапе предпочтение отдают вискоэластикам с высокой молекулярной массой, не только удерживающим глубину передней камеры, но и расправляющим складки капсульного мешка, что амортизирует резкое расправление ИОЛ и обеспечивает профилактику разрыва задней капсулы хрусталика.
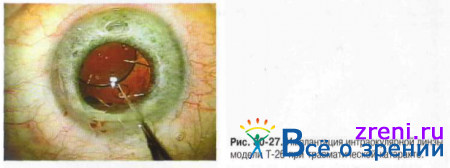
? Базовым материалом для жёстких линз остаётся полиметилметакрилат. Из многочисленных жёстких моделей заднекамерных ИОЛ наиболее популярна модель Т-26, предложенная для интракапсулярной фиксации (рис. 30-27). Уникальные особенности конструкции гаптических элементов ИОЛ Т-26 позволяют свести к минимуму их давление на своды капсульного мешка, обеспечивая стабильное центральное положение ИОЛ и исключая возможность децентрации.
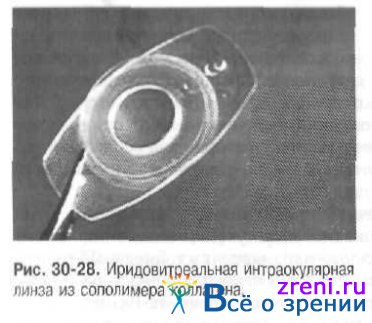
После проведения интракапсулярной экстракции катаракты, при оптико-реконструктивной хирургии последствий травм глаза, а также в случае возникновения осложнений при выполнении экстракапсулярной экстракции катаракты возможно использование других типов линз: иридовитреальной ИОЛ из сополимера коллагена «plate haptic» (рис. 30-28), переднекамерной, зрачковой ирис-клипс-линзы, заднекамерной с трансцилиарной фиксацией, ИОЛ для фиксации за передний капсулорексис и т.д.
• Завершающие этапы операции
Вымывание вискоэластика проводят ирригационно-аспирационным наконечником факоэмульсификатора или с помощью двухканальной аспирационно-ирригационной системы,
? Для лучшей адаптации операционного разреза на заключительных этапах операции осуществляют «оводнение» парацентезов изотоническим раствором натрия хлорида и заполнение передней камеры ирригационным раствором.
Продолжение в следующей статье: Катаракта | Часть 2.
---
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.




Комментариев 0