Возрастная макулодистрофия

Содержание:
Описание
↑ СИНОНИМЫ
Возрастная макулярная дегенерация, склеротическая макулодистрофия, инволюционная центральная хориоретинальная дистрофия, ВМД, возрастная макулопатия, связанная с возрастом макулярная дегенерация, старческая дегенерация жёлтого пятна и др.
↑ ОПРЕДЕЛЕНИЕ
ВМД - прогрессирующее заболевание, характеризующееся поражением макулярной зоны (центральной зоны сетчатки и заднем полюсе глазного яблока). ВМД может приводить к выраженному снижению остроты зрения и к выпадению центральных участков поля зрения. Наиболее значительные функциональные нарушения характерны для субретинальной неоваскуляризации с последующей атрофией ПЭС, особенно если патологический процесс захватывает центральную ямку (фовеа).
↑ КОД ПО МКБ-10
Н35.3 Дегенерация макулы и заднего полюса.
При необходимости идентифицировать ЛС, вызвавшее поражение, используют дополнительный код внешних причин (класс XX).
↑ ЭПИДЕМИОЛОГИЯ
Чаще всего ВМД развивается у пациентов старше 65 лет. Общая поражённость населения увеличивается с возрастом: если доля людей с ранними проявлениями этой патологии в возрасте 65-74 лет составляет 15%, то в возрасте 75-84 лет уже 25%, а в возрасте 85 лет и старше - 30%. Соответственно, доля людей с поздними проявлениями ВМД в возрасте 65 -74 лет составляет 1%; в возрасте 75-84 лет — 5%; в возрасте 85 лет и старше — 13%. Преобладающий пол больных — женский, причём у женщин старше 75 лет эту патологию отмечают в 2 раза чаще. В России заболеваемость ВМД составляет более 15 на 1000 населения.
↑ ПРОФИЛАКТИКА
Пациентам с ВМД рекомендуют отказаться от курения, жирной пищи, меньше находиться под прямыми солнечными лучами. При наличии сопутствующей сосудистой патологии необходимы меры, направленные на её коррекцию. Рекомендуемая витаминотерапия и лечение с помощью микроэлементов будут рассмотрены ниже. Вопрос о целесообразности профилактической лазеркоагуляции сетчатки при наличии множественных друз пока не решён.
↑ СКРИНИНГ
Скрининг не проводится. Однако у пациентов старше 55 лет во время плановых медицинских осмотров необходимо обследовать макулярную зону сетчатки, особенно при наличии характерных жалоб. Если у пациентов не удаётся добиться высокой остроты зрения после выполненной неосложнённой экстракции катаракты, надо помнить о вероятности ВМД.
Обследование включает определение остроты зрения, проведение биомикроскопии (для выявления других возможных причин появления симптоматики, например, наличия возрастной катаракты), офтальмоскопии (в том числе на щелевой лампе с использованием асферических линз) и периметрии. Можно рекомендовать также исследование цветоощущения (монокулярно), тест Амслера.
↑ КЛАССИФИКАЦИЯ
Определяя основные клинические формы ВМД, в практической офтальмологии чаще всего пользуются следующими терминами:
- «сухая» (или неэкссудативная, или атрофическая) форма;
- «влажная» (или экссудативная, или неоваскулярная) форма.
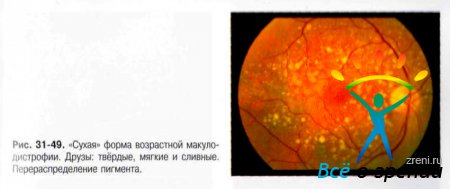
Для «сухой» формы характерна в первую очередь медленно прогрессирующая атрофия ПЭС в макулярной зоне и расположенная под ним хориоидея, что приводит к локальной вторичной атрофии фоторецепторного слоя сетчатки. Кроме того, в этой зоне присутствуют друзы (рис. 31-49).
Таким образом, «сухую» (неэкссудативную) форму характеризуют:
- друзы в макулярной зоне сетчатки;
- дефекты ПЭС;
- перераспределение пигмента;
- атрофия ПЭС и хориокапиллярного слоя.
Под «влажной» формой понимают, как правило, прорастание новообразованных сосудов, берущих своё начало во внутренних слоях хориоидеи, через мембрану Бруха в образующееся (в норме отсутствующее) пространство между пигментным эпителием и сетчаткой. Неоваскуляризация сопровождается экссудацией в субретинальное пространство, отёком сетчатки и кровоизлияниями.
Для экссудативной формы характерны следующие стадии:
- экссудативная отслойка ПЭС;
- экссудативная отслойка нейроэпителия сетчатки;
- неоваскуляризация (под пигментным эпителием и под нейроэпителием сетчатки);
- экссудативно-геморрагическая отслойка ПЭС и/или нейроэпителия сетчатки;
- стадия рубцевания.
Иногда выделяют раннюю и позднюю стадии ВМД. Это аргументируют тем, что термины «экссудативная форма» и «неэкссудативная форма» не характеризуют тяжести процесса: например, к «сухой» форме можно отнести и друзы, и географическую атрофию.
Для ранней стадии характерны:
- локальные друзы;
- неравномерность пигментации ПЭС.
Для поздней стадии характерны:
- отслойка ПЭС; разрыв ПЭС;
- ХНВ;
- дисковидный (фиброваскулярный) рубец;
- географическая атрофия ПЭС.
↑ ЭТИОЛОГИЯ
Этиология не определена.
↑ ПАТОГЕНЕЗ
ВМД - хронический дегенеративный (дистрофический) процесс в ПЭС, мембране Бруха и хориокапиллярном слое (J.D.M. Gass, 1977). ПЭС участвует в метаболизме витамина А, синтезе меланина, продукции базального и апикального экстрацеллюлярного матрикса, в транспорте различных веществ между фоторецепторами. Одна из важнейших функций ПЭС - постоянное участие в фагоцитозе и удалении тысяч сбрасываемых дистальных сегментов (дисков) фоторецепторов. Продукты распада при этом проходят через мембрану Бруха и удаляются хориокапиллярами.
Все клетки ПЭС с возрастом накапливают липофусцин в виде округлых желтоватых гранул с коричневым оттенком, окружённых липидными мембранами и обладающих аутофлюоресценцией. Липофусцин считают маркёром старения; с возрастом он накапливается не только в пигментном эпителии, но и в других тканях.
Сетчатка очень чувствительна к повреждениям, связанным с процессами окисления, что обусловлено постоянной высокой потребностью ткани в кислороде, наличием полиненасыщенных жирных кислот, воздействием света. "Жёлтый" макулярный пигмент играет роль естественных солнцезащитных очков: он абсорбирует коротковолновую часть синего света, участвуя таким образом в антиоксидантной защите макулы. Этот пигмент, состоящий из лютеина и зеаксантина расположен во внутренних слоях сетчатки.
В ходе каскада биохимических процессов под действием кислорода образуются свободные радикалы, играющие важную роль в развитии ВМД. Перекисное окисление липидов приводит в образованию больших молекулярных цепочек, которые не распознаются ферментами клеток пигментного эпителия, не распадаются и накапливаются с возрастом, образуя друзы.
Кроме того, с возрастом увеличивается толщина мембраны Бруха, снижается её проницаемость для белков сыворотки крови и для липидов (фосфолипидов и нейтральных жиров). Увеличение липидных отложений снижает концентрацию факторов роста, необходимую для поддержания нормальной структуры хориокапилляров. Плотность хориокапиллярной сети снижается, ухудшается снабжение клеток ПЭС кислородом. Такие изменения приводят к увеличению продукции факторов роста и матричных металлопротеиназ. Факторы роста способствуют росту новообразованных сосудов, а металлопротеиназы вызывают появление дефектов в мембране Бруха.
Таким образом, ВМД начинается с «сухой» формы, то есть с изменений в ПЭС и с появления твёрдых друз. На более поздней стадии появляются мягкие друзы, затем они превращаются в сливные. Прогрессирующее поражение пигментного эпителия приводит к атрофическим изменениям в нейроэпителии сетчатки и хориокапиллярах. При появлении дефектов в мембране Бруха ХНВ распространяется под пигментный эпителий и нейросенсорную сетчатку. Как правило, это сопровождается отёком сетчатки, скоплением жидкости в субретинальном пространстве, субретинальными кровоизлияниями и кровоизлияниями в ткань сетчатки. Иногда происходит прорыв кровоизлияния в СТ. Конечный этап развития процесса — формирование субретинального дисковидного фиброзного рубца в центральном отделе сетчатки и значительная утрата зрительных функций.
↑ КЛИНИЧЕСКАЯ КАРТИНА
Клинические проявления ВМД:
- твёрдые друзы;
- мягкие друзы;
- усиление или ослабление пигментации ПЭС:
- атрофические очаги в макуле (географическая атрофия);
- неоваскуляризация хориоидеи;
- серозная или геморрагическая отслойка ПЭС;
- рубцовые очаги в макулярной зоне.
↑ Друзы
Друзы — внеклеточные отложения эозинофильного материала между внутренним коллагеновым слоем мембраны Бруха и базальной мембраной ПЭС. Материал друз — продукты метаболизма клеток ПЭС. Наличие друз свидетельствует о вероятности развития более выраженной макулодистрофии. Как правило, пациенты, не имеющие других проявлений этой патологии, не отмечают ухудшения центрального зрения. Среди друз выделяют твёрдые, мягкие и сливные (рис. 31-49).
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Твёрдые друзы заметны на глазном дне как мелкие, чётко очерченные очажки желтоватого цвета; их диаметр обычно не превышает 50 мкм. При биомикроскопии различима гиалиновая структура друз. При ФАГ выявляют характерную раннюю гиперфлюоресценцию, друзы заполняются одновременно, свечение прекращается поздно. Пропотевания из друз нет. Их считают относительно благоприятным проявлением процесса, однако, если рассматривать возможность прогрессирования заболевания в срок до 10 лет, наличие большого количества твёрдых друз (>8) может предрасполагать к появлению мягких друз и более тяжёлых проявлений макулодистрофии.
Мягкие друзы имеют большие размеры и обычно нечёткие границы. Обладают гранулярной структурой, выявляемой гистологически. При ФАГ определяют раннее накопление флуоресцеина при отсутствии его пропотевания, но могут быть и гипофлюоресцентными за счёт накопления липидов и нейтральных жиров. Риск прогрессирования заболевания до поздней стадии значительно выше. Мягкие друзы могут сливаться и вызывать отслойку ПЭС.
Сливные друзы могут приводить к отслойке ПЭС; к атрофическим изменениям в сетчатке или к развитию субретинальной неоваскуляризации.
В динамике друзы могут подвергаться следующим изменениям:
- твёрдые друзы могут увеличиваться в размерах и превращаться в мягкие;
- мягкие друзы также могут увеличиваться, образовывать сливные друзы, что может приводить к отслойке ПЭС;
- внутри друз могут образовываться кальцификаты, выглядящие при офтальмоскопии как блестящие кристаллики;
- возможен и спонтанный регресс друз, хотя чаще всего они склонны к прогрессированию.
↑ Перераспределение пигмента в макуле
Появление участков гиперпигментации связано с изменениями, происходящими в ПЭС: пролиферацией клеток этого слоя, накоплением в них меланина или миграцией меланинсодержащих клеток в субретинальное пространство. Фокальную гиперпигментацию считают одним из факторов, предрасполагающих к появлению субретинальной неоваскуляризации.
Локальная гипопигментация часто соответствует расположению друз, так как слой ПЭС над ними истончается. Однако локальная гипопигментация может определяться и атрофией клеток ПЭС, не зависящей от друз, или снижением содержания в клетках меланина.
↑ Географическая атрофия пигментного эпителия сетчатки
Географическая атрофия ПЭС — далеко зашедшая форма сухой ВМД. Очаги географической атрофии выявляют на глазном дне в виде чётко очерченных зон депигментации с хорошо различимыми крупными хориоидальными сосудами. При географической атрофии страдает не только ПЭС, но и наружные слои сетчатки и хориокапиллярный слой в этой зоне. При ФАГ зоны атрофии формируют дефект по типу «окна». Уже в раннюю фазу ясно видна хориоидальная флюоресценция, поскольку в соответствующих зонах пигментного эпителия отсутствует пигмент. Флуоресцеин не накапливается и не выходит за пределы краёв атрофическою очага. Географическая атрофия может быть не только самостоятельным проявлением ВМД, но и следствием исчезновения мягких друз, уплощения очага отслойки ПЭС и может даже возникать в результате регресса очага ХНВ.
↑ Серозная (экссудативная) отслойка пигментного эпителия сетчатки
Серозная отслойка ПЭС — скопление жидкости между мембраной Бруха и ПЭС. Чаще всего отслойку выявляют при наличии друз и других проявлений ВМД (в том числе и при ХНВ). Размеры отслойки могут быть различными. В отличие от серозной отслойки сенсорной части сетчатки отслойка ПЭС — округлое куполообразное локальное образование с чёткими контурами. Острота зрения может оставаться достаточно высокой, но происходит сдвиг рефракции в сторону гинерметропии. При ФАГ для отслойки характерно быстрое и равномерное накопление флуоресцеина, обычно происходящее в раннюю (артериальную) фазу. Краситель сдерживается в очагах в течение поздних фаз и в фазу рециркуляции, пропотевания в окружающую сетчатку нет.
С отслойкой пигментного эпителия часто сочетается серозная отслойка нейроэпителия. При этом отмечают большее проминирование очага, имеющего дисковидную форму и менее чёткие границы.
В ходе развития патологического процесса может произойти уплощение очага с формированием локальной атрофии ПЭС или же разрыв ПЭС с формированием субретинальной неоваскулярной мембраны.
↑ Геморрагическая отслойка пигментного эпителия или нейроэпителия
Геморрагическая отслойка пигментного эпителия или нейроэпителия, как правило, проявление ХНВ. Она может сочетаться с серозной отслойкой.
↑ Хориоидальная (субретинальная) неоваскуляризация
Для ХНВ характерно врастание новообразованных сосудов через дефекты мембраны Бруха под ПЭС или под нейроэпителий. Патологическая проницаемость новообразованных сосудов приводит к пропотеванию жидкости, скоплению её в субретинальных пространствах и к формированию отёка сетчатки. Неоваскуляризация может приводить к появлению субретинальных геморрагий, кровоизлияний в ткань сетчатки, иногда прорывающихся в СТ. При этом могут возникать значительные функциональные нарушения.
Факторами риска развития субретинальной неоваскуляризации считают:
- сливные мягкие друзы;
- очаги гиперпигментации;
- наличие экстрафовеальной географической атрофии ПЭС.
Подозрение на наличие субретинальной неоваскуляризации должны вызвать следующие офтальмоскопические проявления:
- отёк сетчатки в макулярной зоне:
- отслойка ПЭС;
- скопление пигмента в виде кольца или бляшки;
- субретинальные кровоизлияния и/или кровоизлияния в ткань сетчатки:
- наличие твёрдых экссудатов.
Геморрагии могут быть небольшими. Твёрдые экссудаты встречаются редко и обычно указывают на то, что субретинальная неоваскуляризация образовалась относительно давно.
ХНВ, на основании данных ФАГ, подразделяют на:
- классическую;
- скрытую:
- смешанную.
Классическую ХНВ обнаруживают приблизительно у 20% пациентов. Обычно клинически выявляют пигментированную или красноватую структуру под ПЭС, при этом часто встречают субретинальные кровоизлияния. При ФАГ новообразованные субретинальные сосуды заполняются раньше, чем сосуды сетчатки (в преартериальную фазу). Эти сосуды быстро начинают ярко светиться и похожи на сеть в виде кружева или колеса телеги. Кровоизлияния, если они имеются, могут частично маскировать субретинальную неоваскуляризацию. Может отмечаться пропотевание флуоресцеина из новообразованных сосудов, усиливающееся по ходу исследования. В поздние фазы ФАГ краситель обычно скапливается внутри серозной отслойки сетчатки, расположенной над хориоидальной неоваскулярной мембраной.
Скрытую ХНВ подозревают в случае, когда при офтальмоскопии обнаруживают очаговое рассеивание пигмента с одновременным утолщением сетчатки, не имеющим чётких границ. Постепенно, через 2-5 мин после инъекции флуоресцеина, становится видимой «крапчатая» флюоресценция. Степень гиперфлюоресценции возрастает при присоединении пропотевания, отмечают даже скопления красителя в субретинальном пространстве, не имеющие чётких границ. Повторная оценка того же участка в ранние фазы ФАГ не позволяет найти источник пропотевания.
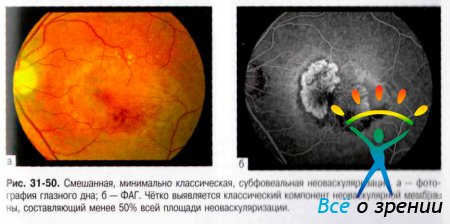
Смешанную ХНВ в исследованиях последних лет подразделяют на:
- преимущественно классическую (когда классическое поражение по площади составляет не менее 50% всего очага);
- минимально классическую (при ней классическое поражение также имеется, но составляет менее 50% всего очага) (рис. 31-50).
При выборе метода лечения необходимо применять классификацию ХНВ, основанную на типе расположения ХНВ в макулярной зоне:
- субфовеальная - хориоидальная неоваскулярная мембрана находится под центром фовеальной бессосудистой зоны;
- юкстафовеальная - край хориоидальной неоваскулярной мембраны, зона блокады флюоресценции пигментом и/или кровоизлиянием находится в пределах 1-199 мкм от центра фовеальной бессосудистой зоны;
- экстрафовеальная - край хориоидальной неоваскулярной мембраны, зона блокады флюоресценции пигментом и/или кровоизлиянием находится на расстоянии 200 мкм или более от центра фовеальной бессосудистой зоны.
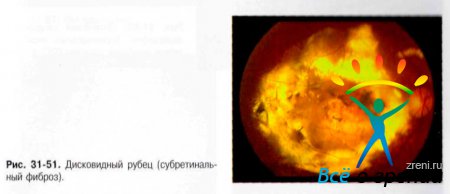
↑ Формирование дисковидного рубца
Дисковидный рубец - конечная стадия развития субретинальной неоваскуляризации. Офтальмоскопически в таких случаях определяется дисковидный очаг сepo-белого цвета, часто с отложением пигмента (рис. 31-51). Размер и локализация очага имеют принципиальное значение для сохранности зрительных функций.
↑ ДИАГНОСТИКА
↑ Анамнез
При сборе анамнеза необходимо учитывать:
- жалобы пациента на снижение остроты зрения, трудности при чтении, особенно в условиях пониженной освещённости: иногда больные замечают выпадение отдельных букв при беглом чтении, метаморфопсии;
- длительность проявлений симптоматики;
- односторонний или двусторонний характер поражения;
- наличие сопутствующей патологии сердечно-сосудистой системы (в частности, артериальной гипертензии, атеросклеротического поражения сосудов), нарушений липидного обмена, СД, избыточной массы тела;
- курение;
- наследственность.
Желательно оценить влияние нарушения зрительных функций на качество жизни пациента.
↑ Физикальное обследование
Физикальное обследование включает:
- определение остроты зрения с оптимальной коррекцией:
- тест Амслера;
- оценку цветоощущения при помощи таблиц Юстовой или Рабкина (монокулярно);
- биомикроскопию (для выявления других возможных причин появления симптоматики, например, возрастной катаракты);
- биомикроскопию сетчатки с использованием асферических линз 60 и/или 90D, а также линзы Груби и различных КЛ (линзы Гольдманна, Майнстера и др.), после расширения зрачка кратковременно действующими мидриатиками.
↑ Лабораторные исследования
Следует рекомендовать биохимический анализ крови с определением липидного спектра, сахара крови.
↑ Инструментальные исследования
Для оценки функционального состояния органа зрения используют:
- периметрию, особенно компьютерную статическую периметрию, в частности макулярный тест и определение фовеальной чувствительности (при низкой остроте зрения используют обычную кинетическую периметрию, с соответствующим выбором paзмера и яркости объекта);
- электрофизиологические исследования (ганцфельд-ЭРГ, ритмическая ЭРГ, паттерн-ЭРГ, макулярная ЭРГ, мультифокальная ЭРГ).
Для выявления и документирования анатомических изменений в макуле применяют следующие методы.
- Цветное стереофотографирование глазного дна: существующие в настоящее время системы цифровой фотографии позволяют не только хранить и передавать информацию в цифровом виде, но и редактировать полученные изображения, накладывать их друг на друга.
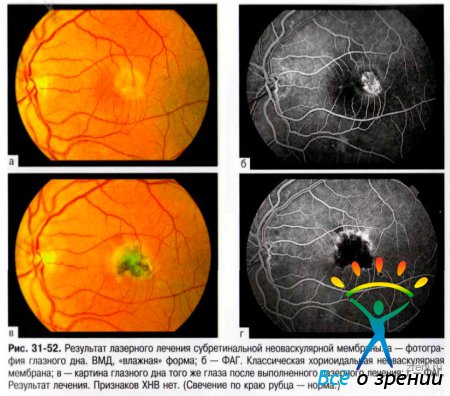
- ФАГ — исключительно ценный дополнительный диагностический метод при этом заболевании, так как позволяет точнее определить структурные изменения и оценить динамику патологического процесса (рис. 31-52).
В частности, ФАГ имеет определяющее значение при решении вопроса о тактике лечения. Желательно выполнить ФАГ в течение 3 сут после первого осмотра пациента с подозрением на наличие субретинальной неоваскуляризации, так как площадь некоторых мембран увеличивается достаточно быстро. Учитывая возможность перехода «сухой» формы во «влажную», при динамическом наблюдении пациентов с друзами (особенно при наличии мягких друз) ФАГ рекомендуют проводить с 6-месячным интервалом. Следует заметить, что в случаях, когда нет надежды на сохранение зрения ни при каком из лечебных воздействий, например, при наличии фиброваскулярного рубцового очага в фовеа, ФАГ не показана. - Ангиографию с индоцианин-зелёным — метод, не получивший пока столь широкого распространения, как ФАГ. Однако при ВМД этот метод может быть полезен, особенно в случаях скрытых неоваскулярных мембран, при наличии отслойки пигментного эпителия, непрозрачной субретинальной жидкости или геморрагий.
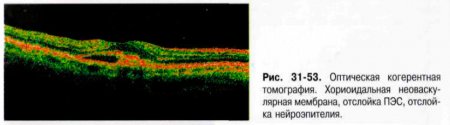
- Оптическую когерентную томографию (ОКТ) (рис. 31-53) рекомендуют выполнять при подозрении на наличие отёка сетчатки, а также для оценки динамики процесса. При тех же показаниях рекомендуют исследование макулярной зоны при помощи Гейдельбергского ретинального томографа (HRT II). Гейдельбергский ретинальный ангиограф (HRA 2) позволяет одновременно проводить ФАГ и ангиографию с индоцианин-зелёным, а также регистрировать аутофлюоресценцию (например, аутофлюоресценцию друз).
↑ Дифференциальный диагноз
При «сухой» форме ВМД дифференциальную диагностику проводят с:
- периферически расположенными друзами;
- дегенерацией при высокой осложнённой близорукости (при ней. кроме изменений в макуле, отмечают и характерные атрофические изменения вокруг ДЗН, но друзы отсутствуют; наблюдают выраженную аномалию рефракции).
При «влажной» форме ВМД дифференциальную диагностику проводят с:
- высокой осложнённой миопией (значительная аномалия рефракции, лаковые трещины в заднем полюсе, миопические изменения у ДЗН);
- травматическим разрывом сетчатки (как правило, на одном глазу; травма глаза в анамнезе, чаще всего разрыв идет концентрично ДЗН);
- ангиоидными полосами, когда на обоих глазах от ДЗН субретинально расходятся изогнутые линии красно-коричневого или серого цвета;
- синдромом предполагаемого гистоплазмоза глаз, когда на средней периферии и в заднем полюсе сетчатки выявляют мелкие желтовато-белые хориоретинальные рубцы, а также очаги рубцевания у ДЗН;
- друзами ДЗН;
- опухолями хориоидеи;
- рубцовыми очагами после лазеркоагуляции;
- воспалительной хориоретинальной патологией.
↑ Показания к консультации других специалистов
- кардиолог/терапевт - при наличии артериальной гипертензии, других заболеваний сердечно-сосудистой системы;
- невропатолог - при наличии выраженного атеросклероза сосудов головного мозга;
- эндокринолог - при наличии некомпенсированного СД.
↑ Пример формулировки диагноза
Правый глаз - возрастная макулодистрофия, «влажная» форма (классическая субретинальная неоваскуляризация).
Левый глаз - возрастная макулодистрофия, «сухая» форма.
↑ ЛЕЧЕНИЕ
↑ Цели лечения
- Достижение стабилизации патологического процесса, а не улучшение зpeния — при наличии хориоидальных неоваскулярных мембран.
- Предупреждение осложнений (при «сухой» форме — появление субретинальной неоваскуляризации, при «влажной» — возникновение кровоизлияний различной локализации, усиление отёка сетчатки и т.д.).
- Предупреждение выраженной потери зрения, приводящей к инвалидизации.
- Сохранение остроты зрения, позволяющей пациенту самостоятельно ceбя обслуживать, - при далеко зашедшей патологии.
↑ Показания к госпитализации
В подавляющем большинстве случаев пациентов с ВМД можно обследовать и лечить амбулаторно. В тех странах, где разрешено интравитреальное применение ингибиторов ангиогенеза, инъекции в СТ выполняют больным также без госпитализации (естественно, такую инъекцию выполняют с соблюдением условий асептики и антисептики).
↑ Медикаментозное лечение
↑ Общие принципы
При «сухой» форме с целью профилактики прогрессирования заболевания рекомендуют приём биологически активных добавок к пище, содержащих витамины, лютеин, цинк.
При «влажной» форме возможно интравитреальное введение препаратов ингибиторов ангиогенеза. Основное преимущество такого подхода в том, что эти препараты эффективны при всех типах субретинальных неоваскулярных мембран. Соответственно, решение вопроса о вмешательстве может быть принято даже без предварительного ангиографического исследования. В настоящее время в нашей стране нет зарегистрированных лекарственных препаратов из этой группы, препараты пегаптаниб (макуген) и ранибизумаб (луцентис) готовят к регистрации. В некоторых странах эти препараты уже используют для лечения больных с ретинальной неоваскуляризацией.
Пегаптаниб (макуген) - небольшая РНК-подобная молекула, обладающая высоким сродством к сосудистому эндотелиальному фактору роста VEGF (vascular endothelial growth factor). Избирательно связывая изоформу 165 этого фактора роста, пегаптаниб препятствует росту новообразованных сосудов и повышенной проницаемости сосудистой стенки - двум основным проявлениям экссудативной формы ВМД. Препарат предназначен для интравитреального введения. Результаты одного из клинических исследований - показывают, что вероятно, значительной утраты остроты зрения при лечении препаратом пегаптаниб нет, по сравнению с контрольной группой. При проведении описанного исследования пегаптаниб вводили интравитерально в различных дозах (0,3; 1.0 и 3.0 мг) каждые 6 нед в течение 54 нед; эффект стабилизации остроты зрения достигался в большом проценте случаев уже при минимальной из использованных доз.
С этой же целью - для ингибирования ангиогенеза — используют и другой препарат - ранибизумаб (луцентис). Ранибизумаб — моноклональное антитело, блокирующее все изоформы фактора роста VEGF. Интравитреальные инъекции препарата выполняют 1 раз в 4 нед. При проведении рандомизированных клинических исследований (ANCHOR и MARINA) ранибизумаб вводили интравитреально в дозе 0,3 и 0,5 мг. В большинстве случаев была отмечена не только стабилизация, но и некоторое улучшение остроты зрения.
Кроме того, в мировой офтальмологии существует тенденция предпочтения более дешёвого препарата, родственного ранибизумабу, — бевацизумаба (авастин). Это антитело с анти-VEGF активностью исходно применяли внутривенно для лечения колоректального рака. В настоящее время, помимо споров об этичности лечения пациентов препаратом, разрабатывавшимся не для лечения офтальмопатологии, делают различные попытки сопоставления эффективности и безопасности ранибизумаба и бевацизумаба.
Продолжает развиваться и ещё одно направление лечения с помощью блокады ангиогенеза — интравитреальное введение кристаллических глюкокортикоидов. В настоящее время достаточно активно начали применять инъекции триамцинолона (кеналог-40). Несмотря на то что во всем мире этот препарат применяют интравитреально «off-label» (то есть без официального разрешения), такое лечение получило широкое распространение. Препарат вводят интравитреально, чаще всего в дозе 4 мг. В одном из пилотных исследований было показано, что однократная интравитреальная инъекция этого глюкокортикоида приводит к уменьшению размеров очага поражения, но не влияет на вероятность значительного снижения зрения.
Гораздо больше внимания сегодня уделяют комбинированному лечению: фотодинамическая терапия в сочетании с интравитреальным введением триамцинолона. Однако эффективность такого лечения ещё нуждается в подтверждении соответствующими клиническими исследованиями.
При введении триамцинолона достаточно высока вероятность побочных эффектов, в первую очередь, офтальмогипертензии (около 40% случаев), катаракты. Кроме того, относительно невысокий и временный эффект в отношении улучшения остроты зрения привёл к тому, что сегодня в мире больше внимания уделяют ингибиторам ангиогенеза. Не исключено, что со временем будут разработаны схемы последовательного применения интравитреальных инъекций глюкокортикоидов и ингибиторов ангиогенеза.
Существует и традиционная терапия, применявшаяся в нашей стране при ВМД, однако такое лечение требует дополнительных крупных клинических исследований.
- При «сухой» форме ВМД применяют препараты для улучшения регионарного кровообращения, однако сегодня их использование отходит на второй план, так как теорию недостаточности кровообращения как главного этиопатогенетического фактора развития ВМД многие авторы ставят под сомнение. При этой форме ВМД применяют также и стимулирующую терапию.
- При «влажной» форме ВМД для уменьшения отёка можно использовать субконъюнктивальные инъекции глюкокортикоидов и ацетазоламид внутрь. Такое лечение можно применять до проведения лазеркоагуляция.
- Перспективным представляется также использование препаратов с другим механизмом действия, например, пептидных биорегуляторов, и частности полипептидов сетчатки глаз скота (ретиналамина).
↑ Биологически активные добавки к пище
Окувайт Лютеин (содержит лютеин - 6 мг, зеаксантин - 0,5 мг, витамин С - 60 мг, витамин Е - 8,8 мг, селен - 20 мкг, цинк - 5 мг) по 1 таблетке 2 раза в день. С профилактической целью применяют курсами по 2 мес 2 раза в год. Это единственный препарат, эффективность применения которого на ранних стадиях ВМД для предупреждения прогрессирования процесса подтверждена обширными многоцентровыми исследованиями.
Лютеин-комплекс (содержит лютеин - 2 мг, экстракт черники стандартизированный - 130 мг, витамин С - 100 мг, витамин Е - 15 мг, витамин A - 1100 МЕ, бетта-каротин - 1,3 мг, цинк - 5 мг, медь - 0,5 мг, селен - 15 мг, таурин - 50 мг).
Обычная профилактическая доза - по 1 таблетке 1 раз в день (по указанию врача доза может быть увеличена до 3 таблеток в день). Учитывая, что препарат содержит бетта-каротин, его нельзя назначать курильщикам. С профилактической целью применяется курсами по 2 мес 2 раза в год.
Витрум Вижн форте (содержит витамин С — 225 мг, витамин Е - 36 мг, бетта-каротин — 1,5 мг, лютеин — 2,5мг, зеаксантин — 0,5 мг, медь (в виде сульфата меди) - 1 мг, цинк (в виде оксида цинка) — 5 мг) - по 1 таблетке 2 раза в день. Этот препарат, в отличие от других, зарегистрирован в нашей стране как ЛС. Применяют и многие другие препараты сходного состава.
Важно помнить, что препараты, содержащие бетта-каротин, нельзя назначать курильщикам из-за опасности стимуляции развития рака лёгких.
Препараты для улучшения регионарного кровообращения:
- винпоцетин по 5 мг 3 раза в день внутрь, курсами по 2 мес;
- пентоксифиллин по 100 мг 3 раза в день внутрь, курсами по 1 -2 мес;
- гинкго двулопастного листьев экстракт по 1 таблетке 3 раза в день внутрь, курсами по 2 мес.
Стимулирующие препараты:
- препараты с экстрактом черники (например, миртилене форте) по 1 таблетке 2 раза в день внутрь, курсами по 2-3 нед;
- экстракт водоросли Spirulina platensis по 2 таблетки 3 раза в день внутрь, курсами по 1 мес.
Препараты для уменьшения отёка сетчатки:
- дексаметазон по 0.5 мл в виде субконъюнктивальных инъекций (10 инъекций);
- ацетэзоламид по 250 мг 1 раз в день утром за полчаса до еды 3 дня, затем после трёхдневного перерыва курс можно повторить.
Пептидные биорегуляторы — полипептиды сетчатки глаз скота (ретинамин) в виде субконъюнктивальных инъекций (5 мг 1 раз в сутки, в разведении 0,5 мл 0,5% прокаина или 0,9% раствора натрия хлорида, курс 10 инъекций).
↑ Лазерное лечение
Цель лазерного лечения — снизить риск дальнейшего ухудшения зрения. Субретинальную неоваскулярную мембрану в пределах поражённых тканей полностью разрушают путём коагуляции аргоновым зелёным или криптопин красным (длина волны 647 нм) лазерами. Исследование Macular Photocoagulation Study (MPS) показало, что лазерное лечение достоверно снижает риск выраженного падения зрения у пациентов с экстрафовеолярной и юкстафовеолярной ХНВ.
Альтернативой лазеркоагуляции стала фотодинамическая терапия. При её использовании берут вертенорфин (визудин), производное бензопорфирина.
Визудин (вертенорфин) - единственный препарат, разрешённый к применению в России для лечения пациентов с хориоидальной неоваскуляризацией (ХНВ).
Показания к применению. Возрастная дегенерация макулы у пациентов с преимущественно классической субфовеальной ХНВ или субфовеальная ХНВ при патологической миопии.
Способ применения и дозы. ФДТ с Визудином - 2-стадийный процесс. В течение 10 мин внутривенно вводят Визудин. Через 15 мин после начала инъекции Визудин активируют нетермическим лазером (689 нм) в течение 83 с.
Действие препарата основано на том, что он содержит фотосенситивное (то есть активируемое световым воздействием) вещество, пик абсорбции световой энергии которого находится между 680 и 695 нм. Вертепорфин — липосомальная форма, при внутривенном введении он быстро поступает к очагу поражения и селективно захватывается эндотелием новообразованных сосудов неоваскулярной мембраны. Облучение очага неоваскуляризации осуществляют при помощи диодного лазера с длиной волны 689 нм, что позволяет лазерной энергии свободно проходить через кровь, меланин и фиброзную ткань. Таким образом, возможно избирательно воздействовать на ткань-мишень, не подвергая окружающие ткани неблагоприятному воздействию. Под действием нетеплового лазерного излучения вертепорфин генерирует свободные радикалы, повреждающие эндотелий новообразованных сосудов, что приводит к тромбозу и облитерации сосудов субретинальной неоваскуляризации. Процедуру необходимо провести в недельный срок после выполнения ФАГ, после которой принимают решение о необходимости вмешательства.
Поскольку часто после окклюзии сосудов может происходить реканализация, в среднем пациентам требовалось 5-6 сеансов фотодинамической терапии (больше половины из них выполнялось в течение 1-го года после начала лечения). Первый повторный осмотр с выполнением ФАГ проводят обычно через 3 мес. Если выявляют пропотевание, выполняют повторное вмешательство. Если же офтальмоскопическая картина и результат ФАГ остаются прежними, пропотевание отсутствует, то следует ограничиться динамическим наблюдением, назначив повторный осмотр ещё через 3 мес.
Результаты проведённых исследований показали, что такое лечение может быть рекомендовано в следующих случаях:
- при субфовеальной классической субретинальной неоваскулярной мембране, при остроте зрения 0,1 и выше (такие пациенты составляют не более 20% всех больных, страдающих ВМД);
- при «преимущественно классической» или при «скрытой» субфовеальной ХНВ;
- при юкстафовеальном поражении, расположенном так, что при выполнении лазеркоагуляции обязательно был бы затронут центр фовеальной бессосудистой зоны;
- при «скрытой» ХНВ при размерах очага более 4 площадей ДЗН фотодинамическую терапию: только при очень низкой остроте зрения (кроме того, если диаметр очага превышает 5400 мкм, пациенту следует разъяснить, что цель лечения - стабилизация зрительных функций);
- при ожидаемом быстром прогрессировании поражения или в тех случаях, когда острота зрения без лечения вскоре может упасть ниже «полезной» (то есть позволяющей пациенту обходиться без посторонней помощи).
Однако приблизительно у 3% пациентов после воздействия в течение недели происходит снижение остроты зрения (в среднем на 4 строки таблицы ETDRS).
Для того чтобы снизить риск фототоксических реакций, пациентам рекомендуют в течение 2 сут избегать воздействия прямых солнечных лучей и яркого света, носить темные очки.
В последнее время фотодинамическую терапию реже применяют в тех странах, где разрешено интравитреальное введение ингибитора ангиогенеза.
Применение транспупиллярной термотерапии было предложено в начале 90-х годов для лечения меланом хориоидеи. Метод основан на лазеркоагуляции, при которой энергия волн инфракрасной части спектра (810 нм) доставляется к ткани мишени через зрачок при помощи диодного лазера. Тепловое излучение воспринимается в основном меланином ПЭС и хориоидеи. Точный механизм положительного воздействия при лечении ВМД остаётся неясным. Возможно, оказывается определённое воздействие на хориоидальный кровоток.
Показание для выполнения транспупиллярной термотерапии — скрытая ХНВ или скрытые субретинальные неоваскулярные мембраны с минимальным классическим компонентом. Таким образом, транспупиллярную термотерапию можно применять в тех случаях, когда у больных практически не отмечают положительного эффекта от фотодинамической терапии. Метод прост в применении и относительно недорог.
Однако при использовании транспупиллярной термотерапии отмечают частые осложнения, связанные в первую очередь с передозировкой лазерной энергии (в норме воздействие должно быть подпороговым): описаны инфаркты в макулярной зоне, окклюзия сосудов сетчатки, разрывы ПЭС, субретинальные кровоизлияния и атрофические очаги в хориоидее. Отмечали также катаракту, формирование задних синехий. Возможно, именно поэтому метод не получил широкого распространения.
↑ Хирургическое лечение
↑ Удаление субретинальных неоваскулярных мембран
Сначала проводят витрэхтомию по стандартной методике, затем парамакулярно, с височной стороны выполняют ретинотомию. Через ретинотомическое отверстие вводят сбалансированный физиологический раствор, чтобы отслоить сетчатку. После этого при помощи горизонтально изогнутой пики выполняют мобилизацию мембраны, и мембрану удаляют, заводя через ретинотомию горизонтально изогнутый пинцет. Возникающее кровотечение останавливают, приподнимая флакон инфузионным раствором и повышая тем самым ВГД. Производят частичную замену жидкости на воздух. В послеоперационном периоде пациент должен соблюдать вынужденное положение лицом вниз до полного рассасывания пузыря воздуха.
Основные возможные осложнения во время и после вмешательства:
- субретинальное кровоизлияние (от минимального до более массивного, требующего механического удаления);
- ятрогенные разрывы сетчатки на её периферии:
- формирование макулярного отверстия:
- формирование преретинальной мембраны;
- неустранённая или рецидивирующая субретинальная неоваскуляризация.
Такие вмешательства позволяют уменьшить метаморфопсии, обеспечивают более постоянную эксцентричную фиксацию, что часто расценивается пациентами как субъективное улучшение зрения. Основной недостаток - отсутствие улучшения остроты зрения в результате вмешательства (в большинстве случаев она не превышает 0.1 после вмешательства).
Разработаны методики удаления массивных субретинальных кровоизлияний посредством их эвакуации через ретинотомические отверстия. В случае сформировавшихся сгустков рекомендуют во время вмешательства вводить субретинально рекомбинантный тканевой активатор плазминогена. При необходимости смещения кровоизлияний из макулярной зоны субретинальное введение тканевого активатора плазминогена успешно комбинируют с введением газа (перфторорганическое соединение) в полость СТ. В послеоперационном периоде пациент соблюдает вынужденное положение лицом вниз.
Кроме того, решение о витрэктомии может быть принято при массивном нерассасывающемся кровоизлиянии в СТ, возникшем вследствие прорыва субретинальной геморрагии.
В настоящее время проводят экспериментальные исследования по пересадке клеток ПЭС, но при этом неразрешёнными пока остаются вопросы тканевой совместимости.
Выполняют также хирургические вмешательства по транслокации макулы. Основная идея такого вмешательства состоит в том, чтобы сместить нейроэпителий фовеальной зоны сетчатки, расположенный над хориоидальной неоваскулярной мембраной, так, чтобы в новом положении под ним находились неизменённый ПЭС и хориокапиллярный слой. Для этого сначала выполняют субтотальную витрэктомию, а затем полностью или частично отслаивают сетчатку. Операция может быть выполнена с проведением ретинотомии по всей окружности (360°) с последующим поворотом или смещением сетчатки, а также путём формирования складок (то есть укорочения) склеры. Затем сетчатку «закрепляют» в новом положении при помощи эндолазера, а неоваскулярную мембрану разрушают при помощи лазеркоагуляции. Производят пневморетинопексию, после чего пациент должен соблюдать вынужденное положение в течение суток. При вмешательствах по транслокации макулы возможен целый ряд осложнений: пролиферативная витреоретинопатия (ПВР) (в 19% случаев), отслойка сетчатки (в 12-23%), формирование макулярного отверстия (9%), а также осложнения, встречающиеся при проведении витрэктомии по другим показаниям. При этом может произойти утрата не только центрального, но и периферического зрения. В настоящее время широкого применения эта методика не нашла.
↑ Примерные сроки нетрудоспособности
Сроки нетрудоспособности определяются тяжестью процесса. В ряде случаев следует решать вопрос о группе инвалидности по зрению.
↑ Дальнейшее ведение
После выполненного вмешательства пациентам рекомендуют ежедневно контролировать своё состояние при помощи сетки Амслера и при появлении любых новых симптомов обратиться к офтальмологу. Для раннего выявления персистирующих или рецидивирующих субретинальных неоваскулярных мембран проводят контрольную ФАГ в сроки, установленные соответствующими протоколами. После этого продолжают осмотры через 1,5; 3 и 6 мес с момента вмешательства, а затем — не реже 1 раза в 6 мес.
↑ ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА (КРАТКИЕ РЕКОМЕНДАЦИИ)
Пациенту следует рекомендовать вести здоровый образ жизни. Особенно важен отказ от курения, диета, богатая витаминами и микроэлементами, ограничение употребления жирной пищи. Следует избегать избыточной инсоляции, рекомендуют носить тёмные очки. Пациенту следует разъяснить необходимость приёма биологических добавок с антиоксидантными витаминами, лютеином и цинком.
При выявлении мягких друз офтальмолог должен рекомендовать пациенту ежедневно проводить самоконтроль при помощи решётки Амслера и обратиться к офтальмологу при появлении любых новых симптомов, так как этот тип друз сопровождается высоким риском снижения зрения.
При наличии ХНВ пациент должен строго соблюдать рекомендованный график повторных осмотров, так как даже при лечении не исключены рецидивы патологического процесса. Пациент должен понимать, что цель лечения стабилизация состоянии органа зрения, в том числе и остроты зрения, а не улучшение зрения. Пациенту нужно объяснить: вероятнее всего, у него сохранится периферическое зрение.
Следует подчеркнуть, что многие пациенты с выраженной потерей центрального зрения на обоих глазах могут самостоятельно справляться со многим в своей каждодневной деятельности, особенно при использовании вспомогательных средств, и у них до сих пор сохраняется хорошее качество жизни.
Больным с низкой остротой зрения можно рекомендовать так называемые средства помощи слабовидящим. Это устройства, различными способами увеличивающие изображения и усиливающие освещенность объектов. Среди таких устройств могут быть названы специальные увеличивающие очки, лупы с различными типами крепления, телевизионные системы с замкнутым контуром, различные цифровые камеры с проекцией изображений на экран. Средства помощи слабовидящим особенно важны для больных с низкой остротой зрения обоих глаз.
↑ ПРОГНОЗ
При наличии проявлений поздней стадии ВМД на одном глазу риск появления незначительных патологических изменений на другом глазу составляет, по различным оценкам, от 4 до 15%. При этом приблизительно у 1/4 таких пациентов острота зрения при отсутствии лечения может снизиться до сотых в течение ближайших 12 мес.
По различным данным, лазеркоагуляция и транспупиллярная термотерапия позволяют сократить количество случаев тяжёлой утраты зрения до 23 - 46% (в зависимости от локализации процесса), фотодинамическая терапия с вертепорфином — в среднем до 40%, субмакулярная хирургия — до 19% (необходимо учесть, что лечение применялось пациентам с различными характеристиками патологического процесса, поэтому сравнение очень условно).
---
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.


Комментариев 2