Дистрофические заболевания сетчатки глаза

Описание
Дистрофии (дегенерации) сетчатки могут быть наследственными, генетически обусловленными, и вторичными, являющимися следствием других патологических процессов во внутренних оболочках глаза.Наследственные дистрофии сетчатки разделяются на:
- генерализованные;
- центральные;
- периферические;
Генерализованные дистрофии сетчатки различаются типом наследования, характером нарушения зрительных функций и изменениями на глазном дне. Картина глазного дна зависит от первичной локализации патологического процесса: в мембране Бруха, пигментном эпителии сетчатки, в комплексе пигментный эпителий — фоторецепторы, в самих фоторецепторах и во внутренних слоях сетчатки. К генерализованным дистрофиям относятся пигментная дегенерация сетчатки, врожденный амавроз Лебера, фоторецепторные дисфункции — дисфункция палочковой системы сетчатки (врожденная стационарная ночная слепота), дисфункция колбочковой системы (синдром колбочковой дисфункции). В настоящее время известно 11 хромосомных районов, содержащих гены, мутации которых являются причиной заболевания пигментной дегенерацией сетчатки.
Наследственные центральные (макулярные) дистрофии сетчатки — это заболевания, локализованные преимущественно в центральном отделе сетчатки, имеют достаточно типичную офтальмоскопическую картину и прогрессирующее течение. Болезнь сопровождается снижением остроты зрения, ухудшением цветового зрения.
К наследственным центральным, наиболее распространенным дистрофиям с изменениями в пигментном эпителии сетчатки и фоторецепторах относят болезнь Штаргардта, желто-пятнистую дистрофию сетчатки, дистрофию Беста и др. Имеются другие формы центральных (макулярных) дистрофий сетчатки, которые характеризуются изменениями в мембране Бруха и пигментном эпителии сетчатки. Сюда относят доминантные друзы мембраны Бруха.
Наследственные периферические дистрофии сетчатки характеризуются поражением главным образом периферической, оптически недеятельной части сетчатки, расположенной около зубчатой линии. При этих дистрофиях в патологический процесс часто вовлекаются, кроме сетчатки, хориоидея и стекловидное тело. В связи с этим они получили название «периферические витреохориоретинальные дистрофии».
Центральные и периферические дистрофии сетчатки могут быть следствием мутации гена родопсина.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Пигментная дегенерация сетчатки (пигментная дистрофия сетчатки, пигментный ретинит, абиотрофия сетчатки пигментная) — первичная дегенерация сетчатки группы наследственных тапеторетинальных дистрофий. Тип наследования различный: аутосомно-доминантный, аутосомно-рецессивный или сцепленный с полом. Возникает в результате образования дефектов генетического кода. Следствием этого является аномальный состав специфических белков. Течение заболевания при разных типах наследования имеет некоторые особенности. Двустороннее заболевание, обычно начинается в детском возрасте, носит наследственный характер. Характеризуется поражением нейроэпителия сетчатки с деструкцией палочек и колбочек, вакуолизацией их наружных отделов. Пигментный эпителий набухает, происходят его десквамация и смещение во внутренние слои сетчатки, разрастание глии, фиброз и гиалиноз ретинальных и хориоретинальных сосудов.
Больные очень рано жалуются на значительное ухудшение зрения в сумерках, в темноте, в условиях пониженной освещенности. Гемералопия (куриная слепота) при данном заболевании не исчезает при приеме витамина А, как при А-гиповитаминозе, так как в основе ее лежат деструктивные изменения нейроэпителия сетчатки.
Типичные проявления пигментной дегенерации сетчатки (отложения пигмента, напоминающие "костные тельца") возникают в школьные годы, и к 20 годам обычно имеется выраженная офтальмоскопическая картина пигментного ретинита. Иногда на глазном дне можно заметить желтоватобелые блестящие точечные отложения гиалина на стекловидной пластинке хориоидеи (друзы). Диск зрительного нерва атрофичный, восковидный Ретинальные сосуды резко сужены. Центральное зрение может длительно сохраняться удовлетворительным. В поле зрения — характерная кольцевидная скотома. Постепенно поле зрения все более концентрически суживается, становится трубчатым, что лишает больного возможности ориентироваться в пространстве.
Резкое сужение поля зрения и снижение остроты зрения наступают постепенно и особенно выражены после 30 лет. При поражении макулярной области гибнут колбочки сетчатки. В этих случаях острота зрения резко снижается. Процесс нередко сопровождается катарактой, вторичной глаукомой, отслойкой сетчатки. Заболевание неуклонно прогрессирует и нередко заканчивается слепотой.
Различают 4 стадии пигментной абиотрофии сетчатки (по Л. А. Канцельсону, 1973):
- стадия 1 - острота зрения 0,5—0,9, поле зрения сужено до 40°, электроретинограмма резко снижена, гемералопия;
- стадия 2 - острота зрения 0,4—0,5, поле зрения сужено до 20—40° от центра, электроретинограмма отсутствует или ее амплитуды резко снижены, гемералопия;
- стадия 3 - острота зрения 0,1—0,3, поле зрения сужено до 10—20°, электроретинограмма отсутствует, нарушено цветовое зрение, атрофия
зрительного нерва; - стадия 4 - острота зрения менее 0,1, поле зрения менее 10°, электроретинограмма отсутствует, нарушено цветовое зрение, атрофия зрительного нерва, атрофия хориокапиллярного слоя.
Лечение направлено на задержку развития патологического процесса и должно быть систематическим и длительным. Применяют сосудорасширяющие средства: внутрь — ксантинола никотинат (компламин) по 0,15 г 2—3 раза в день после еды (200—300 таблеток на курс), нигексин по 0,25 г 2—3 раза в день в течение 1—2 мес, галидор по 0,05—ОД г 1—2 раза в день в течение 2—3 нед. Внутримышечно — 2,5% раствор галидора по 1—2 мл, 1% раствор никотиновой кислоты по 1 мл (15 инъекций на курс); витамины В1, В2, В6, В12, 1% раствор рибофлавин-мононуклеотида по 1 мл. Под кожу виска — 0,5— 1,5% раствор натрия нитрита, начиная с 0,1 мл и постепенно увеличивая дозу до 0,8 мл, а затем снижая ее до 0,1 мл (3 курса один за другим, всего до 50 инъекций). Подкожно — биогенные стимуляторы: экстракт алоэ жидкий, ФиБС, стекловидное тело, экстракт плаценты для инъекций.
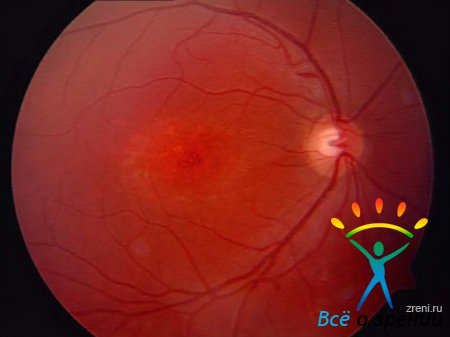
Центральная дистрофия Штаргардта (описана в 1909 г.) наследуется по аутосомно-рецессивному или аутосомно-доминантному типу. Возможны также спорадические случаи заболевания. Проявляется в детском и юношеском возрасте. Вначале отмечается понижение остроты зрения, для поздней стадии характерна выраженная центральная скотома. Периферические отделы поля зрения обычно не изменены. В макулярной области сетчатки обоих глаз по мере прогрессирования заболевания формируются симметричные очаги атрофии круглой или овальной формы с образованием в них беловатосероватых или пигментных вкраплений. Заболевание медленно прогрессирует и приводит к значительному снижению остроты зрения.
Дистрофия Бера (описана в 1920 г.) наследуется обычно по аутосомно-доминантному типу. По клинической картине сходна с дистрофией Штаргардта, но в отличие от последней заболевание проявляется в зрелом возрасте.
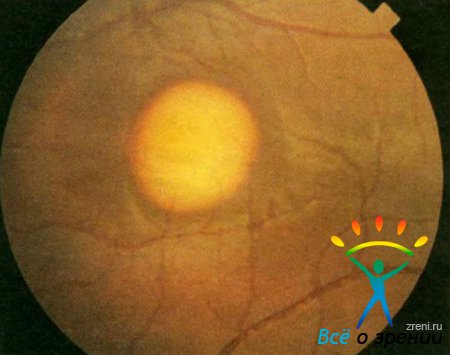
Дистрофия Беста (желточная витиллиформная дистрофия), описанная в 1905 г., передается чаще по аутосомно-доминантному типу. Гистологические исследования показали, что между клетками пигментного эпителия и нейроэпителия сетчатки скапливаются гранулы вещества, подобные липофусцину. В субретинальном пространстве и в хориоидеи появляются макрофаги. При этом часто нарушается структура мембраны Бруха. Во внутренних сегментах фоторецепторов накапливаются кислые мукополисахариды. В конечной стадии болезни развивается дегенерация наружных сегментов фоторецепторов. Возникает обычно в возрасте 7—15 лет. На глазном дне в макулярной области появляются круглые или овальные различной величины очажки желтоватого цвета с красноватым оттенком, напоминающие яичный желток, размером от 1/2 до 4 диаметров диска зрительного нерва. Желтый субстрат патологического очага постепенно рассасывается, и на его месте образуется круглый атрофический очаг с пигментом. Несмотря на грубые изменения в макулярной области, острота зрения в течение многих лет может оставаться достаточно высокой, что объясняется первичным поражением клеток пигментного эпителия сетчатки, а не нейрорецепторов сетчатки. Острота зрения значительно снижается при образовании атрофического очага в макулярной области сетчатки, одновременно появляется центральная скотома, нарушается цветоощущение на красный и зеленый цвета.
Возрастная макулярная дегенерация сетчатки (инволюционная центральная хориоретинальная дистрофия, сенильная макулярная дегенерация). Заболевание является одной из основных причин ухудшения зрения у людей старше 50—55 лет. В настоящее время считается, что макулярная дистрофия у пожилых людей - генетически обусловленное заболевание с первичной локализацией патологического процесса в пигментном эпителии сетчатки и хориокапиллярах макулярной области, мембраны Бруха, на поздних стадиях - поражение нейроэпителия.
Процесс почти всегда двусторонний, связанный с артериосклеротическими изменениями сосудов хориокапиллярного слоя сосудистой оболочки макулярной области, а также нарушением кровообращения в концевых капиллярах сетчатки в области желтого пятна. Факторы риска: пол, возраст, расовая принадлежность, наследственность, сердечно-сосудистые заболевания, курение, употребление алкоголя, социально-экономическое положение, цвет радужки, наличие катаракты, перенесенные оперативные вмешательства на глазу.
Общепринятая классификация отсутствует, в практической деятельности используют следующую классификацию:
- Неэкссудативная форма (предисциформная):
- ретинальные друзы;
- дефекты пигментного эпителия;
- перераспределение пигмента;
- атрофия пигментного эпителия и хориокапиллярного слоя. - Экссудативная (влажная) форма:
- экссудативная отслойка пигментного эпителия;
- экссудативная отслойка нейроэпителия; - Неоваскулярная (субпигментная и субнейроэпителиальная неоваскуляризация);
- экссудативно-геморрагическая отслойка пигментного эпителия и/или нейроэпителия;
- репаративная (рубцовая).
Возможно у одного больного сочетание различных форм макулярной дегенерации на разных глазах, а также переход одной формы.
Офтальмоскопическая картина очень разнообразна.
А. Неэкссудативная форма:
Нередко протекает бессимптомно. В некоторых случаях отмечается постепенное снижение остроты зрения, иногда метаморфопсии. Друзы -внеклеточные эозинофильные отложения, располагающиеся между основной мембраной пигментного эпителия и внутренним коллагеновым слоем мембраны Бруха. Цвет варьирует от светло-желтого до белого. Размером от точеного до крупных сливных фокусов.
Б. Экссудативная форма:
Состоит из нескольких стадий. Обычно больные предъявляют жалобы на снижение остроты зрения различной степени выраженности, затуманивание, искажение и искривление предметов, метаморфопсии.
Экссудативная отслойка пигментного эпителия развивается в результате скопления жидкости между пигментным эпителием и мембраной Бруха. Клинически представляет собой купол с четкими границами слегка желтоватого цвета, по форме участок поражения может быть овальным, круглым, а также в виде подковы.
Экссудативная отслойка нейроэпителия развивается при нарушении барьерной функции пигментного эпителия с последующим проникновением серозного содержимого под нейроэпителий.
Неоваскулярная стадия наступает при врастании новообразованных сосудов из хориоидеи через дефекты мембраны Бруха под пигментный эпителий или нейроэпителий с формированием неоваскулярной мембраны.
Лечение: В настоящее время эффективные методики терапии возрастной макулярной дегенерации отсутствуют. Основное направление терапии -замедление прогрессирования, восстановление зрительных функций. Среди методов лечения выделяют: консервативные и хирургические, включая лазекоагуляцию. Выбор метода лечения зависит от формы дегенерации. В лечении неэкссудативной формы используют препараты для улучшения микроциркуляции, повышения антиоксидантной активности, устойчивости к ишемии и повреждающему действию света. Целью лечения экссудативной формы служит замедление прогрессирования процесса и сохранение или повышение остроты зрения за счет уменьшения выраженности или исчезновения отслойки пигментного эпителия, нейроэпителия, предотвращения кровоизлияний, уменьшения отека сетчатки, геморрагий и экссудата, а также запустевания сосудов субретинальной неоваскулярной мембраны. Здесь применяют: лазеркоагуляцию, фотодинамическую терапию, хирургическое удаление субретинальной мембраны. Возможно интравитреальное введение триамцинолона в дозе 2-4 мг при длительно существующем отеке сетчатки.
Прогноз при возрастной макулярной дегенерации неблагоприятный. Заболевание носит прогрессирующий характер и может приводить к инвалидности.
Статья из книги: Заболевания сетчатки и зрительного нерва | Чупров А.Д., Кудрявцева Ю.В.


Комментариев 0