Повреждения глаза и его придатков у детей и взрослых. Часть 2.

Содержание:
Описание
↑ Клиника и лечение повреждений глаз
↑ Прободные ранения глаз
Вследствие характера ранящих предметов (деревянные палки, осколки стекла, частицы металла) ранения бывают чаще инфицированными и всегда относятся к тяжелым.
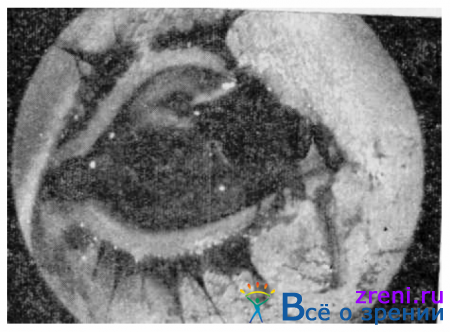
Роговичные прободные ранения характеризуются наличием раны, проходящей через все слои роговицы (рис. 144).
Рис. 144. Прободное роговичное ранение.
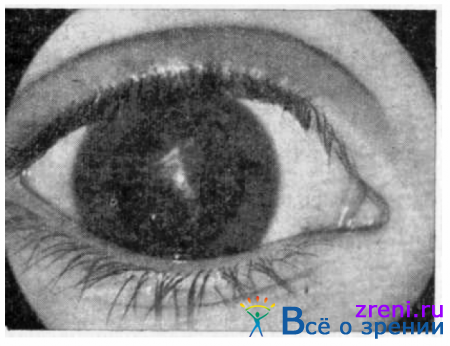
Передняя камера мелкая, однако при хорошей адаптации краев раны, особенно при колотых ранениях, к моменту осмотра окулистом она может восстановиться. Офтальмотонус снижен. В связи с повреждением внутриглазных сосудов можно наблюдать гифему. Если возникло повреждение передней капсулы хрусталика, то появляется катаракта (рис. 145).
Рис. 145. Прободное роговичное ранение, травматическая катаракта.
Склеральные прободные ранения нередко не видны и косвенно проявляются глубокой передней камерой и гипотонией глаза. Хрусталик повреждается реже, чем при ранениях роговицы. Одновременно с ранением склеры травмируется хориоидея и сетчатка. На глазном дне могут определяться разрывы сетчатки и кровоизлияния соответственно месту ранения склеры.
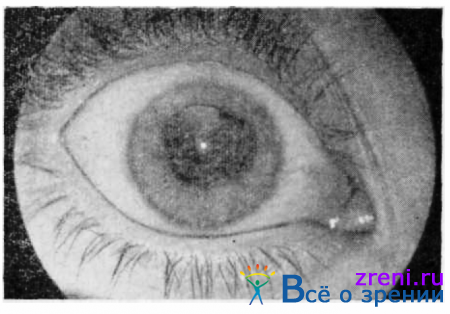
Корнео-склеральные ранения (рис. 146, 147)
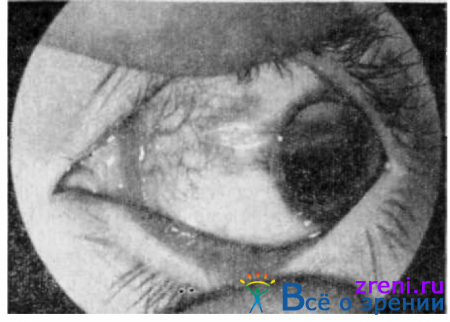
Рис. 146. Прободное корнео-склеральное ранение с выпадением радужки.
Рис. 147. Обширное корнео-склеральное ранение.
могут сочетать в своей клинической картине признаки роговичного и склерального ранений. При сквозных ранениях глазного яблока наряду со входным отверстием в роговице или склере может быть и выходное. Диагностируется оно чаще при офтальмоскопии по наличию разрыва сетчатки и кровоизлияний в направлении, противоположном входному отверстию.
Кроме того, в некоторых случаях наблюдается кровоизлияние в ретробульбарное пространство, проявляющееся экзофтальмом, болезненностью и ограничением подвижности глазного яблока.
Согласно схеме, предложенной Е. И. Ковалевским (1969), по тяжести целесообразно делить прободные ранения на простые, сложные и осложненные.
Для простых прободных ранений различной локализации характерны адаптированные края без выпадения внутреннего содержимого глаза; для сложных (чаще встречающихся у детей) — выпадение и ущемление оболочек. Осложнения проникающих ранений проявляются в виде металлозов (сидероз, халькоз и др.), гнойного и негнойного воспаления, а также симпатической офтальмии.
Лечение. При резаных или колотых ранах с адаптированными краями длиной не более 2 мм оперативное лечение не проводится. Назначают антибиотики внутримышечно или перорально, инстилляции 30% раствора сульфацила в конъюнктивальный мешок. При локализации раны в центре роговицы показаны мидриатики, на периферии или в области лимба — миотики. На глаз накладывается стерильная повязка. В течение 4—5 дней соблюдается постельный режим. Обязательно введение противостолбнячного анатоксина.
При более обширных и особенно осложненных ранениях под наркозом производят операцию. Перед операцией берется посев с конъюнктивы на флору и чувствительность ее к антибиотикам.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
В послеоперационном периоде проводится консервативное лечение с применением антибиотиков, кортикостероидов, витамино- и рассасывающей терапии по показаниям (кислород под конъюнктиву, ультразвук).
Внутриглазные магнитные инородные тела после установления их локализации удаляют с помощью электромагнита. Если инородное тело находится в передней камере или радужке, его удаляют через роговичную рану, в остальных случаях — диасклерально, по кратчайшему пути, с последующим наложением швов на рану склеры и диатермокоагуляцией вокруг нее. Неудаленные металлические магнитные и амагнитные инородные тела вызывают металлозы, которые сопровождаются воспалительными и дистрофическими изменениями в сосудистом тракте, сетчатке, а также помутнением оптических сред глаза с постепенным падением зрения вплоть до слепоты. Оперированные больные в течение 5—12 дней в зависимости от локализации раны должны находиться на строгом постельном режиме и получать консервативную терапию.
При вялотекущем, не поддающемся терапии иридоциклите, который чаще встречается при корнео-склеральных ранениях с повреждением цилиарного тела, возникает опасность появления симпатического воспаления на здоровом глазу.
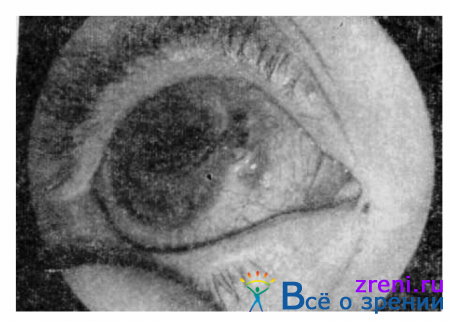
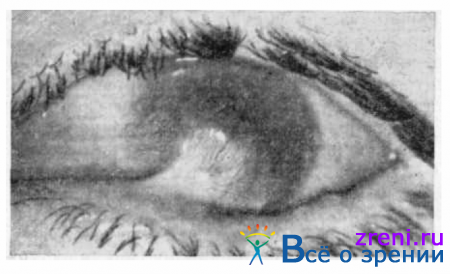
Симпатическое воспаление (офтальмия) может возникнуть в сроки от 2 недель до нескольких лет с момента ранения другого глаза. Заболевание протекает по типу серозного или пластического вяло текущего увеита, а также в виде нейроретинита или смешанной формы болезни. Процесс проявляется умеренной перикорнеальной инъекцией глазного яблока, пылевидными преципитатами на задней поверхности роговицы, задними синехиями (рис. 148)
Рис. 148. Симпатическая офтальмия.
протекает с многократными рецидивами, чаще в виде пластического увеита со сращением и заращением зрачка. Исход заболевания — резкое снижение зрения, а нередко и слепота. Почти единственной профилактической мерой является своевременное (до 10 дней) удаление поврежденного глаза. При начавшейся симпатической офтальмии необходимо срочно вводить под конъюнктиву ежедневно или 2—3 раза в неделю 0,5—0,1 мл 1% раствора гидрокортизона, назначать преднизолон (дексаметазон) внутрь по схеме в возрастной дозировке и антибиотики широкого спектра действия в сочетании с витаминами группы В.
↑ Контузии глаза
На основании клинических, морфологических и функциональных данных тупые травмы у детей по тяжести подразделяют на 4 степени (В. В. Мишустин, 1970).
Тупые травмы I степени характеризуются обратимыми повреждениями придатков и переднего отдела глаза, острота и поле зрения полностью восстанавливаются.
При тупых травмах II степени наблюдаются повреждения придатков, переднего и заднего отделов глазного яблока, возможны легкие остаточные явления; острота зрения восстанавливается не менее чем до 0,5, границы поля зрения могут быть сужены на 10—20°.
При тупых травмах III степени возможны более выраженные остаточные явления, стойкое падение остроты зрения в пределах 0,4—0,05, сужение границ поля зрения более чем на 20°.
Для тупых травм IV степени характерны необратимые нарушения целостности оболочек глаза, гемофтальм, повреждение зрительного нерва. Зрительные функции почти полностью или полностью утрачены.
Лечение. При внутриглазных кровоизлияниях показан прием внутрь рутина (витамин Р), аскорбиновой кислоты, хлористого кальция; при сотрясении сетчатки — дегидратирующие средства (25% раствор сернокислой магнезии внутримышечно, 40% раствор глюкозы внутривенно и др.), витаминотерапия (внутрь и парентерально, особенно витамины группы В). Через несколько дней для рассасывания кровоизлияний назначают инъекции кислорода под конъюнктиву глазного яблока, ионогальванизацию с дионином или йодистым калием, ультразвук.
При вывихе и подвывихе хрусталика, сопровождающемся постоянным раздражением глаза или гипертензией, показано его оперативное удаление, при отслойке сетчатки — диатермо-, крио- или фотокоагуляция с укорочением (пломбированием, вдавлением, рифлением) склеры. При субконъюнктивальных разрывах склеры на рану накладывают швы, в последующем проводится консервативная терапия антибиотиками и кортикостероидами.
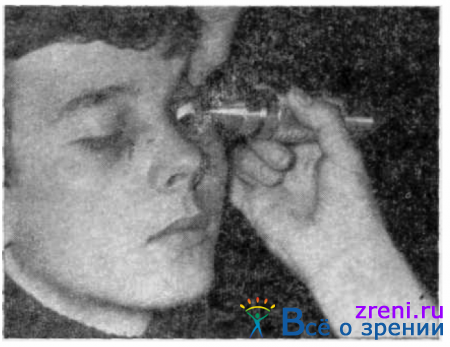
Металлическое магнитное инородное тело из роговицы удаляют магнитом (рис. 150).
Рис. 150. Удаление металлического инородного тела из роговицы магнитом.
Если инородные тела в роговице амагнитные, то под местной анестезией 1% раствором дикаина их удаляют с помощью копьевидной иглы, назначают дезинфицирующие средства (30% раствор сульфацила, 1% синтомициновая эмульсия).
Множественные мелкие инородные тела в конъюнктиве глазного яблока подлежат удалению только при раздражении глаза. Крупные инородные тела удаляют копьевидной иглой так же, как и инородные тела роговицы, после инстилляции 1 % раствора дикаина.
Повреждения орбиты могут быть следствием тупых травм и ранений. В некоторых случаях они сопровождаются подкожной эмфиземой, которая наиболее часто встречается при повреждении нижне-внутренней стенки и характеризуется крепитацией, дефектами костей, выявляемыми на рентгенограмме, нарушением кожной чувствительности по ходу I и II ветвей тройничного нерва, синдромом верхней глазничной щели (птоз, наружная и внутренняя офтальмоплегия, нарушение чувствительности роговицы), экзофтальмом за счет ретробульбарной гематомы или смещения отломков в полость орбиты или энофтальмом при расхождении отломков и увеличении полости глазницы, разрывом и отрывом зрительного нерва, разрывами сосудистой и сетчатой оболочек.
Переломы наружной стенки орбиты могут сопровождаться разрывами наружных частей век, гемосинусом гайморовой пазухи, тризмом. При переломах внутренней стенки наблюдаются различные изменения со стороны слезоотводящих путей, отрывы внутреннего угла век и тяжелые повреждения глазного яблока. Травмы нижней стенки осложняются гемосинусом и переломами скуловой кости. При переломах верхней стенки возможны мозговые явления.
Лечение повреждений орбиты чаще оперативное. Имеющиеся в глазнице инородные тела удаляют, если они вызывают воспалительный процесс или сдавление мягких тканей, зрительного нерва или сосудов. Костные отломки в орбите также удаляют. Назначают консервативное лечение.
↑ Ожоги глаз
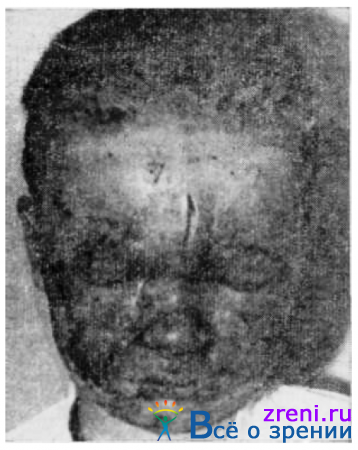
Наиболее часто у детей встречаются термические ожоги(рис. 151)
Рис. 151. Ожог лица и глаз порохом.
ожоги известью, кристаллами марганцовокислого калия, канцелярским клеем. У новорожденных по недосмотру медицинского персонала в момент профилактики гонобленнореи по Матвееву — Креде еще бывают иногда ожоги концентрированным (10—30%) раствором азотнокислого серебра.
У детей ожоги протекают тяжелее, чем у взрослых. Особенно тяжелые повреждения возникают при химических ожогах (рис. 152),
Рис. 152. Ожог роговицы карбидом.
преимущественно щелочами (колликвационный некроз). Ожоги кислотой, особенно серной, также протекают очень тяжело, однако кислота не проникает глубоко в ткань (коагуляционный некроз).
По тяжести ожоги делят на 4 степени, учитывая их локализацию, размеры и состояние (гиперемия, пузыри, некроз) обожженных тканей.
Для ожогов I степени характерны отек и гиперемия тканей, II степени— пузыри, эрозии и поверхностные, легко снимающиеся некротические пленки. Ожог III степени характеризуется некрозом, захватывающим толщу тканей с образованием сероватого складчатого струпа, а IV степени — некротическими изменениями почти во всех оболочках глаза.
Ожоги глаза III—IV степени могут осложняться асептическими увеитами и эндофтальмитами и заканчиваться атрофией глаза. Другое грозное осложнение этих ожогов— перфорация некротизированной капсулы глаза с выпадением оболочек и последующей гибелью всего глаза.
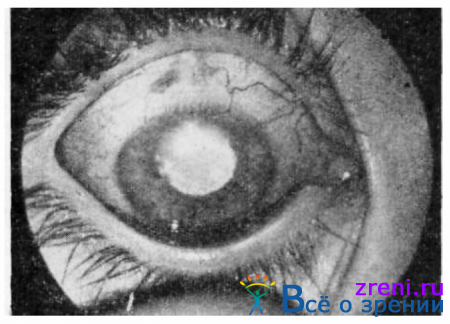
Последствием поражения кожи и конъюнктивы являются рубцовые вывороты и завороты век, их укорочение, приводящее к несмыканию глазной щели и образованию спаек между конъюнктивой век и глазного яблока — симблефарону (рис. 153),
Рис. 153. Рубцовые изменения после ожога (симблефарон, бельмо).
который в отличие от трахоматозного бывает передним.
Ожог могут вызвать попавшие в глаз химическое вещество и раскаленные инородные тела, а также воздействие лучистой энергии. Электросварка без защитных очков, длительное пребывание на снегу, яркий солнечный свет вызывают ультрафиолетовый ожог роговицы и конъюнктивы. Возникает резкая светобоязнь, слезотечение, блефароспазм, отек и гиперемия слизистой оболочки. При биомикроскопии в эпителии роговицы видны пузырьки и эрозии. Наблюдение за солнечным затмением, а также за расплавленным стеклом или металлом без защитных очков может привести к ожогу инфракрасными лучами. Больной жалуется на появление темного пятна перед глазом. При офтальмоскопии отмечается отек сетчатки в макулярной области. Через несколько дней может появиться пигментная крапчатость (дистрофия). Сохранность центрального зрения зависит от степени поражения сетчатки.
Лечение. Первая помощь при химических ожогах глаз заключается в обильном и длительном промывании ожоговой поверхности и конъюнктивальной полости водой, удалении частиц вещества, попавшего в глаз. Дальнейшее лечение направлено на борьбу с инфекцией (местно дезинфицирующие средства), улучшение трофики роговицы (подконъюнктивальные инъекции аутокрови с пенициллином, витаминные капли и мази, инъекции кислорода, внутривенно 40% раствор глюкозы, инъекции под конъюнктиву фосфорилированного рибофлавина, фибринные пленки), уменьшение отека роговицы (закапывание глицерина, фонурит внутрь). В связи с недостаточной оксигенацией роговицы показаны унитиол и цистеин. С целью профилактики спаечного процесса при тяжелых ожогах проводят ежедневный массаж конъюнктивальных сводов стеклянной палочкой после дикаиновой анестезии. При ожогах III и IV степени показана срочная госпитализация в глазной стационар и нередко рекомендуется пластическая операция. В случае ожога анилином следует назначить частые промывания 3% раствором танина, известью— инстилляции 4% раствора динатриевой соли этилендиаминтетрауксусной кислоты (ЭДТА), при ожогах марганцовокислым калием — 5% раствор аскорбиновой кислоты.
↑ Отморожения глаз
Отморожения глазного яблока встречаются чрезвычайно редко, поскольку защитный аппарат предохраняет глаз от воздействия низких температур. Однако при неблагоприятных условиях (у работников арктических экспедиций, летчиков, спортсменов и др.) в результате отсутствия в роговице Холодовых рецепторов возможны случаи отморожения роговицы.
Субъективные ощущения при отморожении проявляются в чувстве «инородного тела» под веками. Поскольку в таких случаях медицинские работники не обнаруживают инородных тел, то в качестве первой помощи закапывают анестетики (дикаин, кокаин). Это в свою очередь усугубляет условия отморожения, так как глаз лишается всякой чувствительности и прекращается защитный рефлекс смыкания век и увлажнение роговицы.
Объективно при отморожении в роговице появляются нежные субэпителиальные пузырьки, на месте которых в дальнейшем образуются эрозии. Явления раздражения глаза отсутствуют вначале и наступают лишь через 6— 8 часов после отморожения (подобно ультрафиолетовым ожогам).
По степени тяжести отморожения подразделяются также, как и ожоги.
Лечение: инстилляции миотиков, витаминных капель, закладывание 1 % синтомициновой эмульсии или сульфациловой мази.
↑ Боевые повреждения органа зрения
Боевые повреждения органа зрения имеют ряд существенных особенностей по сравнению с травмами мирного времени. В отличие от бытовых травм все боевые повреждения являются огнестрельными; чаще ранения глаза наносятся осколками, пулевые встречаются редко. Ранения, как правило, являются множественными и сочетаются с ожогами пороховыми газами.
Характерной особенностью боевых повреждений является высокий процент прободных ранений и тяжелых контузий глаза, повреждений глазницы, комбинирующихся с ранениями черепа и мозга.
Основным принципом лечения является этапность с эвакуацией больного по назначению. Первую помощь оказы
вает раненому на поле боя товарищ или медицинский персонал: наложение повязки из индивидуального пакета. Первая врачебная (глазная) помощь оказывается в день ранения в МСБ или на ПМП: перевязка и медикаментозное лечение. В тот же день раненого направляют в ППГ, ГЛР или эвакогоспиталь, где ему оказывает помощь окулист.
Первое звено офтальмологической помощи — армейская офтальмологическая группа усиления, входящая в ОРМУ. Эти офтальмологические группы вместе с группами по другим специальностям придаются ХППГ, где раненым оказывается первая офтальмохирургическая помощь, заключающаяся в обработке ран. Легко раненые заканчивают лечение в этих госпиталях и возвращаются на фронт. Тяжелораненых направляют в эвакогоспитали I и II эшелонов ТБФ. Там им оказывают офтальмохирургическую помощь в полном объеме.
Раненые, нуждающиеся в длительном лечении, эвакуируются из ГБФ в эвакогоспитали внутреннего района.
У детей нередко наблюдаются повреждения глаза, аналогичные «боевым»: при запусках ракет, взрывах капсулей, патронов, которые производятся без контроля взрослых.
Практические навыки
1. Сделать двойной выворот верхнего века (с векоподъемником и с помощью стеклянной палочки).
2. Осмотреть конъюнктиву век и переднего отдела глазного яблока с боковым освещением, комбинированным методом и на щелевой лампе.
3. Произвести офтальмоскопию в обратном и прямом виде.
4. Исследовать основные зрительные функции глаза.
5. Осуществить рентгенодиагностику инородных тел в глазу.
6. Произвести экзофтальмометрию.
7. Удалить инородные тела с конъюнктивы и роговицы.
8. Оказать первую помощь при ожоге.
9. Наложить асептическую повязку на глаз.
10. Выписать рецепты на медикаменты, применяемые при ожогах.
---
Статья из книги: Руководство к практическим занятиям по детской офтальмологии | Ковалевский Е. И.


Комментариев 0