Ретинопатия недоношенных

Содержание:
Описание
При нарушении нормальной васкуляризации сетчатки у недоношенного ребёнка возникает вазопролиферативная ретинопатия (ретинопатия недоношенных). Клиническая картина заболевания варьирует и зависит от локализации, протяжённости и стадии процесса.
↑ СИНОНИМЫ
Ретролентальная фиброплазия (старое название, применимое лишь для терминальных стадий ретинопатии, при которых за хрусталиком выявляется грубая фиброваскулярная ткань, тесно связанная с отслоенной сетчаткой).
↑ КОД ПО МКБ-10
Н35.1 Преретинопатия.
↑ ЭПИДЕМИОЛОГИЯ
Ретинопатия недоношенных развивается исключительно у недоношенных детей, её частота в популяции варьирует. Чем менее зрел ребёнок к моменту рождения, тем заболевание встречается чаще, достигая 88-95% у детей с массой тела от 500 до 1000 г (рис. 31-1).
- Частота и тяжесть ретинопатии в отдельных странах, регионах и города зависит не только от числа выживших глубоконедоношенных детей, но и от условий их выхаживания и соматической отягощённости. В связи с этим данные о её частоте у различных категорий недоношенных широко варьируются. В частности, в группе риска заболевание развивается в 25-37,4% случае. При этом тяжёлые формы с существенным нарушением зрения возникают у17-50% заболевших.
- Частота ретинопатии и её тяжёлых форм выше в развитых странах, где благодаря совершенствованию условий выхаживания выживает большое число глубоконедоношенных и ранее нежизнеспособных младенцев. В этих странах ретинопатия занимает лидирующее место среди причин слепоты у детей, а частота достигает 75%.
↑ ПРОФИЛАКТИКА
Профилактика заболевания заключается в первую очередь в предупреждении недонашивания и в совершенствовании условий выхаживания недоношенности детей. Это связано с тем, что, помимо степени незрелости ребёнка на момент преждевременного рождения, на развитие ретинопатии и её тяжесть влияет комплекс факторов, называемых факторами риска.
Факторы риска подразделяют на эндогенные и экзогенные.
- Эндогенные факторы риска отражают состояние ребёнка, его гомеостаз (респираторный дистресс синдром, пороки сердца, постгипоксические нарушения ЦНС, сопутствующие инфекции, гипергликемия и др.).
- Экзогенные факторы риска: характер и условия выхаживания - длительность пребывания ребёнка на искусственной вентиляции лёгких, характер кислородотерапии (резкая отмена и/или значительные колебания в режиме применение сурфактанов, адекватная коррекция нарушений перекиси окисления липидов и др.
Помимо профилактики, включающей коррекцию вышеуказанных факторов, существует профилактика прогрессирования заболевания до терминальных стадий, заключающаяся в применении различных способов коагуляции аваскулярной сетчатки и медикаментозного воздействия.
↑ СКРИНИНГ
Для выявления ретинопатии необходима организация профилактических осмотров всех недоношенных из группы риска. Учитывая, что у детей одной и той же степени недоношенности риск её развития колеблется и зависит от комплекса факторов, критерии отбора детей для осмотра в разных странах и регионах варьируют. Применительно к усреднённым условиям нашей страны осмотру подлежат все недоношенные с массой тела менее 1500 г на момент рождения и менее 32 нед гестации, а также более зрелые дети (33-35 нед, с массой тела > 1500 г) при наличии инфекционно-воспалительных заболеваний, гипоксически-геморрагических поражений ЦНС, респираторных нарушений и других факторов риска данного заболевания.
- Первичный осмотр следует проводить начиная с 4-8 нед после рождения ребёнка (сроки дебюта заболевания — 32-34 нед после зачатия).
- Тактика последующего наблюдения зависит от результатов первичного осмотра: при отсутствии признаков ретинопатии и наличии только аваскулярных зон последующий осмотр следует проводить через 2 нед и наблюдать ребёнка до завершения васкуляризации сетчатки или окончания периода риска развития заболевания (до 16 нед после рождения).
- При выявлении I-II стадий (см. далее) осмотр надо проводить еженедельно, а при подозрении на злокачественное течение (ретинопатия недоношенных I зоны, молниеносная форма, «плюс»-болезнь) каждые 2-3 дня.
↑ КЛАССИФИКАЦИЯ
Течение ретинопатии недоношенных подразделяют на активную и регрессивную (рубцовую) фазы.
↑ Активная фаза
Активная фаза — период нарастания патологической вазопролиферации сетчатки. Согласно международной классификации (1984), её подразделяют по стадиям процесса, его локализации и протяжённости.
Стадии
- 0 стадия наличие аваскулярных зон сетчатки, существует потенциальная возможность развития заболевания.
- I стадия — «демаркационная линия» на границе сосудистой и бессосудистой сетчатки.
- II стадия — «вал или гребень» на месте демаркационной линии.
I и II сталии активной ретинопатии недоношенных отражают локализацию патологического процесса интраретинально. Изменения на этих стадиях могут спонтанно регрессировать без выраженных остаточных изменений.
- III стадия - экстраретинальная фиброваскулярная пролиферация, исходящая из области вала и распространяющаяся в СТ.
- IV стадия — частичная экссудативно-тракционная отслойка сетчатки. Данную стадию подразделяют на подстадии: IVa — без вовлечения в процесс макулярной зоны; IVб — с вовлечением в процесс макулы.
- V стадия тотальная отслойка сетчатки, как правило, воронкообразная, подразделяемая на отслойку с широким, узким и закрытым профилем воронки.
Протяжённость. I-III стадии активной ретинопатии недоношенных классифицируют также но протяжённости, измеряемой числом часовых меридианов (от 1 до 12), и по локализации.
Локализация. По локализации процесса (т. е. по границе между васкуляризированной и аваскулярной сетчаткой) выделяют три зоны.
- I зона - условный круг с центром в месте входа сосудов на ДЗН и радиусом, равным удвоенному расстоянию от диска до макулы.
- II зона- кольцо, расположенное по периферии 1 зоны, с наружной границей, проходящей по зубчатой линии в носовом сегменте.
- III зона - полумесяц на височной периферии, кнаружи от II зоны.
Локализация процесса соответствует степени незрелости сетчатки на момент преждевременного рождения, процесс расположен тем ближе к заднему полюсу глаза, чем больше степень недоношенности ребёнка.
Продолжительность активной фазы широко варьирует. Она завершается спонтанным или индуцированным регрессом или фазой рубцевания с остаточными изменениями на глазном дне разной степени выраженности.
Молниеносная форма. Особо выделяют молниеносную, или злокачественную форму активной ретинопатии недоношенных. Поражения при этой форме расположены, как правило, в I зоне. Для неё характерны раннее начало, быстрое течение и плохой прогноз.
↑ Регрессивная фаза
Регрессивная (рубцовая) ретинопатия недоношенных — относительно стабильное состояние. Единой классификации этой фазы нет. Мы предлагаем следующую классификацию, отражающую степень остаточных нарушений после перенесённого активного процесса, и функциональный прогноз.
- I степень - минимальные сосудистые (аномалии хода и ветвления сосудов) и интраретинальные изменения на периферии глазного дна, практически не влияющие на зрительные функции.
- II степень— витреоретинальные изменения на периферии глазного дна с эктопией и/или деформацией макулы и нарушением хода магистральных сосудов сетчатки (смещение сосудистого пучка, изменение угла отхождения сосудов и др.).
- III степень — грубая деформация ДЗН и сосудистого пучка с выраженной эктопией макулы тракционного характера, связанной с наличием остаточной фиброваскулярной ткани за пределами сетчатки.
- IV степень — «серповидная складка сетчатки» с проминенцией в СТ и фиксацией кпереди от экватора, грубым нарушением функций.
- V степень — тотальная воронкообразная тракционная отслойка сетчатки открытого, полуоткрытого или закрытого типа с различной степенью выраженности передней гиалоидной пролиферации.
↑ ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Ретинопатия недоношенных - мультифакториальное заболевание, патогенез которого остаётся во многом неясным. В основе его развития лежит незрелость, несформированность глаза и сетчатки к моменту рождения. Сетчатка плода бессосудиста до 16 нед. В это время начинается рост сосудов от ДЗН по направлению к периферии. Одновременно происходит и формирование сетчатки. Ангиогенез сетчатки завершается к моменту рождения.
- В период начального роста сосудов от ДЗН в слое нервных волокон перипапиллярно появляется скопление веретенообразных клеток, которые, возможно, выступают в качестве клеток-предшественниц сосудистого эндотелия. В пользу этого предположения свидетельствует совпадение локализации и сроков формирования веретенообразных клеток с формированием и ростом сосудов сетчатки. Обсуждается роль мезенхимных клеток и астроцитов в ходе ангиогенеза: известно, например, что астроциты in vitro могут индуцировать, формирование капилляроподобных структур из эндотелия.
- В проценте васкулогенеза веретенообразные клетки мигрируют к периферии через пространства сетчатки, образованные мюллеровской нейроглией.
- Процесс нормального васкулогенеза в сетчатке глаза регулирует ряд цитокинов. Наиболее изучены из них фактор роста эндотелия сосудов (VEGF — vascular endothelial growth factor), инсулиноподобный фактор (IGF — insulin-like growth factor) и фактор роста фибробластов (FGF - fibroblast growth factor).
К моменту преждевременного рождения значительная часть сетчатки остаётся бессосудистой. При данном заболеваний нормальный рост сосудов замедляется или полностью останавливается и начинается патологическая вазопролиферация, формирующая характерную картину активной ретинопатии недоношенных.
Провоцирующий фактор её развития — нарушение регуляции роста сосудов вследствие действия различных причин. Наиболее значимыми принято считать резкие колебания парциального давления 02/С02 в крови, связанные как с общим соматическим состоянием ребёнка, так и нарушением в системе дозирования экзогенного О2.
Независимо от срока рождения ретинопатия развивается в 31-35 нед после зачатия и проходит в своём развитии две фазы:
- I фаза - остановка нормального роста и частичная облитерация сосудов;
- II фаза - патологическая вазопролиферация.
Обсуждается генетическая предрасположенность к развитию ретинопатии недоношенных, на что указывают различия в её частоте и тяжести у детей различных этнических групп, а также наличие генетически обусловленных заболеваний со сходными клиническими проявлениями (семейная экссудативная витреоретинопатия, болезнь Норри).
Один из механизмов патогенеза заболевания — действие свободных радикалов на мембранные структуры сетчатки и её сосудов. Сниженная способность недоношенных противостоять свободным радикалам ведёт к интенсивной пероксидации плазматических мембран и повреждению клеток, что, в свою очередь, приводит к формированию массивных межклеточных связей, нарушению нормальной миграции клеток.
Есть данные и об участии иммунопатологических факторов в развитии данного заболевания.
↑ КЛИНИЧЕСКАЯ КАРТИНА
На глазном дне недоношенных (в норме) всегда выявляются аваскулярные зоны по периферии сетчатки, причём их протяжённость тем больше, чем меньше гестационный возраст ребёнка на момент рождения. Наличие аваскулярных зон не является заболеванием, это лишь свидетельство незавершённости васкулогенеза и, соответственно, возможности развития ретинопатии недоношенных в дальнейшем.
Клинические проявления заболевания варьируют и зависят от стадии процесса.
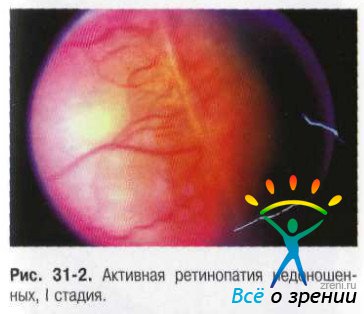
- I стадия.На границе сосудистой и бессосудистой сетчатки появляется белесоватая линия, расположенная в плоскости сетчатки. Задний полюс глаза при этом может быть практически не изменён. Изредка находят извитость и расширение сосудов. На периферии глазного дна перед линией сосуды при прогрессировании процесса, как правило, расширены и извиты, могут формировать аномальные ветвления, сосудистые аркады, внезапно обрывающиеся и не проникающие в бессосудистую сетчатку (рис. 31-2).
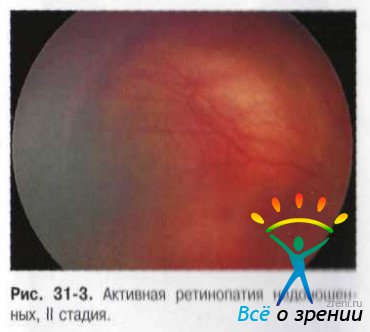
- II стадия.Сетчатка на месте демаркационной линии утолщается, проминирует в СТ, формируя желтоватого цвета вал. Иногда вал выглядит гиперемированным за счёт проникших в него сосудов. Сосуды сетчатки перед валом, как правило, резко расширены, извиты, беспорядочно разветвляются и образуют артериовенозные шунты, своеобразные "щётки" на концах сосудов. Сетчатка в этой зоне отёчна, может появляться и перифокальный отёк СТ. Чаще (чем в I стадии) выявляются и изменения перипапиллярной .... сетчатки и расширения сосудов (рис 31-3).
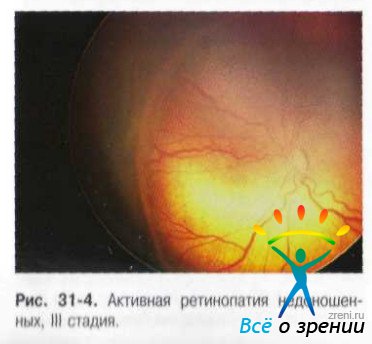
- III стадия характеризуется появлением экстраретинальной фиброваскулярной пролиферации и области вала. При этом усиливается сосудистая активность в заднем полюсе глаза, увеличивается экссудации в СТ, становятся более мощными артериовенозные шунты на периферии, они формируют протяжённые аркады и сплетения. Экстраретинальная пролиферация может иметь вид нежных волокон с сосудами или плотной ткани, расположенной над валом (рис. 31-4).
III стадия с распространённостью на 5 часовых меридианов подряд (или суммарно на 8) носит название пороговой, так как и этот период резко снижается вероятность спонтанного регресса заболевания (не более 25-30%).
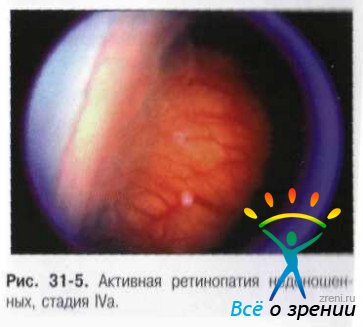
- IV стадия. Возникает частичная отслойка сетчатки (как за счёт серозногеморрагического компонента, так и за счёт формирующейся тракции со стороны новообразованной фиброваскулярной ткани) (рис. 31-5, 31-6).
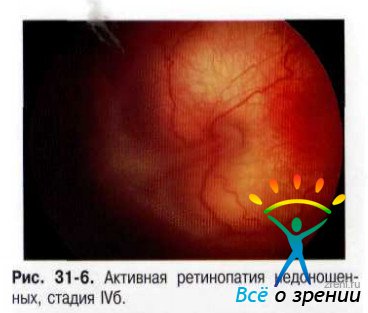
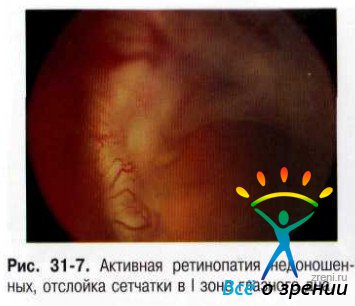
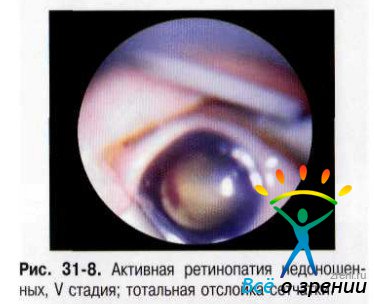
- V стадия— полная (тотальная) отслойка сетчатки. В связи с характерной локализацией новообразованной фиброваскулярной ткани, а также в связи с выраженной деструкцией СТ, появления в нём полостей и пустот отслойка сетчатки, как правило, носит воронкообразный характер (рис. 31-7, 31-8).
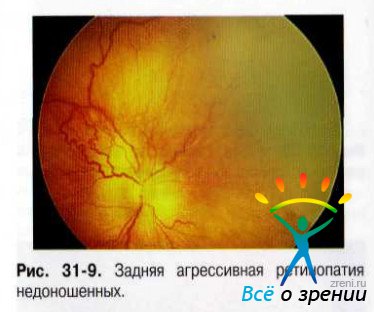
Молниеносная ретинопатия недоношенных, злокачественная или "плюс"-болезнь.Характерно быстрое прогрессирование заболевания. В процесс, как правило, вовлекается задний полюс глаза. Сосуды сетчатки резко расширены и извиты, формируют мощные сосудистые аркады на периферии. Характерны кровоизлияния различной локализации и выраженные экссудативные реакции. Этой форме сопутствует ригидность зрачка, неоваскуляризация радужки, экссудация в СТ, что весьма затрудняет детальный осмотр глазного дна (рис. 31-9,31-10).
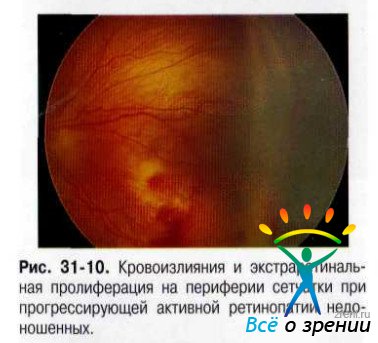
Активная фаза длится в среднем 3-6 мес и завершается спонтанным самопроизвольным регрессом в первых двух стадиях заболевания или фазой рубцевания с разной степенью выраженности остаточных изменений на глазном дне (вплоть до тотальной отслойки сетчатки).
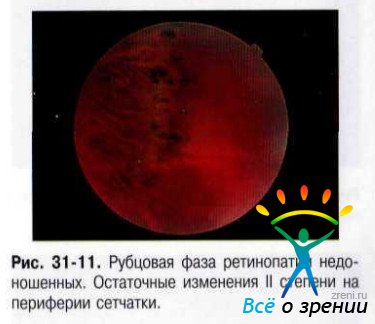
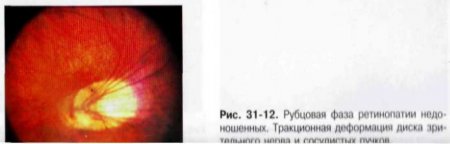
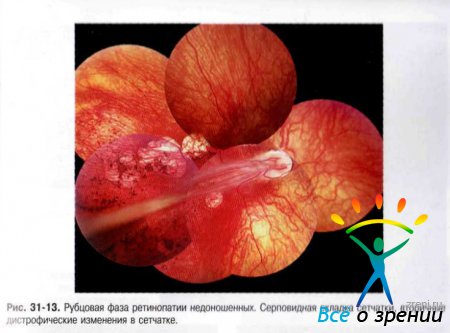
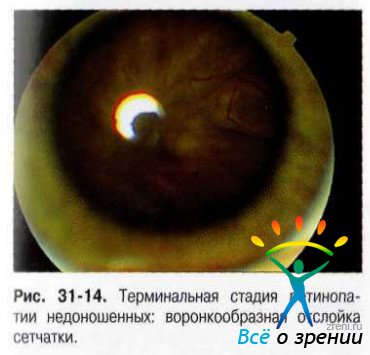
Регрессивная фаза. Для регрессивной фазы характерны сосудистые, ретинальные и витреальные нарушения. Сосудистые изменения: незавершённость васкуляризации сетчатки на периферии, наличие аномального ветвлении сосудов, формирование аркад, артериовенозных шунтов, телеангиоэктазий и др. В области заднего полюса может выявляться смещение магистральных сосудов, их извитость, изменение (уменьшение) угла отхождения сосудов при ветвлении и др. Изменения собственно сетчатки: перераспределение пигмента, зоны атрофии сетчатки, формирование пре-, суб- и интраретинальных мембран, разрывов и истончений сетчатки. В тяжёлых случаях развивается тракционная деформация ДЗН, эктопия и деформация макулы, формируются серповидные складки и отслойка сетчатки (рис. 31-11, 31-12, 31-13, 31-14).
В терминальных стадиях рубцовой ретинопатии недоношенных имеются изменения и со стороны переднего сегмента глаза: зрачковые деформации, вторичные помутнения хрусталика, смещение вперёд иридохрусталиковой диафрагмы, что ведёт к формированию мелкой передней камеры, контактов радужки и хрусталика с роговицей, последующего вторичного помутнения роговицы и нередкого повышения ВГД.
Ретинопатия недоношенных, особенно III-IV стадий, сопровождается отставанием или остановкой в росте глаза — симптом микрофтальма. Частые сопутствующие изменения - миопия, а также различные формы косоглазия (паретическое содружественное, вторичное).
↑ ДИАГНОСТИКА
Для ранней диагностики заболевания необходима правильная организация профилактических осмотров детей группы риска.
↑ Инструментальные исследования
- При существенном нарушении прозрачности сред (экссудативно-геморрагические реакции) необходимо проведение УЗИ, позволяющего выявить экстраретинальные проявления ретинопатии недоношенных и уточнить диагноз в III—V стадиях. Начальные (I и II) стадии заболевания практически не дают ультразвуковой симптоматики и выявляются офтальмоскопически.
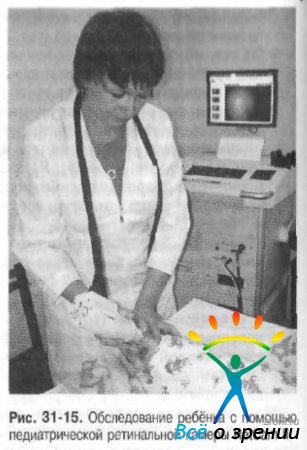
- В последние годы появилась возможность исследования периферии глазного дна недоношенных с помощью цифровых широкоугольных педиатрических камер Ret Cam, позволяющих не только объективно оценивать состояние глазного дна, по и проводить дистанционное консультирование и консилиумы в сложных случаях (рис. 31-15).
- В активных стадиях заболевания обследование следует ограничить офтальмоскопией, ультразвуковым В-сканированием и при необходимости исследованием ЗВП.
Диагноз основывают на выявлении характерной клинической картины.
- Учитывая характерные клинические проявления и начальную локализацию процесса, основное внимание следует уделять осмотру периферии глазного дна. Для этого необходимо достижение максимального мидриаза, использование методики непрямой бинокулярной офтальмоскопии, а также осуществление нетравматичных поворотов глазного яблока в нужном направлении (применение склеральных депрессоров у недоношенных детей противопоказано).
- Чрезвычайно важное условие осмотра — минимизация травматичности, исключение каких-либо давящих на глаз воздействий. Это связано с риском развития глазо-сердечных и глазо-лёгочных рефлексов (апноэ, бради- и тахикардия, аритмия).
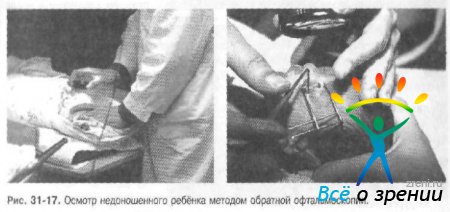
- Уменьшению травматичности осмотра способствует применение векорасширителей или векоподъёмников для недоношенных, а также крючков специальной конструкции (или мышечных крючков) для атравматичного поворота глазного яблока. Профилактические осмотры необходимо проводить в присутствии врача-неонатолога, реаниматолога или опытной медицинской сестры (в зависимости от состояния ребёнка) (рис. 31-16, 31-17).
- Характерная для недоношенных ригидность зрачка, особенно выраженная при злокачественной форме заболевания, требует существенных усилий для достижения достаточного мидриаза. Необходимо многократное закапывание мидриатиков (за 45, 30 и 15 мин до начала осмотра).
↑ Дифференциальная диагностика
Необходимость дифференциальной диагностики в активном периоде заболевания возникает:
- при бурном течении ретинопатии с выраженной экссудацией и геморрагическим компонентом — с ретинобластомой и врождённым увеитом;
- при наличии отёка роговицы и гипертензии — с врождённой глаукомой;
- при наличии изменений со стороны заднего полюса глаза (в том числе геморрагий) - с застойным ДЗН и геморрагиями новорождённых.
Дифференциальная диагностика должна учитывать характерный анамнез (наличие или отсутствие глубокой недоношенности), двусторонний, достаточный симметричный процесс при активной фазе заболевания, типичные клинические проявления.
При дифференциальной диагностике с ретинобластомой необходимо проводить тщательное ультразвуковое и диафаноскопическое обследование.
Наибольшие затруднения вызывает правильная интерпретация изменений со стороны глаз при рубцовой (регрессивной) ретинопатии недоношенных при позднем выявлении процесса, отсутствии данных о состоянии глаз в активном периоде заболевания. Наиболее частыми ошибочными диагнозами в этих случаях являются первичное персистирующее СТ, токсокароз, увеит, ретиношизис, болезнь Норри, семейная экссудативная витреоретинопатия.
↑ Пример формулировки диагноза:
ОD - активная ретинопатии недоношенных, II зона.
OD - I стадия, 12 часовых меридианов.
OS - II стадия, 5 часовых меридианов.
↑ ЛЕЧЕНИЕ
Цель лечения - профилактика прогрессирования заболевания и минимизация остаточных изменений регрессивной ретинопатии недоношенных.
↑ Показания к госпитализации
Госпитализация показана:
- при необходимости проведения лазерного, криохирургического или хирургического вмешательства под наркозом;
- для проведения углублённого обследования под наркозом;
- для форсированного медикаментозного лечения тяжёлых и осложнённых форм активной и рубцовой ретинопатии недоношенных (редко).
↑ Немедикаментозное лечение
В активном периоде заболевания при его прогрессирующем характере и после профилактического коагуляционного лечения в ряде случаев показано проведение дозированной кислородотерапии.
В регрессивном периоде — мероприятия, направленные на развитие зрения (плеоптическое лечение), а также различные физиотерапевтические (магнитофорез, электрофорез, инфразвук) и стимулирующие (чрескожная электростимуляция зрительного нерва) процедуры по показаниям.
↑ Медикаментозное лечение
Достоверных данных об эффективности медикаментозного лечения при прогрессировании активной ретинопатии недоношенных нет. Показано симптоматическое лечение при выраженном экссудативно-геморрагическом компоненте или гипертензии.
↑ Хирургическое лечение
Хирургическое лечение проводят:
- с целью профилактики прогрессирования активной фазы заболевания до терминальных стадий;
- с реабилитационной целью в терминальных стадиях, в стадии остаточной активности или рубцовом периоде;
- с органосохраняющей целью.
Коагуляция аваскулярной сетчатки - единственный общепризнанный метод профилактики прогрессирования ретинопатии недоношенных до терминальных стадий и, соответственно, способ сохранения полезного зрения.
- Показания к проведению профилактической коагуляции: прогрессирование до пороговой стадии при обычном течении заболевания или появление первых признаков экстраретинальной вазопролиферации при ретинопатии недоношенных I зоны и/или злокачественного течения ретинопатии I и II зон.
- Коагуляции подлежит вся площадь аваскулярной сетчатки.
- Для коагуляции могут быть использованы различные как транссклеральные, так и транспупиллярные методики.
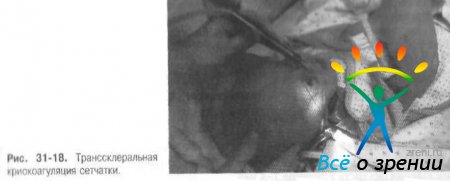
- Для транссклеральной коагуляции применяют криохирургические и диод-лазерные установки с ретинальными наконечниками. Для транспупиллярного воздействия — как аргоновый, так и диодный лазеры (рис. 31-18, 31-19, 31-20).
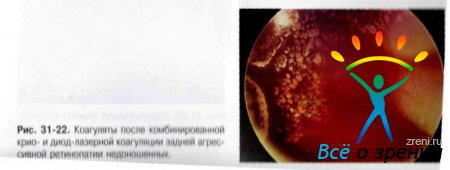
- Выбор методики вмешательства зависит от технических возможностей и клинических проявлений заболевания. При ригидном зрачке, наличии зрачковых мембран, недостаточной прозрачности сред транспупиллярные методики связаны с риском осложнений и не дают возможности полной коагуляции зон на крайней периферии. Транссклеральные методики хуже дозируются и не позволяют коагулировать область заднего полюса. В связи с этим целесообразна комбинация этих методов (рис. 31-21, 31-22).
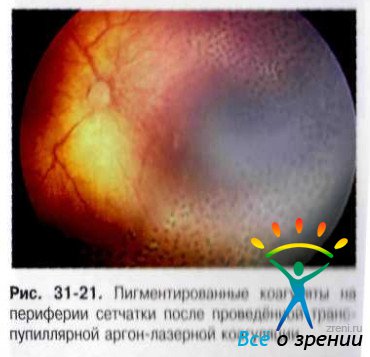
- Эффективность профилактической коагуляции зависит от множества факторов (формы заболевания, полноты и своевременности коагуляции) и варьирует от 60 до 98%.
- Принимая во внимание, что средняя частота спонтанного регресса в пороговой стадии ретинопатии недоношенных составляет лишь 30%, целесообразность проведения профилактической коагуляции при прогрессировании её активной формы не вызывает сомнений.
При неэффективности профилактической коагуляции и прогрессировании заболевания до IV-V стадий необходимо проведение изолированной витрэктомии или ленсвитрэктомии. Возможно применение операций локального или циркулярного «давления склеры, а также их комбинация с витрэктомией. Тактика лечения зависит от тяжести процесса, а эффективность — как от тяжести процесса, так и от сроков проведённой операции и варьирует от 35 до 80%. Только у половины успешно прооперированных наступает улучшение или появление зрения.
↑ Показания к консультации других специалистов
В связи с высокой частотой сопутствующих нарушений ЦНС обязательна консультация невропатолога.
↑ Дальнейшее ведение
После операции есть необходимость в индивидуальном уходе за больным и наблюдении окулиста в течение 2-4 нед.
Все дети, перенёсшие ретинопатию недоношенных, независимо от степени тяжести и исхода заболевания, нуждаются в длительном диспансерном наблюдении. В связи с наличием сопутствующих аметропий и глазодвигательных нарушений, риском развития осложнений в отдалённом периоде (сроки до 15-20 лет) не только при тяжёлых исходах ретинопатии, но и спонтанном регрессе с высокими функциональными показателями длительность периода наблюдения составляет 15-20 лет, при необходимости — пожизненно.
↑ Информация для родителей пациента
Все недоношенные дети с массой тела на момент рождения менее 2000 г и сроком гестации менее 35 нед, особенно при наличии соматической отягощённости, должны быть осмотрены специально подготовленным офтальмологом в сроки 4-8 нед после рождения и наблюдаться до тех пор, пока не минует опасность развития заболевания. Интервалы и длительность наблюдения определяет офтальмолог.
У недоношенных детей, помимо ретинопатии, часто развивается близорукость и другие аномалии рефракции, а также различные глазодвигательные нарушения. Поэтому (даже при отсутствии жалоб) недоношенный ребёнок должен быть осмотрен окулистом в 6-. 12- и 18-месячном возрасте.
↑ ПРОГНОЗ
Прогноз зависит от тяжести заболевания и спектра сопутствующих нарушений органа зрения и ЦНС.
Острота зрения зависит от выраженности остаточных изменений на глазном дне, наличия анизометропий и аметропий, глазодвигательных нарушений и состояния высших отделов зрительного анализатора.
Несмотря на достижения в диагностике и лечении, ретинопатия недоношенных занимает одно из первых мест среди детской слепоты во всех развитых странах (США, Япония, Евросоюз), где налажена система выхаживания глубоконедоношенных детей с массой тела при рождении 500-1000 г.
Статья из книги: Офтальмология. Национальное руководство | Аветисов С.Э.






Комментариев 0