Методика гониоскопического исследования

Содержание:
Описание
↑ Объект исследования, физические основы и принципы гониоскопии
При простом осмотре переднего отдела глазного яблока, как, впрочем, и при биомикроскопии, взору исследователя остаются недоступными самые периферические отделы передней камеры, где могут локализоваться серьезные патологические изменения. В этой зоне, называемой иридо-корнеальным углом передней камеры глаза (рис. 44),
Рис. 44. Схема периферического участка передней камеры глаза.
1 — роговица; 2—полупрозрачный лимб; 3—склера; 4 — склеральный венозный синус (шлеммов канал); 5 — цилиарное тело; 6 — радужная оболочка; 7 — иридокорнеальный угол.
1 — роговица; 2—полупрозрачный лимб; 3—склера; 4 — склеральный венозный синус (шлеммов канал); 5 — цилиарное тело; 6 — радужная оболочка; 7 — иридокорнеальный угол.
на малой площади располагаются: корень радужки, передняя часть цилиарного тела, а также трабекулярный аппарат, через который осуществляется отток камерной влаги из глаза в венозный синус (шлеммов канал).
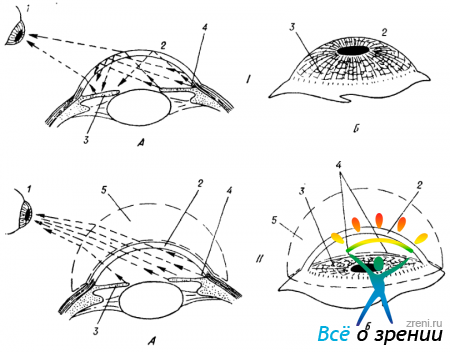
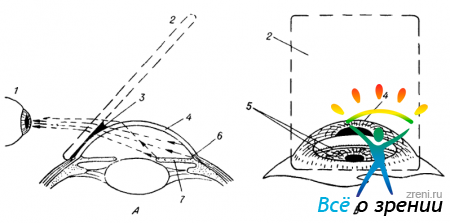
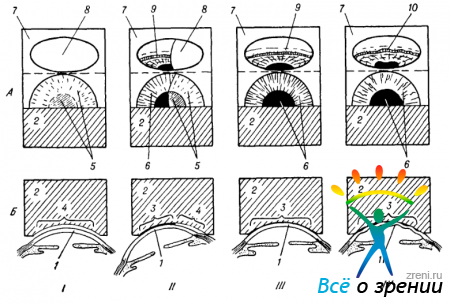
Снаружи зона иридо-корнеального угла прикрыта непрозрачной тканью. Поэтому она не может быть осмотрена со стороны лимба. Не удается увидеть ее и через роговицу. Лучи, исходящие из угла камеры, падают под слишком острым углом на переднюю поверхность роговой оболочки, вследствие чего они претерпевают здесь полное внутреннее отражение и не выходят из глаза (рис. 45, I, А).
Рис. 45. Осмотр периферических отделов передней камеры глаза при обычных условиях (I) и при использовании выпуклой контактной линзы (II).
А — схема, вид сбоку; Б — схема наблюдаемой картины. 1 — глаз наблюдателя; 2 — роговица исследуемого глаза; 3—радужная оболочка; 4 — иридо-корнеальный угол; 5 — контактная линза (стрелками обозначен ход лучей).
А — схема, вид сбоку; Б — схема наблюдаемой картины. 1 — глаз наблюдателя; 2 — роговица исследуемого глаза; 3—радужная оболочка; 4 — иридо-корнеальный угол; 5 — контактная линза (стрелками обозначен ход лучей).
В этих условиях сбоку мы видим через роговицу в сущности ту же картину, что и спереди: радужную оболочку и зрачок, которые как бы выпячиваются кпереди и кажутся чуть ли не соприкасающимися с роговицей (рис. 45, I, Б). Такой оптический обман не возникает лишь в очень редких случаях — на глазах с кератоглобусом, когда выпуклость роговицы возрастает настолько, что эффект полного внутреннего отражения лучей, исходящих из зоны угла, исчезает, и мы начинаем видеть переднюю камеру сбоку такой, какой себе ее представляем на разрезе. Тот же результат может быть получен на любом глазу, если недостаточную выпуклость роговицы восполнить искусственно контактной линзой с подобранной соответствующим образом кривизной передней и задней поверхности (так называемой «гониолинзой»). Схема осмотра иридо-корнеального угла с помощью этого приема представлена на рис. 45, II. Сопоставление фигур I, Б и II, Б этого рисунка наглядно иллюстрирует эффект такой методики исследования, именуемой «гониоскопией».
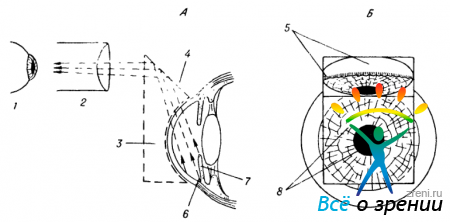
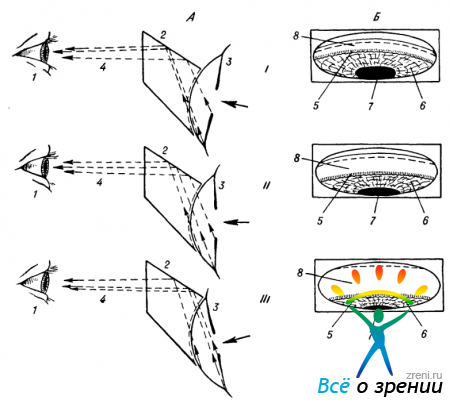
Обеспечить выход интересующих нас лучей из глаза можно и иными, сходными по идее приемами. Заменяя сферическую наружную поверхность гониолинзы наклонной зеркальной поверхностью, удается повернуть выходящие из глаза лучи таким образом, чтобы они ориентировались параллельно анатомической оси глаза. Использование таких зеркальных гониоскопов незаменимо для осмотра угла передней камеры при помощи щелевой лампы (рис. 46).
Рис. 46. Осмотр нижнего отдела передней камеры с помощью зеркального гониоскопа и щелевой лампы.
А - схема, вид сбоку; Б — картина, наблюдаемая в микроскоп: 1 — глаз наблюдателя; 2—микроскоп; 3 — гониоскоп; 4 — зеркальная грань гониоскопа; 5 — отражающаяся в этой грани картина нижней части иридо-корнеального угла (6); 7—радужка; 8 — зрачок и часть радужки, видимые через переднюю грань гониоскопа (стрелками обозначен ход лучей).
А - схема, вид сбоку; Б — картина, наблюдаемая в микроскоп: 1 — глаз наблюдателя; 2—микроскоп; 3 — гониоскоп; 4 — зеркальная грань гониоскопа; 5 — отражающаяся в этой грани картина нижней части иридо-корнеального угла (6); 7—радужка; 8 — зрачок и часть радужки, видимые через переднюю грань гониоскопа (стрелками обозначен ход лучей).
Наконец, упомянем и третий (упрощенный) вариант исследования, когда полное внутреннее отражение устраняется за счет контакта роговицы с прозрачной пластинкой. При этом образуется мениск слезной жидкости, выполняющий зазор между этими двумя оптическими средами с разной кривизной поверхности (рис. 47).
Рис. 47. Упрощенная гониoскопия.
А— схема, вид сбоку; Б — схема наблюдаемой картины. 1 — глаз наблюдателя; 2 — прозрачная пластинка; 3 — мениск жидкости, расширяющий зону контакта пластинки с роговицей (4); 5—видимая сквозь «окно» в зоне контакта картина противолежащей части иридо-корнеального угла (6) и радужки (7).
А— схема, вид сбоку; Б — схема наблюдаемой картины. 1 — глаз наблюдателя; 2 — прозрачная пластинка; 3 — мениск жидкости, расширяющий зону контакта пластинки с роговицей (4); 5—видимая сквозь «окно» в зоне контакта картина противолежащей части иридо-корнеального угла (6) и радужки (7).
Этот способ имеет много дефектов, но он вполне приемлем, когда нет никаких специальных приборов.
Гониоскопию целесообразно (а в ряде случаев — необходимо) производить при диагностике инородных тел, расположенных в углу передней камеры, при опухолях и кистах радужной оболочки и цилиарного тела, при глаукоме, при травматическом иридодиализе, при пороках развития иридо-корнеального угла и т. д. Важное значение приобретает гониоскопическое исследование при рецидивирующем иридоциклите в связи с бывшим ранее проникающим ранением роговицы. Нередко мельчайшее инородное тело (стекло, камень, частицы пороха), находящееся в углу передней камеры, не определяется даже рентгенологически. Являясь постоянным механическим раздражителем, такой осколок может с течением времени вызвать не только иридоциклит, но и тяжелую дистрофию роговицы. И только гониоскопическое исследование позволяет обнаружить и удалить такое инородное тело.
При кистах и опухолях радужной оболочки гониоскопическое исследование помогает сделать заключение о распространенности новообразования в сторону иридо-корнеального угла. Данные гониоскопии могут быть решающими в выборе оперативного вмешательства (энуклеация, иридэктомия, иридоциклоэктомия). Исследование угла передней камеры необходимо проводить также у всех больных глаукомой. Наметившаяся в последние годы тенденция выделять различные патогенетические формы первичной глаукомы (ангулярная, трабекулярная, склеральная и др.), естественно, не может быть широко реализована без гониоскопических исследований. Без них нельзя обойтись и в тех случаях, когда приходится решать вопрос о показаниях к патогенетически ориентированным операциям при глаукоме (гониотомия, трабекулотомия, синусотомия, иридо-циклоретракция и др.). Гониоскопию рекомендуется также производить после антиглаукоматозных операций, в особенности если внутриглазное давление не нормализовалось. Изучение состояния иридо-корнеального угла в этих случаях иногда помогает выяснить причину недостаточной эффективности антиглаукоматозной операции, получить данные для прогноза и для выбора метода повторного вмешательства.
Несмотря на такое разнообразие показаний к исследованию угла передней камеры, патологические изменения в этой области, с точки зрения методики исследования, должны быть разделены всего на две группы. Первую группу составляют довольно грубые морфологические искажения гониоскопической картины. Это — отрывы корня радужки, циклодиализ, передние синехии, появление в зоне угла экссудата, крови, инородных тел, опухолей и т. д. Ко второй группе следует отнести более тонкие патологические сдвиги, которые бывают заметны лишь при использовании достаточных увеличений, нередко — только в сочетании с фокальным освещением объекта (микрогониосинехии, изменения трабекулярного аппарата и т. д.). Методика гониоскопии, направленная на выявление этих двух типов клинических изменений, естественно, не может быть единой. Целесообразно различать поэтому обзорное исследование (макрогониоскопию) и уточняющее исследование (микрогониоскопию).
↑ Обзорная гониоскопия
Для макрогониоскопии могут быть использованы 2 способа: осмотр иридо-корнеального угла через прозрачную пластинку и с помощью гониолинз.
Принцип первого из них был пояснен на рис. 47. В качестве контактной пластинки можно использовать предметное стекло с зашлифованными краями, очковые линзы различной диоптрийности, освобожденные из ободков и т. д. Лучше пользоваться неастигматической сильной положительной линзой ( + 10,0~ +20,0 D), взятой из набора пробных очковых стекол. Ее задняя вогнутая поверхность более соответствует форме роговицы, чем поверхность пластинки или двояковыпуклой линзы. Поэтому общая зона контакта получается более широкой, и нежелательная деформация роговицы (при излишнем давлении на глаз) бывает не столь выражена. Вместе с тем, обеспечивается и некоторое увеличение гониоскопической картины, как при использовании всякой собирающей линзы. Правда, такую линзу без оправы удерживать в пальцах не легко; узкий металлический ободок с рукояткой упрощает исследование.
За 30 минут до гониоскопии в конъюнктивальный мешок дважды вводится 0,5% раствор пилокарпина для оттягивания корня радужки. Стекло обезжиривается эфиром или спиртом, высушивается и берется врачом в левую руку как офтальмоскопическая лупа. В правой руке необходимо держать яркий источник света, лучше — электроофтальмоскоп, но можно и зеркальный. Больной укладывается на каталку или операционный стол лицом вверх; в глаз закапывается 0,25% раствор дикаина. Веки раздвигаются векорасширителем или пальцами ассистента. Если осматривается нижний отдел передней камеры, приходится стоять в изголовье стола. При осмотре боковых и верхних отделов иридо-корнеального угла нужно занимать положение, удобное для исследования.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
При осмотре нижнего отдела передней камеры взор больного отклоняется книзу на 30—40°. К периферической зоне верхнего отдела роговицы плотно, но без давления, приставляется линза. Перед этим в глаз больного вновь закапывается несколько капель раствора дикаина, чтобы мог образоваться жидкостный мениск. Нижний край линзы должен плотно прилегать к глазу склеральнее лимба. Дальше плоскость линзы отходит от роговицы, а образующееся клиновидное пространство в силу капиллярности заполняется жидкостью. Следует избегать избыточного давления на глаз в месте контакта, так как при этом десцеметова оболочка собирается в складки, которые мешают осмотру. Врач, находясь со стороны головы исследуемого, осматривает через плоскость контакта линзы и роговицы нижний отдел передней камеры с помощью бинокулярной лупы.
Для исследования верхнего и боковых отделов угла передней камеры взор больного отклоняется в нужную сторону, а линза приставляется со стороны, противоположной осматриваемому участку. Но это сделать труднее.
Освещать угол передней камеры можно двояко: либо через роговицу в зоне наблюдения (то есть прямо), либо через склеру и лимб, расположенные в области осматриваемого участка (то есть диафаноскопически). Для последнего вида освещения подходит электроофтальмоскоп (с офтальмоскопической головкой или же со склеральным конусом). Прямое освещение лучше выделяет внутренние, покровные элементы иридо-корнеального угла. Напротив, при диафаноскопическом просвечивании более отчетливо выступают элементы глубоких структур угла (трабекулы, синус), если, конечно, они по цвету отличаются от фона (кровь в синусе, пигмент и т. д.). Оба способа дают дополняющую друг друга информацию.
Исследование угла передней камеры удобнее производить с помощью гониолинз (рис. 48).
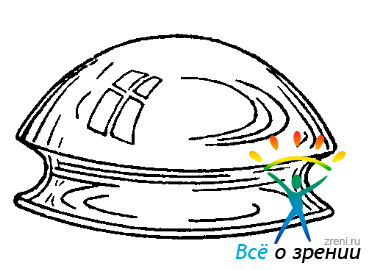
Рис. 48. Гониолинза Поляка.
Подготовка больного и общая обстановка исследования — такие же, как и в предыдущем случае. Векорасширитель не нужен, так как гониолинза сама удерживает веки от смыкания. Перед исследованием гониолинза обмывается раствором цианистой ртути 1 : 5000 и физиологическим раствором. После капельной анестезии между веками лежащего на спине исследуемого вводится гониолинза нужной величины. Края век входят в кольцевой желобок линзы и прочно удерживают ее над глазным яблоком. Узкая щель, образующаяся между задней поверхностью линзы и передней поверхностью роговицы, заполняется физиологическим раствором. Его осторожно вводят под линзу с височной стороны шприцем через канюлю. При этом исследуемый должен повернуть голову и глаз в противоположную сторону, чтобы вводимая жидкость могла вытеснить из-под линзы воздух, пузырьки которого мешают исследованию.
Гониолинза по сравнению с упрощенной гониоскопией дает более широкое поле обзора, большее увеличение гониоскопической картины, большее удобство осмотра всей окружности иридо-корнеалыюго угла. Она освобождает одну руку исследователя. С нашей точки зрения, осмотр угла передней камеры с помощью гониолинз удобен и для педагогических целей (особенно, если вместо бинокулярной лупы использовать операционный микроскоп). После того, как гониоскопическая картина угла передней камеры будет освоена с помощью гониолинз, удается проще переходить к следующему этапу исследования — биомикрогониоскопии (при условии, если методика биомикроскопии уже изучена).
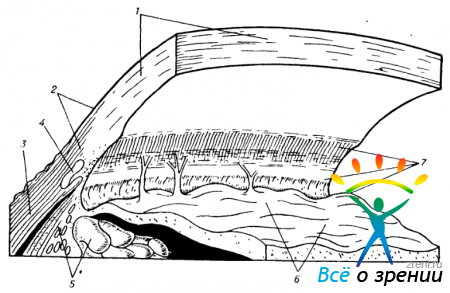
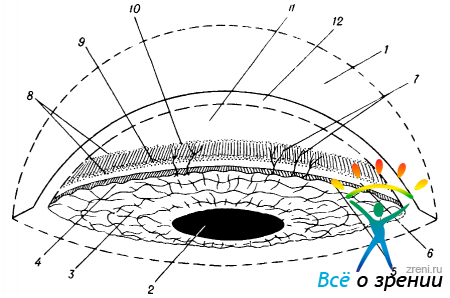
В ходе обзорной гониоскопии наблюдаемая картина сопоставляется с картиной нормального иридо-корнеального угла, которая приведена на рис. 49.
Рис. 49. Схематическая картина иридо-корнеального угла, видимая гониоскопически при диффузном освещении.
1— гониолинза; 2 — зрачок; 3 — радужка; 4 — корень радужки; 5 — цилиарное тело; 6— склеральная шпора; 7 — волокна гребенчатой связки; 8 — корнео-склеральные трабекулы; 9—область проекции венозного склерального синуса; 10 — переднее пограничное кольцо Швальбе; 11 — внутренний свод роговицы; 12 — контур роговицы.
1— гониолинза; 2 — зрачок; 3 — радужка; 4 — корень радужки; 5 — цилиарное тело; 6— склеральная шпора; 7 — волокна гребенчатой связки; 8 — корнео-склеральные трабекулы; 9—область проекции венозного склерального синуса; 10 — переднее пограничное кольцо Швальбе; 11 — внутренний свод роговицы; 12 — контур роговицы.
Исследование обычно начинают с осмотра радужной оболочки (от зрачка по направлению к ее периферии). Далее изучают область угла передней камеры и, наконец, заднюю поверхность роговицы, которая нависает в виде свода над радужкой.
К корню радужной оболочки принято относить крайние складки радужки. Последняя складка, известная под названием «борозды Фукса», является периферической частью корня радужной оболочки.
Вслед за корнем радужной оболочки расположена узкая полоска цилиарного тела. Она имеет серовато-коричневый цвет, а у пожилых лиц цвет ее становится матово-серым. Иногда из-за неровной поверхности периферической складки радужки полоска цилиарного тела может казаться неравномерной по ширине. У некоторых лиц можно увидеть идущие поперек полоски цилиарного тела тонкие волокна гребенчатой связки. Она состоит из волокон радужной оболочки, которые тянутся от корня к лимбосклеральной части камерного угла. Ее не следует путать с корнео-склеральными трабекулами и гониосинехиями.
Выше цилиарного тела располагаются ткани, относящиеся уже не к сосудистому тракту, а к фиброзной капсуле глаза. Гониоскопически здесь выделяются следующие анатомические образования.
Склеральная шпора — это выступ, к которому прикрепляется цилиарное тело. Она нередко бывает заметна как светлая, неширокая полоска, граничащая с цилиарным телом. Однако в тех случаях (чаще в пожилом возрасте), когда покрывающие ее трабекулы теряют прозрачность, она неразличима.
Над шпорой расположена зона корнео-склеральных трабекул, которая сверху ограничена пограничным кольцом Швальбе. Трабекулы отделяют венозный склеральный синус от передней камеры. При гониоскопии зона трабекул видна в виде светлосерой широкой полосы. В пожилом возрасте цвет ее меняется, она становится тускло-серой. В большинстве случаев на поверхности и в глубине трабекулярной сети имеется пигмент, количество которого в старости (а также при некоторых заболеваниях глаз) может возрастать.
Венозный склеральный синус (шлеммов канал) гониоскопически не виден, так как со стороны камеры он расположен под трабекулами в склеральной борозде. Внутренней стенкой синуса являются сами трабекулы, а наружной — склеральная ткань. Тем не менее, довольно часто шлеммов канал можно обнаружить благодаря тому, что его проекция обычно наиболее интенсивно пигментирована.
При отсутствии пигмента склеральный синус бывает виден в том случае, когда он наполнен кровью. Это возможно при гипотонии. Наблюдаемое иногда кровенаполнение синуса в нормальных условиях объясняют давлением, которое оказывает гониоскоп на глаз.
Переднее пограничное кольцо Швальбе представлено белой, слегка выступающей полоской. Оно является границей десцеметовой оболочки, с одной стороны, и корнео-склеральных трабекул — с другой. Иногда кольцо Швальбе видно плохо. Чаще по его окружности в желобке также оседает черный пигмент, благодаря которому эта зона контурируется лучше.
↑ Уточняющая гониоскопия
Получение дополнительных сведений о конфигурации и тонкой структуре иридо-корнеального угла возможно прежде всего при значительном увеличении гониоскопической картины. Если сохранять диффузное освещение, такая микрогониоскопия может быть осуществлена комбинированным использованием гониолинзы и операционного микроскопа, который выпускается отечественной промышленностью. Сочетать большое увеличение гониоскопической картины с фокальным освещением удается только при одновременном использовании гониоскопа и щелевой лампы. Микрогониоскопия является более сложным и очень динамичным методом исследования. Пожалуй, это одна из самых грудных для обучения методик офтальмологической приборной диагностики. При исследовании камерного угла с помощью щелевой лампы и гониоскопа необходимо не только в совершенстве владеть биомикроскопией, но и уметь одновременно управлять обоими приборами.
При биомикрогониоскопии все манипуляции на щелевой лампе — от настройки прибора до перемещений фиксационного объекта — должны выполняться лишь одной рукой, так как другой, как правило, удерживается гониоскоп. Прежде чем приступить к биомикрогониоскопии, необходимо прочно усвоить гониоскопическую картину угла передней камеры, а также хорошо овладеть всеми элементами работы на ЩЛ-56 одной рукой (как правой, так и левой).
Биомикрогониоскопия дает уникальную возможность очень точно исследовать рельеф тканей в области иридо-корнеального угла с помощью оптического разреза передней камеры. Мы говорим здесь о «разрезе» потому, что термин «срез» разумно связывать с относительно плотным объектом, а не с полостью, заполненной прозрачной влагой. Что же касается собственно тканей, из которых состоят стенки иридо-корнеального угла, то, если они относительно прозрачны (внутренние слои лимба, роговица, корнео-склеральные трабекулы), пересечение их узким пучком фокального света под углом к линии наблюдения формирует истинный оптический срез, но ориентированный в необычном направлении — не снаружи внутрь, а изнутри глаза кнаружи, к поверхностным слоям фиброзной капсулы.
↑ Гониоскопы и методика их использования
Гониоскоп заранее стерилизуется влажной ватой, смоченной в растворе цианистой ртути 1:5000, и обмывается физиологическим раствором. Стерилизация прибора кипячением или спиртом не разрешается.
Анестезия капельная.
Голова пациента плотно фиксируется в лицевом установе щелевой лампы. Производится обычная юстировка прибора и наведение его на исследуемый глаз. Фиксационный объект устанавливается так, чтобы ось осматриваемого глаза ориентировалась прямо вперед. Осветитель отводится влево. Угол между осветителем и микроскопом для изучения оптического разреза периферических отделов передней камеры желательно устанавливать максимальным. Однако предел ему ставит корпус гониоскопа.
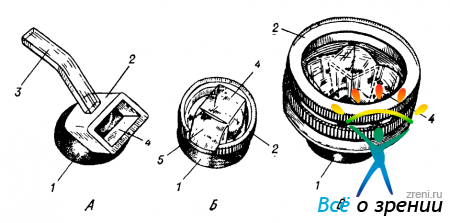
Исследование угла передней камеры с помощью гониоскопа Краснова.
Прибор (рис. 50, А)
Рис. 50. Гониоскопы Краснова (Л), Горбаня — Крылова (Б) и Бойнингена (В).
1 — опорная склеральная чашечка; 2— корпус гониоскопа; 3 — рукоятка; 4—зеркальные грани гониоскопа; 5—грань, предназначенная для прямого осмотра.
1 — опорная склеральная чашечка; 2— корпус гониоскопа; 3 — рукоятка; 4—зеркальные грани гониоскопа; 5—грань, предназначенная для прямого осмотра.
удерживается за рукоятку. Эллиптическая чашечка гониоскопа вводится за веки таким образом, чтобы ее длинник был ориентирован соответственно разрезу глазной щели, а рукоятка направлена к виску. Сначала исследуемый смотрит вверх и край опорной чашечки вводят за нижнее веко; далее пациенту предлагают смотреть вниз, приподнимают верхнее веко пальцем другой руки и вводят второй край чашечки гониоскопа за верхнее веко. Затем прибор разворачивается рукояткой книзу. Процедура извлечения гониоскопа осуществляется в обратном порядке.
Гониоскоп Краснова может удерживаться за веками усилием самого больного. Поэтому его удобнее вводить до фиксации головы в лицевом установе (при условии, что предварительная настройка ЩЛ на исследуемый глаз уже сделана). После введения гониоскопа больной вновь устанавливает подбородок и лоб в упоры. Исследующий кладет свою руку на верхний край лобного упора таким образом, чтобы большой палец оставался свободным, а концевые фаланги остальных пальцев фиксировали кисть к лицевому установу (при осмотре правого глаза используется левая рука, при осмотре левого глаза — правая рука). С целью придания гониоскопу правильного положения необходимо поддерживать кончиком большого пальца рукоятку, слегка приподнимая ее кверху.
В процессе исследования гониоскоп приходится вращать вокруг передне-задней оси, так как одновременно бывает видна только та часть угла передней камеры глаза, которая находится против зеркальной поверхности, то есть на стороне рукоятки прибора. При переводе рукоятки в любой сектор, кроме нижнего, ее удерживают уже не одним пальцем, а двумя.
Исследование с помощью гониоскопа Горбаня — Крылова принципиально не отличается от описанной выше методики, но имеются и особенности. Введение прибора (рис. 50, Б) за веки осуществляется проще благодаря меньшим размерам опорной чашечки. Вращение гониоскопа для осмотра различных секторов угла передней камеры не требует изменять положение руки, поддерживающей прибор, и осуществляется с меньшими неудобствами для больного, так как корпус гониоскопа, зажатый веками, круглый, а не квадратный. Возможна также подгонка выстояния оптической призмы над уровнем опорной чашечки в зависимости от размеров исследуемого глаза. Этот гониоскоп легче. Поддерживается он в процессе исследования одним пальцем, но уже при любом, а не только при верхнем расположении отражающей грани. Если больного осматривает не один, а несколько врачей, нужное положение гониоскопа Горбаня — Крылова может обеспечить сам больной, дозированно смещая пальцами кверху весь массив мягких тканей щеки.
Исследование угла передней камеры с помощью гониоскопа Бойнингена. Этот прибор (рис. 50, В) состоит уже из трех деталей: корпуса, промежуточного кольца и оптической пирамиды с четырьмя одинаковыми зеркальными гранями. Введение гониоскопа осуществляется следующим образом. Исследуемому предлагают смотреть вверх и под нижнее веко вводят корпус гониоскопа. Далее пациенту предлагают смотреть прямо, приподнимают верхнее веко, наклоняют корпус гониоскопа к глазному яблоку и вставляют его под верхнее веко. Вслед за этим голова исследуемого помещается в лицевой установ ЩЛ-56 и в корпус вставляется гониоскопическая пирамида, на наружный конец которой навинчено промежуточное кольцо.
Удерживая одной рукой гониоскоп, второй рукой регулируют осветитель и микроскоп таким образом, чтобы установить их на одну из четырех зеркальных граней оптической пирамиды (сначала лучше на верхнюю). При этом исследователь будет видеть противолежащий этой грани участок иридо-корнеального угла (так, при установке на верхнее зеркало видна нижняя часть угла передней камеры). При осмотре боковых отделов угла передней камеры осветитель щелевой лампы должен находиться на той же стороне, что и зеркальная грань, через которую ведется наблюдение. Исследуя внутренние части иридо-корнеального угла обоих глаз, осветитель нужно располагать с височной стороны, и наоборот.
Для плотного контакта вогнутой поверхности гониоскопа с роговицей бывает необходимо смещать оптическую призму относительно корпуса гониоскопа (по винтовой резьбе). Однако эта манипуляция нередко сопровождается повреждением эпителия роговой оболочки. Поэтому осмотр иридо-корнеального угла с гониоскопом Бойнингена требует осторожности.
↑ Общие рекомендации по технике биомикрогониоскопии и по оценке формы угла передней камеры
При работе с гониоскопом любой модели исследователя ожидают несколько «подводных камней». Посмотрите на рис. 51.
Рис. 51. Положение рук врача при микрогониоскопии.
Предположим, врач сидит за щелевой лампой, которая заранее уже была не только настроена, но и наведена на глаз исследуемого. Микроскоп поставлен для начала на малое увеличение. Диафрагмы осветителя раскрыты полностью, и больной смотрит прямо вперед. На глазу исследуемого находится гониоскоп, поддерживаемый пальцами наблюдателя. Но если он посмотрит в окуляры микроскопа, то вряд ли сразу увидит угол передней камеры: то ли щелевая лампа оказалась сдвинутой в процессе установочных манипуляций с гониоскопом, то ли больной поставил голову в лицевой установ не совсем так, как раньше. Но это дело поправимое: ведь настройка щелевой лампы осталась не нарушенной. Необходимо наклонами рукоятки координатного столика вернуть ее в правильное относительно глаза положение. И тогда наблюдатель четко увидит... нет, еще не угол передней камеры, а только детали расположенного на глазу гониоскопа, который почти весь помещается в поле зрения. Необходимо найти проекцию отражающей грани, которую в начале исследования поместили сверху; затем центрировать на нее щелевую лампу. Вот нужная грань видна отчетливо, но иногда в ней ничего не отражается. Почему?
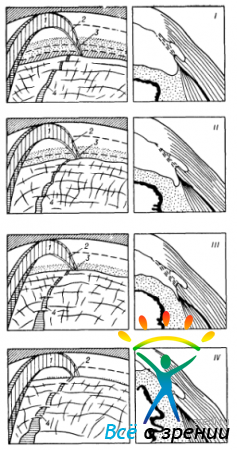
Да потому, что между вогнутостью оптического элемента и роговицей остался воздушный зазор. Он-то и не дает лучам пройти из глаза в гониоскоп. Устраняется этот дефект подгонкой или прижатием гониоскопа к глазу. Обычно сразу добиться полной гониоскопической картины не удается, и она занимает лишь часть эллиптического участка на проекции зеркальной грани. Это — результат неполного контакта вогнутости гониоскопа с роговицей, что бывает связано с неточной его центрировкой па глазу (рис. 52).
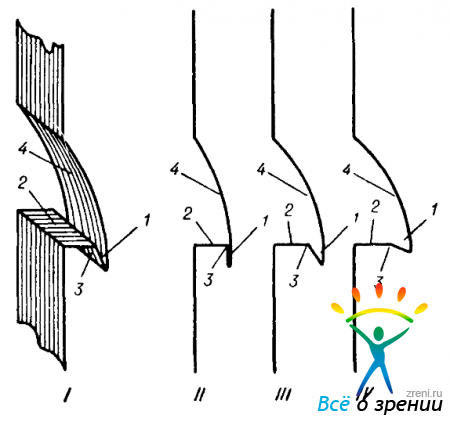
Рис. 52. Правильное (III) и неправильные (I, II и IV) положения однозеркального гониоскопа относительно исследуемого глаза.
А — картина, наблюдаемая в микроскоп при малом увеличении; Б — схема поперечного разреза роговицы и гониоскопа. 1 — роговица; 2 — гониоскоп (модель условная, без корпуса); 3 — зона контакта; 4—воздушный зазор; 5—радужка и зрачок, видимые сквозь слой воздуха; 6 — то же, но видимые четко, через зону контакта; 7 — зеркальная грань гониоскопа; 8 — зона отсутствия гониоскопической картины; 9— зона нормальной гониоскопической картины; 10— зона деформированной гониоскопической картины; 11—складки десцеметовой оболочки.
А — картина, наблюдаемая в микроскоп при малом увеличении; Б — схема поперечного разреза роговицы и гониоскопа. 1 — роговица; 2 — гониоскоп (модель условная, без корпуса); 3 — зона контакта; 4—воздушный зазор; 5—радужка и зрачок, видимые сквозь слой воздуха; 6 — то же, но видимые четко, через зону контакта; 7 — зеркальная грань гониоскопа; 8 — зона отсутствия гониоскопической картины; 9— зона нормальной гониоскопической картины; 10— зона деформированной гониоскопической картины; 11—складки десцеметовой оболочки.
Нетрудно догадаться, что в случае, представленном схемой I, прибор нужно приблизить к роговице, а в случае, изображенном на схеме IV,— отдалить гониоскоп от нее. А как быть, если гониоскопическая картина соответствует схеме II? Можно поступить двояким образом: либо сдвинуть взор больного в сторону пузыря воздуха, либо сместить сам гониоскоп в сторону сохраняющейся картины камерного угла, то есть от пузыря воздуха. В обоих случаях произойдет правильное «вписывание» вершины роговицы в углубление гониоскопа. Но первый прием предпочтительнее, так как он сохраняет относительно правильное положение гониоскопа — соосно линии наблюдения.
Наконец, стала видна целиком картина нижней части иридо-корнеального угла. Можно переходить на большое увеличение (18Х). Дополнительная трудность: поле зрения при этом уменьшится, и может понадобиться уточняющая центрировка щелевой лампы, чтобы гониоскопическая картина сохранилась в середине зоны наблюдения, да и настройка микроскопа на фокус, несомненно, опять потребуется.
Итак, угол виден в деталях, но не совсем так, как хотелось бы. Наблюдателя интересует, скажем, корень радужки, а почти все гониоскопическое поле занимает свод роговицы. Или же наоборот — нас интересует краевая зона десцеметовой оболочки, а видна поверхность радужки. Можно ли активно управлять проекцией гониоскопической картины? Оказывается, можно, но только в известных пределах (рис. 53).
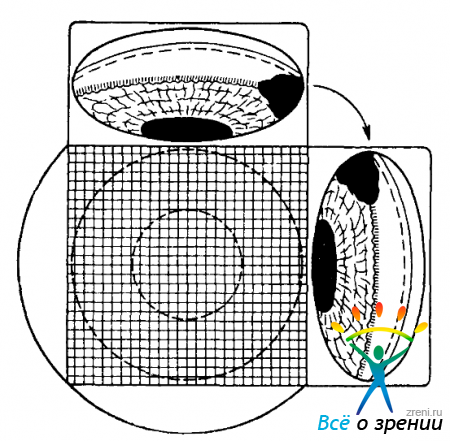
Рис. 53. Влияние небольших отклонений глаза на характер гониоскопической картины.
А — схема, вид сбоку; Б — картина, наблюдаемая через гониоскоп; I — глаз отклонен кверху; II — глаз расположен прямо; III — глаз отклонен книзу. I — глаз наблюдателя; 2—гониоскоп; 3 — исследуемый глаз; 4 — лучи, формирующие гониоскопическую картину по высоте; 5 — изображение иридо-корнеального угла; 6 — изображение радужки; 7 — изображение зрачка; 8 — изображение свода роговицы.
А — схема, вид сбоку; Б — картина, наблюдаемая через гониоскоп; I — глаз отклонен кверху; II — глаз расположен прямо; III — глаз отклонен книзу. I — глаз наблюдателя; 2—гониоскоп; 3 — исследуемый глаз; 4 — лучи, формирующие гониоскопическую картину по высоте; 5 — изображение иридо-корнеального угла; 6 — изображение радужки; 7 — изображение зрачка; 8 — изображение свода роговицы.
На рисунке показан случай, когда желаемый эффект достигается дозированными смещениями взора больного (вслед за фиксационным объектом). Такой же результат может быть получен при легких сдвигах самого гониоскопа по поверхности глаза, однако в этом случае характер изменений будет противоположным. Но не нужно слишком сильно децентрировать систему «глаз больного — гониоскоп — щелевая лампа». Иначе между роговицей и оптикой гониоскопа опять появится воздушный зазор, или же угол выхождения лучей из периферических отделов передней камеры настолько изменится, что они перестанут попадать в объектив щелевой лампы.
Сформулируем два важных правила.
Если нужно поглубже заглянуть в угол передней камеры, более подробно рассмотреть поверхность радужки или же увидеть через колобому цилиарное тело (то есть произвести «циклоскопию»), необходимо дозированно отклонять взор больного в сторону зеркальной грани гониоскопа (рис. 53, I) либо смещать сам гониоскоп в сторону исследуемой части камерного угла. Если же имеется необходимость более детально осмотреть лимбо-роговичную часть угла передней камеры, взор больного следует отклонять от зеркальной грани (рис. 53, III) или же сдвигать гониоскоп в противоположном направлении.
Пока используется широкий пучок света, гониоскопическая картина в принципе не отличается от той, которая формируется с помощью гониолинзы и систем увеличения — бинокулярной лупы, операционного микроскопа. Чтобы ощутить преимущества биомикрогониоскопии, следует перейти на работу с узким пучком фокального света. Нужно только разобраться в особенностях получаемых микрогониоскопических картин при различной конфигурации иридо-корнеального угла. Обратимся к рис. 54.
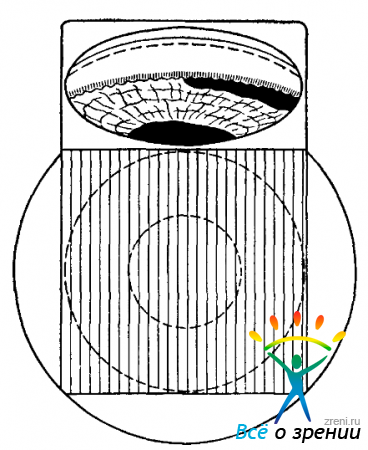
Рис. 54. Влияние конфигурации камерного угла на характер гониоскопической картины.
I— широкий угол; II—угол средней ширины; III—узкий угол; IV— закрытый угол, 1 — верхний контур оптического разреза передней камеры (срез с роговицы); 2—срез с лимбальной зоны; 3— срез с корнео-склеральных трабекул; 4 — нижний контур оптического разреза передней камеры: полоска фокального света на радужке. (По ван Бойнинген, видоизменен).
I— широкий угол; II—угол средней ширины; III—узкий угол; IV— закрытый угол, 1 — верхний контур оптического разреза передней камеры (срез с роговицы); 2—срез с лимбальной зоны; 3— срез с корнео-склеральных трабекул; 4 — нижний контур оптического разреза передней камеры: полоска фокального света на радужке. (По ван Бойнинген, видоизменен).
Как видно из этого рисунка, в первых трех случаях фильтрация камерной влаги может осуществляться беспрепятственно. Поэтому угол таких конфигураций называют открытым. Последний вариант — это закрытый угол, при котором корень радужки оказывается сращенным с корнео-склеральными трабекулами (или плотно прижатым к ним) и фильтрация прекращается.
При освещении диффузным светом о ширине иридо-корнеального угла и его конфигурации судят по косвенному признаку. Этим признаком является гониоскопическая проекция корня радужки на наружную, корнео-склеральную стенку угла передней камеры. Если при среднем положении глаза и гониоскопа хорошо видна полоска цилиарного тела, угол считается широким (рис. 54, I). При угле средней ширины цилиарное тело и часть склеральной шпоры перекрываются периферическими складками радужной оболочки (рис. 54, II). Узкий угол характеризуется еще большим выстоянием корня радужки — примерно до уровня средней трети корнео-склеральных трабекул (рис. 54, III). Наконец угол считается закрытым, если вся трабекулярная зона оказывается скрытой от наблюдения, т. е. складывается впечатление, что радужка как бы отходит непосредственно от переднего пограничного кольца Швальбе (рис. 54, IV). Но этот метод оценки не совсем точен. Ведь за широкую круговую синехию можно принять сильно выпяченный вперед корень радужки, вовсе не сращенный с трабекулами. Даже пользуясь бинокулярной оценкой картины, невозможно сказать, контактируют ли между собой стенки иридо-корнеального угла, или же между ними еще остается тонкая, но функционирующая щель.
Иное дело — оценка непрерывности оптического разреза стенок передней камеры в области ее угла. Особое значение имеет величина зазора между внутренним ребром корнео-трабекулярного оптического среза и периферическим концом фокальной световой полоски на радужке. На рис. 54 видно, что по мере сближения этих стенок камерного угла зазор между двумя элементами оптического разреза передней камеры все более сокращается, пока верхняя и нижняя световые полоски не сомкнутся в один общий контур. Именно эта цельность оптического разреза передней камеры, переход полоски фокального света с радужки на лимб и роговицу без какого-либо разрыва ступеньки и характеризует возникновение плотного контакта между стенками камерного угла в зоне осмотра. А уровень такого взаимо-перехода световых полосок покажет истинную высоту периферической спайки тканей в зоне иридо-корнеального угла. Чем больше отведен осветитель от микроскопа, тем шире при прочих равных условиях ступенька между элементами оптического разреза. Поэтому для более точных оценок нужно стремиться увеличить этот угол до возможного предела (около 30°).
Точная предварительная настройка щелевой лампы не гарантирует автоматического сохранения оптимальных условий наблюдения в узком фокальном свете после того, как лучи пойдут в угол камеры и из него через гониоскоп к микроскопу. Поэтому переход к «щелевому» освещению, как правило, должен сопровождаться новой подстройкой микроскопа под осветитель.
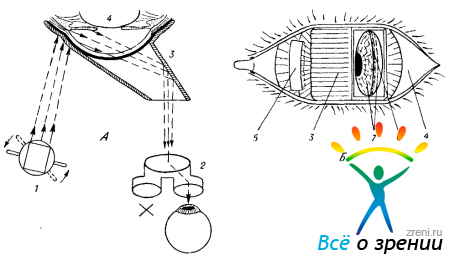
Осмотр угла передней камеры, как упоминалось, лучше начинать с нижнего сектора, так как он при сидячем положении больного обычно виден лучше, чем верхний сектор. Наиболее трудны для исследования боковые отделы угла передней камеры. Это объясняется тем, что при их осмотре бинокулярное восприятие затруднено, а истинное «щелевое» освещение — невозможно. Удобнее осматривать эти отделы камерного угла при диафаноскопическом освещении, которое можно создать путем поворота головной призмы осветителя. Взаимное положение деталей щелевой лампы при таком виде освещения будет следующим: микроскоп наведен на зеркальную грань гониоскопа и настроен (по глубине) на угол камеры; осветитель отведен по дуге в ту сторону, которую нужно осветить. Головная призма повернута в эту же сторону настолько, чтобы пучок света осветил край опорной чашечки гониоскопа (на стороне, противоположной отражающей грани, рис. 55).
Рис. 55. Исследование боковых отделов иридо-корнеального угла с помощью зеркального гониоскопа при диафаноскопическом просвечивании.
А—схема, вид сверху; Б — картина, наблюдаемая в микроскоп при малом увеличении. Стрелками обозначен ход лучей и направление поворота призматической головки осветителя. 1 — осветитель; 2 — микроскоп; 3 — гониоскоп; 4 — исследуемый глаз; 5 — освещенный участок корпуса гониоскопа; 6 — диафаноскопнческое изображение пигментированной проекции синуса; 7 — прочие элементы гониоскопической картины.
А—схема, вид сверху; Б — картина, наблюдаемая в микроскоп при малом увеличении. Стрелками обозначен ход лучей и направление поворота призматической головки осветителя. 1 — осветитель; 2 — микроскоп; 3 — гониоскоп; 4 — исследуемый глаз; 5 — освещенный участок корпуса гониоскопа; 6 — диафаноскопнческое изображение пигментированной проекции синуса; 7 — прочие элементы гониоскопической картины.
Пройдя через пластмассу чашечки, световой поток осветит снаружи угол камеры и позволит получить очень своеобразную гониоскопическую картину, которую обычно приходится рассматривать монокулярно. Этот вид освещения использовать для осмотра верхнего и нижнего отделов камерного угла невозможно, так как осветитель и микроскоп раздельно по высоте не перемещаются.
Рекомендуем вам два упражнения, которые помогут овладеть биомикрогониоскопией.
Упражнение 1. Последовательная отработка основных этапов биомикрогониоскопии. Воспользуйтесь помощью нескольких больных, которым показано гониоскопическое исследование. Упражнение должно повторяться многократно, до выработки автоматизма в координированном управлении гониоскопом, осветителем и микроскопом.
1. Настройте щелевую лампу для работы с малым увеличением при широком поле засвета. Подготовьте больного и гониоскоп.
2. Введите гониоскоп за веки отражающей гранью кверху и поместите голову больного в лицевой установ (возможен и обратный порядок выполнения этой процедуры). Ориентируйте взор больного с помощью фиксационного объекта прямо вперед.
3. Глядя в микроскоп, перемещайте щелевую лампу до появления в поле зрения исследуемого глаза с наложенным гониоскопом. Сдвиньте лампу наклоном рукоятки вперед—назад, чтобы четко увидеть если не гониоскопическую картину, то хотя бы участок зеркальной грани, где она должна возникнуть (эллиптическая зона, в которой отражается контактное углубление гониоскопа).
4. Ориентируясь на характер картины, которая отражается в зеркальной грани, осуществите ряд пробных смещений гониоскопа на глазу, а также легкие повороты глазного яблока с помощью передвижений фиксационного объекта. Прочно усвойте условия, при которых возникает полный контакт между оптическим элементом прибора и роговицей, а гониоскопическая картина занимает максимальную площадь.
5. Легкими перемещениями щелевой лампы к себе и от себя добейтесь максимальной четкости гониоскопической картины.
6. Прибегните к явно избыточному надавливанию на гониоскоп. Познакомьтесь с характером помех, возникающих от появления складок десцеметовой оболочки. Научитесь дозированно уменьшать давление, оказываемое гониоскопом на роговицу.
7. Осуществляя легкие наклоны гониоскопа или смещения глаза в стороны (без нарушения правильного контакта), познакомьтесь с возникающими при этом изменениями пропорций гониоскопической картины. Далее отцентрируйте щелевую лампу более точно, чтобы изображение камерного угла оказалось строго в середине поля зрения микроскопа.
8. Сузьте щелевой диафрагмой свет до получения на поверхности гониоскопа узкой вертикальной световой полоски. Отведите осветитель влево на максимальный угол, при котором свет еще остается на передней грани призмы (у самого ее левого края). Переведите микроскоп на обычное увеличение (18Х). Управляя прибором одной рукой, окончательно согласуйте настройку фокусов осветителя и микроскопа на стенку иридо-корнеального угла (контроль — по максимальной четкости оптического разреза передней камеры).
9. Наклонами рукоятки в стороны проведите разрез через все гониоскопическое поле слева направо. Посмотрите, как влияет на конфигурацию оптического разреза уменьшение угла между осветителем и микроскопом.
10. Поверните гониоскоп зеркальной гранью вниз. Опустите щелевую лампу настолько, чтобы гониоскопическая картина опять попала в поле зрения (возможно, потребуется некоторая подгонка положения гониоскопа на глазу). Осмотрите таким образом в разрезе верхний сегмент угла передней камеры.
11. Разверните гониоскоп зеркальной гранью к носу. Настройтесь снова на эту грань. Осветитель поместите в среднее положение (на защелку) и пошире раскройте диафрагму. Когда увидите гониоскопическую картину, отведите осветитель в направлении виска больного и поверните призматическую головку, чтобы полоска света попала примерно на проекцию височной части камерного угла (через пластмассу опорной чашечки). Осмотрите височный угол при таком диафаноскопическом просвечивании. Аналогичным образом выполните процедуру осмотра носовой части угла (зеркальная грань — с височной стороны, а осветитель отведен к носу).
12. На всех основных этапах осуществляйте активный поиск оптимальных условий наблюдения. Для этого шире прибегайте к легким смещениям исследуемого глаза, гониоскопа, всей щелевой лампы, к изменению угла между осветителем и микроскопом, помня те общие рекомендации, с которыми вы уже познакомились раньше.
Упражнение 2. Оценка структуры оптического разреза на модели передней камеры глаза. Вряд ли у вас будет возможность сразу же познакомиться с особенностями биомикроскопической картины при различной конфигурации иридокорнеального угла. Поэтому мы предлагаем поработать с моделью.
Приготовьте три варианта «угла передней камеры». Для этого потребуются 3 полоски плотной бумаги (примерно 30x2 см) и клей. Каждую полоску изогните так, как это показано на рис. 56.
Рис. 56. Изготовление модели иридо-корнеального угла для упражнений по биомикрогониоскопии.
I — схема изгиба полоски бумаги; II, III, IV — конфигурация моделей «угла» трех типов (в плане сбоку). 1 — центральный изгиб, моделирующий собственно угол передней камеры (5 мм); 2 — поверхность, имитирующая радужку (10— 15 мм); 3—изгиб, соответствующий корню радужки; 4 — «роговица» (20—30 мм).
I — схема изгиба полоски бумаги; II, III, IV — конфигурация моделей «угла» трех типов (в плане сбоку). 1 — центральный изгиб, моделирующий собственно угол передней камеры (5 мм); 2 — поверхность, имитирующая радужку (10— 15 мм); 3—изгиб, соответствующий корню радужки; 4 — «роговица» (20—30 мм).
Затем на одной из полосок центральный изгиб заклейте полностью (это будет модель «закрытого угла», рис. 56, II), на другой — только по краям, чтобы в середине остался зазор около 1—2 мм (это будет «узкий угол», рис. 56, III). Наконец, на третьей полоске изгиб почти полностью расправьте (модель «широкого угла», рис. 56, IV).
Закрепите одну из полосок в лицевом установе, как это вы делали при отработке упражнений по биомикроскопии. Нужно следить за тем, чтобы конфигурация «камерного угла» сохранялась после фиксации полоски к подбороднику и лобному упору. А затем хорошенько изучите его оптический разрез (при малом увеличении), пользуясь разными значениями угла между осветителем и микроскопом, а также сопоставляя наглядность картины с той, которая формируется при диффузном свете.
Осмотрите таким образом все три модели, обращая внимание на наличие или отсутствие разрыва ступеньки в сплошном контуре оптического разреза, а также на ширину этой ступеньки при различных углах падения фокального света на объект.
В заключение для проверки усвоения материала попробуйте ответить на несколько вопросов (№ 32—35).
↑ Контрольные вопросы и задачи (№ 32—35)
32. В процессе осмотра зоны трабекул было допущено сдавление роговицы гониоскопом. Учитывая различную глубину резкости, скажите, при каком увеличении (5Х или 18Х) образовавшиеся складки десцеметовой оболочки сильнее деформируют до того четкую гопиоскопическую картину.
33. При двух положениях зеркального гониоскопа видна картина, изображенная на рис. 57
Рис. 57. Схема картины, наблюдаемой в однозеркальном гониоскопе при двух положениях отражающей грани (к задаче № 33)
(черным цветом помечены зрачок и видимые участки опухоли). Представьте себе ход лучей и скажите, какой сектор угла передней камеры (в часах циферблата) занимает новообразование.
34. В зеркальном гониоскопе виден участок иридодиализа (рис. 58).
Рис. 58. Схема картины, наблюдаемой в гониоскоп при верхнем положении зеркальной грани даче № 34)
В какую сторону — по часовой стрелке или против нее — нужно вращать гониоскоп, чтобы увидеть остальную часть отрыва?
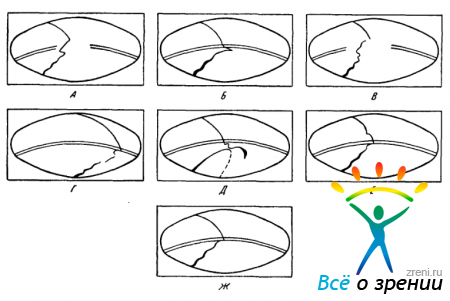
35. На рис. 59, А—Е
Рис. 59. Семь схематических картин угла передней камеры при биомикрогониоскопии (осветитель слева). К задаче № 35.
дана упрощенная картина оптического разреза передней камеры при различных патологических изменениях: опухоли корня радужки, полной корневой иридэктомии, инородном теле в углу передней камеры, отслойке цилиарного тела от склеры, инородном теле в глубоких слоях роговицы, выпячивающем десцеметову оболочку, при отрыве радужки у ее корня. Опираясь на форму оптического разреза камеры, требуется определить, какая схема соответствует каждому из этих состояний (на схеме Ж для сравнения приведена нормальная структура такого оптического разреза).
----
Статья из книги: Клиническое исследование глаза с помощью приборов | Волков В. В., Горбань А. И., Джалиашвили О. А.


Комментариев 0