Доброкачественные опухоли | Руководство по детской офтальмологии

Описание
Опухоли органа зрения составляют 1,9-2,2% по отношению к новообразованиям других органов и систем.В соответствии с классификацией опухолей органа зрения, утвержденной в 1972 г.
Всесоюзным комитетом по изучению опухолей головы и шеи, различают следующие первичные новообразования:
- опухоли век конъюнктивы, роговицы и слезных органов;
- внутриглазные опухоли;
- опухоли орбиты.
По биологическим свойствам и клиническому течению различают доброкачественные, местно-деструирующие и злокачественные опухоли.
Доброкачественные опухоли обычно растут медленно, не метастазируют, не рецидивируют после радикального удаления. Злокачественные новообразования характеризуются быстрым, инфильтрирующим ростом и метастазированием. Местно-деструирующие опухоли, занимающие промежуточное положение между двумя указанными группами, характеризуются прогрессирующим ростом, не метастазируют, но могут злокачественно перерождаться.
Внутри каждой из этих групп в зависимости от гистогенеза новообразований различают эпидермальные, пигментные, мягкотканные, скелетогенные, нейрогенные опухоли.
В утвержденную ВОЗ классификацию опухолей органа зрения по системе ТГШ (Женева, 1982) включены области по топографическим признакам (рубрификации УСД-0): веки (173.1), конъюнктива (190.3), сосудистая оболочка (190.0), сетчатка (190.5).
Предусмотрена оценка процесса по Т N М-категориям, где Т - опухоль, N — лимфатические узлы, М - метастазы. Отдельно представлены долечебная классификация (Т N М) и постхирургическая гистоморфологическая (р Т N М). В классификации дается детальная характеристика группировки по стадиям опухоли.
Удельный вес опухолей в структуре глазной заболеваемости у детей варьирует от 0,17 до 0,74%, по материалам крупных детских глазных стационаров - от 3—6% до 18,6%.
У детей доброкачественные новообразования встречаются значительно чаще злокачественных. Однако, по материалам детских-глазных стационаров, злокачественные опухоли, в основном представленные ретинобластомами, превалируют над доброкачественными.
Так, по данным Московского научно-исследовательского института глазных болезней им. Гельмгольца, злокачественные новообразования в период с 1966 по 1978 г. наблюдались у 76% больных. По статистике Одесского научно-исследовательского института глазных болезней и тканевой терапии им. В. П. Филатова, злокачественные новообразования отмечены у 44,4% детей.
Злокачественные опухоли органа зрения чаще возникают у детей до 3 лет, а в этой возрастной группе — у больных до года.
Почти все виды опухолей органа зрения примерно одинаково часто встречаются у девочек и мальчиков. Исключение составляют сосудистые новообразования, особенно опухоли век, которые у девочек наблюдаются в 272—3 раза чаще.
ОПУХОЛИ ВЕК, КОНЪЮНКТИВЫ И РОГОВИЦЫ
По данным стационаров, опухоли век среди других новообразований органа зрения встречаются в 5,9% - 19,6% случаев; по материалам амбулаторий, этот процент значительно выше.
Опухоли век у детей в основном доброкачественные - у 99,55 % больных. Из опухолей век наиболее часто встречаются гемангиомы (81,8%), дермоидные кисты (10%), нейрофибромы (7,7%). Эпибульбарные опухоли составляют 3,5—14,0% от новообразований органа зрения у детей. Они в большинстве случаев (98,5%) доброкачественные. Чаще других встречаются дермоиды, липодермоиды (72%), реже — невусы и др. Злокачественные эпибульбарные новообразования наблюдаются у детей редко - в 1,5% случаев, по данным С. А. Бархаш 1978.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ
Гемангиомы век и конъюнктивы. Гемангиомы — врожденные, доброкачественные сосудистые опухоли, наиболее часто (до 85% случаев) располагающиеся в области лица и головы; 8 -9% из них развиваются на коже век. Гемангиома — наиболее часто встречающаяся опухоль век; по данным А. В. Хватовой и соавт. (1963), среди других новообразований органа зрения составляет 7,1%, Е. И. Ковалевского (1970) —8%, А. Г. Белевского (1971) 27,6%. У девочек встречается в 2 1/2 раза чаще, чем у мальчиков.
Примерно у 2/3 больных ангиомы обнаруживают при рождении, — появляются в течение первого месяца жизни, у 15% возникают позднее. В раннем детстве и в период полового созревания ангиомы могут быстро расти.
Гемангиомы относят к дисэмбриопластическим мезодермальным опухолям — образованиям, возникающим в эмбриональном периоде. Нерастущие гемангиомы считают проявлением порока развития сосудистой системы во внутриутробном периоде.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Морфологически опухоли характеризуются полиморфизмом в связи с разнообразием клеточных элементов, из которых формируются сосуды. Новообразование может состоять из клеток и структур различных типов, характерных для капиллярной, венозной и артериальной стенок. Различают несколько форм сосудистых новообразований. В детском возрасте наблюдаются доброкачественная гемангиоэндотелиома, капиллярная и кавернозная гемангиомы.
Гроздьевидная гемангиома у детей практически не встречается.
Доброкачественная гемангиоэндотелиома сформирована из эндотелиальных клеток, которые окружены коллагеновыми волокнами.
Капиллярная гемангиома — это скопление капилляров, выстланных эндотелием, и небольшого количества стромы, состоящей из клеточных и соединительнотканных элементов. Просветы сосудов заполнены кровью. Кавернозная гемангиома образована тонкостенными полостями, выстланными эндотелием и заполненными кровью.
Гемангиомы у детей локализуются в основном на верхнем веке, причем характерен диффузный рост опухоли; в 30,2% случаев новообразование распространяется на конъюнктиву и в глазницу.
Гемангиомы могут быть плоскостными и узловыми, последние локализуются внутри кожи и под ней. Форма и размеры опухолей варьируют в широких пределах.
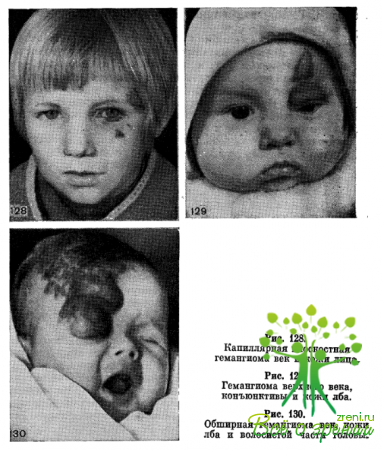
Плоскостные опухоли представляют собой поверхностное, ограниченное, слегка возвышающееся над поверхностью кожи образование красного или синюшно-красного цвета с неровной поверхностью (рис. 128). При сдавливании опухоль уменьшается и бледнеет, после прекращения давления — наливается кровью.
Внутрикожные узловые опухоли могут иметь розовую, красную или синюшную окраску и зернистую поверхность. Подкожные узлы характеризуются синюшной окраской и нечеткими границами.
В зависимости от размеров и локализации гемангиомы могут привести к деформации краев век, сужению или закрытию глазной щели. При локализации опухоли в толще верхнего века развивается птоз (рис. 129). Нередко наблюдаются обширные гемангиомы, занимающие до половины лица (рис. 130). Капиллярная гемангиома конъюнктивы, кожи век и лица может быть проявлением системного заболевания — энцефалотригеминального синдрома Стерджа—Вебера -Краббе.
Кавернозная ангиома встречается редко, чаще поражает верхнее веко, в 1/3 случаев распространяясь в глазницу. В толще века обнаруживают узел синюшного цвета эластичной консистенции с четкими границами. Из-за утолщения века деформируется или полностью прикрывается глазная щель.
Кожа на поверхности опухоли может истончаться и изъязвляться, в результате чего нередко возникают повторные кровотечения. Диагноз устанавливают на основании характерной клинической картины. В некоторых случаях целесообразно произвести венографию и пункцию опухоли. Гемангиомы дифференцируют от гематомы, дермоидной кисты, мозговой грыжи, мукоцеле, нейрофиброматоза, саркомы века.
В первые месяцы жизни гемангиомы растут очень быстро, поэтому лечение их должно быть безотлагательным. Лечение гемангиом век и конъюнктивы заключается в их хирургическом удалении, осуществлении диатермо- и криокоагуляции, лучевой терапии, применении склерозирующих средств. Методы лечения зависят от характера опухоли, места ее расположения, размеров, темпа роста, возраста ребенка.
Наиболее радикальный и эффективный способ лечения гемангиом век и конъюнктивы хирургический. Операция показана при небольших поверхностных ограниченных бугристых и глубоких подкожных гемангиомах.
При удалении глубоких подкожных опухолей для предотвращения кровотечений рекомендуют производить предварительную перевязку их у основания, прошивание и обшивание узла. При подкожном удалении гемангиомы и экономном использовании собственной кожи большие дефекты обычно не образуются.
В случаях возникновения дефектов производят их пластическое закрытие. Обширные гемангиомы век, захватывающие соседние участки лица, рекомендуют удалять поэтапно, в два — три приема.
Диатермокоагуляция показана при небольших плоскостных поверхностных капиллярных гемангиомах, а также после хирургического удаления больших опухолей на заключительном этапе лечения. По мнению С. А. Бархаш (1978), возможна также диатермокоагуляция больших плоскостных капиллярных гемангиом при проведении большего числа прижиганий.
Для лечения плоскостных поверхностных гемангиом применяют криокоагуляцию с использованием снега угольной кислоты.
С успехом используют короткодистанционную рентгенотерапию гемангиом, применяя для защиты глаза протез-индикатор Комберга—Балтина.
Метод показан при:
- ангиомах век, захватывающих поверхностные слои кожи, особенно с вовлечением в процесс краев век и интермаргинального пространства;
- распространенных обширных ангиомах век;
- обширных ангиомах век, распространяющихся в передний отдел глазницы. В основе лучевой терапии лежит повреждение эндотелия сосудов, в результате чего происходит их постепенная облитерация.
Склерозирующая терапия заключается в инъекциях химических веществ, вызывающих асептическое воспаление, тромбоз сосудов, разрастание соединительной ткани, замещающей ткань опухоли. Интерстициально или по окружности опухоли вводят 50, 75 и 90% этиловый спирт, смесь 15% хинина с 5% уретаном, 25% раствор салицилового натрия с 10% раствором хлорида натрия, горячий 0,25% раствор новокаина и др.
Показания к склерозирующей терапии в настоящее время весьма ограничены, и ее применяют только при небольших поверхностных гемангиомах кожи.
Прогноз заболевания благоприятный. После излечения могут образоваться косметические дефекты. Возможно снижение зрения в связи с развитием амблиопии.
Лимфангиомы век и конъюнктивы. Лимфангиома доброкачественная сосудистая опухоль, развивающаяся из лимфатических сосудов. Она состоит из полостей, выстланных однослойным эндотелием и заполненных лимфой. Опухоль представляет собой нечетко ограниченное образование эластичной консистенции. Кожа над ней, как правило, не изменена. Веко утолщено, опущено, глазная щель деформирована, иногда полностью закрыта.
При распространении опухоли в пара- и ретробульбарное пространство наблюдаются экзофтальм и смещение глазного яблока. Лимфангиома не сжимается при надавливании и не увеличивается при напряжении.
Лимфангиомы конъюнктивы это скопления расширенных новообразованных лимфатических сосудов, заполненных прозрачной жидкостью. Рост опухоли медленный, но прогрессирующий, особенно в первые годы жизни.
Лечение ограниченных опухолей хирургическое. Опухоль иссекают, а при поражении слизистой оболочки производят диатермо- или криокоагуляцию. При распространенном процессе полностью удалить опухоль не удается, поэтому часто возникают рецидивы. В связи с этим при распространенных опухолях более целесообразно проводить рентгенотерапию. При рентгенорезистентных формах показано поэтапное частичное или тотальное удаление опухоли.
Прогноз для жизни благоприятный, в отношении зрения при массивном поражении тканей век и глазницы сомнительный вследствие развития амблиопии.
Дермоиды век, конъюнктивы, лимба, роговицы. Дермоиды — довольно часто встречающиеся у детей доброкачественные врожденные образования, формирующиеся в эмбриональном периоде вследствие врастания клеток наружной эктодермы в глубжележащие ткани. Причиной возникновения аномалии может быть давление амниотических тяжей, вызывающее и другие пороки развития: «волчью пасть», «заячью губу» и пр. В других случаях дермоид следует расценивать как простейшую форму тератом.
Образование состоит из элементов кожи эпителия, фиброзной и жировой ткани, потовых и сальных желез, волосяных фолликулов, сконцентрированных в различных соотношениях.
Дермоиды век чаще всего располагаются в верхневнутренней или верхненаружной области. Они представляют собой округлое плотное, неподвижное или малоподвижное образование различных размеров (с горошину, боб). Кожа над опухолями не изменена.
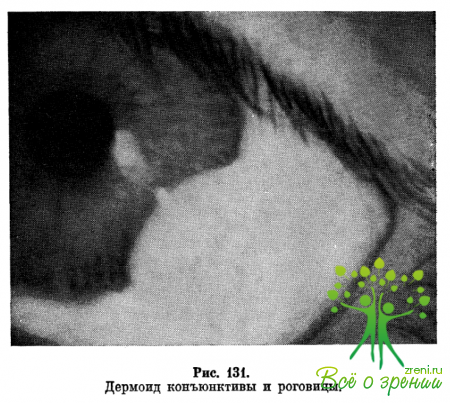
Эпибульбарные дермоиды могут быть одно- и двусторонними, единичными и множественными, располагаются на конъюнктиве глазного яблока, в области лимба, на роговице, часто имеют роговично-склеральную локализацию (рис. 131). В редких случаях дермоидная опухоль покрывает всю роговицу. Эпибульбарные дермоиды представляют собой небольшие, светлые, круглые или овальные, плотные, проминирующие образования с четкими границами. Поверхность их гладкая, суховатая, с тонкими волосками.
Течение заболевания доброкачественное. Рост образования, как правило, заканчивается вместе с ростом глаза, медленное дальнейшее прогрессирование наблюдается исключительно редко.
Диагностика дермоидов век и эпибульбарных дермоидов обычно не представляет трудностей. Дермоиды век, расположенные в верхневнутреннем углу глазницы, следует дифференцировать от мозговой грыжи. Такие клинические признаки, как невправляемость образования, отсутствие мозговых явлений при надавливании на него, а также результаты рентгенологического исследования позволяют отличить дермоид от мозговой грыжи.
Лечение дермоидов хирургическое. По показаниям удаление образования производят в сочетании с конъюнктивальной пластикой или кератопластикой.
Прогноз для жизни благоприятный, в отношении зрения зависит от локализации процесса. При дермоиде лимба или роговицы может наблюдаться снижение зрительных функций, обусловленное помутнением роговицы, неправильным астигматизмом, амблиопией.
Липодермоиды конъюнктивы. Липодермоид является разновидностью дермоида, однако имеет характерные индивидуальные признаки.
Микроскопически липодермоид состоит из жировой дольчатой ткани, включенной в соединительнотканную строму, и представляет собой собственно липому. Опухоль не имеет капсулы. Характерной ее особенностью является интимная связь со смещенной слезной железой и леватором века, что важно помнить при выполнении хирургического вмешательства.
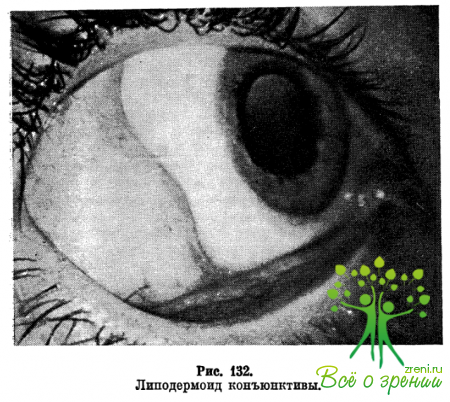
Наиболее частая локализация липодермоида — периферия верхненаружного квадранта или наружной половины конъюнктивальной полости. Образование имеет вид светло-желтой или розоватой складки, выступающей в область глазной щели из-за наружной спайки век и уходящей в верхний и нижний конъюнктивальные своды (рис. 132). Образование подвижное, мягкой консистенции.
Процесс может быть как одно-, так и двусторонним. Липодермоид, как правило, не прогрессирует.
Лечение липодермоида хирургическое.
При радикальном удалении имеется опасность экстирпации слезной железы и возникновение птоза. Если липодермоид небольшой, заметен только при поворотах глаза и не является косметическим дефектом, то хирургическое вмешательство производить нецелесообразно. Прогноз благоприятный.
Доброкачественные невусы век, конъюнктивы и роговицы. Невусы век. Доброкачественные невусы относят к порокам развития нейроэктодермальных пигментных элементов. Они представляют собой скопления меланоцитов в пограничной зоне; при активном росте могут распространяться в эпидермис и дерму.
У детей невусы характеризуются высокой активностью с элементами пролиферации в области эпидермального соединения; внутридермальные невусы у них не встречаются. Из различных форм невусов век у детей наблюдаются пограничный (юнкциональный), смешанный, ювенильный.
Клиническая картина невусов разнообразна и зависит от степени пигментации и васкуляризации, а также размеров образования. Пигментация невусов варьирует от аспидно-черной до желтовато-коричневой. Для беспигментных и слабопигментированных форм характерна желтовато-розовая или розовая окраска.
Пигментный невус имеет вид плоского пигментного пятна, чаще всего располагающегося в области интермаргинального края, или представляет собой возвышающееся над поверхностью кожи образование с папилломатозными выростами и волосяным покровом. Размеры невусов различны - от нескольких миллиметров до нескольких сантиметров. Доброкачественные невусы век могут расти в пубертатном периоде.
Диагноз устанавливают на основании клинической картины. Невус дифференцируют от меланобластомы.
Лечение стационарного невуса не требуется. При наличии роста производят хирургическое иссечение невуса в пределах здоровых тканей предпочтительно электроножом, а затем проводят морфологическое исследование удаленной ткани. При небольших невусах (до 5 7 мм) можно использовать диатермо-, крио- и фотокоагуляцию.
Прогноз заболевания благоприятный.
Невус ы конъюнктивы и рюговицы состоят из гнездных скоплений пигментсодержащих клеток в базальном слое эпителия слизистой оболочки и в субэпителиальной зоне. Эпителий в области поражения может разрастаться, образуя кистозные полости.
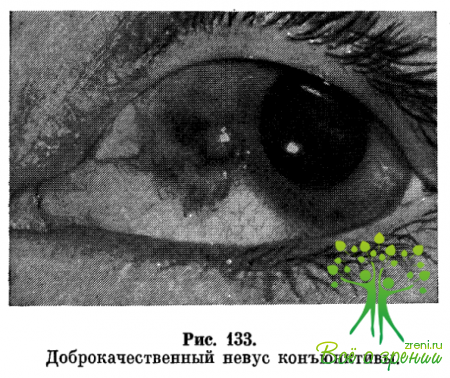
Невусы могут располагаться в конъюнктиве глазного яблока, лимбе и слезном мясце. Преимущественной локализацией у детей является лимб или конъюнктива вблизи лимба (рис. 133). Невусы области лимба могут распространяться на роговицу, в этих случаях появляется пигментация ее средних слоев.
Невус представляет собой слабопроминирующее образование. Различают пигментные и беспигментные невусы. Количество меланина и степень васкуляризации определяют цвет невуса, который может быть желтоватым, розоватым, слабо- или интенсивно коричневым. Глыбки пигмента, как правило, распределены равномерно.
Образование может состоять из кистозных полостей с прозрачным содержимым. Сосудистый рисунок вокруг невуса часто усилен. Невусы появляются в первые годы жизни ребенка или в пубертатном периоде. Нередко в течение некоторого времени отмечается рост образования, после чего наступает стабилизация процесса. Однако существуют медленно прогрессирующие формы.
При прогрессирующем росте невус удаляют в пределах здоровых тканей предпочтительно электроножом, а затем проводят гистологическое исследование удаленной ткани. Применяют также фото-, диатермо- и криокоагуляцию.
Прогноз заболевания благоприятный.
Прогрессирующий невус конъюнктивы. Прогрессирующий невус относят к местнодеструирующим пигментным опухолям. В связи с возможностью развития меланомы при этих опухолях требуются онкологическая настороженность и диспансерное наблюдение.
Рост доброкачественного невуса - явление физиологическое, так как меланогенная система человека к моменту рождения окончательно не сформирована и развивается одновременно со всем организмом. Однако в отдельных случаях это развитие выходит за рамки физиологического и приобретает черты малигнизации.
Морфологически малигнизация проявляется расширением и углублением процесса, структура невуса теряет характер гнездности и принимает вид диффузной инфильтрации.
Клиническими признаками роста невуса являются усиление и неравномерность пигментации, нечеткость границ, увеличение васкуляризации.
Клиническими признаками роста невуса являются усиление и неравномерность пигментации, нечеткость границ, увеличение васкуляризации.
Участки желтовато-коричневого цвета чередуются с темно-коричневыми, почти черными. Нечеткость границ образования обусловлена распылением пигмента по его окружности и появлением сети сосудов. К растущему невусу тянется пучок сосудов.
Диагностика и дифференциальная диагностика между доброкачественным и прогрессирующим невусом основывается на клинических признаках, динамике процесса, а также результатах люминесцентного и радиоизотопного исследований.
Лечение заболевания хирургическое, лучевое и комбинированное. Производят удаление образования в пределах здоровых тканей электроножом с последующей диатермокоагуляцией раневой поверхности и измененных пигментированных слоев роговицы.
При обширном поражении конъюнктивы показана р-аппликационная и короткодистанционная лучевая рентгенотерапия. В комплексном лечении злокачественных пигментных опухолей конъюнктивы используют химиотерапию.
Течение заболевания прогрессирующее. Возможно перерождение невуса в меланому, распространение в глазницу, метастазирование.
Прогноз серьезный. Большинство больных после лечения выздоравливают. Однако наблюдаются случаи возникновения в послеоперационном периоде рецидивов и резистентных к лучевой терапии форм опухоли, дальнейший рост которой может привести к генерализации процесса.
Пигментная ксеродерма. Пигментная ксеродерма век и конъюнктивы — редко встречающаяся опухоль. Она представляет собой врожденное заболевание кожи и слизистых оболочек, обусловленное их повышенной чувствительностью к ультрафиолетовым лучам. Опухоль относят к местнодеструирующим и предраковым эпителиальным опухолям.
Заболевание начинается на 1-2-м году жизни, когда ребенок впервые подвергается воздействию солнечного излучения.
Клинические начальные стадии заболевания характеризуются эритемой незащищенных от солнечных лучей кожных покровов лица и других частей тела. Затем кожа становится шелушащейся, появляются веснушки, узелки, сосочковые разрастания, которые могут изъязвляться с последующим рубцеванием.
Характерны атрофические участки. На фоне изменений кожи развиваются множественные доброкачественные и злокачественные опухоли, которые распространяются на кости лицевого скелета, в околоносовые пазухи и полость черепа.
У 30% больных в процесс вовлекаются веки и конъюнктива.
Вначале поражается нижнее веко. Кожа век атрофируется, распад узелков сопровождается рубцеванием, что приводит к вывороту века; возникают симблефарон и анкилоблефарон, лагофтальм, ксероз, каратиты и язвы роговицы. В результате разрастания и слияния узелков формируется опухолевидное образование, которое может распространиться в глазницу и обусловить клиническую картину орбитальной опухоли.
Течение болезни прогрессирующее с злокачественным пере-рождением ткани узелков в злокачественную опухоль и метастазированием.
Диагноз устанавливают на основании клинических признаков.
При локальном поражении кожи, а также при формировании опухолевого узла в глазнице показано иссечение пораженных участков кожи и узла опухоли, после которого проводят лучевую терапию. При отсутствии показаний к оперативному вмешательству осуществляют лучевую терапию. Следует защищать кожные покровы, особенно пораженные участки, от прямого воздействия солнечных лучей.
Прогноз заболевания неблагоприятный: 2/3 больных умирают на втором третьем десятилетии жизни при явлениях генерализации процесса.


Комментариев 0