Дислокация хрусталика

Описание
Чаще всего дислокация хрусталика в СТ происходит в результате травмы. Разрыв цинновых связок может произойти и при проникающем ранении, и при тупой травме глаза. При слабости связочного аппарата вывих хрусталика иногда возникает вследствие резкого сотрясения тела (паление, удар). Спонтанная дислокация хрусталика в СТ нередко наблюдается при синдроме Марфана. В ряде случаев хрусталик целиком смещается в СТ во время экстракции катаракты из-за разрыва цинновых связок, или ядро тонет при разрыве задней капсулы. Большую роль в патогенезе дислокации хрусталика играет разжижение СТ.Разрыв цинновых связок может быть неполным. В этих случаях вывихнутый в СТ хрусталик фиксируют в пристеночных слоях СТ, обычно внизу. При полном разрыве связок и значительном разжижении СТ хрусталик может стать подвижным, свободно перемещаясь в витреальной полости. При расширении зрачка такой хрусталик может выходить в переднюю камеру, если пациент принимает положение «лицом вниз». Лишенные воздействия цинновых связок, подвижные хрусталики обычно имеют шаровидную форму, часто они длительное время сохраняют прозрачность, но иногда быстро мутнеют.
Дислокация хрусталика может вызывать тяжелые осложнения. Особенно часто развивается повышение ВГД, которое почти не поддается медикаментозному лечению. Нередко возникают тяжелый увеит, отслойка сетчатки, кровоизлияния. Наилучшим методом предупреждения и лечения этих осложнений является трансцилиарное удаление люксированного хрусталика с одновременной витрэктомией. Техника операции зависит от плотности ядра хрусталика. При мягком хрусталике его удаление не представляет больших трудностей и про водится витреотомом. При твердых хрусталиках необходимо использовать ультразвуковую или лазерную факоэмульсификацию.
Техника операции. После отсепаровки конъюнктивы выполняют, как обычно, три склеротомии в 3,0 мм от лимба. Подшивают инфузионную канюлю, в СТ вводят витреотом и эндоиллюминатор. Дислоцированный хрусталик обнаруживается обычно на глазном дне.
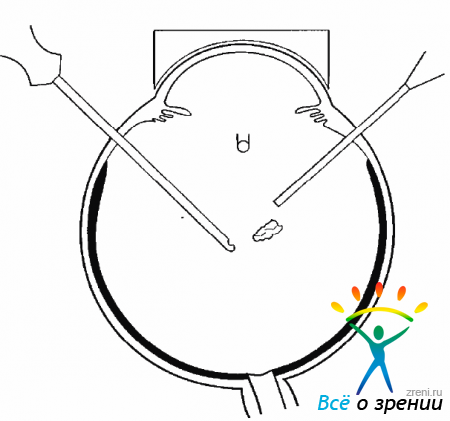
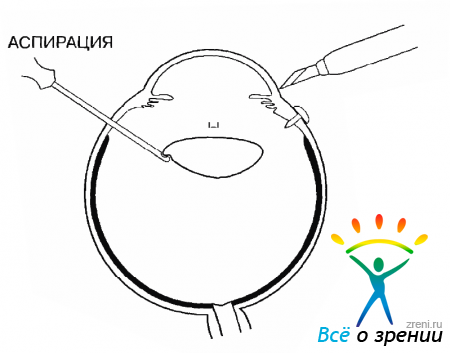
У молодых пациентов хрусталик мягкий, и его удаляют методом ленсэктомии непосредственно в полости СТ. Если хрусталик подвижен, то вплотную к нему нужно приблизить отверстие витреотома и включить аспирацию (рис. 17.1).
Рис. 17.1. Положение витреотома перед аспирацией
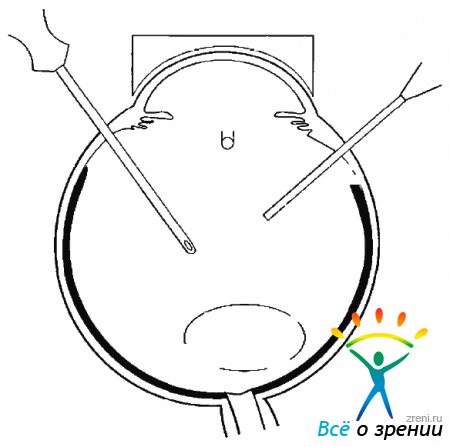
При этом необходимо следить, чтобы волокна СТ не попали между хрусталиком и витреотомом. Удерживаемый с помощью аспирации хрусталик нужно вывести в передние отделы СТ. Не снижая аспирацию, следует кратковременно включить резание и разрушить капсулу. При этом витреотом и эндоиллюминатор нужно располагать под хрусталиком, чтобы исключить его падение на глазное дно. Используя в основном аспирацию, лишь изредка включая резание, можно удалить содержимое хрусталика (рис. 17.2).
Рис. 17.2. Ленсэктомия поднятого в передние отделы СТ люксированного хрусталика
Капсульный мешок нужно удалять в последнюю очередь в режиме резания с максимальной аспирацией.
После завершения ленсэктомии проводят удаление СТ. В ходе витрэктомии удаляют и те фрагменты хрусталика, которые могли быть потеряны при ленсэктомии (рис. 17.3).
Рис. 17.3. Удаление остатков хрусталика в процессе витрэктомии
В тех случаях, когда хрусталик фиксирован, следует вначале провести витрэктомию, удалить СТ, окружающее хрусталик, и освободит), его. Только после мобилизации хрусталика можно поднимать его в передние отделы СТ, не опасаясь тракций на сетчатку.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
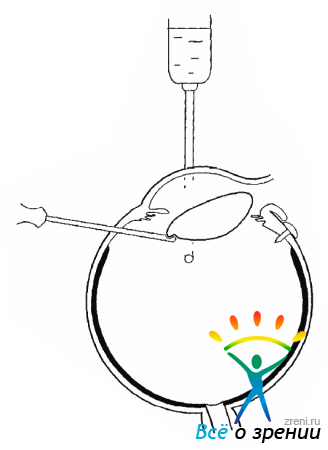
Для удаления хрусталика с плотным ядром необходимо вначале провести витрэктомию (рис. 17.4).
Рис. 17.4. Витрэктомия при плотном хрусталике
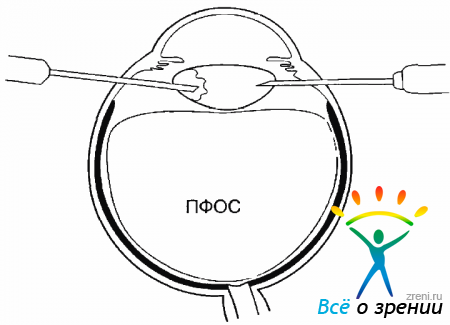
При дроблении плотного ядра с применением ультразвуковой эмульсификации хрусталик следует вынести в передние отделы полости СТ. С этой целью в СТ вводят ПФОС, начиная у ДЗН, для того чтобы не было его дробления и он вводился единой массой. С целью профилактики повышения ВГД при этом нужно закрыть инфузию и обеспечить дренаж жидкости над уровнем ПФОС. Поскольку удельный вес хрусталика меньше, чем ПФОС, он всплывает на его поверхность.
Факоэмульсификация в передних отделах СТ более безопасна, чем в передней камере, где имеется риск повреждения радужки и эндотелия роговицы. Плавающий на поверхности ПФОС хрусталик очень подвижен, что затрудняет проведение факоэмульсификации. Для фиксации хрусталика надо использовать дополнительный инструмент, вводимый вместо эндоиллюминатора, необходимости в котором при работе в передних отделах СТ уже нет, достаточно осветителей операционного микроскопа. Дополни тельным инструментом может быть либо витреоретинальный нож, либо инъекционная игла. Хрусталик вначале удерживают с помощью аспирации факоэмульсификагора, затем в области его экватора вкалывают нож или иглу, и после эго го можно включать ультразвук и начинать разрушение хрусталика (рис. 17.5).
Рис. 17.5. Факоэмульсификация люксированного хрусталика, поднятого с помощью ПФОС. Хрусталик фиксирован инъекционной иглой
При факоэмульсификации в СТ используют удлиненный наконечник без ирригационного силиконового рукава, что позволяет работать инструментом через склеротомию в плоской части цилиарного тела. Подача жидкости осуществляется через инфузионную канюлю, как это происходит при витрэктомии.
Разрушить и удалить очень твердое ядро с помощью ультразвукового факоэмульсификатора сложно. Лучше использовать лазерный факоэмульсификатор. После витрэктомии хрус алик поднимается с помощью ПФОС в передние отделы СТ. Через одну склеротомию вводят световод лазера, а через вторую — аспирационную канюлю. Хрусталик удерживают в центре двумя этими инструментами, при этом под воздействием лазерной энергии идет разрушение хрусталика, а измельченные частицы удаляют из глаза через аспирационную канюлю.
В тех случаях, когда возникают трудности, связанные с подвижностью хрусталика, нужно вывести его в переднюю камеру. Для этого добавляют ПФОС так, чтобы вплывающий хрусталик показался в зоне зрачка. Используя аспирационную канюлю и канюлю для введения ПФОС, хрусталик через зрачок выводят в переднюю камеру. Хрусталик, поддерживаемый ПФОС со стороны СТ, не может выйти из передней камеры независимо от ширины зрачка. Теперь он может быть удалей методом лазерной факоэмульсификации.
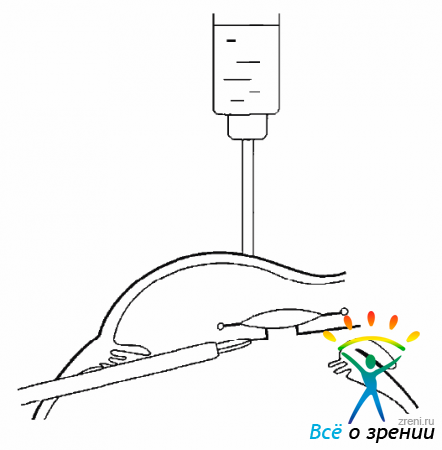
Если применение этого метода невозможно, то хрусталик удаляют через роговичный или корнеосклеральный разрез. Для этого с помощью заглушек закрывают склеротомию, одноразовым лезвием вскрывают переднюю камеру и выключают инфузию (рис. 17.6).
Рис. 17.6. Проведение роговичного разреза
После того как передняя камера вскрыта, необходимо ввести вискоэластик для защиты эндотелия роговицы. Разрез расширяют, вискоэласгик вводят за хрусталик, и последний начинает выходить в рану. В этот момент нужно производить надавливание на заднюю губу разреза, облегчая выведение хрусталика. На роговичный разрез накладывают непрерывный шов нейлоном 10-0 (рис. 17.7).
Рис. 17.7. Удаление люксированного хрусталика через роговичный разрез
Во всех случаях, когда применяли ПФОС, после удаления тем или иным способом хрусталика необходимо удалить и ПФОС. Для этого нужно открыть склеротомии и ввести эндоиллюминатор и Г-образную канюлю, соединенную со свободной силиконовой трубкой. Канюлю под визуальным контролем подводят к ДЗН и включают инфузию. Под давлением инфузионной жидкости ПФОС через канюлю вытесняется из глаза. Операцию заканчивают наложением швов на склеротомии и конъюнктивальные разрезы.
Удаление люксированного в СТ хрусталика через плоскую часть цилиарного тела является достаточно простои и эффективной методикой. Своевременное и успешное проведение этого вмешательства позволяет предупредить развитие тяжелых осложнений, связанных с наличием в глазу подвижного хрусталика.
Дислокация интраокулярной линзы
При вывихе ИОЛ в СТ следует производить либо ее репозицию, либо, если это невозможно, удаление. В любом случае необходимо проведение витрэктомии. Сравнительно легко поставить на место люксированную ирис-клипс-линзу.
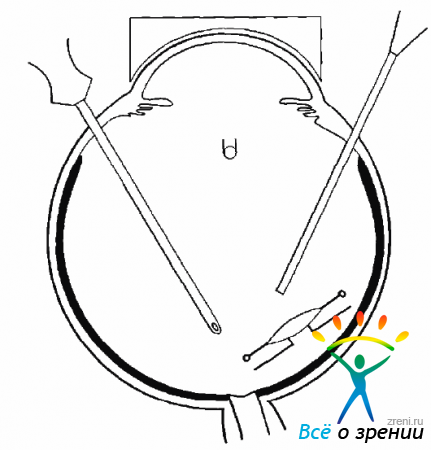
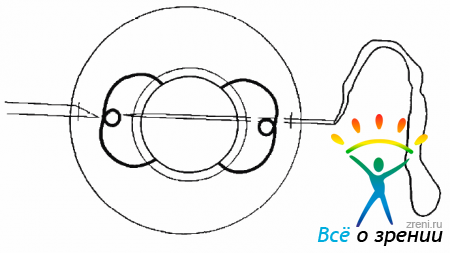
Расширять зрачок перед операцией нужно с применением мидриатиков кратковременного действия (мидриация, неосинефрия). Вначале проводят стандартную витрэктомию через три склеротомии с использованием подшиваемой инфузионной канюли и эндоиллюминатора (рис. 17.8).
Рис. 17.8. Витрэктомия при вывихе ИОЛ
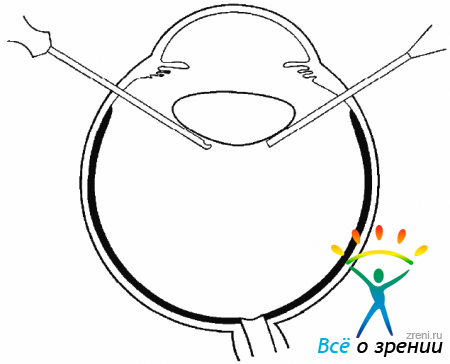
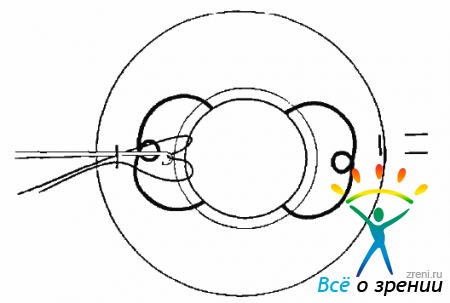
ИОЛ освобождают от волокон СТ, захватывают витреальным пинцетом и выводят в переднюю камеру (рис. 17.9).
Рис. 17.9. Подъем ИОЛ с глазного дна витреальным пинцетом
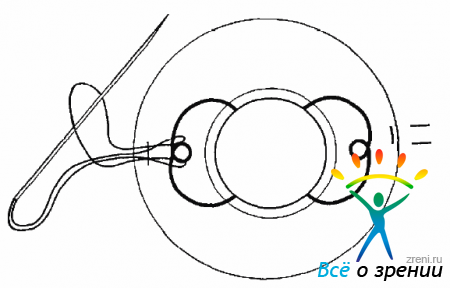
Эндоиллюминатор извлекают из глаза, и через освободившуюся склеротомию в переднюю камеру вводят раствор ацетилхолина для сужения зрачка и удержания ИОЛ в передней камере (рис. 17.10).
Рис. 17.10. Выведение ИОЛ в переднюю камеру с помощью витреального пинцета, введение раствора ацетилхолина
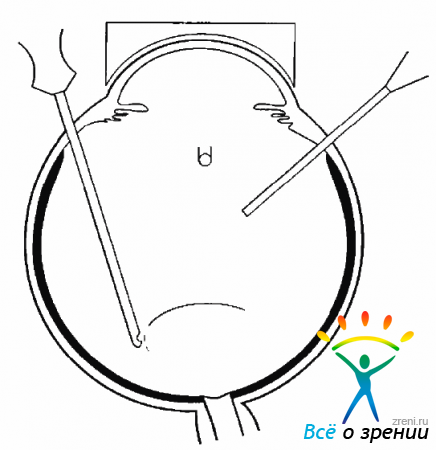
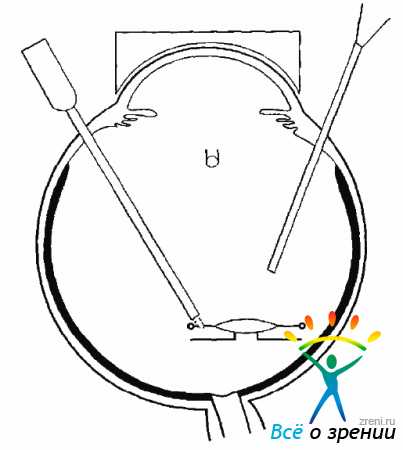
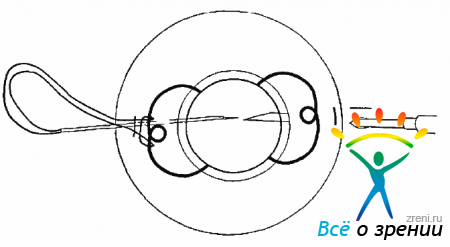
После выведения витреального пинцета склеротомии закрывают заглушками. С помощью одноразового лезвия выполняют два парацентеза. Если ИОЛ расположена неправильно, то после закрытия инфузии и введения вискоэластика проводят коррекцию ее положения, например, заправление дужки. Для этого через один парацентез вводят шпатель, с помощью которого ИОЛ сдвигают в сторону, а через другой — крючок, которым под дужкой оттягиваю г зрачковый край. Затем нужно нажать шпателем на дужку, завести ее за радужку и центрировать ИОЛ. Для того чтобы исключить дислокацию ИОЛ и будущем, нужно подшить ее к радужке, наложив два узловых шва.
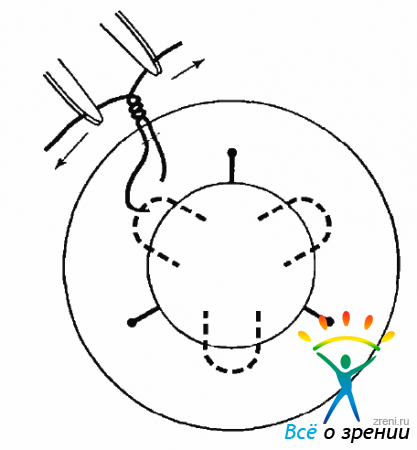
Для подшивания ИОЛ к радужке следует использовать режуще-колющую иглу и монофильный шовный материал 10-0. Предпочтение нужно отдавать полипропиленовому шву, который в ткани радужки рассасывается значительно медленнее, чем нейлон. Через парацентез конец тонной иглы проводят в переднюю камеру. Для того чтобы при этом не прошить ткань роговицы, необходимо делать иглой боковые движения, убеждаясь, что она свободно проходит через парацентез. После того как конец иглы показался в передней камере, нужно сделать глубокий прокол радужки вблизи дужки, пройти иглой под ней и сделать выкол через радужку. Продвигая иглу дальше, необходимо проколоть роговицу. Когда конец иглы показывается на поверхности роговицы, его захватывают иглодержателем и иглу извлекают (рис. 17.11).
Рис. 17.11. Подшивание зрачковой линзы, игла проходит через радужку, захватив дужку ИОЛ
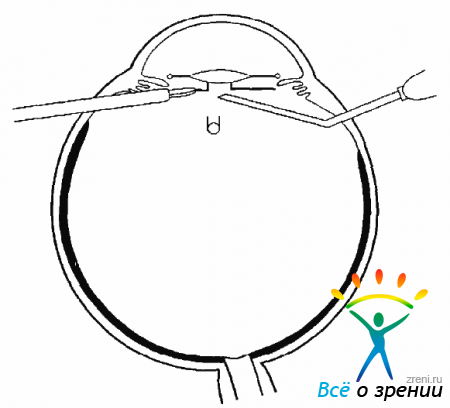
Таким образом, шовная нить входит через парацентез в переднюю камеру, проходит через радужку, огибает дужку, через радужку возвращается в переднюю камеру и через роговицу уходит из глаза. Нить вместе с иглой нужно отрезать в 10,0-15,0 мм от роговицы. Пользуясь микрокрючком, необходимо этот конец вытянуть в парацентез (рис. 17.12).
Рис. 17.12. Вытягивание нити из передней камеры микрокрючком через парацентез
Теперь, когда оба конца нити вместе, можно затянуть узел, и дужка ИОЛ будет подшита к радужке (рис. 17.13).
Рис. 17.13. Затягивание узла
Еще один шов нужно положить этим же способом через второй парацентез.
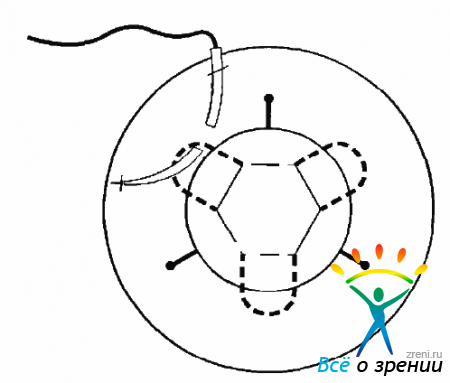
Возможно провести репозицию капсульной ИОЛ, если ее гаптика выполнена в виде замкнутой или незамкнутой петли. Новая фиксация осуществляется подшиванием в борозду цилиарного тела. Для этого ИОЛ нужно вывести в переднюю камеру и сделать два парацентеза на 3 и 9 часах. Длинная тонкая прямая атравматичная игла с полипропиленовой нитью 10-0, выполненной в виде петли, проводится через один парацентез в переднюю камеру, проходит под линзой и выходит через второй парацентез. Для облегчения проведения ее через второй парацентез нужно использовать в качестве проводника тонкую инъекционную иглу (рис. 17.14).
Рис. 17.14. Игла через парацентез проходит в передней камере под ИОЛ
Полипропиленовая петля извлекается из передней камеры крючком над гаптикой ПОЛ. Пропустив иглу через извлеченную петлю, нужно получить двойную петлю, охватывающую дужку ИОЛ (рис. 17.15).
Рис. 17.15. Полипропиленовая пить вытягивается микрокрючком через парацентез над дужкой ИОЛ
При подтягивании нитн двойная петля уходит через парацентез в переднюю камеру.
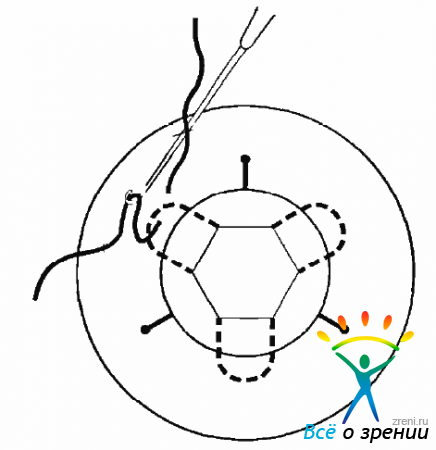
Таким же способом нужно сформировать двойную петлю на второй дужке ИОЛ. После этого напротив парацентезов выкраивают лоскуты конъюнктивы основанием к своду и на склере в 1,5 мм от лимба делают два несквозных разреза склеры радиально к лимбу длиной 2,0 мм. Прямую иглу через парацентез вновь вводят в переднюю камеру. С противоположной стороны навстречу ей через одну из насечек вводят инъекционную иглу для выведения прямой иглы через склеротомию (рис. 17.16).
Рис. 17.16. Формирование петли вокруг дужки ИОЛ
Процедуру повторяют на противоположной стороне. При подтягивании полипропиленовой нити с двух сторон ИОЛ разворачивается и уходит за радужку (рис. 17.17).
Рис. 17.17. Проведение иглы через парацентез в склеротомию
Проводя иглу через склеру между склеротомиями, нужно образовать матрасный шов. Затянув узел шва, необходимо спрягать его в глубине склеральной ткани, чтобы исключить прорезывание через конъюнктиву.
В тех случаях, когда репозиция ИОЛ невозможна, ее нужно удалять. Обычно это относится к линзам с внутрикапсульной фиксацией, выполненным в виде монолитного блока, вывих которых происходит при разрыве задней капсулы. Проще всего удалять ИОЛ через роговичный разрез. После того как отсепарована конъюнктива и сделаны три склеротомии, введена и подшита инфузионная канюля, нужно сделать несквозную насечку на роговице длиной 6,0-7,0 мм в зависимости от размера ИОЛ. После этого проводят обычную витрэктомию. Обнаруженную ИОЛ, освобожденную от волокон СТ, захватывают витреальным пинцетом и выводят в передние отделы СТ. Здесь ИОЛ с помощью второго пинцета, введенного вместо эндоиллюминатора, перехватывают так, чтобы ее можно было легко вывести через зрачок и разрез роговицы. Один пинцет выводят и склеротомию закрывают заглушкой. Одной рукой удерживая пинцетом ИОЛ, хирург должен второй рукой сделать прокол роговицы через ранее сделанную насечку. Инфузию прекращают и в переднюю камеру вводят вискоэластик, после чего разрез продляют по насечке так, чтобы через него можно было вывести ИОЛ. Через зрачок ИОЛ из СТ подается в переднюю камеру, и гаптика направляется в операционную рану (рис. 17.18).
Рис. 17.18. Удаление ИОЛ через роговичный разрез
Здесь ИОЛ нужно захватить пинцетом и вывести из глаза. На разрез роговицы необходимо наложить непрерывный шов монофильным нейлоном 10-0. После этого включают инфузию и проводят дополнительную витрэктомию, для того чтобы удалить все остатки СТ, кровь, фрагменты задней капсулы. Если в процессе удаления ИОЛ волокна СТ вместе с линзой вышли в рану и ущемились, их нужно убрать витреотомом.
Репозиция дислоцированной ИОЛ является идеальным выходом из этого тяжелого осложнения. Возможность вернуть ИОЛ на место и надежно ее фиксировать целиком зависит от конструктивных особенностей линзы. Подшивание ИОЛ после вправления может быть произведено либо к радужке, либо транссклерально в тех случаях, когда гапгика выполнена в виде петли. Монолитные линзы, изготовленные в виде пластинки, необходимо удалять.
----
Статья из книги: Витреоретинальная хирургия | Захаров В. Д.


Комментариев 0