Об открытом или закрытом лечении раны

Описание
В настоящее время общепризнано, что при лечении ран в области лица с его богатым кровоснабжением, с одной стороны, и редко встречающимся инфицированием раны анаэробной инфекцией, - с другой, можно без всякого опасения накладывать на раны лица первичный шов, т. е. вести лечение закрытым способом. Наложение ситуационных швов дает возможность избегнуть рубцовых деформаций лица и обезображиваний век и носа; в то же время, если ввести в рану дренаж или создать противоотверстие, оно обеспечивает достаточный отток раневого секрета при инфекции раны.Большинство авторов (Н. Н. Лозанов, Н. В. Благовещенская, А. Г. Лихачев, Ф. И. Добромыльский и др.) являются сторонниками закрытого метода лечения раны орбито-синуальной области при отсутствии внутричерепных осложнений, исходя из того, что образование широкого соустья придаточной пазухи с носовой полостью является достаточным дренажем.
В тех случаях, когда при первичной обработке швы не были наложены, рекомендуется, особенно при ранениях лица, прибегать к отсроченному первичному и ко вторичному шву.
При обработке ранений век к первичным швам относили швы, наложенные в первые сутки; к первично отсроченным - швы, наложенные до появления грануляций в течение первых 2-3 дней после ранения; к ранним вторичным - швы, наложенные в сроки от 4 до 12 дней при наличии грануляций, но при отсутствии эпителизации краев раны; к поздним вторичным отнесены швы, наложенные в сроки от 13 дней до 1-2 месяцев при еще незакончившейся эпителизации (А. А. Колен). Вторичный шов применяют по следующим показаниям: уменьшение гнойного отделяемого в ране, отторжение некротизировавшихся участков, хорошее самочувствие раненого и появление молодых грануляций на дне и периферии раны и даже при ограниченном остеомиэлите. Перед наложением вторичного шва иссекают некротические участки и ложечкой выскабливают грануляции краев, подлежащих сближению, затем рану засыпают сульфаниламидным препаратом или промывают раствором пенициллина.
Особенности вскрытия лобной и верхнечелюстной полостей, состоящие в том, что операция всегда заканчивается образованием постоянного сообщения пазухи с полостью носа, создают условия к применению первичного или вторичного шва.
Первичный шов показан при орбитальных ранениях, когда наложение тонких, частых швов для тщательного сближения краев век позволяет избегнуть деформаций и выворота век. В. П. Страхов, сторонник первичного шва, все же избегает закрытого ведения раны в случаях загрязнения и некроза тканей, поддерживаемых патологическим состоянием травмированных придаточных полостей. Надо думать, что его опасения преувеличены в отношении тех сочетанных огнестрельных ранений назо-орбитальной области, при которых после правильной первичной обработки создано широкое сообщение орбиты с придаточной полостью, а последней - с полостью носа.
Вторичная хирургическая обработка состояла в наложении первично отсроченного шва, раннего вторичного шва и позднего вторичного шва.
Удаление инородных тел. Слепые ранения орбито-синуальной области встречаются чаще, чем сквозные; по данным А. Н. Мурзина и Н. Н. Лозанова, они составляют 45%, сквозные - 25 % и касательные - 30 %.
В. И. Воячек при установлении показаний к удалению инородных тел из придаточных пазух носа предлагает исходить из доступности тела удалению (легко удаляемые тела или тела, извлечение которых затруднено) и наличия или отсутствия расстройств, вызываемых инородным телом.
По этой схеме обязательному удалению подлежат инородные тела, вызывающие расстройства и легко поддающиеся извлечению. Удаление инородных тел показано также, когда тело легко удаляемо, хотя и не беспокоит раненого. Но удаление инородного тела, вызывающего расстройства, но извлечение которого сопряжено с трудностями и опасностью для раненого, можно решиться лишь после того, как будут тщательно взвешены все обстоятельства "за" и "против" операции и учтены возможности риска в результате вмешательства или от того, что тело не будет извлечено. Наконец, совершенно не показано удаление инородных тел, трудно доступных и не вызывающих никаких расстройств.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Исходя из того, что длительное пребывание инородных тел в придаточных полостях носа ведет к различным осложнениям - травматическому синуиту, эмпиеме, следует прибегать в показанных случаях к их оперативному удалению. Особенно широко ставятся показания к оперативному лечению решетчатого лабиринта, поскольку оставление в нем инородного тела ведет к нежелательным последствиям. Показаниями к удалению инородных тел из верхнечелюстной полости, по Б. Н. Лебедевскому, являются не поддающиеся лечению травматические максиллиты, боли в области десен верхнечелюстной кости, ощущение металлического вкуса при еде и длительное раздражение слизистой носа. Малая травматичность операции на верхнечелюстной пазухе и доступность удаления инородных тел позволяют довольно широко ставить показания к такому вмешательству. Из лобной полости инородные тела обычно удаляют при первичной обработке раны, поскольку, наряду с повреждением передней и орбитальной стенок, травмируется и задняя (мозговая) стенка.
При решении вопроса об удалении инородного тела из основной полости следует учитывать симптомы, наличие которых указывает на необходимость вмешательства: нагноительный процесс в пазухе, упорные головные боли, неврит зрительного нерва, нарастание изменений со стороны глазного дна и менингеальные явления.
До первой мировой войны офталмологи редко прибегали к операции удаления инородного тела из орбиты, что объяснялось опасением причинить вред раненому: занести инфекцию, повредить зрительный нерв и мышцы, вызвать кровотечение и пр. Материалы войны показали, что эти опасения преувеличены.
Опыт Великой Отечественной войны позволил расширить показания к удалению инородных тел из орбиты (И. Э. Барбель), а принципиальные установки, разработанные В. И. Воячеком в отношении удаления инородных тел из придаточных пазух носа, полностью применимы и к орбите.
В силу этого следует считать обязательным удаление их из передних отделов глазницы, в особенности тел, расположенных у орбитального края.
Если же инородное тело, даже крупных размеров, не вызывает никаких клинических явлений и расположено в мало доступной области, или имеется опасение, что само оперативное вмешательство может вызвать ухудшение в состоянии раненого, пытаться удалять его не следует (В. П. Страхов и Е. М. Бочевер, Р. М. Смелянский). Безусловным противопоказанием к удалению является наличие мелких осколков или крупных инородных тел, локализующихся в глубоких отделах глазницы при высокой остроте зрения второго глаза (И. Э. Барбель).
При такой локализации показаниями к удалению их являются:
- экзофталм,
- отек век,
- хемотический валик конъюнктивы глазного яблока,
- упорные головные боли (вследствие сдавления нервов,
- контузионные изменения со стороны глазного яблока и в особенности его разрушение,
- воспалительный процесс в позадиглазной клетчатке, поддерживаемый присутствием инородного тела и, наконец,
- сдавление зрительного нерва или офталмоплегия, развитие которой связано с инородным телом в области верхней глазничной щели.
Инородные тела глазницы, находящиеся в частичной связи со смежными придаточными полостями, особенно с решетчатым лабиринтом, подлежат обязательному удалению.
Удаление инородных тел производится по возможности в ранние сроки на ближайших к фронту этапах или после того как ликвидируются реактивные явления, т. е. в эвакогоспиталях глубокого тыла. В указаниях по военно-полевой ото-рино-ларингологии (Медгиз, 1944) рекомендуется соединить удаление инородных тел с обработкой раны.
Целесообразность вмешательства в ранние сроки основана не только на стремлении предупредить инфекцию, но и на том, что в результате сокращаются сроки лечения раненых: в пользу этого говорит и то, что в ранние сроки, когда инородное тело еще не осумковалось в результате развития мощных соединительнотканных спаек, его легче обнаружить и извлечь.
Особенности оперативной техники удаления инородных тел из орбито-синуальной области сводятся к следующему.
Удаление небольших тел из передних отделов носовой полости производится эндоназально корнцангом, а крупного и вклиненного в глубоком или верхнем отделе вблизи свода носа у дна черепной ямки - через верхнечелюстную пазуху или решетчатый лабиринт.
При удалении инородного тела из решетчатого лабиринта, особенно, если оно расположено на границе решетчатого лабиринта с глазницей, целесообразно воспользоваться предложением Н. Н. Богоявленского оперировать трансорбитально. Его метод вполне доступен для офталмолога, владеющего техникой риностомии, и позволяет через бумажную пластинку подойти к задним клеткам решетчатого лабиринта, не вскрывая передних.
М. И. Вольфкович и Р. Г. Волк прибегали к такому методу проникновения в решетчатый лабиринт, создав прежде брешь в области бумажной пластинки решетчатой кости, лишь в случаях отсутствия глазного яблока.
Удалить инородное тело из решетчатого лабиринта можно, используя дугообразный разрез по брови и носу, применяемый обычно при лобно-решетчатой трепанации.
Из основной полости удалить инородные тела можно путем расширенной наружной этмоидотомии (используя, например, предложение Н. Н. Богоявленского) через вскрытую верхнечелюстную пазуху или, наконец, после вскрытия лобной полости. В. Ф. Ундриц осуществляет удаление инородных тел из основной полости транссептальным путем (мобилизуя носовую перегородку по В. И. Воячеку).
Для удаления инородных тел из глазницы чаще всего производят орбитотомию. В. П. Страхов и Е. М. Бочевер в период Великой Отечественной войны в большинстве случаев прибегали к орбитотомии, причем нередко после разреза пользовались электромагнитом; лишь в двух случаях они прибегли к операции Кренлейна. По данным И. Э. Барбель, во время Великой Отечественной войны офталмохирурги применяли эту операцию в исключительных случаях. Целесообразно использовать доступ к орбите со стороны придаточных полостей носа. При незакрывшейся ране следует попытаться удалить инородное тело через раневой канал; например, при дефектах в области щеки можно через рану легко проникнуть в верхнечелюстную пазуху.
В большинстве случаев типовые разрезы, применяемые офталмологами и ринологами, не обеспечивают достаточного доступа к инородному телу, особенно когда раневой канал выходит за пределы орбито-синуальной области (скуловая, височная кости, крылонебная ямка и другие участки). Это обстоятельство, равно как и стремление использовать для разрезов область рубцов или свищей, что важно в косметическом отношении, ведет к тому, что операции нередко проводят атипически.
Оперируя на лобной полости, можно начать операцию с обычного разреза по брови и боковой стенке носа и, вскрывая пазухи по методу Янсен-Риттера или Риделя, в соответствии с обстоятельствами в дальнейшем произвести дополнительные разрезы или удлинить основной.
Если приходится производить дополнительные разрезы на коже лица, следует использовать естественные складки кожи и учитывать расположение сосудов и нервов, чтобы не вызвать кровотечений и параличей, например, лицевого нерва при разрезах в области околоушной железы.
Из большого количества предложенных рядом авторов (А. Э. Рауэр, А. А. Лимберг, Бокенгеймер) типичных разрезов для расширенного подхода к орбито-синуальной области можно применить следующие (рис. 83):
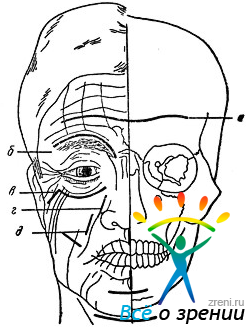
Рис. 83. Схема разрезов на лице.
а - лобный разрез; б - надглазничный разрез; в - подглазничный скуловой разрез; г - первый носо-губный разрез (внутренний); д - второй носо-губный разрез (наружный).
а - лобный разрез; б - надглазничный разрез; в - подглазничный скуловой разрез; г - первый носо-губный разрез (внутренний); д - второй носо-губный разрез (наружный).
- горизонтальный лобный разрез по складке, расположенный на различной высоте лба; применяется при первичной и при поздней обработке ран;
для вскрытия лобной пазухи и решетчатого лабиринта при лобно-решетчатой трепанации; этим разрезом осуществляется и трансфронтальный подход к передней черепной ямке;
Лечение травматических синуитов обычно начинается на 3-5-й неделе после ранения, т. е. когда стихнут общие реактивные явления, а воспалительный очаг в придаточной полости уже отграничен. Самый рациональный вид лечения - оперативный, так как он способствует ликвидации локализованного воспалительного очага в пазухе и является профилактическим мероприятием, предупреждающим возникновение остеомиэлитического процесса в костных стенках пазух и орбиты. Нередко при операции одновременно обрабатывается уже существующий остеомиэлитический очаг в кости.
Показаниями к оперативному лечению травматического поражения верхнечелюстной пазухи являются:
- периостит в области верхней челюсти с болезненным припуханием щеки,
- гнойные свищи в подглазничной области или на альвеолярном отростке, у IV-VIII зубов, сообщающихся с верхнечелюстной пазухой,
- костные осколки и инородные тела, а также холестеатомные массы в пазухе.
Показаниями к операции лобно-решетчатой области служат:
- долго не заживающие свищи, основой которых является или остеомиэлит с отхождением костных секвестров, или свободно лежащие и утратившие связь с надкостницей осколки кости, или инородные тела (обрывки одежды, металлические осколки и пр.). Свищи чаще всего локализуются на брови, верхнем веке и переносице, а при поражениях решетчатого лабиринта - в области ската спинки носа, у внутреннего угла глазницы;
- костные секвестры даже без наличия свищей, когда костные осколки находятся поблизости от обнаженной твердой мозговой оболочки;
- упорные головные боли, особенно при наличии свища и костных секвестров или рентгенологически определяемых переломов задней стенки лобной пазухи.
Типы оперативных вмешательств диктуются характером и размерами разрушений. В силу того, что чаще разрушается нижняя стенка лобной полости, самой распространенной во время Великой Отечественной войны являлась трансорбитальная операция по способу Янсен-Риттера и Н. Н. Богоявленского. Операция по способу Риделя производилась лишь в тех случаях, когда, наряду с травматическим фронтитом, имелся остеомиэлит передней стенки лобной пазухи.
При травматических фронтитах следует прибегать к лобно-решетчатой трепанации, потому что патологические процессы из лобных пазух обычно распространяются на клетки решетчатого лабиринта.
О том, как вести послеоперационную рану, существуют различные взгляды.
Н. А. Бобровский считает целесообразным не зашивать рану, вести лечение во всех случаях открытым способом и не образовывать широкого соустья с носом.
В пользу закрытого способа при отсутствии внутричерепных осложнений высказываются Н. Н. Лозанов, А. Г. Лихачев и В. И. Амитин, Ф. И. Добромыльский и др.
Общепризнанным можно считать, что при абсцессах мозга рану следует вести открытым способом с наложением ситуационных швов и образованием соустья.
Г. Г. Куликовский и М. М. Филиппов предлагают лечить рану полуоткрытым способом при вторичном фронтите травматического происхождения, когда имеется экстрадуральный абсцесс и даже нарушения целости задней стенки пазухи; тогда рану не зашивают полностью, а в угол ее вставляют выпускник.
Лечение травматического остеомиэлита только оперативное и заключается в удалении секвестрированных и подозрительных участков кости орбитальной стенки и стенки придаточной полости носа, а также всего патологического содержимого из придаточной пазухи. Так, после секвестротомии нижней стенки орбиты необходимо вскрыть верхнечелюстную полость, а при наличии изменений на внутренней или верхней стенке следует произвести операцию на решетчатом лабиринте и лобной пазухе. Возникновение рецидивов обычно связывают с недостаточно тщательно проведенной секвестротомией или отмечают в тех случаях, когда пораженные пазухи остались невскрытыми, или операция была произведена недостаточно радикально.
Секвестротомия производится после широкого разреза до кости по краю поврежденной стенки глазницы и отслойки надкостницы.
Оперировать следует в возможно ранние сроки, не ожидая секвестрации, исходя из следующих соображений:
- своевременно произведенная операция является профилактическим мероприятием в отношении распространения инфекции в ретробульбарное пространство и даже в полость черепа и
- при ранениях назо-орбитальной области никогда не наблюдается развития демаркационного вала.
Лечение травматических дакриоциститов. При травматическом максиллите, сочетающемся с травматическим дакриоциститом, или в случае травмы верхнечелюстной пазухи, осложненной дакриоциститом, Ф. С. Бокштейн рекомендует вскрывать ее и резецировать через нее же слезноносовую кость и кости, образующие слезную ямку, т. е. часть бумажной пластинки и часть лобного отростка верхнечелюстной кости, а затем удалять и слезный мешок.
По мнению А. Г. Кроля, риностомия при боевых травмах слезного мешка себя не оправдывает. Как и Ф. С. Бокштейн, он считает показанной в этих случаях широкую экстирпацию слезного мешка с тщательным удалением всего, что может стать причиной рецидивов, - рубцов, дивертикулов и т. п. При сохранении функции слезных канальцев рекомендуется образовывать широкое окно в нос, а после удаления слезного мешка и окружающих его тканей - вводить в образованное окно резиновый дренаж на срок от 10 до 14 дней (А. Г. Кроль).
А. А. Колен, касаясь ранения слезных органов, приходит к заключению, что вследствие деформаций, нередко наблюдающихся после огнестрельных ранений, риностомия затруднена и приходится прибегать к удалению слезного мешка.
Лечение флегмоны орбиты травматического происхождения. Лечение флегмон орбиты травматического происхождения ничем не отличается от общепринятых методов оперативного я консервативного лечения флегмон глазницы.
----
Статья из книги: Придаточные пазухи носа и их связь с заболеваниями глазницы | Добромыльский Ф.И., Щербатов И.И..


Комментариев 0