Роговица ? Часть 3

Описание
Туберкулезные кератиты. Туберкулезные кератиты могут развиваться в результате гематогенного метастазирования микобактерий туберкулеза или как туберкулезно-аллергическое заболевание.Гематогенные туберкулезные кератиты проявляются в трех формах — как диффузный, очаговый или склерозирующий кератит. Клиническая картина при этих формах воспаления имеет отличительные особенности.
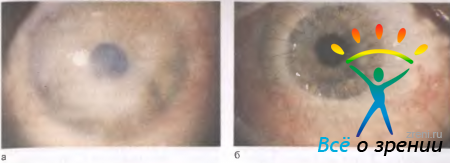
Диффузный кератит характеризуется глубоким расположением инфильтрации в глубоких слоях роговицы. По внешним проявлениям он иногда может напоминать сифилитический паренхиматозный кератит, однако при биомикроскопии определяют симптомы, характерные для туберкулезного кератита. Среди диффузной инфильтрации стромы отмечаются отдельные, не сливающиеся друг с другом довольно крупные желтоватые очаги. Воспалительный процесс захватывает не всю роговицу: в центре или на периферии остаются непораженные участки. Новообразованные сосуды появляются поздно, через 2—4 мес. Они проходят в глубоких слоях, но, кроме этих сосудов, почти всегда имеется поверхностная неоваскуляризация. Поражается один глаз. Течение заболевания длительное, с периодическими обострениями. Воспаление заканчивается образованием грубого васкуляризированного бельма, для ликвидации которого требуется хирургическое лечение (рис. 11.15).
Рис. 11.15. Исход диффузного туберкулезного кератита. а — бельмо роговицы; б — через полгода после кератопластики: прозрачный трансплантат роговицы.
Глубокий инфильтрат роговицы — это очаговый туберкулезный воспалительный процесс. Один или несколько очагов залегают в самых глубоких слоях роговицы, вблизи десцеметовой оболочки, вследствие чего она может собираться в складки. Васкуляризация незначительная. Новообразованные сосуды врастают в виде дорожки к очагу воспаления и имеют необычный для глубоких сосудов вид — они ветвятся. Течение заболевания длительное, могут возникать рецидивы. Очаговый и диффузный гематогенный туберкулезный кератит почти всегда осложняется иридоциклитом. Заживление очагового кератита сопровождается образованием бельма.
Склерозирующий туберкулезный кератит развивается одновременно с воспалением склеры. Вначале около лимба появляются мелкие очаги инфильтрации в глубоких слоях стромы. Субъективные симптомы воспаления и неоваскуляризация выражены слабо. По мере рассасывания очагов первой волны ближе к центру роговицы появляются новые очаги. Воспалительный процесс сохраняется в течение нескольких лет. Он может развиваться по кругу со всех сторон или только с одной стороны. После заживления очагов никогда не происходит полного просветления роговицы. Создается впечатление, что склера наползает на роговицу. В связи со значительной длительностью заболевания и хроническим раздражением сосудов и нервных окончаний краевой петлистой сети роговицы, анастомозирующих с сосудами большого артериального круга радужки, склерозирующий кератит всегда сопровождается иритом или иридоциклитом, нередко осложняется вторичной глаукомой. Склерозирующий кератит может возникать не только при туберкулезе, но также при сифилисе, ревматизме и подагре.
Этиологическая диагностика любого туберкулезного метастатического кератита сложна. Даже выявление очагового туберкулезного процесса в легких не является доказательством туберкулезной природы заболевания глаз, так как одновременное развитие очагового метастатического воспаления глаза и легких отмечается редко. Положительные туберкулиновые пробы Пирке и Манту свидетельствуют об инфицированности организма, но это не значит, что кератит тоже имеет туберкулезную этиологию. Причина развития воспаления в глазу может быть другой. С уверенностью утверждать, что кератит имеет туберкулезную природу можно только в том случае, если в ответ на подкожное введение малых доз туберкулина через 72 ч появляется очаговая ответная реакция в глазу (в роговице, радужке или хориоидеей. Такая диагностика не совсем безопасна, но при отсутствии других способов установления этиологии кератита она очень важна. Только этиологическая терапия может способствовать уменьшению продолжительности лечения и предупредить рецидивы заболевания. Чем быстрее прекратится воспалительный процесс в глазу, тем меньше осложнений возникнет в ходе заболевания и больше надежды на сохранение зрения.
Туберкулезно-аллергические (фликтенулезные, скрофулезные) кератиты — часто встречающаяся форма туберкулезных поражений роговицы у детей и взрослых. Большинство больных — дети и подростки.
Характерным признаком туберкулезно-аллергического кератита являются мелкие (милиарные) или более крупные одиночные (солитарные) узелковые высыпания на роговице, называемые фликтенами, что в переводе означает "пузырек”. В настоящее время известно, что фликтены в морфологическом отношении являются очагами инфильтрации роговицы лимфоцитами, плазматическими и эпителиоидными клетками. Количество и глубина залегания фликтен могут быть различными. Сероватые полупрозрачные возвышения сначала возникают у лимба, затем появляются новые узелки как на периферии, так и в центре роговицы.
Фликтенулезные кератиты развиваются на фоне туберкулеза легких или лимфатических узлов. Возникновение специфических фликтен у лимба является подтверждением диагноза туберкулеза. При морфологическом исследовании во фликтенах не обнаруживают микобактерии туберкулеза. Воспалительный процесс является аллергической реакцией на циркулирующие в крови продукты распада микобактерий туберкулеза. Общее ослабление организма, авитаминоз, гельминтозы могут выполнять роль факторов, способствующих развитию воспаления.
Триада субъективных роговичных симптомов (светобоязнь, слезотечение, блефароспазм) резко выражена. Дети прячутся в темном углу, ложатся лицом в подушку, без капельной анестезии не могут открыть глаза. Судорожное сжимание век и постоянное слезотечение вызывают отек и мацерацию кожи век и носа. Такая клиническая картина характерна для скрофулезного кератита.
При объективном исследовании выявляют яркую перикорнеальную или смешанную инъекцию сосудов. К фликтенам всегда подходят веточки новообразованных поверхностных сосудов. Под влиянием активного специфического и противоаллергического лечения фликтены могут рассосаться, оставив легкое помутнение в роговице, пронизанное полузапустевшими сосудами.
Заболевание начинается остро, затем обычно принимает затяжное течение, характеризуется частым рецидивированием. Повторные атаки протекают более вяло и длительно. Очаги инфильтрации распадаются и превращаются в язвы. При наличии обильной неоваскуляризации дефекты эпителизируются довольно быстро — за 3—7 дней. В результате остаются глубокие ямки — фасетки, которые очень медленно выполняются соединительной тканью.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
В осложненных случаях некроз стромы роговицы может достигать самых глубоких слоев. Известны случаи перфорации роговицы с выпадением радужки. У ослабленных людей распадающиеся фликтены могут сливаться, в результате чего образуются обширные зоны некроза. Присоединение грибковой или кокковой инфекции может привести к гибели глаза.
В последние годы благодаря появлению стероидных препаратов затяжные формы заболевания наблюдаются редко. Аллергическое туберкулезное воспаление роговицы может проявляться в виде атипичных форм — фасцикулярного кератита или фликтенулезного паннуса.
Фасцикулярный кератит (пучковидный кератит, "странствующая" фликтена) начинается с появления у лимба одной фликтены в сочетании с выраженной перикорнеальной инъекцией сосудов и триадой субъективных симптомов. После врастания новообразованных сосудов воспалительная инфильтрация постепенно рассасывается у периферического края и усиливается в центральной части. Фликтена медленно перемещается к центру, за ней тянется пучок новообразованных сосудов. Рыхлый приподнятый, прогрессирующий край инфильтрата не подвергается глубокому изъязвлению, однако течение воспалительного процесса длительное, часто рецидивирующее. Продвижение инфильтрата может продолжаться до тех пор, пока "странствующая" фликтена не достигнет противоположного края роговицы.
Фликтенулезный паннус образуется при врастании большого количества поверхностных сосудов в роговицу. Они тянутся к узелкам воспаления и густо пронизывают всю поверхность роговицы, вследствие чего она становится темно-красной. В отличие от трахоматозного паннуса сосуды врастают со всех сторон, а не только сверху. Как и фликтенулезный кератит, паннус характеризуется частым рецидивированием и формированием грубого васкуляризированного бельма.
Лечение: выбор режима общей терапии туберкулеза осуществляет фтизиатр. Он определяет рациональную схему сочетания препаратов I и II рядов, длительность курса лечения, срок проведения повторного курса с учетом иммунного статуса пациента, режим питания и необходимость климатотерапии.
Цель местного лечения — подавление воспалительного процесса в глазу, предотвращение образования задних синехий, улучшение метаболизма в ткани роговицы. В виде инстилляций назначают 3 % раствор тубазида, 5 % раствор салюзида, стрептомицин-хлоркальциевый комплекс (50 000 ЕД в 1 мл дистиллированной воды), гидрокортизон или дексаметазон. Для профилактики или лечения ирита и иридоциклита применяют мидриатики. Кратность инстилляций определяют в зависимости от стадии воспалительного процесса. На ночь за веко закладывают 5—10 % мазь ПАСК или витаминные мази, 20 % гель актовегин. Под конъюнктиву вводят дексазон, чередуя его с 5 % раствором салюзида, через день или с другой частотой в разные периоды лечения. В стадии рубцевания уменьшают дозы противовоспалительных препаратов, проводят физиотерапию, применяют витаминные препараты, ферменты (трипсин, фибринолизин) для рассасывания спаек.
При лечении туберкулезно-аллергических кератитов большое значение имеют десенсибилизирующая терапия, диета с ограничением потребления углеводов и поваренной соли, климатолечение.
Герпетические кератиты. Частота развития герпетических поражений глаза неуклонно повышается. Герпес является причиной развития кератита у 50 % взрослых больных и 70— 80 % у детей. Распространение герпеса в последние годы связывают с широким использованием стероидных препаратов, а также с увеличением числа эпидемий гриппа, которые провоцируют вспышки вирусных поражений глаз.
Различают первичные и послепервичные герпетические воспалительные процессы в роговице.
Первичными называют кератиты, развивающиеся при первой встрече организма с вирусом, когда в крови еще нет специфических антител. В первом полугодии жизни ребенок защищен от инфекции антителами, полученными от матери, поэтому инфицирование происходит в период от 6 мес до 5 лет.
Первичный герпетический кератит начинается остро, течет тяжело и длительно, нередко на фоне гриппа или других простудных заболеваний. Увеличиваются околоушные лимфатические железы; развивается конъюнктивит, а затем в роговице появляются беловатые очаги инфильтрации или пузырьки, склонные к изъязвлению. Резко выражен роговичный синдром (светобоязнь, слезотечение, блефароспазм), развивается обильная неоваскуляризация роговицы, в патологический процесс могут вовлекаться радужка и цилиарное тело. Воспалительный процесс завершается образованием грубого бельма роговицы. Для первичного герпеса характерно рецидивирование воспаления по краю сформировавшегося рубца роговицы.
Послепервичным герпетическим кератитом называют воспаление роговицы у ранее инфицированного человека, у которого определяется слабый титр антигенов, когда нарушается равновесие между поселившимися в организме вирусами и уровнем антител. Охлаждение, стрессы, ультрафиолетовое облучение, воспалительные процессы приводят к снижению сопротивляемости организма. Септические очаги могут обнаруживаться и в других органах. Послепервичные кератиты имеют подострое течение, в патогенетическом плане представляют собой проявление хронической инфекционной болезни. Обычно они не сопровождаются конъюнктивитом. При снижении чувствительности роговицы светобоязнь и слезотечение выражены слабо, неоваскуляризация незначительная. Отмечается склонность к возникновению рецидивов.
По характеру клинических проявлений выделяют поверхностные и глубокие формы герпетического кератита.
Поверхностные формы герпетического кератита включают пузырьковый (везикулезный) герпес роговицы, древовидный, ландкартообразный и краевой кератиты. В клинической практике чаше всего приходится иметь дело с везикулезным и древовидным кератитом.
Везикулезный герпес роговицы начинается с появления резко выраженных светобоязни, слезотечения, блефароспазма, ощущения инородного тела в глазу, которые обусловлены образованием на поверхности роговицы мелких пузырьков в виде приподнятого эпителия. Пузырьки быстро лопаются, оставляя после себя эрозированную поверхность. Заживление дефектов идет медленно, нередко они инфицируются кокковой флорой, что значительно осложняет течение заболевания. На месте эрозии возникают инфильтраты, они могут приобретать гнойный характер. При неосложненном течении после закрытия дефектов в роговице остаются нежные рубчики в виде облачка, влияние которых на функцию глаза зависит от места их локализации.
Древовидный кератит начинается, как и везикулезный, с появления пузырьковых высыпаний. Они соединяются и образуют причудливый рисунок в виде веточки дерева в центре роговицы. При внимательном осмотре на щелевой лампе можно увидеть на конце каждого ответвления утолщение, или пузырек. Это характерный признак герпетического кератита, позволяющий отличить его от другой, редко встречающейся древовидной патологии в роговице. Характерный рисунок воспалительной инфильтрации объясняется распространением вируса по ходу веточек субэпителиальных нервов роговицы. Заболевание вызывается не только вирусом простого герпеса, но и вирусом ветряной оспы (рис. 11.16).
Рис. 11.16. Древовидный кератит
Древовидный кератит сопровождается выраженным роговичным синдромом и невралгической болью в глазу. Перикорнеальная инъекция сосудов вначале локальная, затем может распространиться по окружности всей роговицы. Чувствительность роговицы на непораженных участках снижена. После слущивания эпителия образуются язвы. Острое начало заболевания сменяется вялым, упорным течением на протяжении 3—5 нед. Воспалительная инфильтрация нередко захватывает не только эпителиальный слой, но и переходит в поверхностные отделы стромы. Новообразованные сосуды появляются поздно, только в период эпителизации. У каждого третьего пациента возникает рецидив заболевания, которое может осложниться иридоциклитом.
Ландкартообразный герпетический кератит — это следствие перехода древовидного воспаления в широкую поверхностную язву с неровными краями; заболевание часто расценивают как осложнение стероидной терапии.
Краевой герпетический кератит по клинической картине и течению схож с бактериальным краевым кератитом. Этиологическая диагностика базируется на результатах лабораторных исследований.
Глубокие (стромальные) формы герпетических кератитов отличаются от поверхностных распространением воспалительного процесса в глубоких слоях роговицы и вовлечением в него радужки и цилиарного тела. В некоторых случаях, наоборот вначале появляется герпетический иридоциклит, а затем в патологический процесс вовлекается роговица. Инфекция проникает в строму со стороны заднего эпителия роговицы. Этому способствуют массивные воспалительные преципитаты, надолго приклеивающиеся к задней поверхности, парализующие обменную функцию в центральном и нижнем отделах роговицы. Воспалительный процесс охватывает весь передний отдел глаза (кератоиридоциклит), характеризуется тяжелым и длительным течением. склонностью к рецидивам. При частых рецидивах возникает опасность поражения второго глаза.
К глубоким герпетическим поражениям роговицы относятся
- метагерпетический,
- дисковидный
- и диффузный стромальный кератиты.
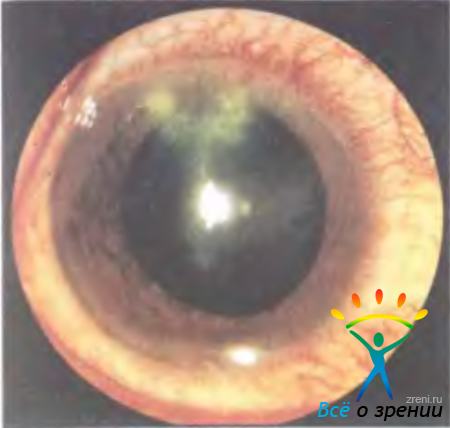
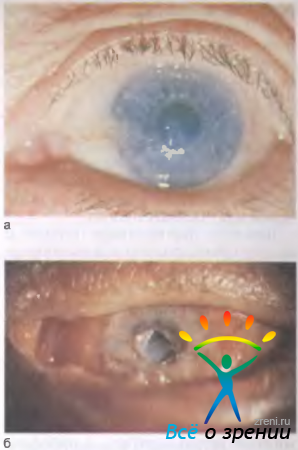
Метагерпетический кератит начинается как поверхностное древовидное воспаление, которое быстро переходит в глубокие слои стромы. В фазе распада инфильтратов образуется обширная глубокая язва с неправильными очертаниями. На фоне незаживающего основного очага может появиться новая инфильтрация вблизи язвы или по ее краю. Обнаружение древовидных очертаний в зоне воспалительной инфильтрации вокруг язвы подтверждает герпетическую природу воспаления. Новообразованные сосуды в роговице появляются поздно — спустя 2—3 нед. Общая продолжительность заболевания 2—3 мес, иногда больше (рис. 11.17).
Рис. 11.17. Исход метагерпетического кератита.
Открытая язвенная поверхность роговицы может вторично инфицироваться кокковой флорой, появляется гнойный налет, гипопион, усиливается преципитация. Присоединение кокковой инфекции больше характерно для рецидивов заболевания.
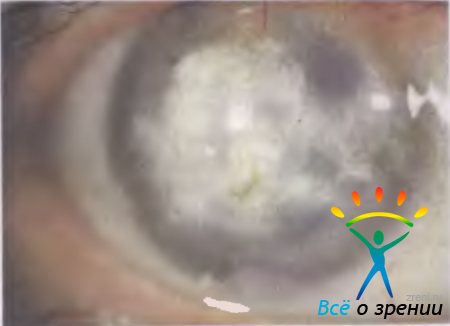
Дисковидный герпетический кератит развивается в центре роговицы в виде крупного бело-серого очага инфильтрации в глубоких слоях. Роговица может быть утолщена в 2—3 раза. Поверхность ее обычно не изъязвляется Дисковидный кератит всегда сочетается с иридоциклитом. Вследствие значительного помутнения роговицы в центре и отечности ее периферических отделов трудно увидеть преципитаты и гиперемию радужки, оценить состояние зрачка. Роговичная триада симптомов и перикорнеальная инъекция сосудов выражены слабо. Воспалительный процесс течет вяло в течение нескольких месяцев без появления новообразованных сосудов. Чувствительность роговицы резко снижена. Нередко снижается чувствительность роговицы и во втором, здоровом, глазу. Когда отечность роговицы уменьшается, можно увидеть складки десцеметовой оболочки. Заболевание заканчивается образованием грубого бельма (рис. 11.18),
Рис. 11.18. Исход дисковидного герпетического кератита.
в котором в течение длительного времени сохраняются небольшие очаги воспаления при клинически спокойном состоянии роговицы. Их можно обнаружить при гистологическом исследовании мутной роговицы, удаленной во время кератопластики. При охлаждении, простудных заболеваниях такие очаги могут дать начало рецидиву заболевания.
Дисковидная форма поражения роговицы не является строго специфичной для вируса герпеса, поэтому дифференциальную диагностику необходимо проводить с инфекциями, вызываемыми аденовирусом, вирусом осповакцины, грибами, а также со специфическими бактериальными инфекциями (сифилис, туберкулез).
Глубокий диффузный герпетический кератит (интерстициальный кератоиридоциклит) по клиническим проявлениям схож с дисковидным кератоиридоциклитом, отличаясь от него в основном тем, что воспалительная инфильтрация не имеет четких округлых границ. Глубокое диффузное поражение стромы роговицы может развиваться на фоне старых рубцов как рецидив герпетического кератоувеита, и тогда наблюдается атипичная картина поражения роговицы.
Диагностика герпетического кератита основывается главным образом на типичной клинической картине заболевания. Часть характерных признаков выявляют уже в начале заболевания, например пузырьковые, древовидные высыпания, снижение чувствительности, связь с простудой и герпетическими очагами воспаления на других частях тела. Некоторые особенности клинической картины проявляются слишком поздно: отсутствие неоваскуляризации в течение длительного периода времени, затяжное течение воспалительного процесса, склонность к рецидивам. В связи с этим при атипичном течении кератита используют лабораторные методы диагностики. Для исследования берут соскоб эпителия конъюнктивы и роговицы, а также слезную жидкость. Наиболее информативной и быстрой в исполнении является методика обнаружения флюоресцирующих антител. Внутрикожную пробу с противогерпетической вакциной выполняют только при первичной встрече с вирусом. Очаговая аллергическая проба с противогерпетической вакциной является важным методом этиологической диагностики в атипичных случаях. Эта провокационная проба считается положительной, если в ответ на внутрикожное введение вакцины в слабых разведениях возникает обострение воспалительного процесса, усиливаются боль и пери-корнеальная инъекция сосудов, появляются свежие преципитаты. Диагностические пробы проводят с осторожностью по строгим показаниям.
Лечение герпетического кератита комплексное и длительное. Оно направлено на подавление жизнедеятельности вируса, улучшение трофических процессов в роговице, ускорение эпителизации дефектов, повышение местного и общего иммунитета.
Противовирусное лечение включает химиотерапию, неспецифическую и специфическую иммунотерапию. В разных стадиях заболевания используют соответствующие комбинации препаратов. В начале заболевания ежедневно производят частые закапывания керецида, дезоксирибонуклеазы, закладывают мази с теброфеном, флореналем, бонафтоном, оксолином, зовиракс 3—4 раза в день. Каждые 5—10 дней препараты меняют. Ацикловир принимают внутрь в течение 10 дней. Если заболевание глаза сочетается с герпетическим воспалением другой локализации, то продолжительность курса лечения увеличивают до 1—2 мес. В случае развития тяжелых осложнений проводят внутривенные вливания ацикловира каждые 8 ч в течение 3—5 дней. Это высокоактивный препарат, но имеет узкий спектр действия, поэтому его используют против вирусов простого и опоясывающего герпеса.
Одновременно с химиопрепаратами применяют средства неспецифического противовирусного действия — интерферон в каплях и субконъюнктивально, а также препараты, стимулирующие выработку эндогенного интерферона (интерфероногены), препятствующие размножению вируса в клетке, — полудан (курсовая доза — 2000 ЕД), пирогенал в апирогенных дозах, продигиозан (3—5 внутримышечных инъекций). При снижении иммунитета, хроническом и рецидивирующем течении заболевания назначают иммуностимуляторы — левамизол, тималин. Для специфической иммунотерапии используют человеческий иммуноглобулин и противогерпетическую вакцину.
Для лечения различных форм кератитов разработаны оптимальные комбинации противовирусных средств и схемы их применения.
Для очистки язвенных поверхностей от некротических масс применяют криозонд или лазеркоагуляцию. При длительно не заживающих герпетических кератитах производят пересадку роговицы с лечебной целью.
В тех случаях, когда присоединяется бактериальная флора, дополнительно назначают сульфаниламидные препараты, антибиотики, нестероидные противовоспалительные средства в виде капель и мазей. Для профилактики и лечения сопутствующих иритов и иридоциклитов используют мидриатики.
Помимо основного противовирусного лечения, назначают витамины и препараты, улучшающие трофику роговицы, а также при необходимости противоаллергические средства.
Кортикостероидные препараты используют с большой осторожностью только в стадии регрессии при глубоких стромальных кератитах, под постоянным контролем состояния эпителия роговицы и внутриглазного давления, так как они могут осложнять течение герпетического кератита, а в межприступном периоде способствуют возникновению рецидивов в связи с выраженным иммунодепрессивным действием.
После окончания противовоспалительного и симптоматического лечения кератита, когда глаз полностью успокоится, требуется восстановительное лечение — пересадка роговицы с оптической целью.
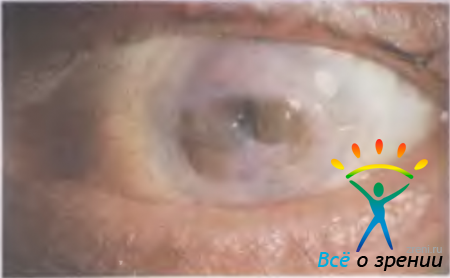
Нейропаралитический кератит. Заболевание развивается после пересечения первой ветви тройничного нерва, иногда после инъекций в область гассерова узла или после его экстирпации. При некоторых инфекционных заболеваниях блокируется проводимость первой ветви тройничного нерва. Вместе с нарушением тактильной чувствительности происходит изменение трофических процессов. Заболевание роговицы может появляться не сразу, а спустя какое-то время.
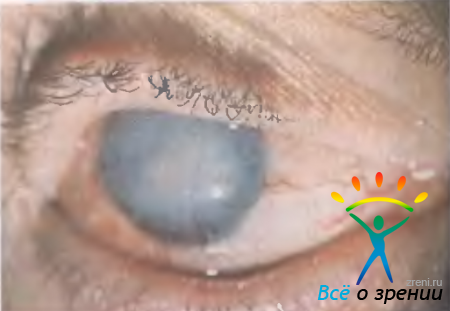
Клиническая картина нейропаралитического кератита имеет особенности. Течение заболевания вначале бессимптомное, и его часто обнаруживают случайно. Чувствительность роговицы отсутствует, поэтому нет характерного субъективного роговичного синдрома: светобоязни, слезотечения и блефароспазма, ощущения инородного тела, несмотря на шероховатость поверхности роговицы. Парализованы все механизмы оповещения о начале патологического процесса. Отсутствует и перикорнеальная инъекция сосудов. Вначале появляются изменения в центральном отделе роговицы: отечность поверхностных слоев, вздутость эпителия, который постепенно слущивается, образуются эрозии, которые быстро сливаются в обширный дефект (рис. 11.19).
Рис. 11.19. Нейропаралитический кератит.
Дно и края такого дефекта в течение длительного времени остаются чистыми. Если присоединяется кокковая флора, возникает мутная серовато-белая или желтоватая инфильтрация, формируется гнойная язва роговицы.
Течение нейротрофических кератитов вялое и длительное.
Лечение симптоматическое. Прежде всего необходимо обеспечить защиту пораженной роговицы от высыхания и попадания пыли с помощью полугерметических очков. Назначают препараты, улучшающие трофику роговицы и процессы регенерации, а также защищающие ее от вторжения инфекции. Инстилляции лекарственных препаратов сочетают с закладыванием мазей и гелей за веко. Они дольше удерживают препарат на поверхности роговицы и в то же время прикрывают обнаженную поверхность, облегчают эпителизацию. При наличии показаний, согласно рекомендациям невропатолога, проводят физиопроцедуры, стимулирующие функцию симпатических шейных узлов.
В тех случаях, когда возникает угроза перфорации роговицы, прибегают к хирургической защите глаза — сшиванию век, при этом у внутреннего угла глаза оставляют щель для закапывания лекарственных препаратов.
Кератиты при гипо- и авитаминозах обусловлены нарушением общих обменных процессов в организме. Они возникают вследствие поступления недостаточного количества витаминов или плохого усвоения отдельных групп витаминов. Поражение роговицы чаще всего отмечается при недостатке группы витаминов А, В1, В2, С, РР, Е. Заболевания роговицы развиваются на фоне тяжелой общей патологии организма, которая является следствием авитаминоза или, наоборот, затрудняет всасывание витаминов. Обычно заболевают оба глаза. Выраженность изменений в роговице зависит от степени недостаточности витамина в организме при гиповитаминозах, а в крайне тяжелых случаях (авитаминозы) — от длительности заболевания и содержания других витаминов.
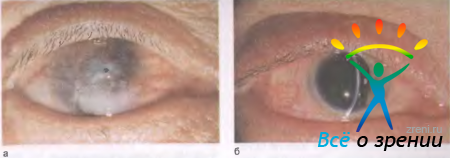
Авитаминоз А вызывает изменения эпителиального слоя конъюнктивы и роговицы. В начальной стадии снижается чувствительность роговицы и медленно нарастают дистрофические изменения, исчезает нормальный блеск и влажность поверхности. Она становится тусклой, возникают облачковидные помутнения (рис. 11.20, а).
Рис. 11.20. Авитаминоз А. а — стадия прексероза роговицы; б — кератомаляция, перфорация роговицы
Это стадия прексероза, которая сменяется эпителиальным ксерозом, т. е. ороговением эпителия. Вначале на конъюнктиве глазного яблока и роговице в пределах открытой глазной щели появляются ксеротические сухие бляшки, похожие на мелкие капли застывшего сала. Поверхностные сухие клетки слущиваются, при этом возникают неприятные ощущения. В этой стадии при рациональном питании и лечении еще возможно выздоровление с незначительной потерей функции глаза. Третья стадия авитаминоза А — кератомаляция. Вся роговица становится мутной. Изменения быстро переходят от поверхностных слоев к глубоким. Одновременно с распространением помутнения начинается процесс распада роговицы. В уголках глаз обильное отделяемое. Лечение, начатое в этой стадии, заканчивается грубым рубцеванием дефектов. Без лечения наступает прободение роговицы (рис. 11.20, б). В связи с отсутствием чувствительности роговицы распад ткани идет безболезненно.
Лечение: полноценное питание с включением продуктов животного и растительного происхождения, богатых витаминами А и каротином, масляный раствор ретинола ацетата внутрь или внутримышечно в суточной дозе 100 000 ME и поливитаминный комплекс.
Местно: инстилляции сульфаниламидных препаратов 3—4 раза в день для профилактики инфицирования эрозированной поверхности; витаминные капли (цитраль и рибофлавин в чередовании), препараты, способствующие регенерации эпителия (ретинол, актовегин, баларпан, рыбий жир), кроме того, обязательны мази, содержащие витамины.
Авитаминоз В1 в роговице проявляется на фоне общих изменений в организме: полиневриты, потеря мышечного тонуса, дисфункция желудочно-кишечного тракта. Возникают помутнения в центральном отделе роговицы, отек эпителия, затем развивается дисковидный кератит с упорным длительным течением и тяжелым исходом. Поверхностные слои роговицы инфицируются, некротизируются, возможно ее прободение. Уже в стадии развития дисковидного кератита в патологический процесс вовлекаются радужка и цилиарное тело, а затем и хориоидея.
Лечение: рациональное питание с включением блюд из бобовых, злаковых, печени, почек. Тиамина бромид и поливитамины назначают в лечебных дозах. Местное лечение зависит от стадии заболевания. Общий подход такой же, как при авитаминозе А.
Авитаминоз В2 может вызвать поверхностный кератит с изъязвлением, но возможна и стромальная форма воспаления. Кератиты при авитаминозе В2 характеризуются врастанием большого количества поверхностных сосудов. Рациональное лечение в стадии ранних проявлений приводит к выздоровлению. Заболевание роговицы протекает на фоне себорейного дерматита, ангулярного стоматита, глоссита и других проявлений авитаминоза В2.
Лечение: полноценное питание с обязательным ежедневным включением в рацион молока, мяса, бобовых; назначают препараты рибофлавина и поливитамины в лечебных дозах соответственно возрасту.
Местное лечение симптоматическое. Применяют 0,02 % раствор рибофлавина в каплях. Общий принцип местного лечения такой же, как при авитаминозе А. Для подавления роста новообразованных сосудов проводят субконъюнктивальные инъекции стероидных препаратов (дексазон 0,5 мл 1 раз в день) курсами по 7—10 дней.
Авитаминозы В6, В12, РР, Е всегда отражаются на состоянии роговицы, проявляются нарушением эпителизации, преимущественно в центральном отделе, вслед за этим роговица пропитывается слезной жидкостью, изменяется ее прозрачность, появляются инфильтраты, затем эрозии и изъязвления. В разные сроки прорастают новообразованные сосуды. Кератит возникает на фоне общих изменений в организме, характерных для данного гипо- или авитаминоза. Именно выявление связи с конкретной общей патологией позволяет установить правильный диагноз и назначить общее этиологическое лечение, без которого местная терапия неэффективна.
Кератиты невыясненной этиологии. Розацеа-кератит (keratitis rosaсеа) — часто рецидивирующее заболевание. Возникает у пациентов с розовыми угрями (acne rasacea) на лице. Этиология кожного заболевания неизвестна Высказано предположение, что это — следствие пиридоксиновой недостаточности (гиповитаминоз В6) Розовые угри обычно сочетаются с пониженной кислотностью желудочного сока.
Розацеа-кератит начинается с появления одного или нескольких узелков инфильтрации. Поверхность их эрозируется, затем инфильтрат некротизируется. К образовавшейся язве подходят поверхностные новообразованные сосуды. Ярко выражены перикорнеальная инъекция сосудов и триада роговичных симптомов. Через 3—4 нед может наступить эпителизация дефекта. Глаз успокаивается, но не надолго. Вместе с новой атакой розовых угрей на лице появляется новый узелок (или узелки) инфильтрации в роговице с образованием более глубокой язвы и врастанием новых сосудов. В период рубцевания формируется васкуляризированное бельмо с ярко-белыми известковыми включениями (рис. 11.21).
Рис. 11.21. Исход розацеа-кератита. а — тотальное васкуляризированное бельмо роговицы с истончением в центре, б — через год после сквозной кератопластики.
Последующие рецидивы становятся более частыми Заживает язва в одном глазу, а через несколько дней открывается в другом. Иногда пациенты не успевают выйти на работу, как появляется воспаление в другом глазу.
Частое рецидивирование приводит к инвалидности. Наслаивающиеся рубцы истончают и деформируют роговицу, нередко образуются фистулы Острота зрения снижается с каждым новым обострением.
Лечение общего заболевания назначает дерматолог. Местное лечение кератита проводят по обшей схеме. В период рецидивирования закапывают мидриатики с целью профилактики иридоциклита. В осложненных случаях показана сквозная кератопластика.
Рецидивирующая эрозия роговицы встречается редко. Она может проявляться в разлитой или локальной форме. Жалобы больного весьма характерны: утром открыл глаза и почувствовал острую режущую боль, беспокоит ощущение соринки в глазу, течет слеза. При биомикроскопии выявляют ограниченный (1—2 мм) дефект эпителия и легкую отечность вокруг эрозии. В других случаях вся центральная зона роговицы отечна, имеется несколько участков десквамации эпителия.
Важную роль в патогенезе рецидивирующей эрозии играет патология боуменовой мембраны. Эпителий не удерживается на ее поверхности. Отслоившийся участок эпителия вздувается в виде пузырька и приклеивается к слизистой оболочке неподвижных век ночью. Как только веки открываются, эпителий отрывается. Под прикрытием мазевых препаратов эпителизация может наступить довольно быстро — через 3—7 дней, но затем через неопределенные интервалы времени эрозии образуются вновь. Дефекты могут заживать, не оставляя следа, однако после повторных эрозий образуются тонкие полупрозрачные рубцы. Этиология данного заболевания неизвестна. Получены данные, свидетельствующие о том, что изменения в боуменовой мембране может вызывать вирус герпеса. Существует также предположение, что основную роль в развитии заболевания может играть травма. Нельзя исключить и влияние наследственных факторов. По-видимому, данное заболевание является полиэтилогичным, а предшествующая травма и простуда играют роль пускового фактора.
Лечение направлено на профилактику инфицирования эрозированной поверхности и улучшение эпителизации. Инстилляции анестетиков нецелесообразны, так как они способствуют слущиванию эпителия. Обязательно назначают мази, содержащие витамины, и препараты, улучшающие трофические процессы (в чередовании). Мазь защищает раневую поверхность и обнаженные нервные окончания от высыхания и раздражения, уменьшая тем самым болевые ощущения. Мазевая основа в течение длительного периода времени сохраняет в конъюнктивальной полости и на роговице содержащиеся в мази дезинфицирующие, витаминные и улучшающие трофику препараты. Она является своеобразной повязкой, оберегающей молодой эпителий от смещений при мигательных движениях век, предотвращает склеивание его с конъюнктивой век. Последнее закладывание мази ежедневно производят непосредственно перед сном.
Нитчатый кератит (сухой кератоконъюнктивит) также относится к заболеваниям роговицы невыясненной этиологии и является одним из симптомов общего заболевания организма, называемого синдромом Съегрена. Он выражается в сухости всех слизистых оболочек, снижении или отсутствии секреции слезных и слюнных желез.
Продолжение в следующей статье: Роговица ? Часть 4
----
Статья из книги: Глазные болезни | Копаева В.Г.


Комментариев 0