Повреждения (травмы) глаз (I)

Содержание:
Описание
Травмы глаз в структуре патологии органа зрения составляют более 10 %. Травмы включают в себя проникающие и непроникающие ранения, тупые повреждения, термические и химические ожоги и отморожения. Большинство повреждений глаз (до 90 %) носит характер микротравм и тупых травм. Проникающие ранения составляют не более 2 %, а ожоги — около 8 % всех случаев.
Значительный вклад в разработку мер профилактики, организации помощи, определения степени тяжести и способов лечения повреждений глаз в нашей стране внесли Р. А. Гундорова, Н. А. Пучковская, В. В. Волков, Е. И. Ковалевский, Г. А. Петропавловская, А. В. Хватова и др. В связи с этим существенно улучшились исходы этой тяжелой патологии.
Определение вида и тяжести повреждения глаз предполагает обязательное выяснение свойств повреждающего предмета (размеры, состав, температура, концентрация и др.), а также времени и обстоятельств травмы.
В зависимости от свойств травмирующего агента повреждения подразделяют на физические, химические, лучевые и комбинированные. Степень (тяжесть) процесса определяется глубиной и площадью повреждения. Следует различать повреждения глаз промышленные, сельскохозяйственные, бытовые (чаще у детей), боевые и смешанные.
Постановка диагноза и осуществление эффективного лечения возможны только после проведения тщательного офтальмологического, а также оториноларингологического, неврологического (частые случаи сотрясения мозга) и рентгенологического обследования с учетом анамнеза.
↑ ТУПЫЕ ТРАВМЫ (КОНТУЗИИ) ГЛАЗ
Тупые травмы глазного яблока могут быть нанесены самыми разнообразными предметами.
Контузии целесообразно делить на 3 степени тяжести:
- I — легкая,
- II — средняя,
- III — тяжелая.
В основу определения степени тяжести положены морфофункциональные изменения глаза и их обратимость (табл. 20).
На долю тупых травм (исключая микротравмы) I степени приходится до 50 %, II — 45 %, III — 5 % случаев.
Отдельным нарушениям глаз свойственны определенные признаки.
↑ Эрозия окружающих глаз тканей и роговицы
является наиболее частым (приблизительно 60 % случаев) признаком тупой травмы глаза. При эрозии затрагивается преимущественно эпидермис кожи или эпителий роговицы. В связи с этим всегда возможны инфицирование и воспаление. В зависимости от размеров и локализации эрозии роговицы резко снижается зрение и возникает боль в глазу, так как повреждаются чувствительные нервные окончания.
Эрозия характеризуется некоторой тусклостью (шероховатостью) роговицы, потерей ее зеркальности. При инсталляции красящего раствора (1 % раствор флюоресцеина натрия, 1— 2 % растворы колларгола, 1 % раствор метиленового синего и др.) с последующим промыванием конъюнктивального мешка изотоническим раствором хлорида натрия или какими-либо антисептиками на роговице в месте эрозии остается ярко-зеленое или синее пятио.
↑ Поверхностные эрозии
эпителизируются в течение первых суток после травмы, на их месте не остается помутнений, зрение полностью восстанавливается. Более глубокие эрозии эпителизируются в течение нескольких дней — недели, после них чаще остаются помутнения. В случае присоединения инфекции спустя 2—3 дня после травмы в области поврежденной части роговицы появляются инфильтрация, отек и нередко гнойное отделяемое, возникает посттравматический кератит, возможна язва роговицы. Течение этого процесса может быть тяжелым и длительным, в него вовлекается иногда сосудистая оболочка и развивается кератоирит. В исходе кератита, язвы возникают помутнения роговицы и стойкое снижение зрения.
↑ Кровоизлияния в оболочки и прозрачные структуры глаза
одни из частых нарушений, которые возникают вследствие тупой травмы примерно в 80 %случаев. Кровоизлияния обычно появляются в передней камере глаза (60 %случаев). В первые часы после травмы кровь в передней камере находится во взвешенном состоянии. Выраженное кровоизлияние видно при обычном осмотре.
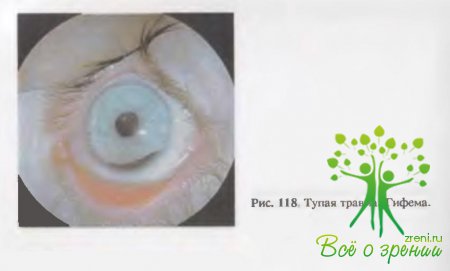
Спустя несколько часов после травмы кровь, как правило, оседает на дно передней камеры и представляет собой гомогенную красную жидкость с ровным горизонтальным уровнем — гифему (рис. 118). В случае диффузного размещения крови в передней камере или когда уровень гифемы закрывает область зрачка, зрение резко снижается.
У детей гифемы быстро рассасываются (гифема диаметром 2—3 мм исчезает в течение 2—3дней), чего не происходит у взрослых и особенно у пожилых людей. Причиной гифемы чаще всего бывает разрыв тканей в области радужно-роговичного угла или зрачкового края радужки. Нередко наблюдаются повторные кровоизлияния в переднюю камеру глаза (чаще у детей) в тех случаях, когда врач при первичном осмотре инсталлирует средства, расширяющие зрачок, особенно 1 % раствор атропина сульфата. Об этом необходимо помнить и при оказании первой помощи никогда не пользоваться атропином.
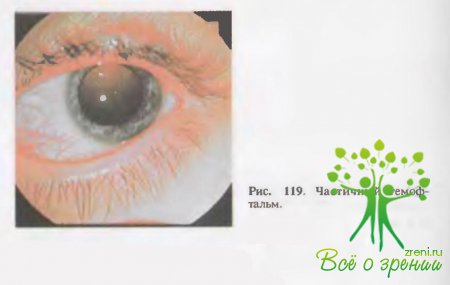
↑ Кровоизлияние в стекловидное тело
называется гемофтальмом (рис. 119). Гемофтальм возникает при разрывах в области ресничного тела и собственно сосудистой оболочки. В таких случаях за хрусталиком видно гомогенное бурое или красное диффузное или ограниченное подвижное образование. В проходящем свете видны темные пятна. Если гемофтальм тотальный, то рефлекса с глазного дна нет. При частичном гемофтальме в свободных от крови зонах определяется рефлекс и могут быть видны детали глазного дна.
Тотальный гемофтальм приводит к почти полной слепоте, а частичный — к значительному снижению зрения и наличию темных подвижных пятен перед глазами.
Характерная особенность гемофтальма у детей, особенно дошкольного возраста, заключается в том, что под влиянием энергичного лечения он подвергается частичному, а иногда и полному рассасыванию. Нерассосавшаяся кровь (остаточный гемофтальм) организуется и вследствие Рубцовых пролиферативных изменений в стекловидном теле может привести к отслойке сетчатки, субатрофии и атрофии глазного яблока.
Гемофтальм — очень тяжелое проявление травмы глаза и поэтому является чаще признаком контузии III степени тяжести. Он требует немедленных и активных лечебных мероприятий.
Кровоизлияния в сетчатку бывают сравнительно частым следствием тупых травм глаза. Возможна как центральная (макулярная, парамакулярная и околодисковая), так и периферическая их локализация. По глубине залегания они делятся на преретинальные, ретинальные и субретинальные. Косвенным признаком ретинальных геморрагий является ухудшение зрительных функций (остроты и поля зрения) вплоть до светоощущения.
Исходы кровоизлияний у детей более благоприятны, чем у взрослых, так как кровоизлияния у детей сравнительно быстро рассасываются и не вызывают необратимых дистрофических и атрофических внутренних процессов.
С первых дней осуществляют меры, направленные на рассасывание излившейся крови: инъекции глюкозы (внутривенно), лидазы, протеолитиче- ских ферментов (внутримышечно), фибринолизина, лекозима, папаина (субконъюнктивально и введение с помощью электрофореза), гидрохлорида этилморфина, инсталляции йодида калия и других средств. Внутрь дают витамины группы В, аскорбиновую кислоту, рутин.
↑ Катаракта (помутнение хрусталика)
нередкий признак травмы. Ее можно определить как при боковом освещении, так и в проходящем свете. Катаракта может появляться как непосредственно после травмы, так и спустя несколько дней, а иногда и через более длительный отрезок времени после кажущегося клинического выздоровления и выписки пациента из стационара. Примерно у 1/5 больных наблюдается прогрессирование катаракты (это в основном характерно для детей старшего возраста и взрослых). Помутнение хрусталика всегда ведет к более или менее выраженному снижению зрительных функций.
↑ Подвывих хрусталика
сравнительно часто встречается при контузиях и его можно установить по углублению и неравномерности передней камеры, выраженному дрожанию радужки (иридодонез), неправильной форме зрачка, выявлению края хрусталика в проходящем свете и при биомикроскопии, изменению клинической рефракции, понижению остроты зрения, а также монокулярному двоению (при выключении здорового глаза). Для диагностики подвывиха большей частью достаточно обнаружения одного—двух характерных признаков.
В детской практике случаи подвывиха хрусталика при контузиях встречаются примерно в 3 раза реже, чем у взрослых (соответственно в 6и 18 % случаев), что зависит от большей эластичности у детей ресничного пояска. Часто наблюдаемые у детей в первые дни после тупой травмы иридодонез и другие симптомы бывают следствием не столько истинного подвывиха (разрыв ресничного пояска), сколько дислокации (смещения) хрусталика из-за растяжения цилио-хрусталиковых связок. Подтверждением тому служит нередкое исчезновение всех симптомов подвывиха через различные сроки.
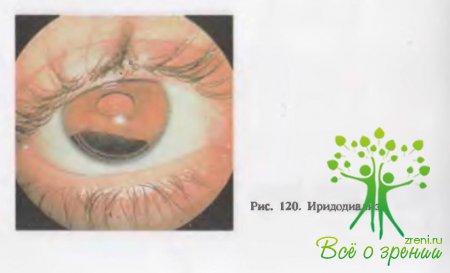
↑ Вывих хрусталика при тупой травме глаза
обнаруживается по углублению передней камеры, иридодонезу, иридодиализу (рис. 120), видимому перемещению хрусталика в стекловидном теле, нахождению его в передней камере, грыже стекловидного тела, цилиарной болезненностью, перикорнеальной или застойной инъекции, появлению высокой дальнозоркости (если не было близорукости) со снижением остроты зрения вдаль и вблизи, отсутствием аккомодации.
Вывих хрусталика у детей бывает почти в 10раз реже, чем у взрослых и особенно у пожилых (приблизительно в 2,5 %случаев). Он чреват ранним или поздним возникновением вторичной гипертензии и глаукомы, а также иридоциклитов с гипертензионным синдромом либо с гипотонией. Необходимы постоянный контроль за величиной внутриглазного давления и соответствующие активные меры. Подвывих и вывих хрусталика нередко сопровождается его помутнением вследствие нарушения питания.
Первая врачебная помощь зависит от состояния офтальмотонуса.
↑ Разрыв склеры при тупой травме
бывает субконъюнктивальным или открытым, проявляется гипотонией глаза, наличием раны и предлежанием к ней или выпячиванием темной ткани (сосудистая оболочка). Кроме того, может быть глубокой передняя камера. Разрыв склеры с выпадением и повреждением внутренних структур глаза сопровождается резким снижением зрительных функций и требует немедленного хирургического вмешательства.
Разрывы сосудистой оболочки вследствие контузии глаза имеют различную форму, величину и локализацию. В зависимости от этого могут снижаться острота зрения и появляться скотомы в поле зрения. Разрывы сосудистой оболочки в течение первой недели после травмы могут быть невидимыми, так как они почти всегда сопровождаются обширными субретинальными кровоизлияниями, которые прикрывают место повреждения.
При офтальмоскопии отмечаются щелеподобные, лентовидные, дугообразные полосы белого цвета, обычно концентрично расположенные вокруг зрительного нерва, с четкими краями и скоплением на этих краях глыбок пигмента. Сетчатка соответственно области разрыва бывает несколько отечна и слегка проминирует. Сосуды сетчатки пересекают область разрыва, не прерываясь.
↑ Контузии сетчатки
являются постоянным спутником тупых травм глаза, они бывают при проникающих и непроникающих повреждениях глаза. Офтальмологическому исследованию доступны самые незначительные их проявления. Контузии сетчатки характеризуются помутнениями, появлением серовато- и молочно-белых участков. Сосуды сетчатки в этих местах приобретают малоотчетливые контуры и как бы теряются в измененной ткани. Если помутнения сосредоточены в области желтого пятна сетчатки (бывает часто), то они имеют вид сероватой радиарной исчерченности; обычно при этом не определяются рефлексы в области желтого пятна и центральной ямки сетчатки.
Наблюдается выраженное перераспределение пигмента. Контузии сетчатки сопровождаются центральными и парацентральными, относительными или абсолютными скотомами, сужением границ поля зрения на белый и другие цвета, понижением темновой адаптации, а иногда и резким снижением остроты зрения. Помутнения, возникающие непосредственно после травмы и в ближайшие дни после нее (так называемые берлиновские помутнения), исчезают или же оставляют после себя нежное разрежение пигмента.
↑ Пурчеровские помутнения (ангиопатия сетчатки)
возникают в более поздние сроки после тяжелых компрессионных травм головы и грудной клетки, занимают обширные площади и, как правило, долго не исчезают. В зависимости от их локализации возникают различные более или менее выраженные расстройства зрения.
Одним из наиболее тяжелых последствий сотрясений сетчатки является поражение желтого пятна (макулы). Вначале пятно и его центральная ямка на фоне окружающего отека кажутся более красными, чем в норме на здоровом глазу, исчезает четкий локальный рефлекс. Затем начинается образование белесовато-желтоватых точечных очагов, перемежающихся с темными глыбками пигмента — дистрофия. Постепенно эти очаги увеличиваются, что сопровождается резким падением остроты зрения. В некоторых случаях дистрофия может быть кистовидной. Кисты могут сливаться, лопаться и рубцеваться, что способствует еще большему снижению остроты зрения, а иногда возможности появления отслойки сетчатки.
↑ Разрыв и отслойка сетчатки
возникают у детей в среднем в 2%, а у взрослых в 10% случаев всех тупых травм органа зрения. Они могут проявиться сразу после травмы или в более поздние сроки. Первые возникают вследствие сильного удара, а вторые — как результат пролиферирующего ретинита, в основном вследствие кровоизлияний и рубцевания в местах, соответствующих разрывам склеры. Отслойка сетчатки характеризуется определенными симптомами. Место разрыва сетчатки красного цвета и имеет разнообразные отчетливые контуры.
Границы отслойки и локализации поддаются объективному определению с помощью специальных офтальмоскопических методик. Особенно опасны разрывы в области пятна и ямки, сетчатки, так как при этом резко и почти необратимо снижается острота зрения.
↑ Отрыв и разрыв зрительного нерва
при тупой травме глаз встречаются в среднем в 0,2% случаев и сопровождаются мгновенной полной слепотой. Если зрительный нерв разрывается до места прохождения в нем сосудов (центральная артерия и вена сетчатки), то на глазном дне в первое время нет выраженных изменений. Если разрыв произошел в области решетчатой пластинки на расстоянии 1—2 см кзади от нее, то на глазном дне появляются массивные кровоизлияния, особенно в области диска зрительного нерва. Вследствие разрыва возникает атрофия зрительного нерва в области диска, при отрыве — замещение области диска соединительной тканью. И те и другие изменения необратимы.
Необходимо отметить, что для определения тяжести (степени) контузии не обязательно наличие всех или большей части перечисленных симптомов. Нередко передний отдел глаза и его вспомогательный аппарат не повреждены, но имеются вывих хрусталика, или гемофтальм, либо их может не быть, а при проверке зрения обнаруживается только светоощущение или полная слепота.
Такие грозные симптомы возможны лишь при разрывах макулы в центральных зонах и зрительного нерва. Поэтому ни один случай тупой травмы глаза и области головы не должен оставаться без тщательного офтальмологического обследования. У пострадавшего после ушиба или падения человека каждый медицинский работник обязан в первую очередь проверить остроту зрения.
Не только дети, но и взрослые не всегда могут заметить и установить точную дату снижения или исчезновения предметного зрения в глазу. Дети редко указывают на понижение остроты зрения в каком-либо одном глазу, в ряде случаев они просто безразличны к этому и их больше беспокоит боль или двоение. Следует всегда помнить, что при кажущихся легких тупых травмах могут возникнуть заметные сдвиги в гемодинамике и функциях органа зрения.
При травмах средней тяжести и тяжелых эти нарушения бывают значительны и длительны, а подчас и необратимы, что резко отражается на состоянии остроты и поля зрения, а также других функциях глаза.
↑ Тупые травмы вспомогательного аппарата глаза
включают повреждения век, слезных органов, конъюнктивы, глазодвигательных мышц и глазницы. Они так же, как и травмы глазного яблока, сопровождаются эрозиями, кровоизлияниями, надрывами, разрывами, отрывами и т. д.
Все тупые травмы мягких тканей, окружающих глазное яблоко в переднем его отделе, хорошо видны. Легко устанавливается изменение функций каждого вспомогательного органа (опущение верхнего века, закрытие глазной щели, травматический лагофтальм, слезотечение, ограничение подвижности глазного яблока и т. д.).
Изменения вспомогательного аппарата глаза, расположенного в заднем его отделе (в орбите), проявляются экзофтальмом вследствие кровоизлияния и отека в ретробульбарном пространстве, а также энофтальмом в результате повреждения и репозиции стенок глазницы. Вне зависимости от состояния защитного (вспомогательного) аппарата глаза после тупой травмы всегда показана рентгенография области глазницы во фронтальной и сагиттальной проекциях для исключения или подтверждения повреждения костей или внедрения инородного тела. При этом необходимо иметь в виду, что анамнестические данные со слов детей об обстоятельствах и видах (причинах) повреждений всегда сомнительны.
Статья из книги: Офтальмология | Ковалевский Е.И..



Комментариев 0