Повреждения (травмы) глаз (II)

Содержание:
Описание
↑ РАНЕНИЯ ГЛАЗ
Ранения глазного яблока могут быть непроникающими и проникающими. Наиболее тяжелыми как по течению, так и по исходам являются проникающие и сквозные (с входным и выходным отверстиями) ранения глаза. Любые ранения являются тяжелыми повреждениями. Опасность проникающего ранения обусловлена прежде всего тем, что оно почти всегда является инфицированным, а следовательно, возможен сопутствующий инфекционный процесс. Кроме того, большое значение имеют физико-химические свойства ранящих предметов, так как они могут вступать в химические реакции с тканями глаза, распадаться, перерождаться и таким образом вызывать вторичные, подчас необратимые процессы.
Наконец, решающим фактором является массивность и локализация ранения. Не вызывает сомнения, что ранение области центральной ямки макулы и зрительного нерва может окончиться необратимой слепотой, а повреждение ресничного тела и хрусталика — тяжелым иридоциклитом, катарактой и резким снижением зрения.
Для постановки диагноза, оценки степени тяжести, выбора методики хирургической обработки и последующего лечения, а также прогнозирования развития процесса необходимо пользоваться клинической классификацией проникающих ранений глаза (особенно в педиатрической практике). Для четкой диагностики целесообразна градация проникающих ранений глаза по массивности поражения, наличию или отсутствию инородного тела и его характера, а также инфицированности. Кроме того, как выбор лечения, так и ожидаемый исход зависят от локализации процесса.
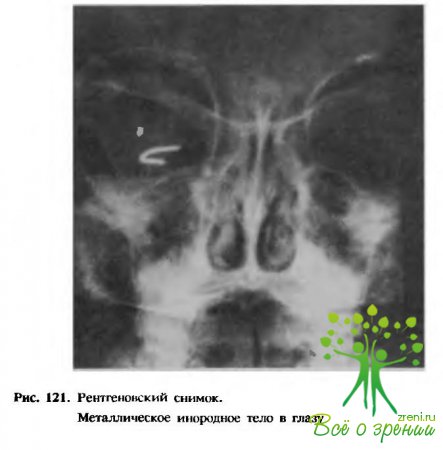
В связи с этим предлагается делить проникающие ранения на простые, при которых повреждена только наружная фиброзная оболочка, и сложные, сопровождающиеся повреждением внутренних структур глаза (сосудистая оболочка, сетчатка, хрусталик, стекловидное тело, зрительный нерв); при этом необходимо добавлять: с внедрением или без внедрения инородного тела (Е. И. Ковалевский). Различают инородные тела металлические (рис. 121) (магнитные и немагнитные) и неметаллические (стекло, дерево, пластмассы и т. п.).
Кроме того, выделяют осложненные проникающие ранения, которые включают негнойный и гнойный иридоциклит (панофтальмит), симпатическую офтальмию и металлозы. По локализации ранения подразделяют на роговичные (кбрнеальные), корнеолимбальные, лимбальные, лимбосклеральные, корнеосклеральные в оптической и неоптической зоне и склеральные.
Диагностика ранения предполагает обязательную проверку остроты и поля зрения (контрольным способом), осмотр области глаза и глазного яблока, обнаружение раневого канала, оценку состояния внутренних структур глаза и внутриглазного давления (осторожно пальпаторно), а также рентгенографию области глазниц во фронтальной и сагиттальной проекциях.
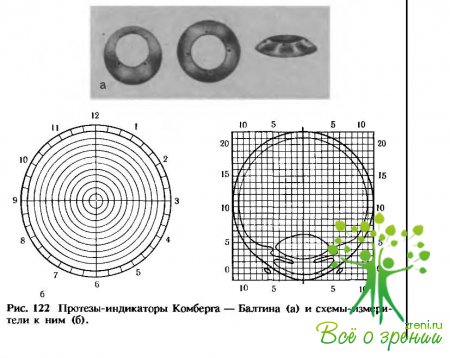
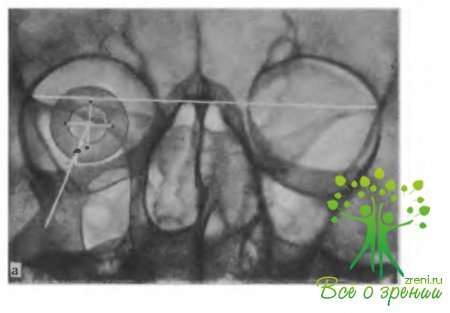
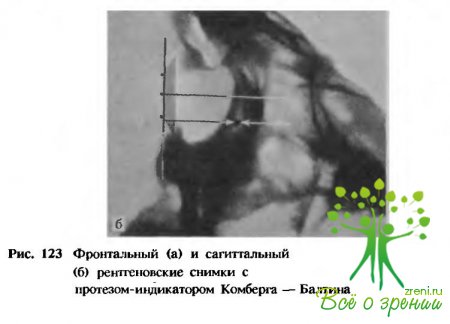
При обнаружении инородного тела на обзорном снимке сразу делают снимок по Комбергу — Бал- тину для уточнения локализации инородного тела (рис. 122, 123). При подозрении на наличие неметаллического инородного тела в переднем отрезке глаза производят так называемый бескостный снимок по Фогту.
Возможны также магнитные пробы. Всегда необходимо исследование флоры конъюнктивального мешка на чувствительность к антибиотикам.
Диагноз проникающего ранения глаза может быть сформулирован, например, следующим образом: ранение правого глаза проникающее, роговичное, «оптическое», сложное, с неметаллическим инородным телом. Если ранение непроникающее, то диагноз может быть таким: ранение левого глаза непроникающее, лимбальное, с металлическим магнитным инородным телом.
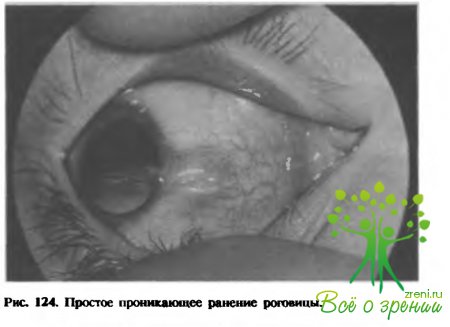
↑ Простые проникающие ранения глаз
(рис. 124) встречаются примерно в 20% случаев. В зависимости от локализации их следует делить в основном на роговичные и склеральные. Роговичные ранения, локализующиеся в центральной или носовой части (оптические зоны), всегда сопровождаются значительным снижением остроты зрения.
Важным диагностическим признаком ранения является состояние передней камеры глаза: при ранении роговицы она, как правило, даже при сопоставленных адаптированных краях мелкая, а при ранениях склеры — чрезмерно глубокая. Косвенным признаком возможного ранения является ранение соответствующего участка век и конъюнктивы глазного яблока, а прямым — повреждение только капсулы.
Сложные проникающие ранения глаз (роговицы и склеры, рис. 125) встречаются примерно в 70%случаев. Они почти всегда сопровождаются более или менее выраженным нарушением зрительных функций. При обнаружении раневого канала в нем нередко выявляют ущемленные внутренние структуры глаза. Чаще выпадают в рану сосудистая оболочка (радужка, ресничное тело, собственно сосудистая оболочка), а также сетчатка и стекловидное тело, изредка — хрусталик.
Однако при ранениях небольших размеров (колотые) оболочки глаза в рану не выпадают, они сохраняют свою прежнюю локализацию, но оказываются поврежденными. Наиболее часто при проникающих ранениях роговицы повреждается хрусталик н развивается катаракта, а при ранениях склеры могут быть повреждены почти все внутренние оболочки и структуры глазного яблока.
↑ Повреждения внутреннего содержимого глаза
могут быть выявлены не сразу, а спустя несколько дней, например, когда рассосутся гифемы в передней камере, а хрусталик окажется мутным.
Диагностика инородных тел возможна при помощи биомикроскопии и офтальмоскопии. Но при внедрении инородных тел в зоне радужно-роговичного угла и ресничного тела, а также при наличии гемофтальма их обнаружение возможно лишь с применением гонио- и циклоскопии, а также эхографии, рентгенографии и магнитных проб.
У детей в возрасте до 3 лет (ввиду беспокойного поведения) локализацию инородного тела определяют с помощью рентгенографии, как правило, под общей анестезией.
↑ Инфицирование глаза
вызывает воспалительные изменения спустя 1—2дня после ранения. В тканях глаза появляются гнойные фокусы в виде гипопиона (гной в передней камере), эндофтальмита (гной в стекловидном теле) и других признаков гнойного иридоциклита, хориоидита или панофтальмита (панувеит). Причем это гнойное воспаление возникает нередко на фоне местной или общей антибиотикотерапин, к которой нечувствительны проникшие в глаз возбудители инфекции.
↑ Осложненные проникающие ранения глаз
К ним относятся гнойный иридоциклит, эндофтальмит, панофтальмит, негнойное воспаление и др.
Гнойный иридоциклит характеризуется усилением имеющихся цилиарной и смешанной инъекцией, появлением крупных желтоватых преципитатов на задней поверхности роговицы, отечностью, инфильтрацией и изменением цвета радужки, сужением и неправильной формой зрачка, задними, а иногда и передними спайками радужки, изменением глубины передней камеры и нередко гипопионом, отложением экссудата на капсуле хрусталика, а изредка и в стекловидном теле. Как правило, гнойный иридоциклит возникает в первые дни после повреждения глаза и сопровождается болевым синдромом, а также дополнительным ухудшением зрения.
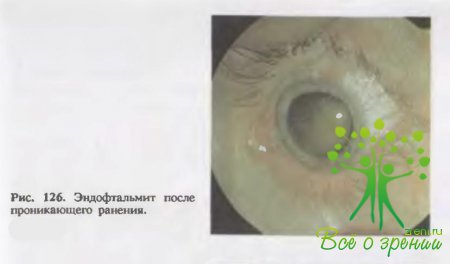
Эндофтальмит (рис. 126) отличается от иридоциклита тем, что процесс локализуется в задней камере и в стекловидном теле. Гнойные фокусы — абсцессы, склонны к инкапсуляции и обычно не распространяются на окружающие внутренние оболочки глаза.
Следует учитывать, что абсцессы в стекловидном теле могут быть следствием заноса возбудителей инфекции из какого-либо очага при ранениях других частей тела; в этом случае возникает метастатический эндофтальмит (офтальмия). Воспалительные изменения в переднем отделе глаза при эндофтальмите незначительны, но острота зрения понижается быстро и резко до светоощущения или до нуля. В исходе процесса возникают стойкие, различной величины и интенсивности помутнения задней капсулы хрусталика и стекловидного тела.
Панофталъмит — гнойное воспаление всех структур глаза, при котором почти всегда отмечаются резкая боль в глазу, отек век и конъюнктивы глазного яблока — хемоз. Внутри глаза почти все ткани приобретают желто-зеленый цвет. Иногда внутренние оболочки и капсула глаза подвергаются гнойному расплавлению. В последующем возникает рубцевание и сморщивание глаза — фтизис. Заболевание почти всегда заканчивается слепотой.
Первая врачебная помощь и дальнейшее лечение офтальмитов должны состоять в длительном общем и местном применении в виде частых (форсированных) инсталляций и инъекций комплексов антибактериальных средств (антибиотики, сульфаниламидные препараты), антистафилококкового гамма-глобулина, противовоспалительных (амидопирин, пентоксил, пирогенал и др.), гипосенсибилизирующих и дезинтоксикационных (кальция хлорид, димедрол), нейротрофических (дибазол, новокаин) и витаминных препаратов.
Необходимо внутривенное введение антибиотиков широкого спектра действия (линкомицин, цепорин, кефзол). Кроме того, местно назначают мидриатические средства (1 %раствор гоматропина, 0,1—0,25% раствор скополамина), а при показаниях производят парацентез роговицы и промывают переднюю камеру глаза раствором антибиотиков.
Негнойное воспаление, или аутоаллергия, является наиболее частым и серьезным осложнением проникающего ранения. Процесс может быть обусловлен разнообразными причинами, среди которых одно из ведущих мест занимают воздействие на сосудистую оболочку продуктов белкового распада, токсико-аллергическое (антигенное) влияние хрусталиковых масс вследствие ранения хрусталика, расстройства трофики и циркуляции водянистой влаги. Не исключается роль вирусной инфекции, аллергизации организма при наличии хронического туберкулезного процесса, ток- соплазмоза и др.
↑ Негнойный иридоциклит
обычно возникает спустя несколько дней после проникающего сложного ранения в области ресничного тела или собственно сосудистой оболочки. Клиническая картина этого процесса характеризуется появлением или усилением уже имевшихся болей в глазу, нерезкой болезненностью ресничного тела при пальпации, появлением или усилением цилиарной инъекции, гиперемией радужки и сужением зрачка, отложением на задней поверхности роговицы единичных сероватых преципитатов различной величины. Все симптомы нарастают медленно, малозаметно. При длительном течении возникают задние спайки радужки, круговое сращение радужки с передней капсулой хрусталика, а иногда и заращение области зрачка.
При наличии сложных колотых проникающих ранений с целью профилактики осложнений производят парадснтез роговицы, промывают переднюю камеру глаза антибиотиками и вводят аутосыворотку. На рану роговицы и склеры накладывают частые швы (через 1 мм) для создания ее полной герметичности, парабульбарно вводят антибиотики широкого спектра действия и накладывают монокулярную повязку. Наряду с этим проводят экстренную специфическую профилактику столбняка.
Если во время первичной обработки раны удалить инородное тело не удалось, то дополнительно уточняют его локализацию (рентгено- и эхография, офтальмоскопия) и под общей анестезией производят операцию по его извлечению. Возможны безуспешные повторные попытки удаления инородных тел из глаза (до 10% случаев).
Примерно через 6—12 мес после клинического выздоровления можно производить дополнительные реконструктивные операции, оптическую (очковая, контактная) коррекцию зрения.
Исходы проникающих ранений различны в зависимости от их вида и локализации. В общей сложности хорошие зрительные функции (острота зрения 1,0—0,3) после проникающих ранений остаются в 65% случаев, слепота наступает в 5%случаев, в 10% случаев глаз энуклеируют, а в остальных случаях зрение сохраняется в пределах от 0,2 до светоощущения.
В среднем пребывание в стационаре лиц с проникающими ранениями глаза до периода клинического выздоровления, т. е. до заживления раны, составляет 20—25 дней. Дальнейшее лечение осуществляют в течение месяца амбулаторно (диспансерно).
Исходы ранений глаз необходимо оценивать не только по остроте зрения, но и по морфофункциональным изменениям тканей и оболочек глаза и его вспомогательного аппарата. Нередки грубые рубцовые изменения тканей, которые ведут к птозу, вывороту и завороту век, нарушению функции слезного аппарата, рубцам роговицы, спаянным с радужкой, хрусталиком и стекловидным телом. Все эти остаточные патологические изменения подлежат возможному устранению реконструктивными хирургическими методами примерно через 3—6мес.
↑ Изменения в раненом глазу
могут возникнуть спустя недели или годы после травмы (осложнения проникающих ранений). Причинами осложнений бывают неадекватное медикаментозное и хирургическое лечение, а также наличие в глазу неудаленных инородных тел. Наиболее серьезными осложнениями являются эндофтальмиты, металлозы и симпатический иридоциклит Металлов обусловлен свойствами попавшего в глаз металла. Чаще в глаза попадают железные и медные осколки и поэтому возникают явления сидероза и халькоза, но возможны самые разнообразные металлозы.
Следует заметить, что в последнее время эти осложнения наблюдаются сравнительно редко, в основном благодаря созданной в стране специализированной травматологической медицинской помощи. Кроме того, одним из решающих моментов в предупреждении металлозов является точная локализация и высокий технический уровень оперативных вмешательств, которые в подавляющем большинстве случаев позволяют добиться извлечения из глаза инородных тел в день госпитализации. Наличие инородных металлических предметов в глазу устанавливается на основании совершенно определенных клинических признаков, анамнестических, а также магнито-, рентгено- и эхографических данных.
↑ Сидероз
развивается в тех случаях, когда в глаз попадают и продолжительно в нем присутствуют (недели, месяцы, а иногда и годы) хорошо растворимые соединения железа. Биохимические изменения состоят в соединении железа с угольной кислотой и образовании бикарбоната железа, а затем превращения его в нерастворимые окислы железа под влиянием кислорода крови.
Наиболее ранним признаком сидероза является доменение цвета радужку но непременным и патогномоничным симптомом служит отложение сидеротического пигмента под передней капсулой хрусталика. Эти изменения в радужке и особенно в хрусталике имеют вид оранжево-желтых точек или пятен, четко различимых при биомикросопическом исследовании, а иногда и невооруженным глазом с боковым освещением.
Нередко сидероз радужки сопровождается мидриазом и вялостью реакции зрачка на свет.
В стекловидном теле также может обнаруживаться фиксированная и полуфиксированная оранжевая или коричневатая пылевидная взвесь.
Морфологические изменения в сетчатке при сидерозе большей частью не улавливаются, но могут быть явления, сходные с явлениями пигментного перерождения. Установлено, что в результате соединения железа с белками страдают ганглиозные клетки и зрительные волокна. Совокупность всех изменений, которые являются следствием сидероза, в более или менее выраженной степени отражается и на зрительных функциях.
В частности, больные обращают внимание на плохое сумеречное зрение, а при объективном исследовании определяется выраженное понижение темновой адаптации. Отмечается снижение остроты зрения, а периметрия позволяет определить сужение границ поля зрения как на белый, так и на другие цвета (особенно зеленый и красный).
Длительно текущий и массивный сидероз может способствовать развитию диффузной катаракты, а также нередко вторичной глаукомы. В тяжелых случаях могут возникнуть рубцовое перерождение стекловидного тела, отслойка сетчатки и гибель глаза. Вместе с тем не исключена возможность инкапсуляции небольших осколков в тканях глаза, а также полного их растворения.
Статья из книги: Офтальмология | Ковалевский Е.И..



Комментариев 0