Аномалии экскавации зрительного нерва

Содержание:
Описание
В эту группу аномалий зрительного нерва входят синдром «вьюнка» (синдром «утреннего цветка» или «ипомеи»), колобома зрительного нерва и врожденная перипапиллярная стафилома. При двух последних патологических состояниях определяют грубую деформацию заднего сегмента глазного яблока с вовлечением диска зрительного нерва. Аномалии экскавации зрительного нерва нередко вводят в заблуждение не только практикующих врачей, но неправильно интерпретируются даже в специальной литературе. Между тем имеются различия не только в офтальмоскопических проявлениях, по и в патогенезе этих состояний, а также в сопутствующих им системных нарушениях.Более 10 лет назад S.Pollock (1987) продемонстрировал принципиальные клинические различия между синдромом «утреннего цветка», колобом ой зрительного нерва и перипапиллярной стафиломой, подчеркнув, что каждая из этих аномалий имеет определенный эмбриогенез, а не Является клиническим вариантом широкого спектра фенотипических проявлений одного и того же патолотического процесса. Адекватная диагностика при аномалиях экскавации имеет важное значение для генетического консультирования детей с системными мальформациями и определения путей их оптимальной реабилитации.
↑ Синдром «вьюнка» (синдром «утреннего цветка» или «ипомеи»)
Синдром «вьюнка» (синдром «утреннего цветка» или «ипомеи») — врожденная воронкообразная экскавация заднего полюса с вовлечением диске зрительного нерва. Аномалия впервые описана W. Reis в 1908 г. М. Handmann в 1929 г. сообщил о 6 пациентах с этой редкой аномалией. Столь необычным названием синдром обязан Р. Kindler. опубликовавшему в 1970 г. прекрасно иллюстрированную статью, в которой он описал людетей с изменениями на глазном дне, напоминаюшими распустившийся цветок пурпурного вьюнка.
Патогенез. Эмбриогенез синдрома «ипомеи» недостаточно ясен. Существует мнение, что синдром «вьюнка» представляет собой одно из фенотипических проявлений колобоматозных (т.е. относящихся к эмбриональной щели) дефектов. Некоторые авторы считают, что в основе развития синдрома «вьюнка» лежит первичный мезодермальный дефект. A.G. Dempster и соавт. (1983) высказали предположение о том, что приоритетным в генезе аномалии является мезодермальный дефект, а в дальнейшем морфологические нарушения развиваются в результате динамического дисбаланса между ростом мезодермы и эктодермы. S. Pollock (1987) предположил, что первым шагом в развитии синдрома «вьюнка» является формирование аномального воронкообразного расширения дистального отрезка глазного стебля в месте его соединения с примитивным зрительным пузырем.
Инвагинация зрительного пузыря ведет к образованию эмбриональной щели, которая простирается от вновь сформированной глазной чаши внутрь расширенного дистального отрезка глазного стебля. В связи с увеличенными размерами дистального конца глазного стебля процесс закрытия эмбриональной щели нарушается, приводя к облитерации пространства в пределах стебля. В результате на месте входа зрительного нерва в глаз формируется воронкообразный дефект. Согласно этой гипотезе глиальные и сосудистые мальформации появляются на более поздних стадиях эмбриогенеза вследствие аномального развития мезодермальных элементов в области первичного нейроэкгодермального дизгенеза.
Заболевание почти всегда одностороннее. Аномалия встречается у женщин почти в 2 раза чаще, чем у мужчин. Имеются единичные сообщения о билатеральных поражениях, авторы которых высказывали предположение о наследственной природе аномалии. При односторонней патологии чаще (60 % случаев) страдает правый глаз. Семейные случаи изолированного синдрома «вьюнка» встречаются крайне редко. Описан случай трисомии 4q, сочетающейся с односторонним синдромом «вьюнка».
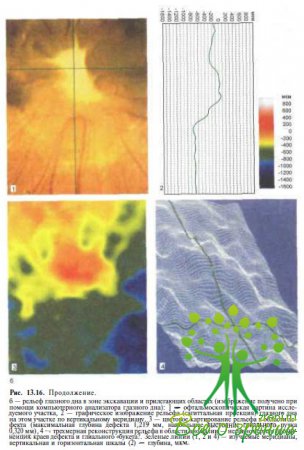
Клинические проявления. При офтальмоскопии оранжевый или розовый диск зрительного нерва выглядит значительно увеличенным в диаметре и располагается в воронкообразной впадине. Окружающие экскавацию пограничные зоны сетчатки имеют неравномерно проминирующие края (рис. 13.16),
ретинальная пигментация нарушена. В центре воронки в виде возвышающегося над дефектом полога визуализируется «букет» глиальной ткани белого цвета. Макула часто смещена и располагается на стенке углубления. Сосуды диска, количество которых несколько уменьшено, появляются ближе к краям воронки, перегибаясь в перипапиллярной области. Сосуды сетчатки имеют необычно прямой ход и делятся под острым углом. Нередко при синдроме ипомеи трудно отличить артериолы от венул. У пациентов с синдромом «вьюнка» часто встречаются артериовенозные анастомозы.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
У всех пациентов с односторонней патологией определяют косоглазие и относительный афферентный зрачковый дефект на стороне поражения. Характерна высокая миопия (часто в сочетании с миопическим астигматизмом) пораженного глаза.
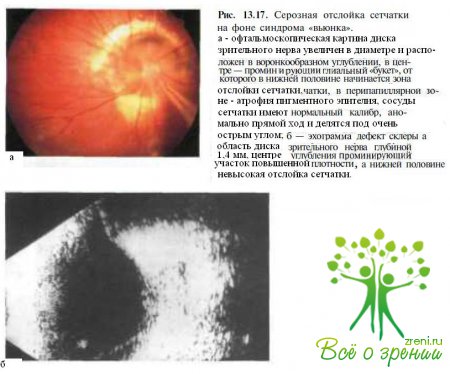
В 26— 40 % случаев у пациентов с синдромом «вьюнка» развивается серозная отслойка сетчатки (рис. 13.17).
Кроме того, биомикроскопия с использованием линзы Гольдманна позволяет обнаружить зоны локальной отслойки сетчатки и радиальные складки сетчатки в пределах экскавации в большинстве случаев, даже если при обратной офтальмоскопии серозной отслойки сетчатки не выявляется. Механизм развития серозной отслойки сетчатки при синдроме «ипомеи» остается неясным. При гистологическом исследовании глаза с синдромом «вьюнка» было обнаружено, что витреальная полость, субарахноидальное и субретинальное пространства связаны друг с другом. Иногда у больных с синдромом «вьюнка» формируется субретинальная неоваскулярная мембрана.
При B-сканировании выявляется неглубокий дефект в области заднего полюса с протрузией в него структур зрительного нерва (см. рис. 13.17, б).
Сочетание с системными поражениями. Довольно часто синдром «вьюнка» сочетается с базальным энцефалоцеле у детей, имеющих аномалии лицевого скелета, такие как гипертелоризм, расщепление губы и твердого неба и т.д. Встречаются сочетания синдрома «вьюнка» с синдромом CHARGE, синдромом Эйкарли, а также с гапофизэрным нанизмом, причиной развития которого является механическая компрессия гипофиза ба- зальным энцефалоцеле, приводящая к вторичной гипертрофии гипоталамуса.
D.A.Thompson и соавт. (1999) описали пациента с двусторонним синдромом «вьюнка», у которого были обнаружены ахиазмия (синдром неперекрещивающихся волокон сетчатки), фронтоназальная дисплазия, расщепление губы и твердого неба, а также назоэнцефалоцеле.
Имеются сообщения о семейных поражениях с аутосомно-доминантным типом наследования, при которых синдром «вьюнка» сочетается с аномалиями почек. Вероятно, описанная этими авторами мультисистемная мальформация представляет собой один из клинических вариантов так называемого папиллоренального синдрома, развитие которого в большинстве случаев связывают с мутацией гена РАХ2.
Зрительные функции. Острота зрения колеблется в пределах от «правильной проекции света» до 0,05, но в литературе описаны пациенты с остротой зрения 0,8—1,0. Более высокую остроту зрения отмечают у детей с билатеральным поражением, что подтверждает важную роль зрительной де- привации, приводящей к развитию амблиопии, в снижении зрения у пациентов с односторонней патологией. При периметрии выявляются обширные центральные или центроцекальные дефекты. Цветовое зрение у большинства пациентов не изменено.
Электрофизиологические исследования. ЭРГ у большинства пациентов сохраняется нормальной. При регистрации фазических паттерн-ЗВП во всех случаях отмечают выраженное снижение амплитуды и удлинение латентности компонента P100. Амплитудновременные параметры ЗВП в ответ на вспышку могут быть нормальными, но у большинства пациентов определяют снижение амплитуды и удлинение латентности компонента Р100.
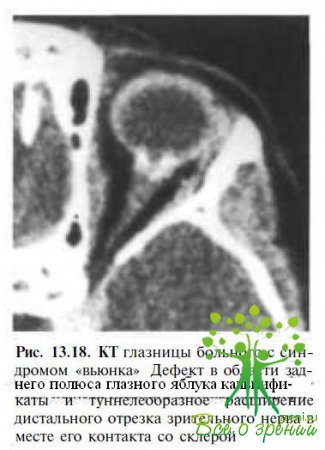
Нейрорадиологические исследования. При КТ орбиты определяется воронкообразное расширение дистадывного отрезка зрительного нерва в месте его контакта со склерой (рис. 13.18).
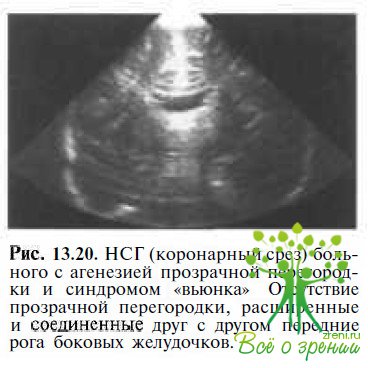
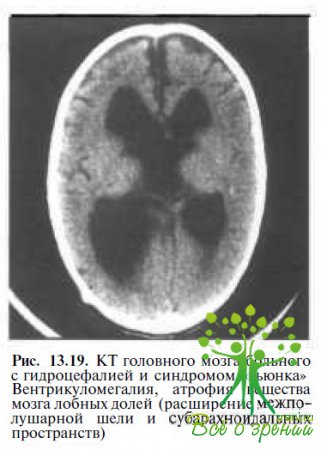
При КТ или МРТ головного мозга различные аномалии ЦНС (вентрикуломегалия — рис. 13.19,
порэнцефалия, агенезия мозолистого тела — рис. 13.20 и др.) обнаруживают у 75 % пациентов с синдромом «вьюнка».
Лечение. Офтальмологическая реабилитация больных с синдромом «вьюнка» заключается в очковой или контактной коррекции аметропии. При высокой анизометропии возможны фоторефракционная кератэктомия или лазерный кератомилез in situ. У детей важное значение имеют окклюзия лучше видящего глаза и плеоптика. Возможна хирургическая коррекция косоглазия.
C.L. Но и L.C. Wei (2001) сообщили об эффективном использовании витрэктомии с иссечением эпипапиллярной фиброглиальной ткани (для устранения тракций) и последующей интравитреальной тампонады расширяющимся газом для лечения регматогенной отслойки сетчатки у пациента с синдромом «вьюнка» Однако использование традиционных методов хирургического лечения отслойки сетчатки (экстрасклерального пломбирования в сочетании с транссклеральным дренированием, витрэктомией и интравитреальной тампонадой воздухом или расширяющимся газом) не всегда позволяет добиться надежного прилегания сетчатки даже при ограниченной невысокой отслойке из-за персистенции субретинальной жидкости.
J Gass (1969) предложил оригинальную хирургическую методику, заключающуюся в формировании «окна» в твердой мозговой оболочке зрительного нерва эта методика была успешно использована у 2 больных с синдромом «вьюнка» У одного из них после формирования фистулы в твердой мозговой оболочке зрительного нерва длительное время сохранялось некоторое количество субретинальной жидкости, которая была удалена позднее при экстрасклеральном дренировании. Второму пациенту — ребенку 3 лет — была проведена витрэктомия с дренированием субретинальной жидкости и введением воздуха, но отслоенная сетчатка не прилегла. Предпринятая через 2 мес трансконъгонктивальная фенестрация оболочек зрительного нерва привела к прилеганию сетчатки Воздух, вводимый в стекловинное тело во время операции, тотчас появлялся во вновь сформированном «окне» в оболочках зрительного нерва, что указывало на связь стекловидного тела с ттериневральным пространством.
↑ Колобова зрительного нерва
Колобома зрительного нерва — полиэтиологическая непрогрессирующая врожденная аномалия, имеющая вид углубления различных размеров в области диска зрительного нерва, заполненного ретинальными клетками.
Этиология и патогенез. Заболевание чаше спорадическое, но известны случаи наследования по аутосомно-доминантному типу. В литературе имеются сообщения, свидетельствующие о том, что в некоторых случаях развитие колобомы зрительного нерва связано с приемом матерью кокаина во время беременности или с внутриутробной цитомегаловирусной инфекцией.
Колобома зрительного нерва является результатом неполного или аномального сопоставления проксимальных концов эмбриональной щели, которая закрывается в норме на 4—5-й неделях гестации. Колобома может встречаться в любой точке вдоль глазной щели и, следовательно, вовлекать также радужку, хороидею и сетчатку.
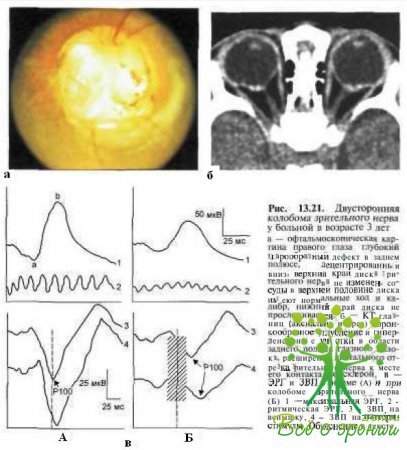
Клинические проявления. Заболевание может быть как одно-, так и двусторонним. При офтальмоскопии колобома зрительного нерва выглядит как шарообразное углубление, вовлекающее слегка увеличенный в диаметре диск. Колобома имеет четко очерченные границы и серебристо-белый цвет (рис. 13.21).
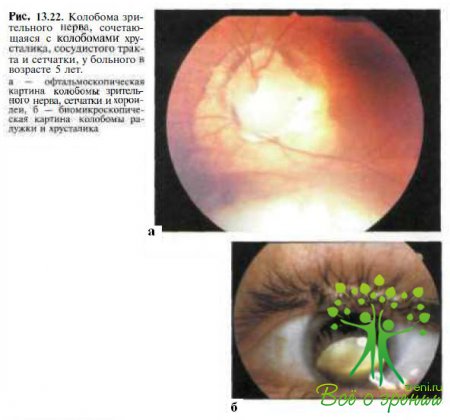
Экскавация децентрирована вниз, в связи с чем нижний нейроретинальный край может отсутствовать, тогда как верхний край диска зрительного нерва обычно выглядит неизмененным. Смещение экскавации обусловлено положением зародышевой щели по отношению к примитивному диску. Дефект может распространяться к нижней периферии, захватывая прилегающие хороидею и сетчатку (рис. 13.22).
При гистологических исследованиях некоторых глаз с колобомой зрительного нерва вокруг его дистального конца были обнаружены концентрически ориентированные гладкомышечные полоски.
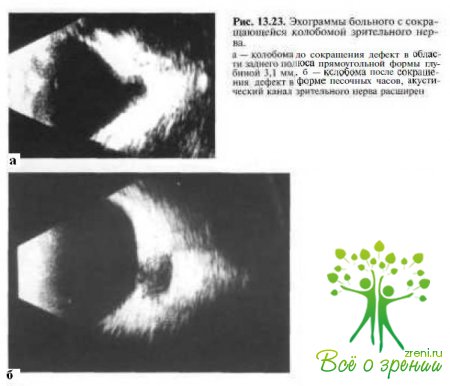
Эта патоморфологическая находка объясняет наблюдаемый иногда при офтальмоскопии и В-эхографии феномен «сокращения» колобомы зрительного нерва (рис. 13.23).
При В-сканировании (см. рис. 13.23) или КТ (см. рис. 13.21, б) выявляются глубокий дефект в заднем полюсе глаза и незначительное расширение проксимального отрезка зрительного нерва в месте его контакта со склерой. При МРТ у пациентов с колобомой зрительного нерва, как правило, определяют ипсилатеральную гипоплазию интракраниальной части зрительного нерва.
Почти во всех случаях колобома зрительного нерва сочетается с косоглазием, высокой миопией и астигматизмом и другими аномалиями глаз (см. рис. 13.22, б), среди которых наиболее часто встречаются задний ленти-конус, задний эмбриотоксон, ямка диска зрительного нерва, остатки гиалоидной артерии.
Нередко у пациентов с колобомой зрительного нерва старше 20 лет развивается нерегматогенная отслойка сетчатки, патогенез которой не вполне ясен. Иногда серозная макулярная отслойка сочетается с расслоением сетчатки, напоминающим ретиношизис. B.Rutledge и coавт. (1996), используя оптическую когерентную томографию, исследовали хронологию изменений при развитии серозной отслойки у больных с аномалиями зрительного нерва. Расслоение внутренних и наружных слоев сетчатки и макулярная отслойка развиваются на фоне ранее сформировавшегося сквозною разрыва макулы, которому 8 спою очередь предшествует макулярный отек. Подобные осложнения наблюдаются у больных с ямкой диска зрительного нерва.
Другое редкое осложнение — перипапиллярная субрстинальная неоваскулярная мембрана, патогенез которой не вполне определен. Обычно данное осложнение встречается в возрасте 40-50 лет, но известно о развитии субрегинальной неоваскулярной мембраны у 4-летнего мальчика с колобомой зрительного нерва.
Зрительные функции. Острота зрения варьирует от правильной Светопроекнии до 1,0. При периметрии у пациентов с колобомой зрительного нерва регистрируют расширение слепого пятна, центральные и нентроцсекальные скотомы. В тех случаях, когда колобома зрительного нерва сочетается с колобоматозными дефектами сетчатки и хороидеи, выявляемые нарушения поля зрения более разнообразны и зависят от локализации этих поражений.
Электрофизиологические исследования. Амплитуда ЭРГ обычно не изменена. Если колобома достигает значительных размеров, захватывая большие по площади участки сетчатки, то ЭРГ может быть субнормальной (см. рис. 13.21, в). Амплитуда компонента Р100 патгерн- ЗВП всегда снижена, латентность удлинена (см. рис. 13.21, в), может быть нарушена конфигурация ответа. ЗВП в ответ на вспышку нередко сохраняются нормальными, но в некоторых случаях отмечают снижение амплитуды и удлинение латентности PI00.
Колобома зрительного нерва при системных поражениях. Колобома зрительного нерва часто сочетается с системными аномалиями: базальным энцефалоцеле, синдромом эпидермального невуса, очаговой гипоплазией кожи Гольтца, окулоаурикуловертебральной дисплазией (синдром Гольденхара), синдромами Дауна, Эдвардса (трисомия 18), Эикарди, CHARGE и Уокера — Варбурга.
Лечение. Лечение пациентов с колобомой зрительного нерва такое же, как и при синдроме «вьюнка» (см. соответствующий раздел этой главы). При осложненном течении заболевания и формировании субретинальной неоваскулярной мембраны показана ее лазерная коагуляция. Больным с макулярной отслойкой и снижением остроты зрения ниже 0,3 проводят хирургическое лечение: витрэктомию, интраокулярное введение расширяющегося газа и криптоновую лазерную коагуляцию сетчатки. Учитывая возможность самопроизвольного прилегания макулярной отслойки, H. Schartz и H. Mc-Donald (1988) рекомендуют после ее выявления наблюдать пациента в течение 3 мес, прежде чем проводить комбинированное лечение. Более длительное существование макулярной отслойки может привести к необратимым морфологическим изменениям в сетчатке и неудовлетворительным функциональным результатам лечения.
↑ Врожденная перипапиллярная стафилома
Врожденная перипапиллярная стафилома — чрезвычайно редкая врожденная, как правило, односторонняя аномалия неясной этиологии, характеризующаяся глубокой экскавацией в области заднего полюса глаза, на дне которой располагается диск зрительного нерва.
Патогенез. Факт относительной сохранности диска зрительного нерва и сосудов сетчатки при перипапиллярной стафиломе позволяет предположить, что развитие этих структур практически завершается к моменту, когда она начинает формироваться. Клинические проявления свидетельствуют о нарушениях в перипапиллярной опорной ткани, что, возможно, связано с незавершенной дифференциацией склеры из заднего нервного гребня на 5-м месяце гестации. Формирование стафиломы, вероятно, обусловлено склеральным грыжеобразованием на фоне морфологических изменений в опорных тканях под воздействием нормального внутриглазного давления.
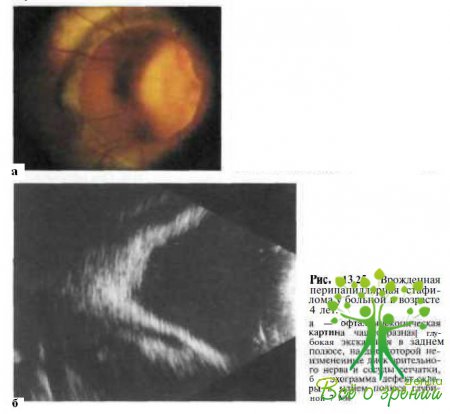
Клинические проявления. У пациентов с односторонней перипапиллярной стафиломой отмечают девиацию пораженного глаза. При офтальмоскопии в области заднего полюса визуализируется обширное чашеобразное углубление, на дне которого располагается практически неизмененный диск зрительного нерва (рис. 13.24).
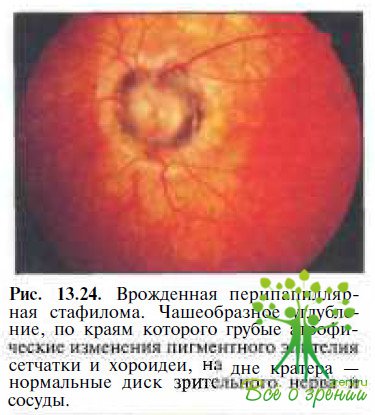
Определяются грубые атрофические изменения пигментного эпителия сетчатки и хороидеи в области стенок и краев склерального дефекта. В отличие от синдрома «вьюнка»- при перипапиллярной стафиломе нет эпипапиллярного глиального пучка, сосуды сетчатки, выходящие за пределы чашеобразной впадины, имеют нормальные ход и калибр. Глубина дефекта при перипапиллярной стафиломе значительно больше, чем при синдроме «ипомеи», и иногда достигает 7 мм (рис. 13.25).
Глубину дефекта можно определить, используя В-эхографию (см. рис. 13.25) или оптическую когерентную томографию. При биомикроскопии может быть обнаружена локальная отслойка сетчатки а области краев и стенок дефекта.
В литературе описано несколько случаев сокращающейся врожденной перипапиллярной стафиломы. Сокращение и последующее расширение стафиломы встречаются через неодинаковые интервалы времени и продолжаются достаточно долго. K.Kral и D.Svarc (1971) наблюдали сокращение стафиломы через 7 с после засвета пораженного или парного глаза. Н.Sugar и H.Beckman (1969) отмечали сокращения стафиломы при компрессии вен шеи и зависимость сокращений от дыхательного цикла. Изменения размеров стафиломы, вероятно, связаны с сокращением располагающихся в ее стенках чуть дистальнее диска зрительного нерва гладкомышечных волокон, подобно тому как это бывает при колобоме зрительного нерва. Триггерные механизмы этого феномена не ясны.
Врожденная перипапиллярная стафилома при системных заболеваниях. В литературе имеется сообщение о двух пациентах с врожденной двусторонней перипапиллярной стафиломой, сочетающейся с фронтоназалъной дисплазией и базальным энцефалоцеле. Казуистический случай врожденной двусторонней перипапиллярной стафиломы, сочетающейся с атипичной гемимегацефалией и гипоплазией зрительной лучистости у 4-летнего мальчика с эпидермальным невусом (вариант себорейного не вуса Ядассопа), описан M.Brodskyn соавт. (1997).
Психофизические исследования. Острота зрения у пациентов с врожденной перипапиллярной стафиломой варьирует от «правильной светопроекции» до 0,5. При периметрии выявляют различные дефекты: центральную или центроцекальную скотому, расширение слепого пятна. В некоторых случаях значительное расширение слепого пятна обусловлено так называемой рефракционной скотомой.
Электрофизиологические исследования. ЭРГ у пациентов с врожденной перипапиллярной стафиломой всегда нормальная. При регистрации ЗВП на вспышку у 1/3 пациентов отмечают снижение амплитуды компонента при регистрации паттерн-регерсивных ЗВП у всех пациентов выявляют снижение амплитуды и удлинение латентности основного позитивного компонента ЗВП. Изменения амплитуды и латентное ЗВП у большинства пациентов с врожденной перипапиллярной стафиломой, особенно при одностороннем поражении, связаны с дисбинокулярной или рефракционной амблиопией.
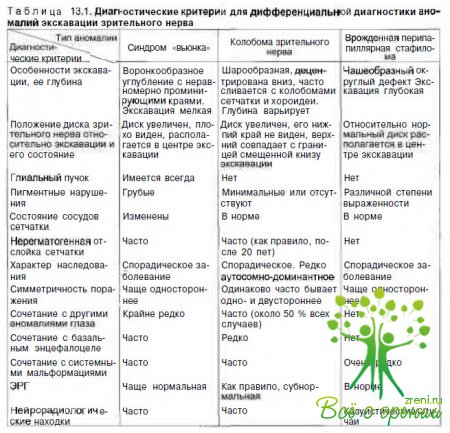
Дифференциальная диагностика. Синдром «вьюнка», колобому зрительного нерва и врожденную перипапиллярную стафилому необходимо дифференцировать друг от друга. Несмотря на то что врожденные дефекты экскавации отличаются как по эмбриогенезу, так и по клиническим признакам, диагностические ошибки при интерпретации этих состояний встречаются достаточно часто. Дифференциальная диагностика синдрома «вьюнка», колобомы зрительного нерва и врожденной перипапиллярной стафиломы основывается на данных офтальмоскопии, электрофизиологических и нейрорадиологических исследований. Принципиальные различия между этими аномалиями приведены в табл. 13.1.
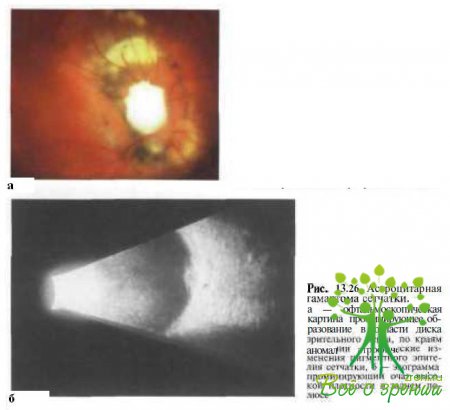
Иногда в ходе прямой или обратной офтальмоскопии возникают сложности при дифференциальной диагностике синдрома «вьюнка» и астроцитарной гамартомы сетчатки (рис. 13.26). В сомнительных случаях полезно проводить биомикроскопию с линзой Гольдманна и эхографию. У пациентов с астроцитарной гамартомой нет углубления в заднем полюсе, сосуды за пределами дефекта имеют обычные ход и деление, а при эхографии выявляется плотное проминирующее образование (рис. 13.26, б).
Лечение. Реабилитация пациентов с врожденной перипапиллярной стафиломой включает адекватную оптическую (очковую или контактную) коррекцию, плеоптику и ортоптику. При наличии высокой остроты зрения возможно хирургическое лечение косоглазия и последующее формирование бинокулярного зрения.
Статья из книги: Зрительные функции и их коррекция у детей | С.Э. Аветисов, Т.П. Кащенко, А.М. Шамшинова.


Комментариев 0