Патология конъюнктивы (I)

Содержание:
Описание
↑ ВОСПАЛЕНИЕ КОНЪЮНКТИВЫ
Воспаление соединительной оболочки глаза — конъюнктивиты у детей и взрослых имеют наибольшее распространение среди всей глазной патологии (до 30 %).
Конъюнктивиты, как правило, протекают остро, нередко могут иметь кратковременное абортивное течение и заканчиваться спонтанным выздоровлением. Вместе с тем большая часть конъюнктивитов (аденовирусные, коревые) распространяется по типу летучих детских инфекций и поражает большие организованные коллективы (ясли, детские сады, школы и др.), не охватывая, однако, взрослых.
Большая распространенность конъюнктивитов и их высокая контагиозность обусловливают умение каждого медицинского работника самостоятельно своевременно распознавать конъюнктивит, правильно начать его лечение и принять меры к предотвращению распространения болезни среди окружающих, но и необходимость научить этому всех работающих с детьми в дошкольных, школьных учреждениях и воспитывающих детей дома. Только правильная, тщательная организация профилактических мер и неукоснительное выполнение санитарно-гигиенических правил могут реально предупредить возникновение конъюнктивитов у детей и взрослых.
Диагностика конъюнктивитов основана на знании более или менее постоянного и определенного симптомокомплекса, включающего в себя как субъективные, так и объективные признаки. Этиологический фактор заболевания выявляется в основном по показаниям лабораторных анализов. Однако невозможность сразу выявить причину болезни не должна смущать медицинского работника и давать ему право на бездействие, так как подавляющая масса конъюнктивитов вызывается флорой, сравнительно чувствительной к сульфаниламидным препаратам и антибиотикам. Следовательно, врач, фельдшер, медицинская сестра всегда имеют возможность оказать первую помощь ребенку с конъюнктивитом, предварительно взяв мазок-посев и направив его в бактериологическую лабораторию центра эпидемиологического надзора для определения возбудителя болезни и его чувствительности к различным химиопрепаратам, а затем направить ребенка к офтальмологу.
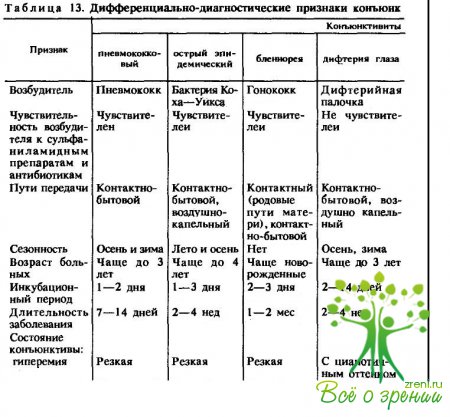
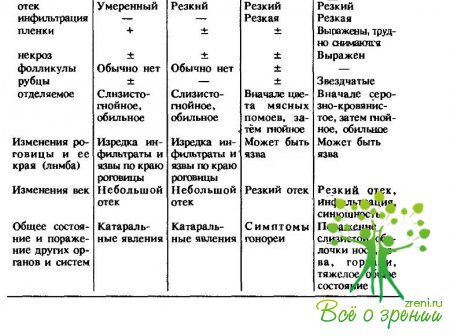
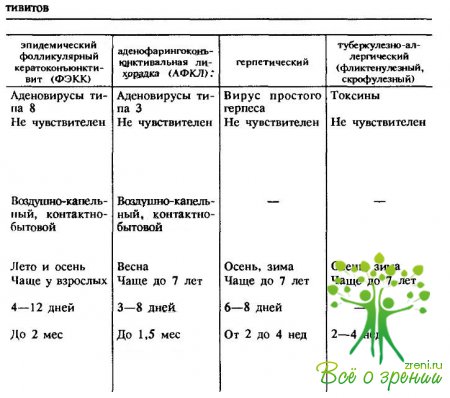
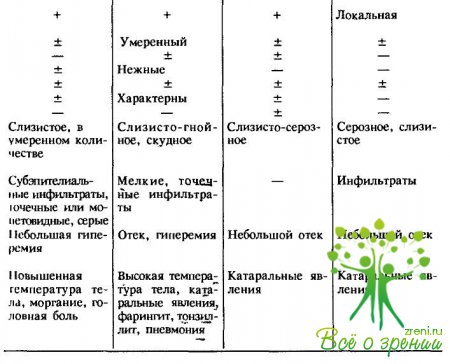
Знание основных симптомов и дифференциально-диагностических признаков позволяет своевременно устанавливать не только банальные конъюнктивиты, но и такие процессы, как дифтерия и гонобленнорея, трахома и аденовирусные заболевания глаза, которые требуют специальных методов и средств лечения (табл. 13).
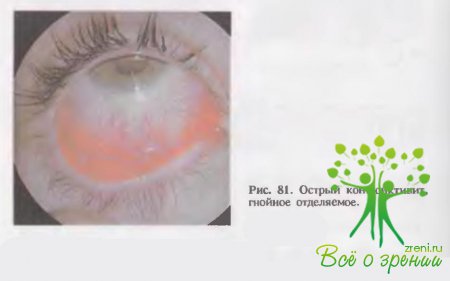
Основными признаками конъюнктивитов являются покраснение и отечность конъюнктивы глаза, ощущение инородного тела (песка), жжение, зуд и боль в глазу. Эти явления сопровождаются светобоязнью, слезоточением, блефароспазмом, нередко различным по виду скудным или обильным серозным, слизистым, кровянистым либо гнойным отделяемым из конъюнктивального мешка (рис. 81).
Часто на первый план выступают такие явления, как «склеивание» век по утрам и наличие корочек в области ресничного края, во внутреннем углу век, которые затрудняют открытие глаз.
Изменения конъюнктивы в зависимости от патогенности, вирулентности и специфичности свойства возбудителя, длительности болезни и состояния организма могут заключаться не только в более или менее выраженной гиперемии ее почти во всех отделах, отечности, но также в появлении кровоизлияний, мутности, инфильтрированное, разрастании фолликулов и сосочков, образовании легко- или трудноснимающихся сероватых пленок, очагов ишемии и последующего некроза, изъязвлений и рубцов, в повышенной влажности или сухости, в обильном или скудном отделяемом. Начало процесса может сопровождаться и общими изменениями типа острой респираторной вирусной инфекции.
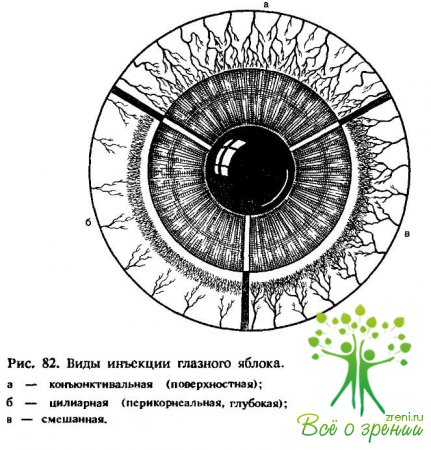
Превалирование тех или иных симптомов обусловлено свойствами возбудителя, состоянием глаза и организма в целом. Поражения конъюнктивы могут вызывать воспалительные изменения и в роговице (кератиты), в результате чего наряду с конъюнктивальной возникает и так называемая цилиарная (перикорнеальная) инъекция. Следует отмстить, что цилиарная инъекция может быть признаком воспаления и сосудистой оболочки глаза — увеита. В связи с тем что возможны различные виды инъекции глаза, необходима четкая их дифференциальная диагностика (рис. 82).
Конъюнктивальная (поверхностная) инъекция характеризуется ярко-красной локальной или диффузной окраской, наличием поверхностно расположенной' широкопетлистой сети сосудов, увеличением их калибра и нарастанием интенсивности гиперемии по направлению от края роговицы к периферии.
Отдельные сосуды хорошо видны и легко смещаются вместе с конъюнктивой, расширяются или запустевают при надавливании на них одним из век или стеклянной палочкой. Закапывание в конъюнктивальный мешок 1—2 капель 0,1 %раствора гидрохлорида адреналина через 2—3мин приводит к резкому сужению сосудов и значительному уменьшению гиперемии конъюнктивы. Этот вид инъекции возникает в ответ на любое раздражение или повреждение вспомогательного аппарата глаза (веки, слезная железа, конъюнктива).
↑ Цилиарная (перикорнеальная, глубокая) инъекция
имеет вид фиолетового (синюшного) ободка, расположенного в области склеры, прилегающей к краю роговицы. Эта глубокая гиперемия соответствует месту петлистой сосудистой сети. Своеобразие этой инъекции состоит в том, что при ней не видны отдельные сосуды.
Интенсивность окраски и ширина (площадь) кольца инъекции зависят как от тяжести процесса, так и от толщины склеры, и поэтому у детей раннего возраста цилиарная инъекция более выражена. В отличие от конъюнктивальной она не увеличивается, а уменьшается по направлению к периферии. Цилиарная инъекция возникает при воспалении, травме структур глазного яблока (роговица, сосудистая оболочка). Она обусловлена не только тяжестью, но и локализацией очага поражения, и поэтому может быть как диффузной, так и ограниченной (склерит и др.). Проба с адреналином в таких случаях отрицательная, однако на фоне конъюнктивальной инъекции она помогает обнаружить цилиарную.
Сочетание конъюнктивальной и цилиарной инъекции носит название смешанной инъекции.
В целях правильной клинической диагностики и осуществления эффективного лечения конъюнктивитов существуют различные классификации этой патологии.
↑ Наиболее удобно пользоваться градацией конъюнктивитов по этиологии, клинико-морфологической картине и характеру течения
I Бактериальные конъюнктивиты:
- стафилококковый пневмококковый
- острый эпидемический (вызываемый бактерией Коха — Уикса)
- ангулярный (вызываемый палочкой Моракса — Аксеифельда)
- стрептококковый
- бленнорея
- дифтерия глаз
- хламидийный
- вызываемый другими бактериями
II. Аллергические (инфекционно-, токсико-аллергические) конъюнктивиты.
- фолликулярный
- туберкулезно-аллергический
- весенний
III. Вирусные конъюнктивиты:
- аденофарингоконъюнктивальная лихорадка (АФКЛ)
- эпидемический фолликулярный кератоконъюнктивит (ЭФКК)
- герпетический (первичный, послепервичный)
- трахоматозный
- коревой
- оспенный
- вызываемый другими вирусами
По клинико-морфологической картине конъюнктивиты можно разделить на следующие формы: ложно-пленчатые, узелковофолликулярные, геморрагические, катаральные, смешанные. Течение конъюнктивита может быть острым, подострым и хроническим. На основе этой классификации диагноз формулируют, например, следующим образом: конъюнктивит правого глаза острый, бактериальный (стафилококковый), смешанной формы.
Каждый медицинский работник должен помнить, что поскольку все конъюнктивиты всегда сопровождаются болью и чувством инородного тела в глазу (глазах), что пугает больного и ухудшает его состояние, то при любом конъюнктивите в первую очередь следует назначать анестетики (5% раствор новокаина, 0,5—1,0%растворы дикаина, 0,5— 1,0% растворы кокаина). Затем назначают димексид (15— 30% растворы), который является, с одной стороны, «нежным» анестетиком, с другой — пролонгатором действия антибиотиков, он также вызывает порозность эпителия, улучшая всасываемость всех лекарственных веществ.
↑ Бактериальные конъюнктивиты
К числу наиболее частых бактериальных конъюнктивитов можно отнести прежде всего стафилококковые, затем пневмококковые, эпидемические острые конъюнктивиты, вызываемые бактерией Коха — Уикса. Изредка встречаются гонококковые и дифтерийные конъюнктивиты; очень редко бывают конъюнктивиты при коклюше и скарлатине, другие почти не встречаются.
↑ Пневмококковый конъюнктивит
вызывается пневмококком (Streptococcus pneumoniae). Инкубационный период до 2 дней. Возбудитель хорошо развивается в щелочной и гибнет в кислой среде, жаро- и холодоустойчив (от +50 до —50 °С). Штаммы возбудителя имеют различную патогенность, что отражается на клинической картине болезни. Различают три формы пневмококкового конъюнктивита.
Острая форма характеризуется бурным началом. Процесс возникает чаще на одном, а затем и на втором глазу. Одновременно с заболеванием глаз появляются общие катаральные явления. Процесс начинается с сильной светобоязни и слезотечения. Примерно через 2—3 дня появляется жидкое слизисто-гнойное отделяемое. Конъюнктива век и глазного яблока инфильтрирована, гиперемирована и в ней нередко возникают точечные кровоизлияния. В процесс может вовлекаться роговица, на границе с лимбом в поверхностных ее слоях образуются мелкие инфильтраты, которые затем эрозируются, но после них не образуются стойкие помутнения.
Продолжительность болезни в пределах 7 дней. Острый конъюнктивит оканчивается внезапно, в виде кризиса. Заболевание контагиозно, в детских дошкольных учреждениях может принимать эпидемический характер и поэтому показан 7—10-дневный карантин. Чаще болеют дети в возрасте до 7 лет.
Ложно-пленчатая форма пневмококкового конъюнктивита возникает преимущественно у ослабленных детей. Общие и местные симптомы при этой форме мало выражены, заболевание протекает подостро. На поверхности конъюнктивы век и свода, чаще снизу, образуется тонкая серая пленка, слабо связанная с подлежащей тканью. После удаления пленки ткань не кровоточит. К 10—12-му дню воспалительные явления уменьшаются и исчезают. Заболевание чаще встречается у детей в возрасте 4—7 лет.
Слезоточивая форма пневмококкового конъюнктивита возникает в первые недели жизни ребенка в виде гиперемии, небольшого отека конъюнктивы век и глазного яблока, значительной светобоязни и слезослизистого отделяемого. Заболевание длится около 2 нед. Необходимо дифференцировать от гонорейного конъюнктивита.
Первая врачебная помощь и дальнейшее лечение пневмококкового конъюнктивита с учетом свойств возбудителя состоит прежде всего в частом (6—8раз в день) промывании конъюнктивального мешка 2% раствором борной кислоты (подкисляют среду). Затем для подавления ферментативной активности пневмококка закапывают 0,25% раствор сульфата цинка с 0,1%раствором гидрохлорида адреналина. Одновременно закапывают растворы антибиотиков, к которым чувствительна микрофлора. На ночь в конъюнктивальный мешок закладывают 10% сульфацил-натриевую или антибиотиковую глазную мазь.
↑ Острый эпидемический конъюнктивит
встречается преимущественно в странах с жарким климатом (Азия, Африка, Южная Америка, Средняя Азия, Кавказ). Вызывается палочкой Коха — Уикса (Haemophilus conjunctivitalis), которая хорошо развивается во влажной и гнойной среде при температуре 20—30 °С. Заражение происходит контактным и воздушно-капельным путем. Источником инфекции могут быть пищевые продукты, вода и пр. Инкубационный период от нескольких часов до 2—3 сут. Заболевание начинается внезапно, остро и, как правило, в виде эпидемии среди детей ясельного возраста. Возникают светобоязнь и блефароспазм. Поражается один, а при несоблюдении правил гигиены через 1—2 дня и второй глаз. Наиболее частыми симптомами являются гиперемия, кровоизлияния, инфильтрация, наличие сосочков и буроватых пленок на конъюнктиве, гнойного отделяемого; отек и гиперемия век и их склеивание по утрам после сна. Иногда у более старших детей и взрослых соответственно раскрытой глазной щели видны два светлых треугольника, обращенных основанием к лимбу (участки уплотнения и ишемии).
Наибольшая гиперемия и отечность бывают в области нижней переходной складки, при оттягивании нижнего века она выступает в виде валика. Нередко в процесс вовлекается роговица с образованием в ней поверхностных инфильтратов, которые при обратном развитии не дают грубых помутнений. После перенесенного заболевания возможны бактерионосительство, повторные заболевания.
Продолжительность болезни при активном лечении не более 10 дней. Конъюнктивит сравнительно часто сопровождается острым респираторным заболеванием с подъемом температуры тела.
Профилактика заболевания заключается в ежедневном осмотре глаз у детей, соблюдении гигиенических правил, борьбе с мухами (переносчики), изоляции заболевших, дезинфекции помещений. Детям, бывшим в контакте с больными, профилактически дают внутрь сульфаниламидные препараты.
Показаны анализы содержимого конъюнктивального мешка на бактерионосительство палочки Коха — Уикса.
↑ Мленнорея (гонобленнорея) вызывается гонококком (Neisseria gonorrhoeae, Вег)
инкубационный период длится от нескольких часов до 2—3дней. В последние десятилетия такой конъюнктивит встречается у новорожденных чрезвычайно редко. Заражение происходит почти исключительно в период прохождения плода через родовые пути, но бывают случаи и внутриутробного заражения. Развитие болезни в более поздние сроки (после 5 дней) указывает на занесение инфекции извне. Поражаются, как правило, через небольшие промежутки времени оба глаза. Имеется определенная последовательность в развитии патологического процесса, которая характеризуется инфильтрацией, отеком, пиореей и папиллярной гипертрофией.
В первые часы болезни и в течение 2—3дней у ребенка появляется водянистое отделяемое. Это сразу должно вызвать беспокойство, так как в первые дни и недели жизни слез у ребенка почти нет. Обычно со 2-го дня появляется отек век, кожа век становится напряженной и гиперемированной.
Веки раскрываются с большим трудом, и при открытии глазной щели фонтаном выплескивается кровянистое отделяемое («мясные помои»). Конъюнктива сводов и глаза резко гиперемирована, отечна, иногда бывают фибринозные пленки. Необходима большая осторожность и защита глаз медицинского персонала при раскрытии век ребенка, так как можно повредить его роговицу или заразить свои глаза.
На4—5-й день отек и гиперемия век уменьшаются, а выделения становятся густыми, гнойными, желтого цвета, бульварная конъюнктива бывает гиперемирована и отечна. Этот период может длиться до 2 нед.
С конца 3-й недели вновь появляется жидкое отделяемое зеленоватого цвета. Конъюнктива век и глаза продолжает оставаться отечной, гиперемированной, неровной. Процесс может принимать хронический характер и продолжаться несколько недель.
Обычно к концу месяца отек и гиперемия конъюнктивы век и глаз спадает. На конъюнктиве, особенно в области нижнего свода, видны фолликулы и сосочковые разрастания. Постепенно к исходу 2-го месяца исчезают и эти явления.
Одновременно с конъюнктивитом возможны стоматиты и артриты. Нередко повышается температура тела.
Наиболее опасна осложнениями первая неделя болезни, когда резкий отек век и наличие гноя нарушают трофику роговицы, в связи с чем может возникнуть язва вплоть до прободения роговицы и гибели глаза.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Дальнейшее лечение офмальмолог проводит совместно с дерматовенерологом. Назначают, как правило, общее лечение антибиотиками и сульфаниламидами (норсульфазол, бисептол, бактрим — детям) в дозах, соответствующих возрасту. При резком отеке конъюнктивы век и глаза и язве роговицы 2—3раза в день закапывают 1% раствор гидрохлорида пилокарпина и 1 раз — 0,25% раствор гидробромида скополамина. Активное местное лечение продолжают около 2 нед. Обязательны повторные бактериологические исследования мазков с конъюнктивы.
Профилактика гонобленнорси у новорожденных является обязательной. Сразу после рождения ребенку обрабатывают веки ватным тампоном, смоченным раствором "..."а 1:5000 и закапывают в каждый глаз 2%раствор нитрата серебра (способ Матвеева — Креде) или раствор антибиотиков широкого спектра действия (тетрациклин) и 3% раствор сульфацил-натрия троекратно в течение часа.
Главным в профилактике бленнореи новорожденных являются тщательное неоднократное обследование женщин в период беременности, своевременное и активное лечение их в женских консультациях.
↑ Дифтерия глаза
встречается преимущественно в дошкольном возрасте. Возбудитель болезни — коринебактерии дифтерии, которая выделяет токсин, обладающий преимущественным влиянием на сосуды, способствуя их порозности, повышению проницаемости и экссудации. Кроме того, токсины вызывают коагуляцию белков с образованием пленок. Болезнь встречается, как правило, у детей, не получивших прививок против дифтерии или получивших их не полностью. В зависимости от свойств возбудителя и исходного состояния организма ребенка болезнь может протекать в дифтеритической, крупозной и катаральной форме, чаще с одновременными поражениями зева, гортани и носоглотки. Первичная локализация дифтерии — конъюнктива век.
Начало болезни характеризуется всеми общими признаками, присущими дифтерии (высокая температура тела, головная боль, потеря сна и аппетита, увеличение и болезненность соответствующих предушных лимфатических узлов и др.).
Катаральная форма дифтерийного конъюнктивита характеризуется слабой отечностью и гиперемией век с цианотичным оттенком и матовостью конъюнктивы, отсутствием пленок. Общие симптомы болезни незначительны. Чаще эта форма бывает у новорожденных. Диагноз и дифференциальный диагноз заболевания основываются на характерной общей и местной клинической картине, данных бактериологического исследования мазков с конъюнктивы глаза и слизистой оболочки носоглотки, а также эпидемиологического анамнеза. При сомнении в этиологии необходимо госпитализировать ребенка в отдельный бокс инфекционного отделения.
Профилактика дифтерии глаза состоит в своевременном проведении прививок, строгой изоляции заболевших и введении им противодифтерийной сыворотки.
↑ Хламидийный конъюнктивит
новорожденных характеризуется очень бурным развитием клинической картины и встречается в последние годы все чаще и чаще (до 30% среди всех родившихся). Заболевание начинается, как правило, через 1—2нед после родов с резкой светобоязни и быстрого нарастания отека и покраснения век. Конъюнктива век и глазного яблока также становится гиперемированной и отечной. В конъюнктивальном мешке появляется слизисто-гнойное отделяемое. По утрам и после дневного сна веки бывают склеены и на ресничном крае имеются желтовато-серые корочки. Возбудителем данного конъюнктивита являются хламидии, которые по своему характеру занимают промежуточное положение между вирусами и бактериями.
Этими возбудителями может вызываться трахома, хламидийный конъюнктивит, эпидемический хламидийный конъюнктивит и, наконец, хламидийный конъюнктивит новорожденных (паратрахома новорожденных). Хламидии чаще всего передаются через половые органы, но возможны и другие пути передачи (через воду, белье, предметы туалета и др.). Хламидийная инфекция может вовлекать в процесс мочеполовой аппарат, ЛОР-органы и др.
↑ Вирусные конъюнктивиты
Данные конъюнктивиты у детей встречаются чаще при аденовирусных заболеваниях, герпесе, трахоме, а также при кори и оспе.
↑ Аденовирусные конъюнктивиты
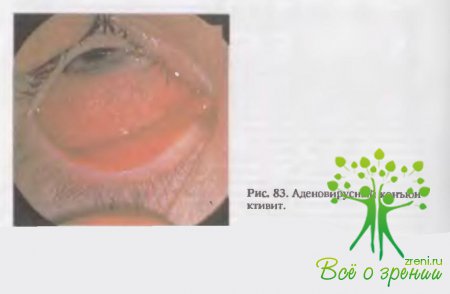
Заболевания, вызываемые аденовирусами, проявляются в виде аденовирусной фарингоконъюнктивальной лихорадки (АФКЛ) и эпидемического кератоконъюнктивита (ЭКК) и протекают как острые конъюнктивиты в виде пленчатой, катаральной и фолликулярной форм (рис. 83).
Заболевание диффенцируют от дифтерии глаза и трахомы. Инкубационный период болезни около 8 дней, а продолжительность до 2 мес. У детей чаще встречается аденофарингоконъюнктивальная лихорадка, вызываемая аденовирусом типа 3, а у взрослых — эпидемический фолликулярный кератоконъюнктивит, вызываемый аденовирусом типа 8.
↑ Аденофарингоконъюнктивальная лихорадка (АФКЛ)
возникает преимущественно весной, но бывает и в осенне-зимний период у ослабленных детей. Начало заболевания чаще острое, с подъемом температуры тела, катаральными явлениями в верхних дыхательных путях, припуханием и болезненностью предушных лимфатических узлов.
Температурная кривая чаще имеет двугорбый вид, и, как правило, второй «горб» (волна) сочетается с появлением конъюнктивита. Конъюнктивит вначале односторонний, но через 2—3 дня в процесс вовлекается и второй глаз.
Характерна резкая гиперемия глаза, она захватывает почти все отделы конъюнктивы, но более выражена в области нижней переходной складки. В отличие от гиперемии при дифтерии она не имеет цианотичного оттенка и конъюнктива мало отечна. Отделяемое слизисто-гнойное и очень скудное. Блефароспазма и слезотечения, которые так характерны для кокковых конъюнктивитов, здесь почти не бывает.
- Пленчатая форма АФКЛ характеризуется наличием серых, нежных, тонких пленок, легко снимающихся с конъюнктивы век и переходной складки. Рецидивы пленчатого конъюнктивита возможны, но чрезвычайно редки. Исход болезни благоприятный.
- Фолликулярная форма АФКЛ отличается менее острым началом и проявляется образованием розовато-сероватых фолликулов и сосочков на фоне гиперемигованной и отечной конъюнктивы преимущественно в углах нижней переходной складки. Длительность заболевания до 2 нед.
- Катаральная форма АФКЛ встречается у детей более часто, чем другие разновидности болезни, и протекает, как правило, малозаметно и благоприятно. Имеется небольшая отечность век, слабая светобоязнь. Конъюнктива век гиперемирована, слегка отечна, имеется незначительное слизисто-гнойное отделяемое. Фолликулов, сосочков, пленок и кровоизлияний нет. Роговица в патологический процесс не вовлекается. Средняя продолжительность катарального конъюнктивита 10 дней.
Каждая из трех форм конъюнктивитов при АФКЛ в клиническом течении имеет три последовательно развивающиеся стадии:
- гиперемия и гипертрофия конъюнктивы (фолликулы, сосочки, пленки) преимущественно нижнего века;
- мягкий, безболезненный отек век и конъюнктивы (в отличие от гонобленнореи и дифтерии глаз);
- обратное развитие пленок, фолликулов и сосочков, а также рассасывание кровоизлияний в конъюнктиве и коже век. Характерной особенностью всех форм и стадий АФКЛ является резкое снижение чувствительности роговицы. АФКЛ — заболевание контагиозное, поэтому необходима изоляция заболевших детей в больничные боксы не менее чем на 20 дней от начала болезни.
↑ Эпидемический фолликулярный кератоконъюнктивит (ЭФКК)
очень редко встречается у детей, но довольно часто, в виде эпидемических вспышек, бывает среди взрослых. Заболевание нередко начинается с повышения температуры тела, увеличения и болезненности регионарных лимфатических узлов на соответствующей стороне, головной боли, бессонницы, повышенной утомляемости и недомогания; иногда возникает отит.
Начинается ЭФКК большей частью внезапно и остро. Появляется небольшой отек век и конъюнктивы, выраженная гиперемия слизистой оболочки в области век и глаза, незначительное серозно-гнойное отделяемое. Уже в первые дни преимущественно в области переходной, а иногда и полулунной складки обнаруживаются серовато-розовые сосочки и фолликулы. Как правило, с 5-го дня болезни в течение 2—3 нед у больных возникают точечные поверхностные инфильтраты роговицы преимущественно в центральной зоне. Появление инфильтратов всегда сопровождается возникновением блефароспазма и слезотечением, однако эти явления быстро проходят, а роговица оказывается почти нечувствительной к тактильным раздражениям. Ко 2-й неделе количество фолликулов уменьшается, но возрастает количество сосочков в конъюнктиве нижнего свода. В роговице возникают дополнительные, иногда крупные «монетовидные» инфильтраты, но располагаются они поверхностно и почти никогда не изъязвляются.
Эти инфильтраты то быстро исчезают, то появляются вновь и удерживаются месяцами без видимой причины и чаще на фоне обратного развития всех признаков болезни и клинического выздоровления. После рассасывания роговичных инфильтратов пониженное зрение восстанавливается полностью. В связи с поражением роговицы возникает легкая цилиарная инъекция глазного яблока, иногда воспаление распространяется на передний отдел сосудистой оболочки.
Следует заметить, что заболевание чаще начинается с одного глаза, но затем, как правило, в процесс вовлекается и второй. Однако течение болезни на втором глазу бывает более доброкачественным и его выздоровление наступает даже раньше, чем первого. Симптомы нарастают до 2нед, затем в течение 2—3 нед процесс стабилизируется. Далее в продолжение 2—3нед происходит обратное развитие патологических изменений. Продолжительность болезни до 2 мес. Инкубационный период длится 4—12 дней. Заболевание очень контагиозно, поэтому требуется изоляция больного. После перенесенного ЭФКК остается стойкий иммунитет. Дифференциальная диагностика аденовирусной болезни с дифтерией и трахомой основывается на клинико-лабораторных исследованиях, результатах этиологического лечения и характере обратного развития пленок, сосочков и фолликулов.
Дальнейшее лечение больных сложное.
Лечение аденовирусной болезни глаз, особенно в ранние сроки (1-я и 2-я стадии), осуществляется офтальмологом путем введения гамма-глобулина (2—3 мл внутримышечно), а также его аппликаций на роговицу после соскабливания субэпителиальных инфильтратов. При этом продолжительность заболевания сокращается в 2—3 раза и отечная стадия не возникает. Меетно назначают закапывания0,05%раствора дезоксирибонуклеазы на 0,03% растворе сульфата магния каждые 2 ч, интерферона и его индуцентов (чаще применяют пирогенал в каплях в дозировке100—300 МПД в 1 мл и др.). Противовирусным действием обладает 0,5%теброфеновая мазь; 0,1—0,25% оксоликовая мазь (3—4 раза в день); 0,1% раствор идоксуридина (керецид). В целях профилактики вторичной инфекции назначают 1 % тетрациклиновую (окситетрацикли- новую, хлортетрациклиновую) мазь; 0,25% раствор левомицетина; 30%раствор сульфацил-натрия. Целесообразна интенсивная общая и местная витаминотерапия (витамины группы В и D). Показаны инсталляции 0,5%раствора сульфата цинка с дикаином; 0,25—0,5% раствора дибазола, 2%раствора амидопирина, 5% раствора новокаина. Назначают ежечасные инсталляции полудана. Для рассасывания инфильтратов роговицы рекомендуются инсталляции этилморфина гидрохлорида в нарастающей концентрации (от 1до 8%), лидазы и др. В качестве гипосенсибилизирующих веществ назначают препараты кальция (10% раствор хлорида кальция внутривенно по 5—10 мл, глюконат кальция по 0,25—1,0г внутрь). Как дезинтоксикационные, антигистаминные средства используют димедрол, супрастин, тавегил, гексаметилентетрамин (уротропин).
Статья из книги: Офтальмология | Ковалевский Е.И..


Комментариев 0