Врожденная и приобретенная патология хрусталика. Последовательные катаракты

Содержание:
Описание
↑ Последовательные катаракты у детей
чаще возникают при повреждениях глаза, металлозах, увеитах различной этиологии (ревматоидные, туберкулезные, токсоплазмозные и др.), диабете и других местных и общих заболеваниях.
↑ Для травматических катаракт
характерен выраженный клинический полиморфизм. Они могут возникнуть как после пронисы бурно набухают, что может обусловить возникновение факогенного иридоциклита, острой гипертензии и потребовать срочной операции по отсасыванию хрусталиковых масс. Иногда небольшое вначале помутнение хрусталика прогрессирует и становится диффузным.
В других случаях катаракта после стихания острых явлений становится стационарной, основная часть хрусталиковых масс спонтанно рассасывается и в области зрачка становится видимой пленка, спаянная с остатками хрусталика.
Причиной постувеальных катаракт у детей обычно является неспецифический инфекционный полиартрит, реже туберкулез и фокальная инфекция.
↑ Помутнение хрусталика
при инфекционном неспецифическом полиартрите представляет собой часть характерной для поражения глаз при этом заболевании триады — иридоциклита, лентовидной дистрофии роговицы и последовательной катаракты. Процесс, как правило, двусторонний. Помутнения возникают вначале под передней капсулой хрусталика, в зрачковой зоне, в виде точечных белесовато-серых включений. В дальнейшем они захватывают корковый отдел хрусталика до эмбрионального ядра, в редких случаях достигая центра, а затем и задних отделов линзы. Периферические ее отделы нередко остаются прозрачными.
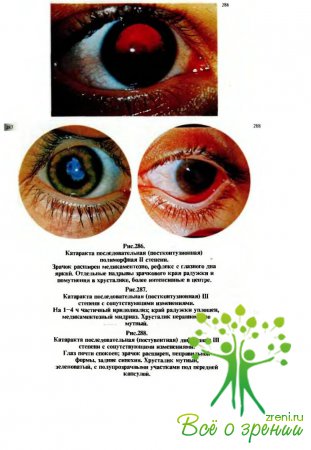
↑ При туберкулезных увеитах катаракты
возникают примерно у 1/5 детей (рис.288). Обычно у таких больных можно обнаружить спайки радужки с хрусталиком, часто стромальные, со сращением и заращением зрачка, нередко вторичной глаукомой.
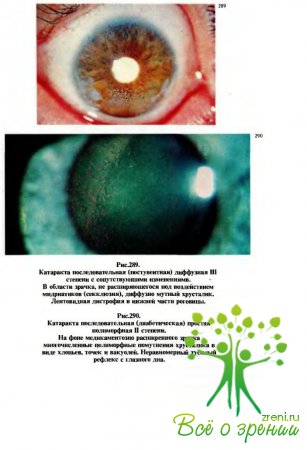
↑ Последовательные катаракты
нередко наблюдаются и при перенесенных в период внутриутробного развития увеитах различной этиологии (рис.289). Тяжесть состояния таких глаз связана с часто встречающейся и разнообразной сопутствующей патологией (глаукома, помутнения стекловидного тела и др.).
При врожденной глаукоме катаракта встречается в случаях резко выраженного патологического растяжения глаза (далекозашедшая и последующие стадии). Вначале помутнения возникают под задней капсулой в виде сероватой чаши, а в дальнейшем может помутнеть весь хрусталик. Характерно, что в связи с резким растяжением зонулярных волокон помутнению хрусталика при гидрофтальме может сопутствовать его подвывих или вывих.
В некоторых случаях при врожденной глаукоме может иметь место и врожденная, а не последовательная катаракта; помутнение хрусталика при этом отмечается уже в ранних стадиях заболевания и обычно бывает диффузным.
↑ Диабетическая катаракта у детей
(рис.290) встречается в двух клинических разновидностях. Одна из них протекает по классическому типу (возникновение субкапсулярных вакуолей и помутнений в виде хлопьев, пятен, распространяющихся на кортикальные отделы и далее), другая развивается атипично.
Важно отметить, что основное значение для возникновения помутнения хрусталика у детей, больных диабетом, имеет тяжесть болезни, а не ее продолжительность, а также тот факт, что начальные помутнения хрусталика могут подвергаться резорбции.
↑ Врожденные катаракты
незначительно влияющие на остроту зрения (например, полярная), лечения не требуют. В некоторых случаях при помутнениях хрусталика показано хирургическое вмешательство, причем чем более выражено помутнение линзы, тем раньше следует начинать лечение.
При определении срока оперативного вмешательства принимают во внимание ряд факторов. При двусторонних катарактах и прочих равных условиях операцию делают рано. Раннее хирургическое лечение (до 1года) осуществляют при выраженном (0,1и ниже) снижении зрения при двусторонних диффузных, пленчатых и зонулярных катарактах. Если острота зрения равна 0,1—0,2, удаление врожденной катаракты обычно производят в дошкольном возрасте, а при более высоком зрении (0,3 и выше) необходимость операции становится сомнительной.
Такая тактика связана с тем, что после удаления врожденной катаракты нередко не наблюдается значительного улучшения зрения, что связано с недоразвитием зрительного анализатора. С целью профилактики такого недоразвития следует назначать вплоть до момента операции закапывание в глаза 1—2раза в неделю мидриатиков (0,1 % раствор сульфата атропина, 0,1 %раствор гидробромида скополамина, 0,5—1 % раствор гидро-бромида гоматропина).
↑ Последовательные катаракты
удаляют на спокойных глазах, вне периодов обострения, за исключением упомянутых выше случаев, когда имеются факогенный иридоциклит и гипертензия.
Удаление (экстракцию) катаракт у детей осуществляют под общей анестезией с использованием операционного микроскопа и современной микрохирургической техники. Интракапсулярная экстракция (удаление в капсуле) у детей невозможна из-за прочности зонулярных волокон.
При экстракапсулярной экстракции оставляют периферическую часть передней и всю заднюю капсулу хрусталика. В последнее время в детской практике все шире применяется факоэмульсификация, изучаются перспективы лазерного лечения (лазерфакопунктура с последующей рассасывающей терапией).
При пленчатых и вторичных катарактах чаще производят операции дисцизии или удаления капсулы и клеток-шаров.
В послеоперационном периоде назначают оптимальную оптическую коррекцию, а также плеоптическое лечение обскурационной амблиопии; в дальнейшем по мере повышения остроты зрения до 0,3— 0,4 проводят ортоптические упражнения для развития полноценного бинокулярного зрения.
Статья из книги: Глазные болезни - Атлас | Ковалевский Е.И..


Комментариев 0