Контузии глазницы | Современная офтальмология

Содержание:
Описание
↑ КОНТУЗИИ ГЛАЗНИЦЫ
Контузии глазницы— повреждения мягких тканей или костных стенок, возникающие в результате резкого воздействия на глазницу тупым предметом с большой поверхностью соприкосновения (камень, кулак, мяч и т. д.) или в результате удара областью глазницы о твердые поверхности (при падении, дорожно-транспортных происшествиях, воздействии ударной волны, сдавлении). К редко встречающимся механизмам контузии глазницы могут быть отнесены контузии струей воздуха или жидкости из пневматических или гидравлических механизмов.
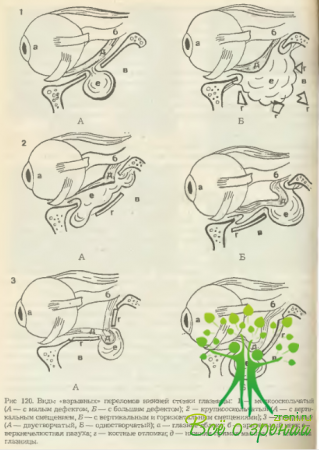
Контузионные переломы могут возникать от непосредственного удара по краю глазницы или ее стенке, а также от распространения перелома из соседней с глазницей области. Кроме того, существует механизм контузии, заключающийся в резком и значительном повышении внутри- глазничного давления в результате удара по глазному яблоку, при котором происходит перелом тонких стенок глазницы (внутренней и нижней) (рис. 52). Такие переломы называются «взрывными». Несомненно, что в этих случаях страдает и само глазное яблоко. Однако, если площадь травмирующего предмета превышает площадь входа в глазницу, глазное яблоко нередко остается неповрежденным.
Контузии мягких тканей глазницы сопровождаются отеком, гематомой, повреждением мышц глазного яблока (кровоизлияние, разрыв) и зрительного нерва (сдавление, кровоизлияние в оболочки, отрыв).
Переломы стенок глазницы могут быть:
- с повреждением или без повреждения края глазницы;
- мелкооскольчатыми или крупнооскольчатыми.
В результате переломов (чаще мелкооскольчатых) в стенке глазницы образуются дефекты различных форм (округлой, треугольной, щелевидной, неправильной) и размеров. В зависимости от размеров дефекты могут быть маленькими (до 1 см2), средними (от 1 до 2 см2) и большими (свыше 2 см2) Если перелом крупнооскольчатый, то образуется 1—3 крупных отломка, которые смущаются вниз и в стороны, увлекая за собой фиксированные к ним ткани глазницы.
При этом дефекта может и не быть, а наблюдается плавная, малозаметная деформация прогиб) стенки, увеличивающая объем глазницы (рис. 52). Если перелом неполный и смещается только один край большого отломка, образуются так называемые створчатые переломы, в которых могут ущемляться мышцы и клетчатка глазницы. Такие переломы могут быть одно- или двустворчатыми (рис. 120, рис. 51 и 52).
По глубине повреждения переломы глазницы делятся:
- на передние — в передней половине;
- задние — в задней половине;
- среднеглубокие — в средней трети.
В зависимости от локализации переломы стенок глазницы могут быть:
- нижней стенки;
- внутренней стенки;
- наружной стенки;
- верхней стенки;
- нижневнутреннего угла глазницы;
- нижненаружного угла глазницы;
- нескольких (двух или более) стенок.
Фактически чаще возникают переломы самой тонкой, внутренней, стенки глазницы. Однако большинство из них протекает без выражениях клинических проявлений и остается незамеченным. В связи с ним на первый план выходят переломы нижней стенки, клиника которых выражена наиболее ярко, что служит причиной обращения к врачу практически каждого пациента с таким переломом. Переломы внешней и внутренней стенок нередко возникают одновременно, что позволило выделить это сочетание в отдельную нозологическую форму. переломы нижневнутреннего угла глазницы. Диагностика перелогов наружной и верхней стенок глазницы, как правило, не составляет особых проблем, но эти переломы встречаются реже, чем перелом внешнежней и внутренней стенок. Если перелом наружной сопровождается переломом нижней стенки, тогда говорят о переломах нижненаружного угла глазницы.
↑ СИМПТОМАТИКА
Симптомы контузии глазницы можно разделить на две группы: симптомы переломов стенок глазницы и симптомы контузии мягких тканей глазницы.
↑ Первая группа — симптомы переломов стенок глазницы
Симптомы переломов можно разделить на прямые и косвенные.
Прямые признаки, переломов:
- Симптом «ступеньки» — пальпаторно определяемая неровность («уступ») в области края глазницы, нарушающая ее гладкость и непрерывность. В свежих случаях область «ступеньки» нередко сопровождается локальной болезненностью.
- Деформация окологлазничных (скуловой, подглазничной, носовой) областей, захватывающая край глазницы или всю ее стенку и видимая при осмотре больного.
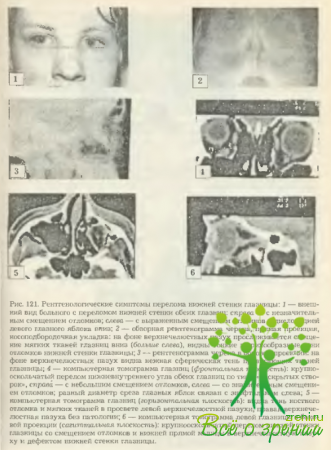
- Наличие прямых признаков перелома (линия перелома, смещение с ломков, деформация контуров) при лучевых и других методах исследования (рентгенография, компьютерная и магниторезонансная томография, УЗИ) (рис. 121).
Косвенные признаки переломов:
- Эмфизема глазницы и век, связанная с попаданием воздуха в клетчатку глазницы и подкожную клетчатку век из околоносовых пазух (и прежде всего из решетчатой) в результате перелома стенок. Эмфизема глазницы проявляется экзофтальмом, эмфизема век— увеличением объема век и крепитацией при их пальпаторном исследовании. На рентгенограмме определяется ячеистая структура тканей, содержащих воздух (мелкие участки повышенной воздушности).
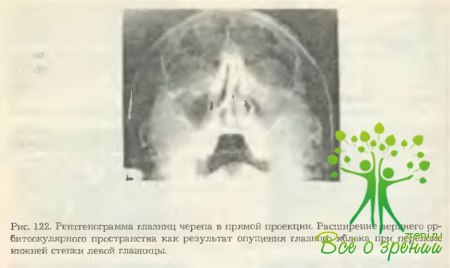
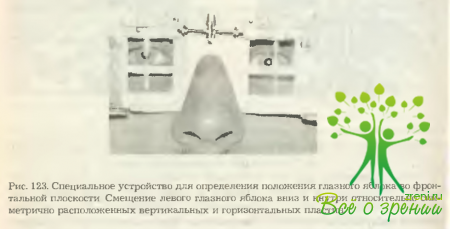
- Дислокация глазного яблока вниз и кзади (энофтальм, особенно ранний) в связи с увеличением объема глазницы в результате смешения отломков по направлению от глазницы. Этот симптом в первые дни после травмы может быть ослаблен временным увеличением объема содержимого глазницы за счет травматического отека и кровоизлияний. На 5- 7-й день после травмы при наличии перелома со смещением этот симптом становится явным. Опущение глазного яблока иногда видно на рентгенограмме в виде расширения пространства между тенью глазного яблока и верхней стенкой глазницы (рис. 122). Очень редко, когда костный отломок смещается внутрь глазницы, перелом ее стенок сопровождается экзофтальмом. Возможно смещение глазного яблока и по горизонтали (вправо-влево) в сторону поврежденной стенки глазницы (рис. 123).Дислокация глазного яблока в сочетании с ограничением его подвижности ведет к диплопии.
[banner_centerrs] {banner_centerrs} [/banner_centerrs] - Ограничение пассивной подвижности глазного яблока, определяемое с помощью «тракционного теста» После предварительной терминальной анестезии (дикаин 0,25 % эпибульбарно, 3-кратно) исследователь пинцетом через конъюнктиву захватывает у места прикрепления к глазному яблоку мышцу, ущемление которой предполагается, и двигает глазное яблоко в сторону, противоположную действию этой мышцы (на растяжение). Ограничение при этом подвижности глазного яблока свидетельствует о фиксации (ущемлении) исследуемой мышцы или тканей, окружающих ее.
- Нарушение кожной чувствительности в зоне иннервации подглазничного нерва (внутренняя половина подглазничной области, крыло носа, верхняя губа, а иногда и верхние зубы на стороне перелома) вследствие его повреждения при переломе нижней стенки глазницы.
- Снижение остроты зрения или полная потеря его могут наблюдаться при локализации перелома в вершине глазницы с повреждением зрительного нерва.
- Длительно сохраняющийся и не напряженный экзофтальм может свидетельствовать о ликворее в полость глазницы.
- Пульсирующий экзофтальм связан с разрывом внутренней сонной артерии в пещеристом синусе при повреждении верхней стенки глазницы.
- Косвенные рентгенологические признаки переломов стенок глазницы, связанные с изменениями в околоносовых пазухах.
- Нарушение слезоотведения нередко является признаком перелома внутренней стенки глазницы с повреждением слезноносового канала.
↑ Вторая группа — симптомы контузии мягких тканей глазницы
Симптомы контузии мягких тканей глазницы (наружные мышцы глаза, клетчатка, зрительный нерв) перечислены ниже:
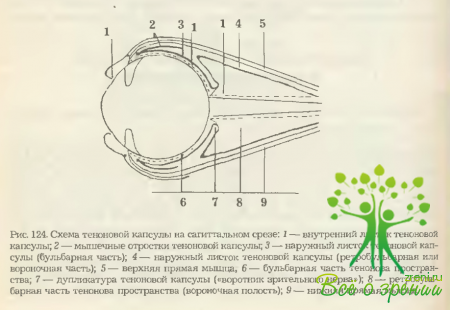
- Экзофтальм в результате отека и кровоизлияния. Отек мягких тканей Глазницы может сопровождаться отеком век и хемозом. Кровоизлияния в полость глазницы могут быть пристеночными или в виде ретробульбарной гематомы. Пристеночные кровоизлияния из периферических мелких сосудов в зависимости от степени выраженности могут, как и травматический отек, вызывать умеренный экзофтальм, при котором глазное яблоко достаточно легко репонируется кзади. Кровоизлияние может распространяться под конъюнктиву и сопровождаться кровоизлиянием в толщу век. Ранние кровоизлияния свидетельствуют о повреждении мягких тканей глазницы, век. Поздние кровоизлияния, появляющиеся на 2—3-й сутки, могут свидетельствовать о переломах основания черепа. Ретробульбарная гематома — кровоизлияние из центральных (более крупных) сосудов в мышечную воронку, представляющую замкнутую полость, образованную наружными мышцами глаза и вороночной частью теноновой капсулы (рис. 124).
Повышение давления в мышечной воронке вызывает значительный (до 10 мм) напряженный экзофтальм. Степень экзофтальма находится в прямой зависимости от степени контузии мягких тканей глазницы. Вместе с тем, отсутствие экзофтальма не всегда является признаком благополучного состояния мягких тканей глазницы. Перелом стенок глазницы, увеличивающий ее объем, может скрывать (компенсировать) экзофтальм, свидетельствующий о тяжелой контузии мягких тканей глазницы. - Снижение остроты зрения в результате повреждения или сдавления зрительного нерва ретробульбарной гематомой.
- Ограничение подвижности глазного яблока как следствие тяжелой контузии мышц, нервов, клетчатки глазницы, сопровождающейся расстройством кровообращения, иннервации, кровоизлияниями, отеками мышц и клетчатки. Легкие контузионные изменения могут носить обратимый характер, что проявляется в расширении объема движений глазного яблока спустя 5-7 дней после травмы. В результате тяжелой контузии спустя 1—2 месяца в наружных мышцах глаза, теноновой капсуле, клетчатке глазницы могут развиваться рубцовоатрофические процессы, которые мало подвержены обратному развитию.
↑ ДИАГНОСТИКА КОНТУЗИОННЫХ ПОВРЕЖДЕНИЙ ГЛАЗНИЦЫ
Приступая к обследованию и лечению пострадавших с переломами стенок глазницы, необходимо прежде всего исключить повреждение черепа, головного мозга и других органов, так как эти осложнения могут угрожать жизни больного.
Диагноз повреждения глазницы становится на основании:
- анамнеза;
- данных лучевых методов исследования;
- осмотра больного и выявления видимых деформаций краев и стенок глазницы, изменений в соседних с глазницей органах и областях;
- определения нарушений положения и подвижности глазного яблока;
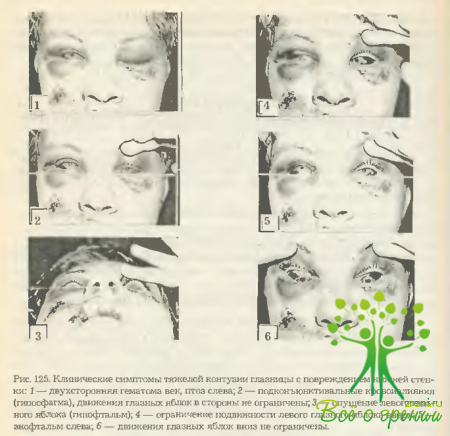
- нарушений бинокулярного зрения, диплопии (рис. 125).
Для диагностики нарушений положения глазного яблока используются измерения его вертикальных смещений относительно горизонтальной линии, проходящей через зрачок здорового глаза, и горизонтальных смещений относительно вертикальной срединной линии лица. Они обычно производятся с помощью двух линеек, находящихся под прямым углом друг к другу. Одна из них располагается по оси измерения, вторая служит для измерения отклонения глазного яблока от этой оси.
Измерение переднезадних смещений производится с помощью экзоофтальмометра Гертеля. Экспресс-метод выявления этих смещений заключается в следующем. Больной, запрокидывая голову назад, переводит плоскость лица из вертикальной в горизонтальную, взгляд устремляет перпендикулярно плоскости лица (на потолок) (рис. 125). Врач, наблюдая со стороны подбородка за выстоянием глазных яблок, может отметить даже небольшую разницу в их положении.
Исследование подвижности глазных яблок производится на периметре Ферстера определением поля взора.
Диплопия определяется методом двойных изображений по Гаабу или методом коордиметрии на сетке Ланкастера. Наличие бинокулярного зрения определяется с помощью цветотеста, а также с использованием стекол Багалини или призмы Меддокса. Определение зоны бинокулярного зрения можно произвести и на периметре с использованием красного стекла, обозначая границы участков поля зрения, где отсутствует двоение. При глубоком расстройстве бинокулярного зрения, когда двоение сохраняется во всех направлениях, этот метод неприменим.
Для того чтобы исключить ущемление мышцы в зоне перелома при ограничении подвижности глазного яблока выполняется «тракционный тест».
Если исследование положения и подвижности глазного яблока затруднено в связи с резким отеком и гематомой век, следует в течение
нескольких суток придерживаться выжидательной тактики. В этот период назначаются покой, холод, осмотические средства. Больной осматривается оториноларингологом, а при необходимости — другими смежными специалистами, и выполняются их рекомендации. Если в течение 5— 7 суток объем движений глазного яблока не расширился, если появились (усилились) признаки смещения глазного яблока, отмечается положительный «тракционный тест» и сохранилась диплопия, особенно при взгляде прямо или близко к этому положению (около 5° от точки фиксации), в этом случае (при наличии рентгенологических признаков перелома) необходимо хирургическое вмешательство.
При положительной динамике с операцией можно повременить, но не более 10_14 дней после травмы. На 14-й день должно быть принято окончательное решение с использованием данных компьютерной томографии.
При прямых признаках перелома стенок глазницы, приводящих к нарушению подвижности и положения глазного яблока, сопровождающихся функциональными нарушениями (снижение зрения — диплопия), показано хирургическое вмешательство в ранние сроки.
↑ ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Диагностика и хирургическое лечение сочетанных повреждений глазницы должны проводиться с участием смежных специалистов. Необходимость участия смежных специалистов может быть определена как в предоперационном периоде, так и, нередко, во время выполнения хирургического пособия (интраоперационная диагностика). При переломе верхней стенки глазницы в ходе операции может понадобиться помощь нейрохирурга. Оториноларинголог в этих случаях необходим для наложения соустья между лобной пазухой и носом. При переломах скуловой и верхнечелюстной костей со смещением, требующим репозиции отломков, операцию выполняет челюетно-лицевой хирург с участием офтальмолога. Задача офтальмолога заключается в освобождении тканей глазницы из зоны перелома, а при необходимости— пластике стенок глазницы. Кроме того, офтальмолог контролирует адекватность выполняемого пособия по отношению к глазному яблоку и зрительному нерву. При переломах нижней и внутренней стенок глазницы операция выполняется офтальмохирургом с участием оториноларинголога или хотя бы в его присутствии.
Тактику офтальмохирурга определяет состояние глазного яблока. По соответствующим показаниям необходимо прежде всего произвести хирургическое вмешательство на глазном яблоке, а лишь потом заняться пластикой стенок глазницы. Время между этими операциями определяется индивидуально, в зависимости от характера и тяжести повреждения, объема хирургического вмешательства, ожидаемого восстановления функций и опыта хирурга в выполнении операций на глазнице.
При контузиях глазного яблока с гемофтальмом, если гемвитрэктомия планируется не ранее чем через 2—3 недели, ей может предшествовать операция на глазнице при условии крайне щадящей техники.
Операция на глазнице может спровоцировать рецидив оперированной отслойки сетчатки. Поэтому операция на глазнице также должна предшествовать противоотслоечной операции.
Цель хирургического вмешательства при свежих переломах костных стенок глазницы состоит в интраоперационном уточнении диагноза (в том числе характера сочетанных повреждений) и восстановлении анатомических взаимоотношений мягких тканей глазницы и ее стенок: освобождении ущемившихся или фиксированных спайками тканей из околоносовых пазух, репозиции крупных отломков, пластике дефекта стенок глазницы ауто- или аллопластическим материалом. Все эти действия уменьшают вероятность патологической фиксации тканей глазницы и развития функциональных нарушений.
Хирургическое вмешательство в ранние сроки после травмы дает лучшие результаты по сравнению с результатами лечения в поздние сроки. Оптимальным является срок до 10-14 суток после травмы. Если отек тканей, гематома не препятствуют полноценной диагностике и операции, ее следует выполнять как можно раньше. При поздних пластических операциях более вероятен только косметический эффект, значительно реже— функциональный.
При тяжелых контузиях глазницы можно выделить три основных типа хирургических вмешательств:
- неотложные операции при ретробульбарной гематоме со сдавлением зрительного нерва;
- ранние хирургические вмешательства при свежих переломах стенок глазницы со сроками до 10—14 суток после перелома;
- поздние реконструктивные вмешательства спустя 2 месяца и более после травмы. Операции, выполненные в сроки от 14 дней до 2 месяцев после травмы, можно отнести либо к ранним, либо к поздним, в зависимости от степени рубцевания тканей, консолидации перелома и обратимости функциональных нарушений, определяемых тяжестью травмы и индивидуальными особенностями организма больного.
Показаниями к хирургическому лечению являются функциональные расстройства и косметические дефекты.
Резкий (до 10 мм), напряженный экзофтальм и снижение остроты зрения (вплоть до амавроза) в связи со сдавлением зрительного нерва может вызвать ретробульбарная гематома, а иногда и эмфизема глазницы. В этих случаях показана неотложная хирургическая помощь — простая орбитотомия с дренированием ретробульбарного пространства.
Диплопия как одно из основных функциональных нарушений возникает в результате расстройства слаженной работы мышц глазного яблока. Это прежде всего обусловлено тяжелой контузией мышц, нервов, теноновой капсулы, клетчатки глазницы, сопровождающейся расстройством кровоснабжения, иннервации, отеком мышц и кровоизлияниями. В особо тяжелых случаях наблюдаются надрывы и полные разрывы мышц, повреждения их костными отломками. Кровоизлияния, контузионные повреждения теноновой капсулы, глазничной клетчатки неминуемо ведут к развитию процессов рубцевания, что, в свою очередь, приводит к ущемлению мышц в рубцах, вторичному ограничению подвижности глазного яблока, атрофии глазничной клетчатки и мышц. Дефект стенки глазницы вызывает увеличение объема и выпадение тканей глазницы в околоносовые пазухи. Смещение всего глазничного органокомплекса может быть причиной неравномерного распределения нагрузки на мышцы глаза, превышающей пределы их функциональных возможностей. На устранение этих «дислокационных» изменений, а также на устранение ущемления глазничной клетчатки и мышц глаза при так называемых «створчатых» переломах и направлено хирургическое лечение, в идеале имеющее целью восстановление нормальных анатомических взаимоотношений, существовавших в глазнице до травмы.
Больные с обширными переломами глазницы, при которых имеется значительное смещение глазного яблока (3 мм и более), ведугцее к нарушению симметрии и обезображиванию лица, но отсутствует двоение, оперируются по косметическим показаниям. Однако, учитывая возможность осложнений в ходе операции, к этим показаниям необходимо подходить осторожно и взвешенно, особенно при высокой остроте зрения.
В случаях старых переломное (свыше 2 месяцев после травмы), когда прочно зафиксировались ткани глазницы и консолидировался перелом, рассчитывать на полную репозицию тканей и восстановление функций не приходится. В такой ситуации операция сводится к мобилизации тканей глазницы и объемной пластике материалом, выполняющим дефекты стенок и устраняющим смещение глазного яблока.
Основным методом лечения переломов костных стенок глазницы со смещением отломков является хирургическое лечение, заключающееся в простой поднадкостничной орбитотомии, ревизии тканей глазницы в зоне перелома; мобилизации глазничной клетчатки и мышц глаза, ущемленных в отломках или фиксированных в рубцах; репозиции тканей глазницы из верхнечелюстной, решетчатой пазух и пластике стенки глазницы ауто- или аллотрансплантатом.
Для пластики стенок глазницы могут применяться ауто- и аллопластические материалы. В качестве аутотрансплантатов служат следующие: гребень подвздошной кости, реберный хрящ, хрящ ушной раковины, передняя стенка верхнечелюстной пазухи, кортикальная пластинка костей черепа. Можно использовать заготовленные в специальных лабораториях аллоимплантаты из биологических (трупных) материалов: деминерализованную кость, хрящ, твердую мозговую оболочку, широкую фасцию бедра, склеру, высушенную над силикагелем, и др. Используются аллопластические материалы не биологической природы: металл, керамика, полиметилметакрилат, силикон, пористый полиэтилен (медпор), гидроксиаппатит, пластина или сетка из титана и его сплавов и др.
Главным преимуществом биологических материалов является их свойство, как правило, не вызывать реакции несовместимости тканей. Вместе с тем, они подвержены частичному или полному рассасыванию. В то же время считается, что со временем имплантированная кость замещается собственной, а если пересаженный материал и рассасывается, то к этому времени репонированные ткани успевают зафиксироваться в приданном им положении. В своих исследованиях после использования декальцинированной кости мы наблюдали уменьшение эффекта от операции. Кроме того, при имплантации гомотканей существует потенциальная опасность инфекционного заражения. Этих недостатков лишены аллопланты, но, однако, они могут отторгаться и нагнаиваться.
↑ Техника операции
Простая наднадкостничная орбитотомия и дренирование ретробульбарного пространства при ретробульбарной гематоме. Операция обычно производится под местной инфильтрационной анестезией 0,5-2% раствором новокаина. Через разрез по нижнему краю глазницы выполняется чрескожная наднадкостничная орбитотомия. Если по данным компьютерной, магниторезонансной томографии или УЗИ известна более точная локализация гематомы, разрез производится соответственно ее локализации: по верхнему, наружному или нижнему краям глазницы. Параллельно краю глазницы скальпелем производится послойный разрез кожи и подкожной клетчатки.
Волокна круговой мышцы глаза можно не разрезать, а раздвигать, предварительно растянув их подведенными под мышцу браншами пинцета. Чтобы избежать в послеоперационном периоде ретракции века кожный разрез (2,5-4 см) должен располагаться не ближе 5 мм от края глазницы. Для профилактики образования грубого рубца, спаянного с надкостницей, разрез каждого слоя желательно смещать к краю глазницы на 1,5—2 мм. Чтобы разрез кожи совпал со складками лица или уже имеющимися рубцами, разметить проекцию предстоящего разреза следует до анестезии. Кровотечение из раны можно остановить диатермокоагуляцией либо зажимом с последующей перевязкой сосуда. Кровотечение из мелких сосудов обычно останавливается самостоятельно или после точечных массирующих движений марлевым шариком.
Тарзоорбитальную фасцию рассекают непосредственно у края глазницы. Содержимое глазницы тупо отделяют от стенки и шпателем приподнимают кверху. Если после расширения раны вглубь и в стороны крови не получено, то следует вскрыть пространство мышечной воронки. Для этого в нижненаружном квадранте кончик «москита» проводится сквозь парабульбарную клетчатку между мышцами глаза по направлению к заднему полюсу глазного яблока на глубину 1—1,5 см Раздвигая бранши зажима, разрывают вороночную часть теноновой капсулы. Во избежание повреждения зрительного нерва все действия хирурга должны быть максимально осторожными. Признаком эффективности проведенной манипуляции является появление в ране рыхлого ярко-желтого вороночного жира или крови из ретробульбарной гематомы. Даже если во время операции не будет получена излившаяся кровь, уже сама орбитотомия снизит внутриглазничное (точнее, ретробульбарное) давление, вызванное отеком тканей или пропитыванием их кровью, и устранит сдавление зрительного нерва.
Как вариант подхода к ретробульбарной гематоме может быть использован трансконъюнктивальный подход, обычно используемый при операциях на мышцах глаза. Тупо раздвигая ткани на глубине 3 см от места прикрепления мышц к глазному яблоку, вскрывается и дренируется ретробульбарное пространство.
Операция заканчивается дренированием ретробульбарного пространства на 1~2 суток полоской перчаточной резины или перфорированной полиэтиленовой трубочкой. Рану послойно ушивают синтетической мононитью (перлон, 5/0—7/0). Следует избегать применения кетгута, так как он иногда задерживает заживление раны. В послеоперационном периоде целесообразно назначить осмотическую терапию, местное применение стероидов.
Простая поднадкостничная орбитотомия и пластика нижней стенки глазницы при ее переломах. Как правило, операция проводится под общим обезболиванием, хотя может быть выполнена и под местной (проводниковой или инфильтрационной) анестезией. Проводниковая анестезия осуществляется введением 10 мл 2 % раствора новокаина или тримекаина в крылонебную ямку. Чрескожная простая поднадкостничная орбитотомия обеспечивает широкий доступ к внутриглазничным структурам и свободу маневра хирурга в зоне вмешательства. Техника разреза кожи и мышечного слоя та же, что и при дренировании ретробульбарного пространства. Кроме чрескожного доступа, некоторые хирурги используют транспальпебральный и трансконъюнктивальный доступы. Надкостница рассекается скальпелем в 1—2 мм от нижнего края глазницы.
Нижний край разреза надкостницы отсепаровывается распатором на 2 мм книзу, образуя «козырек», который понадобится в конце операции при ее ушивании. Верхний край разреза надкостницы распатором подсепаровывается в сторону глазницы, и хирург поднадкостнично входит в ее полость. У входа в глазницу надкостница хорошо выражена в виде белесоватой полосы шириной 7—8 мм и легко отслаивается от кости. По мере углубления в глазницу надкостница истончается и отделение ее от кости затруднено, что иногда ведет к ее повреждениям. Для дозирования движений при отделении надкостницы в полости глазницы можно пользоваться распатором как рычагом, опираясь на неповрежденный край глазницы. Ткани из зоны перелома освобождают с помощью пинцета, крючка для косоглазия и распатора. Поэтапно освобождается вся зона перелома до его заднего края.
Дефект глазницы закрывается ауто- или аллопластическим материалом. По своим размерам трансплантат должен перекрывать дефект стенки глазницы, а его толщина — соответствовать степени смещения глазного яблока вниз. Если в ходе операции полная репозиция тканей достигнута не была, а повреждение глазницы характеризуется обширными разрушениями стенок, то размеры трансплантата с целью увеличения его объема могут быть увеличены по длине и ширине до нормализации положения глазного яблока в глазнице. Передний край трансплантата фиксируют швом за надкостницу или за край глазницы, в котором бормашиной просверливают одно или два отверстия.
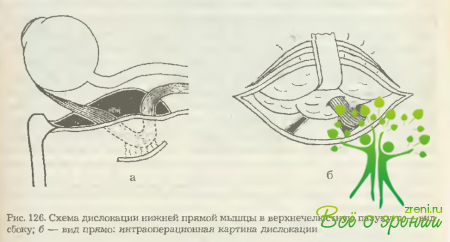
При свежих переломах сместившиеся вниз крупные отломки можно попытаться репонировать с помощью небольшого острого крючка. Однако из-за малой толщины и быстрой фиксации репонируемых отломков рубцовой тканью это может привести к их разрушению. Еще быстрее фиксируются мягкие ткани, в связи с чем репонировать их со стороны глазницы бывает очень сложно, особенно если в околоносовую пазуху выпадает большой объем тканей (рис. 126). В этих случаях требуется участие оториноларинголога, задача которого состоит во вскрытии верхнечелюстной пазухи, мобилизации и репозиции выпавших тканей и костных отломков нижней стенки глазницы и наложении риностомы.
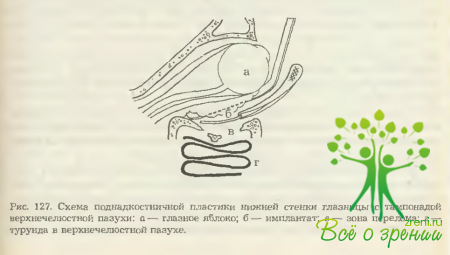
Если костные отломки после их репозиции все же имеют тенденцию к провисанию в верхнечелюстную пазуху, а также в случаях полного разрушения нижней стенки, когда ее пластика затруднена в связи с невозможностью надежной фиксации со стороны глазницы, производится тугая тампонада верхнечелюстной пазухи турундой с йодоформной мазью (рис. 127). Турунда удаляется через 10-15 суток. Необходимо избегать сдавления зрительного нерва и сосудов глазницы грубой и чрезмерно тугой тампонадой, о чем могут свидетельствовать смещение глазного яблока вверх, экзофтальм и расширение зрачка. После выхода больного из наркоза следует сразу же проверить наличие зрения на стороне оперированной глазницы. При отсутствии зрения надо немедленно удалить турунду из верхнечелюстной пазухи.
При старых (свыше 2 месяцев) переломах, когда консолидация деформированных стенок глазницы завершилась и объем глазницы стал больше обычного, для устранения дислокации глазного яблока вниз и энофтальма производится объемная пластика глазницы. Ее задачей является восстановление первоначального (до травмы) объема глазницы. Для этого мы чаще пользуемся деминерализованной трупной костью. Наряду с этим можно использовать аутокость, ауто- и гомохрящ, силикон, гидроксиаппатит, углеродистое волокно и другие полимерные материалы.
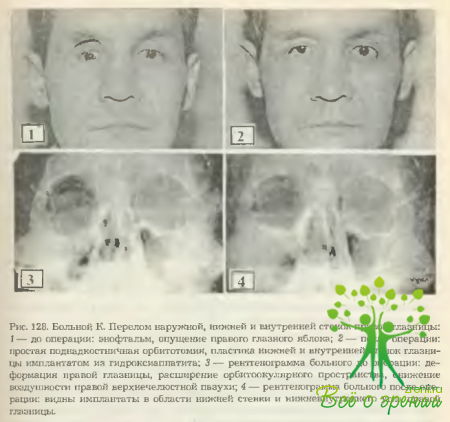
Для объемной пластики глазницы выкраивается имплантат трапециевидной (треугольной) формы. Основание его располагается у входа в глазницу и имеет ширину 20—30 мм. Ширина у вершины имплантата трапециевидной формы равна 5-10 мм. Длина имплантата (переднезадний размер) не должна превышать 35 мм, толщина его должна соответствовать степени опущения глазного яблока, установленной до операции. Остальные размеры, определяющие объем имплантата, зависят от степени энофтальма и характера деформации стенок глазницы, возможностей мобилизации тканей глазницы и других индивидуальных условий в каждом конкретном случае. Критерием правильности и достаточности объемной пластики глазницы должно быть правильное положение глазного яблока без ущерба для функций органа зрения. При использовании биологических материалов оптимальным считается достигнутый в ходе коррекции положения глазного яблока гиперэффект в 1-2 мм (рис. 128).
При переломах других стенок глазницы и смещении глазного яблока в сторону сломанной стенки с соответствующим нарушением функции или косметики, а также в случаях недостаточного эффекта при устранении энофтальма путем пластики только нижней стенки глазницы показана объемная пластика других поврежденных стенок (наружной, внутренней). Операции на верхней и внутренней стенках должны сопровождаться дренированием лобной и решетчатой пазух (в случае их повреждения) путем наложения оториноларингологом соустья с полостью носа.
Операция заканчивается послойным ушиванием тканей, дренированием глазницы, введением антибиотиков, контролем наличия зрения после выхода больного из наркоза и наложением умеренно давящей монокулярной повязки на оперированную глазницу.
В послеоперационном периоде для уменьшения отека тканей и ускорения заживления раны назначается УВЧ по 10 минут ежедневно, всего 5-6 процедур. При парезах (параличах) наружных мышц глаза проводится электрофорез с прозерином через глазную ванночку. В случаях выраженных рубцовых процессов в глазнице как до операции, так и после нее могут назначаться ферментные препараты (коллализин) в виде парабульбарных инъекций или электрофореза.
При гладком течении послеоперационного периода антибиотики не назначаются. Если появляются признаки воспаления, проводится антибиотикотерапия, назначается консультация оториноларинголога для исключения воспаления околоносовых пазух, которое при повреждениях глазницы встречается в 10-12 % случаев.
У оперированных по поводу переломов стенок глазницы могут наблюдаться следующие осложнения: замедленное заживление послеоперационной раны, лимфостаз в области нижнего века, нарушение подвижности и положения глазного яблока в связи с большими размерами имплантата или его рассасыванием; сдавление зрительного нерва и магистральных сосудов глазницы, нагноение или отторжение имплантата; выворот нижнего века (рис 129).
Мышцы глаза тренируют с первых дней послеоперационного периода. Чаще всего требуется тренировка вертикаломоторов. Она достигается движениями головы вверх и вниз при устойчивой фиксации двумя глазами впереди расположенного объекта. Тренировка бинокулярного зрения на синоптофоре обязательна для реабилитации такого рода больных. Если проведенное лечение все же не устраняет ограничение подвижности глазного яблока и диплопии при взгляде прямо, то спустя 2—3 месяца рекомендуется операция на мышцах глаза или теноновой капсуле для коррекции положения глазного яблока.




Комментариев 0