Исследование глазодвигательного аппарата | Руководство по детской офтальмологии

Описание
Клинические методы исследования глазодвигательного аппарата в основном применяют для диагностики начальных стадий пареза нервов, иннервирующих мышцы глаза, особенно в тех случаях, когда больные жалуются на двоение, но при этом отмечается заметное отклонение глаза.
При содружественном косоглазии применение этих методов ограничено, их используют для определения участия паретического компонента в его происхождении. Следует помнить, что при длительно существующем косоглазии симулировать признаки пареза могут вторичные изменения в мышцах глаза. Дифференцировать эти состояния очень трудно, поэтому при выявлении таких признаков лучше говорить о недостаточности мышцы, имея в виду, что за этим термином могут скрываться как ее истинный парез, так и вторичная слабость.
У детей дошкольного возраста о состоянии глазодвигательного аппарата судят по степени подвижности глаз в разные стороны (определение поля взора). У детей более старшего возраста с этой целью можно использовать методы коордиметрии и «спровоцированной» диплопии.?
Упрощенный способ определения поля взора заключается в следующем. Больной сидит напротив врача на расстоянии 50 - 60 см. Врач фиксирует левой рукой голову обследуемого и предлагает ему поочередно следить каждым глазом (второй глаз в эта время прикрыт) за перемещением в 8 направлениях предмета (карандаш, ручной офтальмоскоп и т. д.), который держит в правой руке. О недостаточности мышцы судят по ограничению подвижности глаза в ту или иную сторону. При этом пользуются правилами, приведенными в табл. 14.
С помощью этого метода можно выявить только выраженные ограничения подвижности глаз. Более четкие результаты упрощенный способ определения поля взора позволяет получить при недостаточности мышц вертикального действия.
При видимом отклонении одного глаза по вертикали для выявления паретичной мышцы можно использовать простой способ абдукции - аддукции. Он основан на том, что поднимающее и опускающее действие косых мышц наиболее выражено в положении аддукции глаза, а прямых - в положении абдукции.
Больному предлагают смотреть на какой-либо предмет, перемещают его вправо и влево и наблюдают за тем, увеличивается или уменьшается вертикальная девиация при крайних отведениях взора. Правила определения пораженной мышцы приведены в табл. 15.
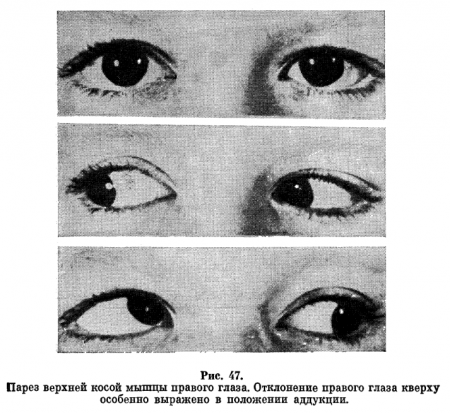
Примеры определения пораженной мышцы этим способом представлены на рис. 47. Одностороннее увеличение отклонения глаза в положении абдукции или аддукции, как правило, свидетельствует о парезе мышцы, симметричное двустороннее о вертикальной фории.
Метод коордиметрии основан на разделении полей взора правого и левого глаза с помощью красного и зеленого фильтров, окрашенных в дополнительные цвета. При наложении этих цветов друг на друга возникает эффект полного гашения изображения.
Метод позволяет судить о локализации в пространстве изображения обоих глаз при косоглазии.
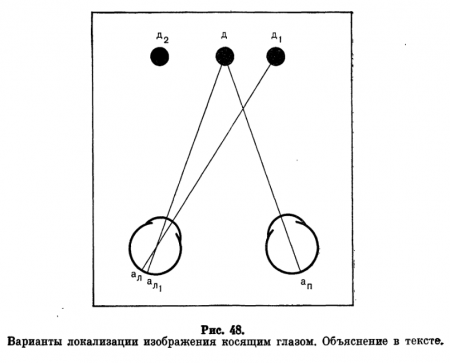
Обратимся к рис. 48. Правый глаз фиксирует светящуюся точку О. Зрительная линия левого, косящего, глаза отклонена от точки фиксации вправо на 20° и направлена в точку О2 Очевидно, изображение точки О расположится в носовой половине сетчатки косящего глаза в 20° от центральной ямки. Как известно, при нормально функционирующем зрительном анализаторе изображение, находящееся в 20° кнутри от центральной ямки сетчатки, проецируется в пространстве на 20° кнаружи от точки фиксации.
По ассоциации с этими привычными пространственными соотношениями больной ложно относит левым глазом изображение точки О на соответствующий угол в сторону виска, и оно окажется расположенным в точке О2. Приставим теперь к правому глазу больного красное стекло, а к левому-зеленое.
Затем направим в точку О зеленый пучок света, дадим в руки больному красный фонарик и попросим совместить его луч с точкой О. Чтобы это произошло, больной, очевидно, должен направить пучок красного света на точку О2. Указанный принцип и положен в основу коордиметрии.
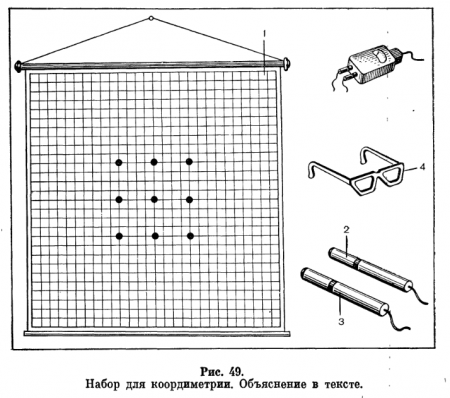
Для проведения исследования необходимо иметь разграфленный экран (1), красный (2) и зеленый (3) фонарики и красно- веленые очки (4) (рис. 49). Исследование выполняют в полутемной комнате, на одной из стен которой укреплен экран, разделенный на маленькие квадраты. Размеры экрана 2X2 м, каждого квадрата 5,25X5,25 см.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
При таких соотношениях исследование проводят с расстояния 1 м. В этом случае сторона каждого квадрата равна трем угловым градусам. В центральной части экрана выделено девять меток, размещенных в виде квадрата, положение которых соответствует изолированному физиологическому действию мышц-глазодвигателей.
Больной в красно-зеленых очках сидит на расстоянии 1 м от экрана. Для исследования правого глаза больному дают в руку красный фонарик (красное стекло перед правым глазом). В руках у врача зеленый фонарик, луч света от которого он поочередно направляет во все девять точек и предлагает больному совместить с ним световое пятно от своего красного фонарика.
При попытке совместить оба световых пятна обследуемый обычно ошибается на какую-то величину. Положение фиксируемого зеленого и подравниваемого красного пятен врач регистрирует на схеме (лист миллиметровой бумаги), представляющей собой уменьшенную копию экрана.
Результаты коордиметрического исследования одного глаза не позволяют судить о состоянии глазодвигательного аппарата. Необходимо сопоставить результаты коордиметрии обоих глаз с положением всех девяти точек фиксации. С этой целью врач и больной обмениваются фонариками, и исследование повторяют.
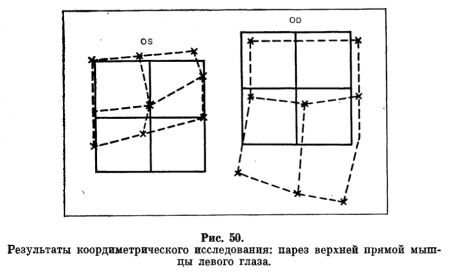
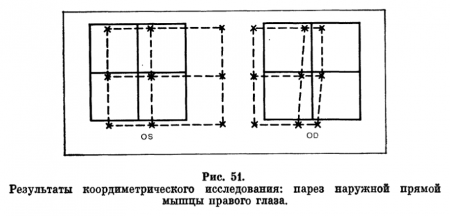
Анализируя полученные данные, необходимо помнить, что недостаточность деятельности какой-либо мышцы приводит к изменению, поля взора одного или обоих глаз, поэтому оно отличается от квадрата фиксации. Поле укорочено в направлении действия ослабленной мышцы. Одновременно обычно наблюдается компенсаторное увеличение поля слежения второго глаза в сторону синергиста пораженной мышцы.
Примеры регистрации результатов коордиметрического исследования представлены на рис.: 50 и 51.
Метод исследования глазодвигательного аппарата в условиях «спровоцированной» диплопии основан на оценке относительное положения в пространстве изображений, принадлежащих фиксирующему и отклоненному (пораженному) глазу. Диплопцю вызывают, приставляя к одному глазу красное стекло. Это позволяет одновременно определить, какое из двойных изображений принадлежит правому и какое левому глазу.
Исследование обычно проводят, перемещая перед больным в горизонтальном, вертикальном и косых направлениях источник света, находящийся на расстоянии 2 - 3 м. Можно выполнять исследование при неподвижном источнике света, изменяя направление взгляда путем поворота или наклона головы больного. При этом надо помнить, что движение глаз противоположно движению головы.
Для проведения исследования удобнее пользоваться экраном черного цвета размером 1,5X1,5 м. В экране прорезано девять горизонтальных щелей длиной 8 см и шириной 0,4 см. Расстояние между щелями по горизонтали 30 см, по вертикали 40 см. Позади каждой щели находятся две электрические лампочки, которые включают на портативном пульте управления.
Результаты исследования методом «провоцированной» диплопии: парез наружной прямой мышцы левого глаза.
Исследование проводят в полутемной комнате. Больного усаживают напротив экрана на расстоянии 50 см. Голова его должна быть неподвижной, глаза находятся на уровне середины экрана.
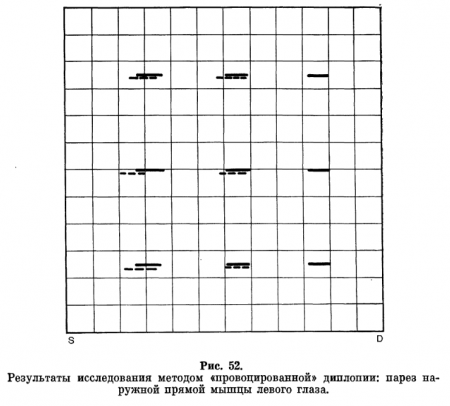
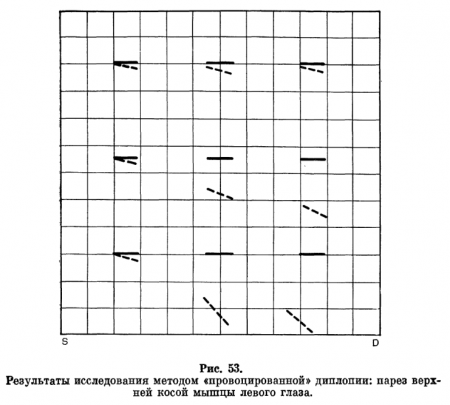
Перед косящим глазом устанавливают красное стекло. В руках больной держит указку, на конце которой укреплен мел. Врач включает в определенной последовательности ту или иную лампочку. Больному предлагают смотреть на светящуюся щель. При этом он видит две полоски (красную и белую) и отмечает мелом на экране положение красной полоски. По окончании исследования в девяти направлениях взгляда измеряют расстояние между щелью и ложным изображением. Данные переносят на схему, представляющую собой экран в миниатюре (рис. 52 и 53).
При оценке результатов исследования пользуются такими правилами:
- поражена мышца того глаза, изображение которого отходит дальше от средней горизонтальной или вертикальной линии (мнимое изображение);
- мнимое изображение всегда проецируется в сторону действия парализованной мышцы, поэтому одноименная диплопия возникает при поражении мышц, отклоняющих глаз кнаружи, разноименная — при поражении приводящих мышц;
- расстояние между двойными изображениями увеличивается по мере перемещения взгляда в сторону действия пораженной мышцы.
Конвергенция. Для определения состояния конвергенции можно использовать конвергенцтренер.
При отсутствии конвергенцтренера о состоянии конвергенции можно судить, приближая к глазам больного по средней линии какой-либо предмет (палец, карандаш и т. д.).
Аккомодация. В детской офтальмологической практике исследование аккомодации может потребоваться для распознавания таких состояний, как паралич, парез или спазм аккомодации, а также для решения вопроса о рациональной оптической коррекции зрения при аметропиях. Определение работоспособности ресничной мышцы позволяет выявить детей, у которые повышен риск возникновения близорукости, а при наличии близорукости более правильно обосновать лечебную тактику.
Исследования аккомодации с помощью описанных ниже методов обычно удается провести у детей 5—6 лет и старше. Для того чтобы судить о состоянии абсолютной аккомодации, определяют ближайшую и дальнейшую точку ясного зрения каждого глаза. Исследование удобнее проводить с помощью специальных устройств - проксиметров. При отсутствии проксиметра используют
обычную миллиметровую линейку и экран с тест-объектом - кольцом Ландольта для остроты зрения 0,7—0,8 с расстояния 33 см. Экран можно закрепить на линейке с помощью ползунка.
Определение ближайшей точки ясного зрения (рр) проводят следующим образом. Источник света устанавливают сзади больного, выше его головы. Конец линейки с нулевым делением слегка упирают в наружный край глазницы на стороне исследуемого глаза.
Экран с объектом ставят на расстоянии 2—3 см от глаза, а затем постепенно отодвигают. При этом экран должен находиться во фронтальной плоскости, а линейка — в направлении, параллельном зрительной оси. Как только обследуемый сможет указать направление разрыва в оптотипе, экран останавливают и по линейке измеряют расстояние от него до глаза, т. е. положение ближайшей точки ясного зрения. Обычно исследование проводят 2—3 раза и вычисляют среднее значение показателя.
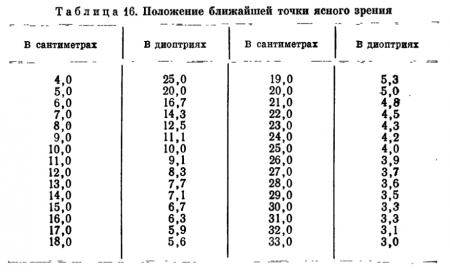
Для перевода в диоптрии необходимо 100 разделить на полученное расстояние в сантиметрах. Например, если ближайшая точка находится на расстоянии 8 см от глаза, то динамическая рефракция его в этом положении будет равна 12,5 дптр (100/80). Для ускорения вычисления пользуются таблицей перевода линейных расстояний в диоптрийные величины (табл. 16).
Для определения положения дальнейшей точки ясного зрения (рг) используют редуцирующую линзу, искусственно приближающую эту точку к глазу.
При близорукости 2,0 дптр и более редукция не требуется, при более слабой близорукости и эмметропической рефракции применяют линзу +3,0 дптр, при дальнозоркости сила линзы должна быть на 3,0 дптр больше степени дальнозоркости.
Исследование в условиях редукции проводят так же, как при определении ближайшей точки ясного зрения с той лишь разницей, что экран с объектом ставят на расстоянии примерно 60 см от глаза и передвигают его к глазу, а не от глаза. Положение редуцированной дальнейшей точки ясного зрения определяют по линейке в тот момент, когда обследуемый уже может указать направление разрыва в оптотипе.
Определяют положение этой точки в диоптриях и из полученной величины вычитают силу преломляющей линзы, в результате получают диоптрийное значение истинной дальнейшей точки ясного зрения. На практике за этот показатель можно принимать статическую рефракцию глаза. Чем ближе к глазу рг, тем сильнее рефракция.
Зная показатели рр и рг в диоптриях, можно определить объем абсолютной аккомодации по следующей формуле:
А = рр— рг.
Объем аккомодации изменяется в течение дня: наименьший объем отмечается в 8- 10 ч, наибольший в 16- -18 ч. Он должен быть не меньше нижней границы нормы, которая для детей в возрасте 6—7 лет составляет 7,0 дптр, 8 — 10 лет — 8,0 дптр, в 11—20 лет она равна 10,0 дптр. При парезе аккомодации объем абсолютной аккомодации значительно уменьшается за счет удаления ближайшей точки ясного зрения от глаза.
Чем выраженнее парез аккомодации, тем дальше от глаза эта точка. При параличе аккомодации она совпадает с положением дальнейшей точки ясного зрения. При спазме аккомодации объем абсолютной аккомодации также значительно уменьшается, но вследствие приближения дальнейшей точки ясного зрения к глазу. При резко выраженном спазме эта точка может совпадать с ближайшей точкой ясного зрения.
Для определения работоспособности ресничной мышцы при зрительной работе на близком расстоянии проводят исследование с помощью глазного эргографа или определяют запас относительной аккомодации. Эргограф, разработанный в Московском научно-исследовательском институте глазных болезней им. Гельмгольца, состоит из барабана с двумя опорными стойками, на которых закреплены направляющие.
По направляющим перемещается каретка, соединенная с пишущим пером, на ней фонарь с матовым экраном, на который нанесен оптотип (кольцо Ландольта, соответствующее остроте зрения 0,7 для расстояния 33 см). Экран освещается сзади лампочками. Изменяя на них напряжение, можно создавать разный уровень освещенности тестового поля. Барабан и каретка приводятся в движение электродвигателями.
Эргограф установлен на специальном столе, в который вмонтирован пульт управления. На пульте имеются переключатель хода каретки и два тумблера для включения лампы фонаря и привода барабана.
Голова обследуемого находится на специальной подставке. С помощью переключателя хода каретки к его глазу приближают экран с оптотипом до тех пор, пока обследуемый перестанет различать разрез в кольце Ландольта (кольцо, имевшее вид буквы «С» становится похожим на букву «О»).
Как только это произойдет, наблюдатель изменяет движение каретки и отодвигает экран до тех пор, пока обследуемый вновь станет различать разрез в кольце; затем каретку вновь приближают, отодвигают и т. д. Частота движений равна 19-20 в минуту. Длительность исследования определяется его задачами (обычно 5—10 мин).
Все перемещения экрана записывают на бумажной ленте барабана. Результаты исследования представляют собой кривую из последовательного ряда зубцов. На каждом зубце выделяются две точки, одна из которых расположена на нижнем, другая - на верхнем острие. Первая соответствует положению ближайшей точки ясного зрения - максимальному, но кратковременному напряжению ресничной мышцы, вторая, так называемая ближняя точка ясного зрения, — не максимальному, но длительно удерживаемому напряжению.
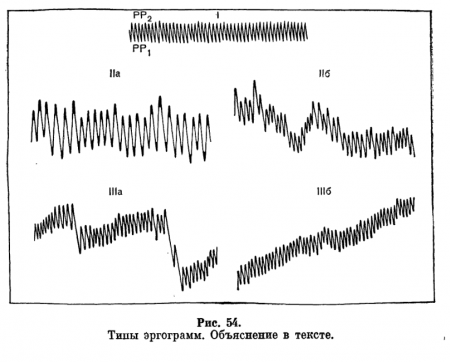
Различают четыре типа кривых:
I тип (рис. 54) — ближайшая и ближняя точка ясного зрения на всем протяжении либо сохраняют свое положение, либо приближаются к глазу обследуемого;
На тип — волнообразная эргограмма с небольшими волнами и незначительными изменениями амплитуды;
II б тип — волнообразная эргограмма с большими волнами и значительными изменениями амплитуды;
III а тип — ступенчатая эргограмма с постепенным «удалением» ближайшей и ближней точек ясного видения от глаза и скачкообразным приближением их к глазу;
III б тип — эргографическая кривая постепенно «удаляется» от глаз до того момента, когда запись становится невозможной;
IV тип — атипические формы кривых, требующие отдельного описания.
I тип эргограмм характеризует нормальную работоспособность ресничной мышцы, остальные — нарастающее ослабление аккомодационной способности глаза для близи. Атипические формы эргограмм встречаются крайне редко.
При анализе эргограммы следует учитывать, что ее амплитуда зависит от того, на каком расстоянии от глаза находятся ближайшая и ближняя точки: чем они ближе к глазу, тем меньше амплитуда. В связи с этим при миопии высокой степени зубцы имеют высоту 1— 2 мм, но при измерении в диоптриях амплитуда их значительная (до 1,0 дптр и более).
Предложена методика эргометрии, позволяющая исследовать аккомодационную способность не только для близи, но и для дали, Этого добиваются, перенося дальнейшую точку ясного зрения на конечное расстояние (25—50 см) с помощью редуцирующей линзы.
Для того чтобы получить представление о работоспособности ресничной мышцы, можно использовать простую методику определение запаса относительной аккомодации, результаты которого тесно коррелируют с данными, полученными при эргографии. Запас относительной аккомодации определяют следующим способом.
Больному в очках, полностью корригирующих аметропию, предлагают читать текст № 4 (соответствует остроте зрения 0,7) таблицы Сивцева для близи с расстояния 33 см. Если он может читать этот текст, то начинают добавлять симметрично на оба глаза отрицательные сферические линзы, увеличивая их силу на 5,0 дптр.
По сильнейшей отрицательной линзе, с которой еще возможно чтение, определяют величину запаса относительной аккомодации. Данное исследование удобно проводить с помощью прибора для определения остроты зрения на близком расстоянии ПОЗБ-1. Примерные нормы запаса относительной аккомодации: в 7—10 лет —3,0 дптр, в 11—13 - -4,0 дптр, в 14 -20 - 5,0 дптр.
Исследование бинокулярного зрения. Состояние бинокулярного зрения необходимо определять при профилактическом исследовании органа зрения у детей, а также в клинической практике для диагностики нарушений бинокулярного зрения и правильной оценки эффективности их лечения.
Приборы для определения бинокулярного зрения основаны на разделении полей зрения обоих глаз, которого добиваются механическим способом или с помощью поляроидных, цветовых, растровых и других устройств. Наличие раздельных объектов позволяет дифференцировать монокулярные восприятия и судить о том, принимают ли участие в акте зрения оба глаза или зрительные впечатления одного из них тормозятся, подавляются.
Однако при полном разделении полей зрения обоих глаз положение зрительных осей будет определяться состоянием мышечного баланса. Вследствие этого совмещения монокулярных объектов (диплограмм) не произойдет не только при отсутствии бинокулярного зрения, но и при гетерофориях.
Это затрудняет оценку характера зрения при двух открытых глазах. По этой причине для такой оценки нельзя использовать синоптофор. Для того чтобы устранить отмеченный недостаток, в приборы, с помощью которых исследуют бинокулярное зрение, вводят один общий для обоих глаз объект, стимулирующий фузию.
Чем сложнее и больше отличаются от естественных условия исследования, тем меньше результаты его отражают истинное состояние бинокулярных функций. Существует даже термин «приборная» функция. Типичным и поэтому непригодным прибором подобного рода является большой диплоскоп.
Существенные недостатки, но иного характера, имеет также поляроидный диплоскоп. В этом приборе нет общего для двух глаз объекта. Помимо того, при малейшем наклоне головы или перекосе поляроидных очков теряется эффект «гашения» изображения противоположного глаза, в результате чего искажаются результаты исследования.
Таким образом, приборы для определения бинокулярного зрения должны удовлетворять трем основным требованиям:
- иметь раздельные объекты для каждого глаза;
- иметь общий объект для обоих глаз;
- создавать условия для исследования, максимально приближенные к естественным.
Этим требованиям в наибольшей мере удовлетворяет цветовой прибор. Он основан на принципе разделения полей зрения обоих глаз с помощью цветовых фильтров. Круглые светофильтры вставлены в переднюю крышку прибора, освещаемую сзади электрической лампой. Обследуемый надевает очки с такими же стеклами. При этом правый глаз, перед которым ставят красное стекло, видит только красный и белый объекты, а левый глаз (с зеленым стеклом) — только зеленый и белый.
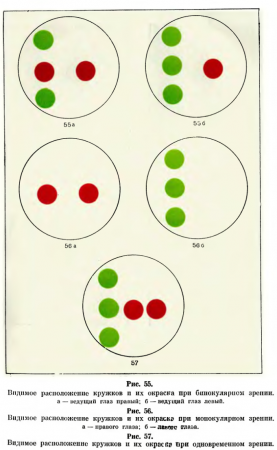
При рассматривании цветных отверстий прибора через красно-зеленые очки обследуемый с нормальным бинокулярным зрением видит четыре кружка: красный — справа, два зеленых по вертикали слева и средний кружок как бы состоящий из красного (правый глаз) и зеленого (левый глаз) цвета.
При наличии выраженного ведущего глаза средний кружок окрашивается в цвет стекла, поставленного перед этим глазом (рис. 55). При монокулярном зрении видны либо два, либо три кружка, различаемые только одним глазом (рис. 56), при одновременном зрении — пять кружков (рис. 57).
Исследование бинокулярного зрения с помощью цветового прибора, требующее от обследуемых умения свободно считать до пяти, обычно удается провести у детей старше 5 лет. Между тем содружественное косоглазие чаще возникает в более раннем возрасте, и именно в этом возрасте особенно важно своевременно обнаружить его потенциальные признаки в виде расстройств бинокулярного зрения, для того чтобы принять необходимые меры профилактики и лечебные мероприятия.
Для того чтобы принцип цветового разделения полей зрения можно было бы применить для исследования бинокулярного зрения у детей младшего возраста, в описанный прибор внесены изменения. Цветовым тестам придана форма предметов, хорошо знакомых и понятных ребенку младшего возраста: по вертикали сверху — автомашина, снизу —елочка (оба объекта зеленого цвета); средний объект (при рассматривании через красно-зеленые очки) как бы распадается на две самостоятельные фигуры - звезду с лучами зеленого цвета и белый кружок; правая фигура - гриб красного цвета.
Перед исследованием убеждаются, что ребенок, пользуясь обоими глазами и каждым глазом в отдельности, правильно называет фигуры. Затем обследуемому надевают очки: красное стекло против правого глаза, зеленое - против левого. В этих условиях правый глаз будет видеть окрашенные в красный цвет гриб и кружок, который находится в центре звезды, левый глаз - автомашину зеленого цвета, елочку и звезду с кружком посередине.
При рассматривании объектов обоими глазами обследуемый с нормальным бинокулярным зрением увидит четыре фигуры, расположенные так, как в действительности. При этом кружок в центре звезды окрашивается в цвет стекла, поставленного перед ведущим глазом.
При нарушении бинокулярного зрения возможны такие варианты:
- зрение монокулярное (правый глаз) — обследуемый видит красный гриб и красный кружок;
- зрение монокулярное (левый глаз) — обследуемый видит зеленую автомашину, звезду и елочку;
- зрение одновременное при сходящемся косоглазии — ребенок увидит пять фигур: зеленые автомашину, звезду и елочку слева, красный гриб и кружок — справа, фигуры будут расходиться в одном направлении;
- зрение одновременное при расходящемся косоглазии — обследуемый видит такие же зеленые и красные фигуры, но в перекрестном расположении.
Модифицированный цветовой прибор обычно позволяет исследовать состояние бинокулярного зрения у детей 4 лет, а иногда и 3 лет.
Некоторое представление о состоянии бинокулярного зрения у детей 1-го и 2-го года жизни можно получить с помощью пробы с призмой. При наличии способности к бинокулярному слиянию приставление к одному из глаз призмы вызывает установочное движение этого глаза, переводящее изображение на центральную ямку сетчатки и устраняющее двоение.
Пробу с призмой проводят следующим образом. Ребенку показывают какой-либо предмет, привлекающий внимание. Перед одним глазом ставят и быстро убирают призму в 10—12 призленных диоптрий. Затем ставят призму перед другим глазом и убирают ее. При наличии бинокулярной фиксации оба глаза после устранения призмы совершают установочное движение. При отсутствии бинокулярного зрения установочного движения либо нет, либо оно совершается только одним ведущим глазом.



Комментариев 0