Современная хирургия стекловидного тела и отслоек сетчатки (Часть 3)

Содержание:
Описание
На определенных этапах операции для снятия мембран целесообразно одновременно использовать витреофаг и микрокрючок. По мере освобождения сетчатки производят дополнительное введение ПФОС, достигая за счет этого расправления и прилегания новых участков сетчатки. Присутствие тяжелой жидкости в витреальной полости позволяет выявить субретинальные тяжи, оставшиеся фиксированные складки.Субретинальная пролиферация (3-й тип по классификации 1991 г.) встречается не так часто по сравнению с преретинальной. Проявления ее на периферии глазного дна чаще всего удается компенсировать пломбажными вдавлениями. В центре тяжи под сетчаткой выглядят обычно в виде круговой удавки. В присутствии ПФОС субретинальные тяжи с обтягивающей их сетчаткой напоминают бельевую веревку.
Для устранения такого вида тракций достаточно выполнить с помощью интравитреальных ножниц 2—3 насечки по всей длине тяжа непосредственно через сетчатку. При правильной технике исполнения -под действием ПФОС сетчатка моментально расправляется. Разрезы в расправленной сетчатке блокируют с помощью эндолазера.
К сожалению, в процессе освобождения сетчатки от мембран бывают ее ятрогенные повреждения, но современные приемы витреоретинальной хирургии позволяют провести барьерную лазерную коагуляцию вокруг краев разрыва после полного расправления сетчатки.
Несмотря на то, что при ПВР post, пролиферативный процесс в основном локализуется к центру от экватора, наложение кругового жгута при умеренном укорочении (9-11 мм) периметра глазного яблока можно считать вполне обоснованным элементом в системе витреоретинальной хирургии таких состояний.
Это объясняется тем, что периферические дефекты сетчатки, несмотря на барьерную лазеркоагуляцию, в послеоперационном периоде (после рассасывания газа или удаления ПФОС) могут подвергаться тракционному воздействию со стороны базальных отделов стекловидного тела. Присутствие кругового пломбажного вдавления предупреждает раскрытие уже блокированных разрывов, ослабляет круговые и тангенциальные тракции в плоскости базального витреума и (в определенной мере) переднее смещение в случае развития ППВР.
После завершения витрэктомии и удаления преретинальных мембран проводят контрольную офтальмоскопию с целью выявления оставшихся мест патологической фиксации сетчатки, уточнения и локализации ее разрывов. Осмотр проводят, используя оптическую систему микроскопа и нейтрализующих роговичных линз. В ряде случаев для этих целей применяют налобный офтальмоскоп.
Для сохранения тургора и формы глазного яблока склеротомические отверстия на время осмотра блокируют металлическими заглушками. Последние имеют форму гвоздиков с диаметром стерженька, вставляемого в глаз, 0,89 мм. Шляпка «гвоздика» не позволяет ему провалиться в витреальную полость, шероховатая поверхность стерженька обеспечивает его стабильное положение в склеростоме.
Присутствие внутри глаза ПФОС и подача буферного раствора обеспечивают нормальное внутриглазное давление. При успешной реконструкции витреальной полости на периферии глазного дна виден круговой вал вдавления, сетчатка прилежит, субретинальная жидкость (СРЖ) вытеснена через периферические разрывы.
В тех случаях, когда дефекты в сетчатке имеются только в центральных отделах глазного дна, наличие тяжелой жидкости обеспечит расправление и прилегание сетчатки в центре, СРЖ будет вытеснена на периферию. Отсутствие возможности ее дренажа в витреальную полость приведет к формированию «бублика» отслоенной сетчатки в области экватора. При больших объемах СРЖ это будет мешать манипуляциям внутри глаза и может способствовать повреждению отслоенной сетчатки.
В такой ситуации существует несколько выходов. В том случае, если реконструкция витреальной полости завершена, данных о наличии периферических разрывов сетчатки нет, то с помощью эндолазера блокируют центральный разрыв сетчатки; ПФОС (полиэфир 6МФ-130) оставляют для тампонады на 2- 3 недели, операцию на этом завершают. Обычно уже к следующему дню СРЖ рассасывается, сетчатка прилегает на всем протяжении.
При необходимости в дальнейшем возможно проведение профилактической лазерной коагуляции по валу вдавления. В тех случаях, когда еще не вся сетчатка мобилизована и предстоят манипуляции внутри глаза, целесообразно выполнить локальную ретинотомию на крайней периферии, дренировать СРЖ и после прилегания сетчатки блокировать сформированное отверстие с помощью эндолазера; дополнительно ввести ПФОС с целью надежной блокады всех отверстий.
При локализации отверстий в сетчатке несколько выше уровня зрительного нерва оптимальным будет произвести замену жидкости на газ (C3FB) после завершения витреофагии и удаления мембран.
До появления жидких ПФОС метод замены жидкости на газ (fluidgas exchange) был широко распространен в витреоретинальной хирургии. В настоящее время он в основном применяется при ВРХ с локализацией разрывов в центральных отделах сетчатки, а также при локализации разрывов в верхних квадрантах сетчатки. Замену жидкости на газ выполняют после завершения витреальной части операции.
Газ вводят через тройник подачи буферного раствора, одновременно производят аспирацию жидкости с помощью витреофага. Положение наконечника витреофага и уровень остающейся жидкости в глазу контролируют визуально через микроскоп. На афакичных глазах осуществлять зрительный контроль за процедурой замены легче, чем на факичных: не требуется роговичных контактных линз.
При локализации разрывов сетчатки в центральных отделах глаза вводимый газ в первую очередь заполняет верхние отделы витреальной полости (напомним, что пациент лежит на операционном столе лицом вверх). По мере введения газовый пузырь отдавливает книзу не только жидкость, находящуюся в витреальной полости, но и СРЖ, которая в итоге дренируется через центральный разрыв в витреальную полость.
Таким образом, метод замены жидкости на газ наиболее показан для отслоек с дефектами в центральных отделах сетчатки.
В случае расположения разрывов сетчатки на периферии глазного дна осуществлять эту процедуру можно (особенно, если нет жидких ПФОС или силиконового масла), но техника исполнения усложняется. Это связано с тем, что вводимый газ сразу же блокирует периферические разрывы.
Постепенное замещение газом жидкости, расположенной в витреальной полости, одновременно отдавливает СРЖ к центральным (нижним во время операции) отделам глазного дна. В результате газовым пузырем удается расправить только периферические отделы сетчатки, под центральными остается СРЖ.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Если у хирурга есть убежденность, что в ходе операции удалось полностью освободить сетчатку, тогда можно на этом операцию завершать, предварительно заблокировав периферические отверстия с помощью лазера или транссклеральной диатермии. В противном случае необходимо все же дренировать СРЖ и удостовериться, что сетчатка расправилась и прилегла полностью.
Дренировать жидкость из-под сетчатки в данном случае можно двумя способами. Первый — традиционный, существующий в офтальмохирургии уже более сотни лет, — выпускание СРЖ через склеру. Его методика достаточно хорошо освещена в различных работах, посвященных хирургии отслойки сетчатки. Другой относится к внутреннему дренированию СРЖ и реализуется в виде двух модификаций.
В первой производят пункцию ретины над скопившейся под ней жидкостью, обычно в меридиане 12 часов, немного отступя от диска зрительного нерва; дальнейшие действия описаны выше (fluid-gas exchange при отслойках с центральными разрывами сетчатки). Во второй предлагается дренировать СРЖ с помощью специальной канюли (extrusion-needle), тупой конец которой вводят под контролем зрения через периферический разрыв под сетчатку (Flynn Н. W., Davis J. L., 1988). Затем через нее проводят в центральные отделы субретинального пространства тонкую гибкую силиконовую трубку, до этого спрятанную в канюле.
Именно через силиконовую трубку и аспирируется скопившаяся под сетчаткой жидкость. Из вышеприведенного описания видно, что первый способ связан с дополнительным повреждением сетчатки, второй значительно усложняет операцию, связан с риском интраоперационных компликаций. Наличие в арсенале современного витреоретинального хирурга жидких ПФОС, не образующих в газовой среде паров (перфтор-н-октан, некоторые невязкие полиэфиры), значительно оптимизирует процедуру замены жидкости на газ.
Дренирование СРЖ через периферические разрывы, расправление сетчатки достигается за счет вводимого (по мере санации витреальной полости) ПФОС. Замена жидкого перфторуглерода на газообразный проводится по приведенной выше методике в условиях, когда сетчатка уже лежит и разрывы блокированы пломбажным вдавлением с дополнительным проведением лазерной барьерной коагуляции сетчатки.
Инструменты из глаза следует удалять в условиях временной гипотонии, так как в противном случае существует опасность ущемления отслоенной сетчатки в склеростоме. По окончании операции отверстия в склере герметизируют Z-oбpaзным синтетическим швом 9/0.
↑ ОСОБЕННОСТИ ВИТРЕОРЕТИНАЛЬНОЙ ХИРУРГИИ ПРИ ППВР
При обнаружении признаков выраженной ППВР со смещением периферической сетчатки в сторону цилиарного тела и формированием желоба применяют специальную хирургическую технику. Как показали исследования, проведенные на кафедре офтальмологии ВМедА, в таких случаях традиционная витреоретинальная хирургия не приносит успеха, а порой и способствует возникновению интраоперационных осложнений.
В основу лечения ППВР положена система комбинированной ВРХ, разработанная на кафедре и состоящая из следующих этапов:
- витреоретинальная реконструктивная хирургия с удалением пролиферативной ткани, освобождением сетчатки и цилиарного тела из патологических сращений;
- расправление мобилизованной сетчатки с помощью жидких ПФОС;
- восстановление оптимальных анатомических соотношений между сетчаткой, цилиарным телом и оболочками, образующими каркас глазного яблока;
- фиксация сетчатки к подлежащим оболочкам с помощью эндолазера или диатермии;
- тампонада витреальной полости с помощью ПФОС (жидких или газообразных) для формирования надежных хориоретинальных сращений после эндолазера.
При выраженной ППВР удаляют хрусталик (даже прозрачный), так как в таких случаях имеет место патологическое сращение его экваториальной части с пролиферативной тканью и смещенной кпереди сетчаткой.
В случае артифакии приходится убирать ИОЛ и остатки задней капсулы. На афакичных глазах проверяют и удаляют остатки хрустолчковой капсулы, которая может оставаться в виде кольца за радужкой и являться остовом, вокруг которого идет пролиферативный процесс.
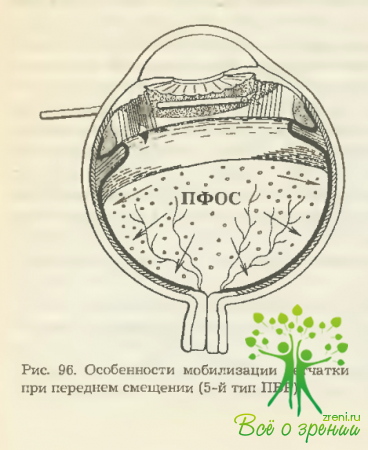
Наиболее трудный и ответственный этап операции при ППВР состоит в освобождении смещенной в сторону цилиарного тела периферической сетчатки (рис. 96). Сформированная патологическая мембрана, фиксированная с одной стороны к отросткам цилиарного тела, с другой — переходящая на поверхность отслоенной периферической сетчатки, скрывает под собой желоб, образованный самой мембраной и смещенной сетчаткой.
Рассечение мембраны, по своему виду похожей на отслоенную сетчатку, необходимо начинать максимально ближе к вершине цилиарных отростков, иначе возможно повреждение самой сетчатки. После того как отверстие в мембране сформировано (обычно витреофагом), дальнейшее рассечение лучше проводить с помощью изогнутых под углом интравитреальных ножниц.
Проведение манипуляций на крайней периферии глазного дна требует обязательного участия подготовленного ассистента, который, наблюдая за действиями хирурга через ассистентский микроскоп, осуществляет склеропрессию, контролирует положение роговичной линзы. Оптимизирует работу хирурга в таких ситуациях интравитреальное введение жидких ПФОС. Их вводят после витрэктомии и удаления преретинальных мембран с сетчатки, расположенной за экватором.
Сразу после введения тяжелой жидкости начинается динамическое проявление ее уникальных свойств: расправление освобожденных от преретинальных мембран центральных отделов сетчатки, дренирование субретинальной жидкости через периферические разрывы в витреальную полость (так называемый внутренний дренаж). Вытеснение субретинальной жидкости происходит под давлением ПФОС, в результате чего струя концентрированной СРЖ в буферном растворе, заполняющем пространство над введенной тяжелой жидкостью, хорошо видна на фоне розового рефлекса глазного дна.
По этому признаку можно локализовать не обнаруженный ранее периферический разрыв сетчатки. В ходе освобождения периферических отделов сетчатки тяжелая жидкость действует как хирургическое зеркало: защищает сетчатку от случайного повреждения, отодвигая ее к центру и удерживая там.
В случае интраоперационного кровотечения из цилиарного тела или радужки кровь собирается над ПФОС, что упрощает ее удаление после достижения гемостаза. Присутствие тяжелой жидкости в глазу обеспечивает сохранение его формы в течение операции, что особенно важно для хирургии ППВР, так как она требует частой смены интраокулярных инструментов с неизбежными (без ПФОС) перепадами внутриглазного давления и вытекающими отсюда интраоперационными осложнениями.
После освобождения из мест патологической фиксации смещенной кпереди периферической сетчатки проводят контрольный осмотр витреальной полости через оптическую систему микроскопа и "нейтрализующих роговичных линз. При этом оценивают полноту расправления и прилегания сетчатки под действием ПФОС, при обнаружении не устраненных фиксированных складок (они хорошо видны на фоне расправившейся сетчатки) пытаются удалить преретинальные мембраны, образующие эти складки.
Тогда же, когда это не удается выполнить, оценивают степень укорочения сетчатки (остаточный объем отслойки) и решают, каким способом добиться соответствия площади укороченной сетчатки относительно наружной стенки глазного яблока. При незначительном укорочении сетчатки (визуально видна ограниченная отслойка на периферии глазного дна, обусловленная ППВР по 4-му или 5-му типу с протяженностью не больше 3 часов) в большинстве случаев бостаточно укоротить наложенную в начале операции круговую губчатую пломбу.
Необходимо помнить, что уменьшение периметра глазного яблока, достигаемое при этом, не должно превышать 16-18 мм от первоначальной величины. Попытки компенсировать ограниченное переднее смещение наложением дополнительных меридиональных силиконовых губчатых пломб часто заканчиваются их прорезыванием через конъюнктиву вследствие протрузии.
В тех случаях, когда несмотря на реконструктивную хирургию сохраняется выраженное укорочение сетчатки, не позволяющее ей расправиться полностью, даже мощные круговые пломбы не разрешают ситуацию. При таких обстоятельствах требуется проведение локальной послабляющей ретинотомии с целью освобождения из рубцовых сращений тех участков сетчатки, которые могут расправиться под весом ПФОС.
Обычно рубцовые сращения, из которых не удается отделить сетчатку, формируются в местах обширных проникающих ранений или на периферии витреальной полости как следствие ППВР. Ретинотомия должна проводиться весьма деликатно, строго дозировано на границе перехода неизмененной ткани сетчатки в патологическую. Предварительно требуется проведение профилактической интраокулярной диатермокоагуляции по линии планируемого разреза.
Для выполнения ретинотомии используют интраокулярные ножницы с различным углом наклона режущих лезвий. Освобождаемая сетчатка по мере рассечения ткани смещается к центру и расправляется под действием тяжелой жидкости. Достаточность ретинотомии определяется визуально по степени освобождения натянутой в сторону рубца сетчатки. В последнее время появляются отдельные сообщения о попытках проведения круговой ретинотомии для освобождения и расправления центральных отделов Сетчатки при ее выраженном переднем смещении.
Нами подобный подход был применен в ходе комбинированной хирургии у 5 пациентов с неоднократно оперированными отслойками сетчатки и наиболее выраженными проявлениями ППВР, Сant. 1-12. Только у двух больных в послеоперационном периоде достигнуто стабильное прилегание освобожденной сетчатки. У остальных в течение ближайших месяцев произошел рецидив отслойки вследствие возобновления пролиферативного процесса, в основе которого лежал уже другой механизм.
По итогам клинических наблюдений можно сказать, что на первый план здесь выступает травма, наносимая внутренним структурам глаза самой операцией. Воздействие диатермии на край освобождаемой сетчатки с целью гемостаза, сама круговая ретинотомия, воздействие энергии лазера по всему периметру сетчатки после ее расправления для формирования хориоретинальной спайки — все это вызывает значительную альтерацию тканей с освобождением клеток нейроглии и крови. В итоге создается основа для запуска пролиферативного процесса по новому руслу.
Включение круговой резекции склеры в качестве альтернативы ретинотомии в систему комбинированной хирургии выраженных форм ППВР позволяет улучшить исходы лечения таких пациентов. Круговую резекцию склеры впервые предложил в начале века венский офтальмолог L. M?ller. При лечении тяжелых форм отслоек сетчатки ее применение в составе комбинированной хирургии рекомендовали Н. Freyler (1986) и Р. JI. Трояновский (1994). В настоящее время она может быть предложена в качестве альтернативы ретинотомии.
Как свидетельствуют, клинические наблюдения, резекция склеры имеет следующие преимущества по сравнению с ретинотомией:
- прилегание центральных отделов сетчатки достигается за счет изменения формы склеральной капсулы, а не за счет травмирующего отсечения сетчатки;
- глаз значительно спокойнее переносит резекцию склеры, быстрее происходит переход на амбулаторное лечение пациента;
- намного реже возобновляется пролиферативный процесс, приводящий к рецидиву отслойки.
Техника операции состоит в иссечении полоски склеры шириной 3-4 мм, обычно отступя на 1—1,5 мм кзади от места прикрепления прямых мышц. Склера резецируется почти на всю ее толщину, с оставлением тонкого слоя над сосудистой оболочкой.
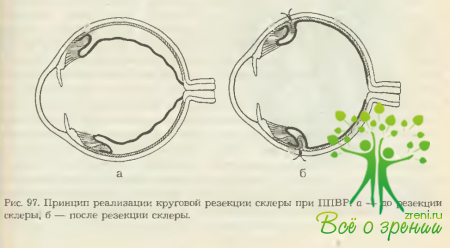
Протяженность резецируемого участка определяется протяженностью ППВР относительно лимба, т. е. соответствует ей. Необходимость в круговой резекции склеры возникает только при выраженной ППВР, когда в ходе ВРХ не удается полностью освободить периферические участки сетчатки (рис. 97).
После иссечения полоски склеры в одном квадранте на края склеральной раны накладывают стягивающие П-образные швы (Prolene 5/0). Обычно требуется наложение 3—4 таких швов на один квадрант.
Поэтапная резекция склеры с поэтапным наложением швов (квадрант за квадрантом) вызывает постепенное уменьшение объема витреальной полости. Благодаря этому не происходит резкого повышения внутриглазного давления, при необходимости же его подъем компенсируется периодическим выпусканием избытка жидкости из витреальной полости через канюлю подачи буферного раствора.
По всей видимости, здесь стоит напомнить, что резекция склеры выполняется уже после витрэктомии и реконструкции в зоне базального витреума, поэтому уменьшение объема витреальной полости вызывает вытеснение субретинальной жидкости через периферические разрывы сетчатки в пространство над ПФОС.
По завершении резекция склеры визуально оценивают результат: в случае успеха соответственно месту резекции виден концентрический вал вдавления, обусловленный инвагинацией сосудистой оболочки и валом вдавления от круговой пломбы. Что касается круговой пломбы, то ее накладывают над ушитыми участками склеры, и она в данной ситуации играет роль поддерживающего бандажа.
Длина пломбы определяется новым периметром, который глазное яблоко приобретает в плоскости произведенной резекции склеры. Укорочение жгута — умеренное, в противном случае его вдавление будет способствовать расхождению ушитой склеральной раны.
С применением резекции склеры нами выполнена 21 операция, стабильный положительный эффект достигнут в 13 наблюдениях.
↑ ОРГАНОСОХРАННЫЕ ОПЕРАЦИИ ПРИ КРАЙНИХ ПРОЯВЛЕНИЯХ ППВР
Как свидетельствуют собственные клинические наблюдения, несмотря на достижения современной офтальмологии, в клинику продолжают поступать пациенты с крайними проявлениями ППВР после тяжелых травм. Выполненные ранее витреоретинальные вмешательства порой только способствовали усилению пролиферативного процесса.
Обычно это глаза с остаточными зрительными функциями (неуверенное светоощущение с неправильной проекцией света) или с полным их отсутствием. При осмотре обращает на себя внимание выраженная гипотония глазного яблока, довольно часто присутствуют признаки вялотекущего увеита с непостоянной цилиарной болезненностью. При офтальмобиомикроскопии выявляются симптомы, свидетельствующие о выраженной ППВР и тракционной отслойке цилиарного тела.
К ним относятся:
- при наличиг хрусталика — мелкая неравномерная передняя камера, секторальная ретракция корня радужки, дислокация хрусталика;
- при афакии — широкий, не реагирующий на свет зрачок, смещенная кпереди неподвижная отслоенная сетчатка, напоминающая по форме узкую или закрытую воронку.
Подробный патогенез пролиферативной витреоретинопатии описан выше. Патологическая анатомия терминальной стадии ППВР, завершающей течение патологических процессов в витреальной полости после травмы, выглядит следующим образом (рис. 98).
Сокращение патологических мембран, сформировавшихся вследствие пролиферативного процесса на поверхности сетчатки, а также в области базального витреума и цилиарного тела приводит к выраженному укорочению сетчатки вследствие формирования фиксированных складок и за счет ее смещения в сторону цилиарного тела.
Тракционные силы, вызывающие переднее смещение сетчатки, до определенного времени оказывают умеренное воздействие на цилиарное тело. Это продолжается до тех пор пока отслоенная сетчатка еще подвижна. После того как произошло ее максимальное укорочение, дальнейшее ее смещение кпереди становится невозможным, и местом приложения все еще действующих тракционных сил (меридиональной направленности) становится цилиарное тело.
Кроме того, определенную роль в формировании отслойки цилиарного тела играет и круговая патологическая мембрана, формирующаяся в плоскости цилиарного тела и фиксирующаяся к нему по всей его поверхности (круговые тракции, своего рода внутренняя «удавка»). Ее возникновение связано, по всей видимости, с воспалительной реакцией цилиарного тела в ответ на тракционное воздействие со стороны сформированных мембран, смещающих кпереди сетчатку.
Вследствие развивающейся тракционной отслойки цилиарного тела падает внутриглазное давление, глазное яблоко уменьшается в размерах, теряются остаточные зрительные функции. Появление вялотекущего увеита на таком глазу ставит вопрос о выполнении профилактической его энуклеации. В связи с тем, что в основном подобное случается у молодых, это всегда приводит к стрессу, а несовершенство глазного протезирования надолго закрепляет сформировавшийся комплекс неполноценности у молодого человека.
С целью оптимальной реабилитации таких пациентов на кафедре офтальмологии ВМедА была разработана органосохранная операция, в основе которой лежат два момента:
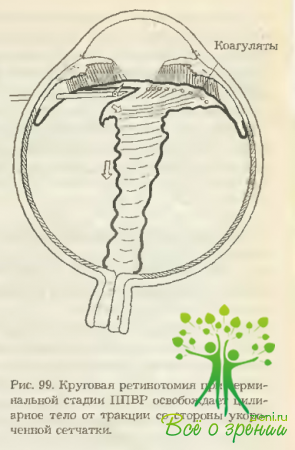
- круговая ретинотомия, основная задача которой в освобождении цилиарного тела от тракций со стороны напряженной укороченной сетчатки;
- рассечение круговой мембраны (удавки), фиксированной к цилиарному телу. Операция показана пациентам, у которых вследствие перенесенной травмы пролиферативный процесс привел к тотальной отслойке сетчатки со значительным ее укорочением, формированием патологической фиксации в зоне цилиарного тела, тракционной его отслойке с последующими амаврозом, субатрофией и увеитом.
В качестве анестезии рекомендуется наркоз, так как начальный период операции требует значительного времени на выделение наружных мышц, постановку канюли для подачи буферного раствора в полость глаза, подготовку участков склеры для введения интравитреальных инструментов. Технические трудности начального периода обусловлены рубцами после предыдущих операций, которые обычно уже проводились на пострадавшем глазу.
После установки ирригационной канюли и восстановления тургора глазного яблока с помощью витреофага удаляется патологическая фиброзная ткань в плоскости цилиарного тела, при необходимости применяются интравитреальные ножницы для предварительной фрагментации патологических структур. При обнаружении остатков хрусталиковой капсулы проводится ее иссечение и удаление.
Необходимо напомнить, что ранее не удаленная капсула хрусталика становится остовом, вокруг которого идет пролиферативный процесс, что в итоге усиливает тракционное воздействие на цилиарное тело. Следующим этапом выполняется диатермокоагуляция периферических отделов сетчатки по всей ее окружности с целью гемостаза.
Сетчатка в таких случаях выглядит в виде напряженного жгута, с одной стороны фиксированного к зрительному нерву, с другой (в виде вывернутого гофрированного зонтика) — к цилиарному телу, остаткам хрусталиковой капсулы, радужке. Зачастую, на периферии, в одном из квадрантов, виден ее отрыв.
В заключение осуществляется ретинотомия по линии диатермокоагулятов с помощью витреальных ножниц (рис. 99).
По мере проведения ретинотомии центральная сетчатка сокращается, расхождение краев ретинального разреза демонстрирует выраженность тракционных сил, которые воздействовали на цилиарное тело. Остатки периферической сетчатки удаляются с помощью витреофага, так как лишенная кровоснабжения ишемическая ткань может способствовать пролиферации.
Вторым этапом проводят ревизию цилиарного тела, применяя призматические роговичные контактные линзы и приемы склеропрессш.
При этом довольно часто в проекции цилиарных отростков находят сформированную кольцевидную мембрану, сокращение которой вызывает тракционное воздействие на цилиарное тело с его отслойкой. Для освобождения ЦИЛИарного тела от круговой мембраны ее рассекают с помощью прямых ножниц в нескольких местах. Как и при круговой ретинотомии, отмечается расхождение краев разрезов мембраны, что демонстрирует ее напряженное состояние.
Если в ходе операции имеет место кровотечение из сосудов сетчатки по краю ретинотомии или из васкуляризированных патологических мембран, его останавливают повышением внутриглазного давления, поднимая флакон с ирригационной жидкостью. В ряде случаев для этих целей требуется в конце операции произвести замену внутриглазной жидкости на газ — SF, что гарантирует поддержание внутриглазного давления на уровне Т+1 и таким образом обеспечивает, с одной стороны, гемостаз, с другой — репозицию цилиарного тела.
После удаления интравитреальных инструментов накладывают герметизирующие швы на склеральные разрезы. В послеоперационном периоде на фоне проводимой терапии быстро купируется воспаление, повышается до 12—16 мм рт. ст. внутриглазное давление. Больные выписываются на амбулаторное лечение на 5—7-е сутки после операции. Всего по описанной методике выполнено 25 операций.
Наблюдение в течение от 6 месяцев до 3 лет за 24 пациентами, перенесшими такие операции, свидетельствует о стойком и хорошем послеоперационном эффекте: нет рецидивов воспаления внутренних оболочек глаза, внутриглазное давление стабильно держится на уровне 12—16 мм рт. ст., все пациенты психологически удовлетворены результатами операции.
Одиннадцать из них в связи с выраженными Рубцовыми изменениями переднего отрезка глазного яблока и энофтальмом (переднезадний размер глазного яблока 17—18 мм) пользуются в течение 1—2 лет косметическими тонкостенными протезами, изготовленными на фабрике глазных протезов в Москве.
Наличие собственного глазного яблока в данной ситуации обеспечивает хорошую подвижность тонкостенного протеза, дает прекрасный косметический эффект.
Только в одном случае проведенная операция не привела к желаемому эффекту. У пациента после операции круговой ретинотомии продолжала нарастать гипотония глазного яблока, сохранялись воспалительные явления вследствие прогресеирования пролиферативного процесса на фоне выраженных патологических сращений между радужкой и цилиарным телом, что в итоге потребовало энуклеации.
↑ ВЕДЕНИЕ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА У ПАЦИЕНТОВ С ПОСТТРАВМАТИЧЕСКОЙ ВИТРЕОРЕТИНАЛЬНОЙ ПАТОЛОГИЕЙ
Повторный характер операций, необходимость рассечения в ходе их патологических тканей, применение круговых пломб, резекции склеры или ретинотомии, применение лазера, диатермии — все это обусловливает травматичность вмешательств у пациентов с витреоретинальной патологией после проникающих ранений и тяжелых контузий органа зрения.
Длительная ирригация в ходе витреальных вмешательств (порой за время операции через витреальную полость, объем которой в среднем составляет не более 4—5 см3, проходит до 500 мл буферного раствора) усугубляет уже нарушенный в результате травмы метаболизм в клетках сетчатки и цилиарного тела.
Частые кровотечения из богатых сосудами интраокулярных структур, васкуляризированных патологических мембран заставляют поднимать в ходе операции внутриглазное давление на фоне общей артериальной гипотензии: в итоге ишемия сетчатки и цилиарного тела, имеющая место у пациентов с отслойками сетчатки, еще больше усиливается.
Послеоперационная тампонада сетчатки с помощью жидких и газообразных ПФОС, силиконового масла довольно часто сопровождается офтальмогипертензией, что также способствует ишемии. В таких случаях длительно существующая ишемия тканей усугубляет патологические процессы, которые происходят на уровне клеточных структур и обусловлены перенесенной травмой.
Как теперь известно, ишемия активизирует перекисное окисление липидов в клеточных мембранах, что приводит к накоплению в клетках и тканях перекиеных продуктов. Увеличивается агрегация тромбоцитов в капиллярах, образуются микротромбы, нарушается микроциркуляция; в итоге нарастает гипоксия тканей, что еще более усиливает перекисное окисление липидов.
На фоне нарастающего повреждения клеточных мембран развиваются набухание и лизис субклеточных структур. Исход — гибель клеток, появление очагов некроза в ткани. Все это способствует интраокулярной пролиферации, что и может обусловливать рецидив ПВР в послеоперационном периоде.
Знание патофизиологии явлений, происходящих в глазу после травмы (в том числе и операционной), требует проведения интенсивной, целенаправленной терапии. В комплекс такой терапии входит курс (ежедневно по две капельницы в течение 4-5 дней) внутривенных вливаний: 250 мл реоглюмана с добавлением 2 мл дексазона, 5 мл 5 % раствора аскорбиновой кислоты, маннитол — 1 г/кг массы тела. Внутрь назначают трентал по 0,1 г три раза в день в течение месяца, токоферол в капсулах или в драже, поливитамины.
После окончания внутривенных вливаний назначают внутрь индометацин по 0,025 г три раза в день после еды в течение двух недель. Местно в виде инстилляций применяют макситрол по 2 капли 4—5 раз в день, 1 % раствор атропина по 2 капли 2-3 раза в день. Парабульбарно и под конъюнктиву вводят 0,2 мл дексазона с 0,3 мл гентамицина. Постоянно осуществляют контроль за внутриглазным давлением.
При явлениях кератопатии, эрозиях роговицы добавляют к местному лечению закладывание солкосерила в виде глазного желе — 3-4 раза в день, инсталляции 4 % раствора тауфона, 5 % раствора токоферола. Рекомендуется ношение мягкой лечебной контактной линзы. При изменении иммунного статуса назначают иммуномодуляторы. Способствует стиханию воспалительных явлений и болевого синдрома физиотерапевтическое лечение: УВЧ, электрофорез по Чирикчи.
Применение для длительной тампонады сетчатки перфторорганических соединений, силиконового масла позволяет до минимума сократить пребывание пациентов на постельном режиме после многочасовых комбинированных оперативных вмешательств.
В большинстве случаев уже вечером после операции больному разрешается садиться в постели, а на следующий день назначается палатный режим с постепенным расширением его до общего. Определенные ограничения режима у данной категории больных связаны с расположением разрывов сетчатки и вида интравитреальной тампонады (газ, легкий или тяжелый силикон жидкое ПФОС). Необходимо обращать внимание на пациентов с наклонностью к тромбообразованию и своевременно назначать профилактическую терапию.
В плане диетических назначений рекомендуется пища с пониженным содержанием поваренной соли, богатая витаминами (особенно С, Е). В связи с назначением кортикостероидов и лазикса показано назначение диеты с повышенным содержанием калия. В дальнейшем, после отмены мочегонных, целесообразно рекомендовать в пищу виноград, арбузы, что способствует выведению жидкости из организма и более быстрому стиханию послеоперационных воспалительных явлений.
Итак, пролиферативная витреоретинопатия является ведущим звеном сложных патофизиологических процессов, протекающих в витреальной полости после проникающих ранений и тяжелых контузий глазного яблока. Правильное понимание сути этих явлений стало возможным благодаря научным открытиям в офтальмологии за последние десятилетия.
Исследования, проводимые на кафедре офтальмологии ВМедА, помогли раскрыть механизм наиболее тяжелого течения рецидивирующих форм травматических отслоек сетчатки. В его основе лежит передняя пролиферативная витреоретинопатия — сложное патологическое состояние, являющееся до последнего времени основной причиной неудач в хирургии таких отслоек.
Система комбинированного хирургического лечения рецидивирующих форм отслоек сетчатки, в том числе и травматической этиологии, разработанная на кафедре и базирующаяся на применении отечественного оснащения, оптимизирует прогноз у данной категории пациентов.



Комментариев 0