Вторичные катаракты | Руководство по детской офтальмологии

Описание
Вторичные катаракты - зрачковые мембраны, которые образуются после удаления катаракт и являются значительным оптическим препятствием, обусловливающим снижение остроты зрения по сравнению с ее максимальным уровнем, достигнутым в результате хирургоплеоптического лечения катаракты.
Они развиваются в различные сроки после экстракции катаракт разной этиологии: врожденных, травматических, осложненных.
По данным гистологических исследований, вторичные катаракты наиболее часто состоят из волокнистой соединительной ткани различной степени зрелости, остатков хрусталикового вещества и капсулы, пигментных включений, нередко содержат новообразованные сосуды.
Для вторичных катаракт, развивающихся у детей, характерна пролиферация эпителия капсулы хрусталика с трансформацией ее в нежную волокнистую соединительную ткань, склонную к дистрофическим изменениям и гиалинозу.
Патогенез вторичных катаракт многообразен. Одной из основных причин образования их у детей является неполное удаление хрусталикового вещества и капсулы во время операции. Важную роль в формировании вторичных катаракт у детей играет регенеративный процесс, точнее — пролиферация эпителия капсулы.
Наблюдается две формы катаракт такого генеза. Кольцевидная катаракта состоит из вновь образующихся атипичных хрусталиковых волокон, заключенных между остатками передней и задней капсулы и располагающихся по периферии.
Вторая форма (шары Адамюка — Элыпнига) является результатом вакуольного перерождения размножающихся клеток эпителия, увеличившихся в несколько раз. Они могут выстилать поверхность задней капсулы, напоминая лягушачью икру, или проминировать в переднюю камеру в виде гроздьев винограда.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Одной из часто встречающихся форм является вторичная катаракта в виде тонкой мембраны, которая возникает вследствие помутнения задней капсулы хрусталика в связи с оставшимся субкапсулярным слоем.
В формировании вторичной катаракты важную роль играет воспалительный процесс. Наличие в передней камере экссудата вместе с остатками хрусталикового вещества является основой для развития зрачковой мембраны.
Пигментные включения являются одним из часто выявляемых составных элементов вторичной катаракты. Это могут быть остатки разорвавшихся задних сращений или частички пигмента на поверхности пленки. Истинные пигментные катаракты, возникающие вследствие пролиферации пигментного эпителия радужки и ресничного тела, у детей встречаются редко.
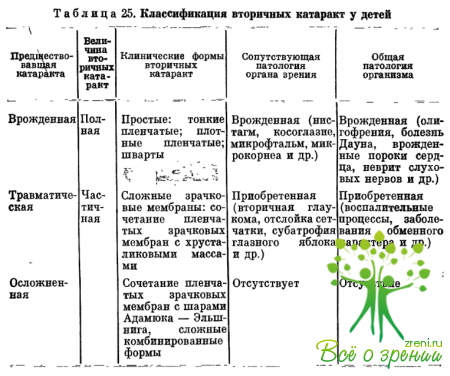
Вторичные катаракты очень разнообразны в связи с различными этиологическими, патогенетическими и клиническими факторами их формирования. В зависимости от характера зрачковой мембраны, отсутствия или наличия, а также степени выраженности сращений с окружающими структурами, васкуляризации, изменений заднего отрезка глаза наблюдаются различные формы, индивидуальные в каждом конкретном случае. Основные из них представлены в классификации, разработанной А. В. Хватовой и Н. Н. Арестовой (1980) (табл. 25).
Вторичные катаракты могут быть полными (занимают всю область зрачка) и частичными, а в зависимости от структуры простыми и сложными.
К простым относят пленчатые зрачковые мембраны различной толщины и плотности (тонкие, плотные, шварты). Тонкие полупрозрачные зрачковые мембраны в основном представляют собой фиброзно-измененную заднюю капсулу хрусталика.
Плотные пленчатые зрачковые мембраны грубые, непрозрачные, нередко кальцинированные. Шварты —это мощные разрастания соединительной ткани в области зрачка, они чаще сращены с рубцом роговицы, радужкой или ресничным телом, нередко васкуляризированы.
Чаще, чем простые, наблюдаются сложные вторичные катаракты, которые представляют собой сочетание пленчатых образований либо с остатками хрусталикового вещества, либо с шарами Адамюка - Элыпнига. Комбинированные вторичные катаракты включают все три элемента - пленку, хрусталиковое вещество и шары Адамюка - Элыннига.
Форма вторичной катаракты, ее клинические особенности, остаточная острота зрения и степень ее снижения по сравнению с ранее достигнутой имеют важное значение при определении показаний к удалению катаракты и сроков проведения операции, выбора рациональной тактики я метода хирургического лечения.
Хирургическое лечение вторичных катаракт показано при остроте зрения 0,2 и ниже, а также при значительном снижении остроты зрения, связанном с наличием оптического препятствия в области зрачка, по сравнению с уровнем, достигнутым в результате ранее проведенного хирургоплеоптического лечения первичной катаракты.
Вопрос о целесообразности и возможности удаления вторичной катаракты необходимо решать индивидуально, учитывая прогноз в отношении повышения остроты зрения и риск развития тяжелых осложнений в связи с повторным хирургическим вмешательством (нередко на глазу со значительными изменениями, возникшими после первой операции).
Необходимо принимать во внимание функциональное и анатомическое состояние второго глаза. Рискованным является удаление вторичной катаракты на единственном глазу, а также у детей с тяжелыми заболеваниями второго глаза. Вопрос о выполнении операции в таких случаях необходимо решать индивидуально в каждом конкретном случае.
Оптимальным для удаления вторичной катаракты является срок не раннее полугода после предшествовавшей экстракций катаракты (в связи с опасностью развития послеоперационных воспалительных осложнений) и не позднее 1 года с момента образования зрачковой мембраны из-за опасности развития амблиопии.
В связи с большой полиморфностью вторичных катаракт необходим дифференцированный подход к выбору наиболее рационального метода хирургического вмешательства в зависимости от клинической формы зрачковой мембраны, наличия и степени выраженности сращений ее с окружающими структурами глаза.
При тонких зрачковых мембранах можно произвести дисцизию, однако предпочтительнее извлечение пленки, в связи с тем, что остатки капсулы нередко могут явиться причиной рецидива вторичной катаракты. При тонких пленчатых катарактах рекомендуют выполнять капсулотомию, соскребывая лезвием дисцизионного ножа центральную часть сумки.
Полное удаление плотных и тонких пленок производят крючком или микрохирургическим пинцетом. При наличии сращений зрачковой мембраны с окружающими структурами предварительно рассекают их ножом Сато или микроножницами.
В тяжелых случаях с наличием обширных сращений более целесообразным может оказаться частичное удаление вторичной катаракты путем иссечения лоскута различной формы и размера.
Большинство хирургов извлекают вторичную катаракту через область зрачка, однако имеются сторонники удаления ее через базальную колобому. Установлена возможность удаления плотных вторичных зрачковых мембран с помощью витреотомов, используют также бимануальную технику, разнообразные специальные инструменты.
При обширных сращениях и заращениях зрачка производят иридокапсулэктомию, а также реконструктивные вмешательства — центрацию, создание зрачка, а при дефектах радужки — иридопластику. При сложных вторичных катарактах остатки хрусталиковых масс (после предварительного раздробления цистотомом), а также шары Адамюка — Элыннига выводят путем ирригации — аспирации, а затем извлекают пленчатую часть катаракты.
Операции при вторичных катарактах производят с использованием микрохирургической техники, в условиях сниженного внутриглазного давления, преимущественно через небольшие разрезы (1,5— 2,0 мм).
Применение канюлированных инструментов позволяет производить операции при сохраненной передней камере, что уменьшает ее травматичность. Для лечения вторичных катаракт с успехом применяют лазеры, из которых наиболее перспективным является неодимиевый IAg-лaзep.
В связи с применением дифференцированной хирургической тактики в зависимости от клинической формы зрачковой мембраны, а также микрохирургической техники значительно улучшились исходы удаления вторичных катаракт. По данным А. В, Хватовой и Н. Н. Арестовой (1980), после удаления вторичных катаракт, образовавшихся после экстракции врожденных катаракт, оптический эффект получен у 98,4% детей, повышение остроты зрения отмечено у 96% больных. Почти у половины больных достигнута острота зрения 0,3—1,0.
Прогноз в отношении восстановления остроты зрения при вторичных катарактах определяется достигнутым оптическим эффектом операции; уровнем остроты зрения, достигнутым в результате удаления врожденной катаракты, после которой сформировалась зрачковая мембрана; наличием и степенью выраженности изменений глаза; длительностью существования вторичной катаракты.


Комментариев 0