Заболевания задних зрительных путей у детей: терминология, диагностические критерии, классификация

Описание
Сообщение об остром инфекционном поражении ЦНС у ребенка, сопровождающемся транзиторпой слепотой, впервые опубликовано Е. Nettleship (1884). Позднее W. Gay (1893) и J.W. Barrett (1920) описали 12 детей с похожей симптоматикой, которая бы- да названа ими «мимолетным перебральным амаврозом у младенцев». Корковая слепота, вызванная травмой головы, была впервые описана V.Christiansen (1902).В литературе не приводится диагностических критериев корковой слепоты у детей. Согласно определению D.G. Marquis (1934), считающемуся универсальным для применения по отношению к пациентам любого возраста, корковая слепота — полная потеря зрительных ощущений, включая различение света и темноты. и отсутствие оптокинетического нистагма у пациентов с сохранными движениями глаз, зрачковыми реакциями и нормальным глазным дном.
Приобретенная корковая слепота у взрослых может отличаться от пре- или постнатальной корковой слепоты у детей. Зрительная система в раннем возрасте обладает определенной пластичностью и, следовательно, незрелый МОЗГ грудных детей может реагировать на поражение иначе, чем мозг взрослых. После публикации D.G. Marquis (1934) в арсенале офтальмологов появились новые методы диагностики, позволяющие локализовать поражение зрительных путей и оценить функциональные возможности пациентов любого возраста вне зависимости от их интеллектуального статуса.
Известно, что во внутриутробном периоде заболевания ЦНС определенной локализации вызывают не только поражения ностгеникулярных путей, но и нарушения развития зрительного нерва и сетчатки. Поражения ЦНС y младенцев обычно бывают генерализованными и приводят к комбинированным изменениям пре- и постгеникулярных зрительных путей, а также сочетаются с аметропиями, нарушениями аккомодации и зрачковых реакций, патологией стекловидного тела и сетчатки, глазодвигательными нарушениями.
Эти обстоятельства еще более усложняют топическую и дифференциальную диагностику и обусловливают неблагоприятные функциональные результаты. В то же время своевременная диагностика поражений постгеникулярных путей и/или корковых центров и адекватный мониторинг пациентов позволили бы подробнее изучить характер течения заболеваний и разработать оптимальную тактику реабилитации.
Следовательно, существующее определение корковой слепоты нуждается в критическом переосмыслении для его использования в педиатрии, так как если диагностические критерии не корректны, то выявление стойких корковых нарушений зрения крайне затруднительно.
О. van Nieuwenhuizen (1987) предложил определение «церебральные зрительные расстройства» для обозначения зрительных нарушений как следствия изменений ретрохиазмальной части зрительной системы. Он показал, что церебральные зрительные расстройства — одно из патологических проявлений детского церебрального паралича.
W.V. Good и соавт. (2001) в зависимости от имеющихся функциональных нарушений дифференцируют корковые зрительные поражения (сопровождаются снижением остроты зрения) и корковые зрительные дисфункции (расстройства процессов восприятия и интеграции на фоне нормальной остроты зрения), отмечая, что в основе этих патологических состояний лежат изменения различных анатомических структур.
Используемая в последнее время, в частности в цитируемых в данном разделе публикациях, терминология не всегда точно отражает локализацию некоторых поражений, обусловливающих зрительные нарушения у детей раннего возраста.
Поражения ЦНС различного генеза, развившиеся на ранних сроках гестации и являющиеся причиной нарушения зрительных функций, нередко локализуются вне корковых центров или не ограничиваются пределами одной лишь зрительной коры, индуцируя изменения постгеникулярных путей, трактов, хиазмы, развитие мальформаций зрительного нерва и сетчатки. В подобных ситуациях, особенно у пациентов в возрасте до 3 лет, трудно установить, какие из функциональных нарушений вызваны поражением того или иного отдела зрительного анализатора.
Ретрогеникулярные зрительные поражения у детей нередко сочетаются с нарушениями зрачковых реакций и подвижности глаз. В связи с этим представляется более предпочтительным для обозначения гетерогенной группы патологических состояний, характеризующихся изменениями задних зрительных путей на фоне поражений ЦНС, использовать определение «церебральные зрительные поражения», а не широко используемые в литературе термины «корковая слепота», «центральный амавроз» или «поражения зрительных корковых центров».
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Церебральные зрительные поражения — полиэтиологический синдром, обусловленный патологическими изменениями геникулостриарных (постгеникулярных) путей и сопровождающийся преходящими или стойкими нарушениями зрительных функций.
Иногда поражения постгеникулярных зрительных путей в литературе некорректно отождествляются с корковой слепотой. Такое определение не всегда применимо по отношению к детям раннего возраста с постгеникулярными поражениями в силу ряда обстоятельств.
Во-первых, полная потеря зрения может быть у детей с церебральными зрительными поражениями, локализующимися вне корковых центров, поэтому термин «корковая слепота» применим лишь по отношению к тем патологическим состояниям, при которых поражается затылочная кора, преимущественно область V1, и не может быть использован для обозначения заболеваний, при которых вовлекаются другие отрезки зрительного пути. Во-вторых, даже у младенцев с деструкцией первичной зрительной коры редко отмечают полное отсутствие зрительных ощущений.
В этих ситуациях более правомерен диагноз «поражение зрительных корковых центров». Таким образом, термин «церебральные зрительные поражения» является универсальным, так как объединяет различные состояния, при которых могут быть нарушения в любом отрезке постгеникулярных путей.
В некоторых публикациях не дифференцируются понятия «задержка зрительного созревания» и «церебральные зрительные поражения», что, на наш взгляд, некорректно. Задержка зрительного созревания — преходящее состояние, при кагором у младенцев происходят временные нарушения поведенческих зрительных реакций вследствие отставания в развитии зрительных функций по сравнению с нормальными детьми такого же возраста. D.B.Granet и соавт. (1993) справедливо акцентировали внимание офтальмологав на том обстоятельстве, что диагноз «задержка зрительного созревания» можно установить только ретроспективно.
Учитывая упомянутые противоречия и в связи с отсутствием общепринятой терминологии для обозначения патологических состояний задних зрительных путей, мы сочли целесообразным представить в этом разделе клиническую классификацию поражений зрительных путей в раннем детском возрасте, разработанную на основании анализа результатов обследования 272 пациентов и данных литературы.
Для характеристики периода воздействия ведущего повреждающего фактора, приведшего к поражению ЦНС и зрительных путей, нами были использованы определения, предложенные ранее Н.П. Шабановым и Л.В. Эрман (1984), выделяющими следующие периоды развития ребенка: препатальный (он подразделяется на эмбриональный и ранний фетальный периоды), перинатальный (состоит из антенатального или позднего фетального, интра- и неонатального периодов) и постнатальный. Ранний неонатальный период продолжается 6 дней 23 ч 59 мин, поэтому церебральные зрительные поражения, обусловленные патологией ЦНС, развившейся после рождения ребенка в раннем неонатальном периоде, мы относили к перинатальным.
Постнатальными мы считаем поражения, развившиеся у детей в возрасте 7 сут и старше, если они ранее были оценены неонатологами, невропатологами и офтальмологами как здоровые. Рано приобретенные нарушения диагностируют у детей после завершения 4-й недели жизни. Период раннего детского возраста объединяет периоды новорожденное™ (до 28-го дня жизни), грудного возраста (до 12 мес жизни) и преддошкольный (1-3 года).
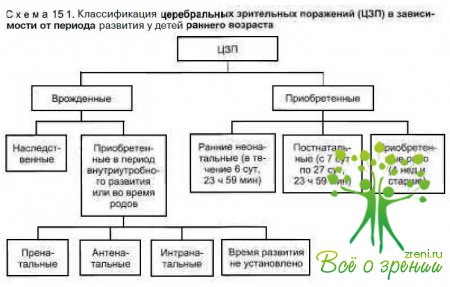
Суммируя вышесказанное, классификацию поражений зрительных путей у детей можно представить в виде следующей схемы (схема 15.1). Мы выделяем две основные группы церебральных зрительных поражений (ЦЗП) — врожденные (наследственные и приобретенные во внутриутробном периоде) и приобретенные. В зависимости от периода развития церебральные зрительные поражения у детей подразделяются на четыре формы: пренатальные, перинатальные, постнатальные и рано приобретенные поражения, а также поражения с неустановленным временем развития.
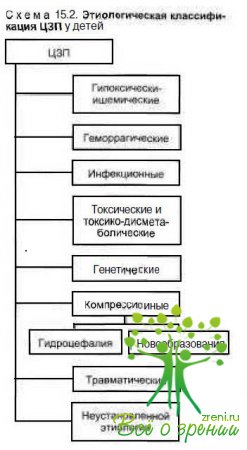
При оценке этиологических факторов мы в соответствии с рекомендациями «Классификации перинатальных поражений нервной системы у новорожденных», составленной Российской ассоциацией специалистов перинатальной медицины, выделяем следующие основные группы церебральных зрительных поражений: генетические, токсико-дисметаболические, гипоксически- и геморрагические, инфекционные, травматические, неустановленной этиологии и др. (схема 15.2).
Точно установить этиологию церебральных зрительных поражений у детей раннего возраста удается не всегда. Например, нередко нарушения зрительных функций выявляют у детей с гидроцефалией. Причиной развития церебральных зрительных поражений в этих случаях могут быть как компрессия зрительных путей, так и ишемические нарушения. В то же время гидроцефалия часто развивается у пациентов с перивентрикулярной лейкомаляцией (ПВЛ) или перивентрикулярными кровоизлияниями II—III степени. Этим пациентам в настоящее время относительно редко проводят нейроофтальмологическое обследование в первые недели жизни, т.е. до момента выявления гидроцефалии и проведения шунтирующей операции, что обусловливает недооценку ПВЛ и ПВК в этиопатогенезе церебральных зрительных поражений. Важно отметить, что каждое из этих состояний может играть приоритетную роль в развитии церебральных зрительных поражений у детей в пре-, пери- и постнатальном периодах.
В зависимости от длительности зрительных нарушений мы выделяем два типа поражений — транзиторные (преходящие) и перманентные (стойкие). Транзиторные церебральные зрительные поражения включают поражения зрительных путей различной этиологии, которые самопроизвольно регрессируют без резидуальных зрительных расстройств. Стойкие церебральные зрительные поражения — поражения постгеникулярных зрительных путей различной этиологии, при которых после достижения ремиссии не отмечается улучшения зрительных функций либо происходит их частичное восстановление.
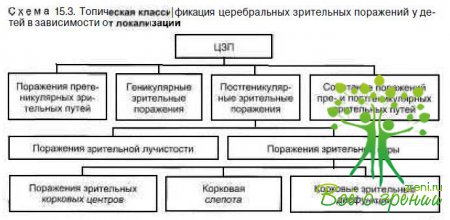
В зависимости от локации поражения, обусловливающего зрительные нарушения, и состояния зрительных функций для использования в клинической практике можно выделить (с некоторыми комментариями) следующие формы поражений зрительных путей и «пограничных» состояний, встречающихся у детей раннего возраста (схема 15.3.):
- прегеникулярные (поражения зрительного нерва, и/или хиазмы, и/или зрительных трактов);
- геникулярные и постгеникулярные (ретрогеникулярные);
- корковые зрительные (поражения зрительных корковых центров, корковая слепота, корковые зрительные дисфункции);
- сочетанные (поражения зрительных пре- и ретрогеникулярных путей, и корковых центров);
- задержка зрительного созревания.
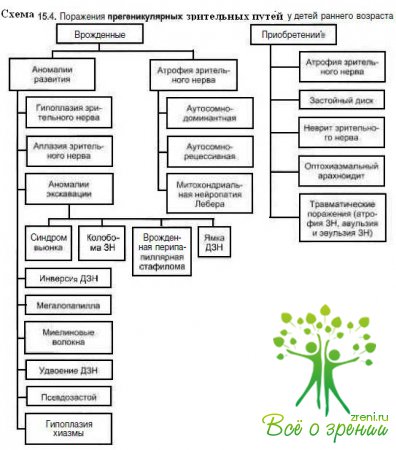
Прегеникулярные поражения у большинства пациентов сопровождаются изменениями на глазном дне. У детей раннего возраста, как правило, отмечают сочетанные поражения передних и задних зрительных путей, а селективные изменения постгеникулярких зрительных путей относительно редки. Различные нозологические формы прегеникулярных поражениий (схема 15.4) подробно описаны в соответствующих главах монографии.
В клинической практике, особенно у детей раннего и впредь до школьного возраста, трудно дифференцировать корковые зрительные поражения и корковые зрительные дисфункции. Зрительные корковые дисфункции — поражения экстрастриарных отделов коры, при которых нарушены процессы восприятия и интеграции на фоне нормальной остроты зрения. Установить диагноз «зрительные корковые дисфункции» у детей в возрасте до 6— 7 лет сложно, поскольку у пациентов из этой возрастной группы невозможно проведение надежного психофизического тестирования. Экстрастриарные дисфункции обычно характеризуются менее грубой симптоматикой и в отличие от корковых зрительных поражений не сопровождаются снижением остроты зрения и изменениями полей зрения.
Исключением из этого правила являются поражения 18-го и 19-го полей Бродмана, при которых отмечают квадрантоптические (V1-подобные) дефекты в поле зрения даже в случае сохранности области V1 и зрительной лучистости. Характер приобретенных дисфункций, связанных с поражениями зрительной ассоциативной коры у взрослых, во многом объясняет поведенческие нарушения, наблюдаемые у детей раннего возраста с церебральными, зрительными поражекиями, вовлекающими области V1, V2 и V3.
Учитывая, что в основе этих патологических состояний лежат изменения разных анатомических структур, верификация (или, скорее, прогнозирование) корковых зрительных дисфункций у детей раннего возраста возможна только с помощью радиологических и эле строф изиологических исследований.
Например, повреждения вентромедиальных зрительных ассоциативных корковых центров наряду с дефектами поля зрения (острота зрения при этом может оставаться нормальной) вызывают разнообразные зрительные дисфункции: ахроматопсию, алексию (с аграфией или без нее), зрительную агнозию, в частности прозопагнозию, зрительную невнимательность (обычно при поражениях правой теменной доли) и др. Родители этих детей обычно отмечают поведенческие нарушения, свидетельствующие о зрительных дисфункциях. В то же время у детей с корковыми зрительными дисфункциями нередко регистрируются нормальные ЗВП и ЭРГ, а в возрасте 3 лет и старше может быть высокая (0,8—1.0) острота зрения (при условии узнавания ими символов, что определяется типом ассоциативных расстройств и зависит от локализации поражения, а также возраста, в котором оно развилось).
В таких ситуациях диагноз может быть установлен на основании результатов офтальмологических, электрофизиологических, нейрорадиологических исследований (по характерной локализации поражений) и консультации психоневролога.
Клинические и функциональные критерии для диагностики церебральных зрительных поражений у младенцев можно представить следующим образом:
- нормальные зрачковые реакции (Может отмечаться афферентный зрачковый дефект или гемиакинезия );
- отсутствие патологии на глазном дне или наличие офтальмоскопических изменений, не соответствующих типу и/или тяжести зрительных расстройств (У 75—84 % детей с пери- и постнатальными или рано приобретенными церебральными зрительными поражениями изменения на глазном дне отсутствуют, но у 16—25 % выявляется атрофия зрительного нерва. Между тем лишь у 15 % детей с пренатальными церебральными зрительными поражениями нет изменений на глазном дне. У 65 % больных с пренатальными поражениями постгеникулярной локализации отмечаются лисплазия или аномалии диска зрительного нерва, у 20 % — атрофия зрительного нерва.);
- отсутствие оптокинетического нистагма (Данный симптом характерен для больных с корковой слепотой и тяжелыми сочетании поражениями первичной зрительной коры и зрительной лучистости. При поражениях зрительной лучистости и зрительных корковых центров меньшей тяжести оптокинетический нистагм может быть сохранен. Кроме того, у II—22 % детей с церебральными зрительными поражениями встречается моторный нистагм.);
- нормальная ЭРГ{За исключением ситуаций, когда имеются сочетанные поражения, например у детей с церебральными зрительными поражениями и колобомой зрительного нерва, сетчатки и сосудистой оболочки или ретинопатией недоношенных и т.д.);
- изменения ЗВП (Необходимсучитывать, что ЗВП, регистрируемые в ответ на вспышку или реверсивные паттерны от электрода, расположенного в точке inion, могут быть нормальными при постгеникулярных поражениях, например при односторонних поражениях первичной зрительной коры, характеризующихся высокой (0,6—1,0) остротой зрения и гомонимной гемианопсией с сохранением макулы, и даже при двусторонней деструкции зрительных корковых; центров. В связи с этим нередко для диагностики церебральных зрительных поражений применяют различные модификации метода регистрации ЗВП — запись с двух латерально расположенных эле юродов или топографическое картирование ЗВП.);
- обнаружение изменений « проекции зрительных путей при HС. Г и/или нейрорадиологических исследованиях (Изменения выявляют у 90—95 % детей с церебральными зрительными поражениями.).
Ниже представлены многочисленные клинические примеры (один из них в данном разделе), которые иллюстрируют нюансы нейроофтальмологической диагностики и формулировки офтальмологического диагноза у детей первых месяцев жизни с использованием предлагаемых критериев и классификации.
Ребенок от первой беременности, протекавшей с токсикозом в первой половине и угревой выкидыша. На 27—28-й неделе на основании УЗИ и эхо-КГ установлен диагноз: задержка внутриутробного развития плода, гипоксия плода. Роды на 29-й неделе гестационного возраста. Масса тела ребенка при рождении составляла 980 г. Опенка по шкале Апгар — 2/3 б. С первых минут жизни ребенок переведен на искусственную вентиляцию легких, которая продолжалась до 17-х суток.
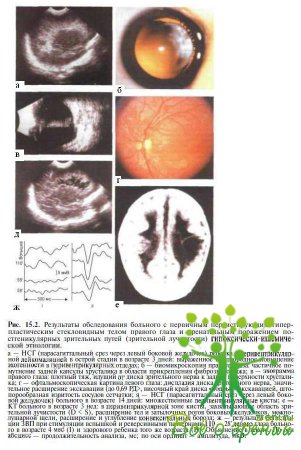
В возрасте 3 дней при НСГ диагностирована острая перивентрикулярная лейкомаляция (рис. 15.2, а), в возрасте 14 дней — кистгоная перивентрикулярная лейкомаляция (рис. 15.2, л). При офтальмоскопия зафиксированы следующие изменении: OD — писк зрительного нерва деформирован, от него отходит фиброваскулярный тяж, прикрепляющийся к задней капсуле хрусталика (рис. 15.2, б, в); ОS — диск зрительного нерва розовый, экскавация значительна расширена (по горизонтали до 0,89 РД), сосуды штопорообразно извиты, имеют нормальный калиф (рис. 15.2, г). При биомикроскопии определено помутнение задней капсулы хрусталика в месте фиксации тяжа (рис. 15.2, б). Диаметр роговицы справа — 7,5 мм, слева — 9,0 мм. При В-сканировании правого глаза выявлены признаки лерсистирующей фетальной сосудистой системы (рис. 15.2, в). Переднезадняя ось правого глаза составляла 17,2 мм, левого — 18,7 мм. ЭРГ обоих глаз в пределах нормы, ЗВП на вспышку не регистрируются.
При иммунологических исследованиях крови дня исключения ТОRСН-инфекции увеличения титров и не обнаружено.
При нейросонографии и КТ, проведенных в возрасте 3 нед, обнаружены грубые множественные перивентрикулярные кисты с обеих сторон (рис. 15.2, д, е). При повторной регистрации ЗВП в возрасте 4 мес отмечено при стимуляции левого глаза появление ответов на вспышку и паттерны с размерами ячеек 110—28° (рис. 15.2, ж), но латентность компонента — Р100 составляла 168 и 171 мс, а амплитуда - всего 12 и 9 мкВ (возрастные нормативы варьируют в пределах 125— 140мси25— 16мкВ соответственно). Ответы на 55' и 28' отсутствовали. Ребенок не следил за предметами и плохо фиксировал взгляд, имелась девиация правого глаза к виску до по Гиршбергу.
Диагноз соответственно предлагаемой схеме формулируется следующим образом: ОU — пренатальное поражение постгеникулярных зрительных путсй гипоксически-ишемической этиологии, ОБ — дисплазия зрительного нерва (синдром расширенной экскавации); 00 — микрофтальм, микрокорнеа, первичное персистируюшее гиперпластическое стекловидное тело, частичная атипичная врожденная катаракта, содружествскнос постоянное монолящмльное нсtаккомодационное расходящееся косоглазие, OU - амблиопия (ОD) > ОS).
В данном случае диагноз «пренатальное поражение постгеникулярных зрительных путей гипоксически-ишемической этиологии» основывается на результатах клинического осмотра, НСГ, КТ и электрофизиологических исследований. Выраженные перивентрикулярные кистозные изменения белого вещества головного мозга, обнаруженные при НСГ и КТ, свидетельствуют о поражении зрительной лучистости. Этиология процесса установлена на основании ультразвукового обследования плода, сведений из акушерского анамнеза, отрицательных результатов иммунологических исследований, данных КТ и МРТ. Вывод о пренатальном генезе рассматриваемых изменений подтверждается данными акушерского анамнеза, параклинических исследований и офтальмоскопическими находками.
Задержка зрительного созревания — транзиторное отсутствие поведенческих зрительных реакций у клинически здоровых младенцев вследствие запаздывания развития зрительных функций по сравнению с нормальными детьми того же возраста. Пролонгирование сроков появления приобретенного зрения нередко сочетается с отставанием развития других сенсорных сфер (например, слуха). Данный диагноз может быть установлен как презумптивный в случае нарушений поведенческих зрительных реакций у клинически здоровых детей в возрасте 2—4 мес, у которых регистрируются нормальные ЭРГ и ЗВП и нет изменений головного мозга поданным НСГи МРТ.
Задержку зрительного созревания можно предполагать также у детей с поражениями ЦНС, у которых нет изменений ЭРГ и ЗВП, и патологии в проекции зрительных путей по данным нейросонографии, КТ и МРТ. Задержку зрительного созревания можно подозревать только у грудных детей, не страдающих заболеваниями глаз (включая аметропии) или неврологическими расстройствами, сопровождающимися глазодвигательными нарушениями. Точно диагностировать задержку зрительного созревания у детей первого года жизни можно только ретроспективно в ходе длительного наблюдения. У пациентов с задержкой зрительного созревания в возрасте 6— 7 мес отмечают самопроизвольное появление адекватных этому периоду жизни зрительных реакций, а при повторном нейроофтальмологическом обследовании, включающем примене-ЭРГ, и методов лучевой диагностики, не выявляют изменений в области зрительных путей и/или корковых центров.
Статья из книги: Зрительные функции и их коррекция у детей | С.Э. Аветисов, Т.П. Кащенко, А.М. Шамшинова.


Комментариев 0