Этиология и патогенез церебральных зрительных поражений

Описание
Причинами развития церебральных зрительных поражений у детей являются перинатальная гипоксически-ишемическая энцефалопатия, гидроцефалия или нарушения функции шунта, внутриутробные и постнатальные инфекции ЦНС и внутренних органов, болезни накопления, черепномозговые травмы, интраоперационная гипотония, краниовертебральная ангиография, лейкемия, хромосомные аберрации, интракраниальные артериовенозиые мальформаиии или новообразования и осложнения, возникающие при их хирургическом лечении, химио- и радиотерапии, интоксикации, в частности отравления угарным газом или побочные эффекты при использовании лекарственных препаратов.В раннем возрасте церебральные зрительные поражения чаще всего (у 48 % пациентов) развиваются в результате пренатальной патологии ЦНС. Перинатальные и постнатальные или рано приобретенные заболевания ЦНС являются причинами постгеникулярных зрительных поражений соответственно у 30 и 17 % больных в возрасте до 3 лет.
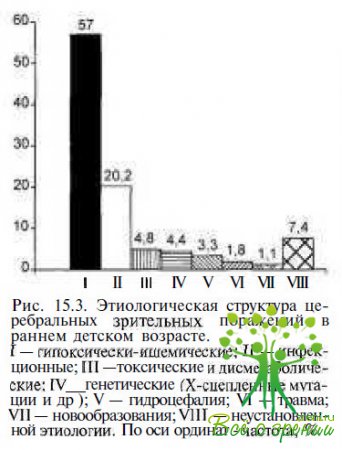
Гипоксически-ишемические моррагические поражения ЦНС — ведущая причина (57 % от общего количества больных) церебральных зрительных поражений у детей в возрасте до 3 лет (рис. 15.3). Изменения постгеникулярных зрительных путей у новорожденных с гипоксически-ишемическими поражениями обусловлены перивентрикулярной или кортикальной лейкомаляцией, фокальными или диффузными ишемическими поражениями вещества мозга, некрозом базальных ядер и зрительных бугров, внутримозговыми перивентрикулярными кровоизлияниями различной степени тяжести, кровоизлияниями в зрительный бугор и сосудистые сплетения.
Гипоксически-ишемические церебральные зрительные поражения в пренатальном периоде часто (приблизительно у 6 % от общего количества больных с постгеникулярными поражениями в возрасте до 3 лет) развиваются у детей от многоплодной беременности, в частности рожденных после экстракорпорального оплодотворения, вследствие грубых изменений вещества мозга (ПВК с последующим формированием вентрикуломегалии, порэнцефалические кисты и др.). Значительное увеличение частоты развития постгеникулярных зрительных поражений у детей из двойни (как Moнo-, так и дизиготной) связано с нарушениями фетального кровообращения, например с прямым артериальным или венозным анастомозом плацентарного кровотока у близнецов.
У 75-87 % пациентов с поражениями постгеникулярных зрительных путей, развившимися вследствие преперинатальной гипоксии или асфиксии, обычно имеются неврологические нарушения (квадри- или гемиплегия, парезы, судороги, микроцефалия, краниостеноз и др.). V.C.H.Wong (1991) обнаружил неврологическую симптоматику при врожденных церебральных зрительных поражениях у 100 % детей, при приобретенных — у 88 %. Судороги отмечают у 53 % детей с церебральными зрительными поражениями. Пароксизмы могут вызывать транзиторные корковые зрительные нарушения. Применение антиконвульсантов тоже может вызывать стойкие или транзиторные церебральные зрительные поражения. В то же время адекватная противосулорожная терапия иногда приводит к улучшению зрительных функций у детей с церебральными зрительными поражениями.
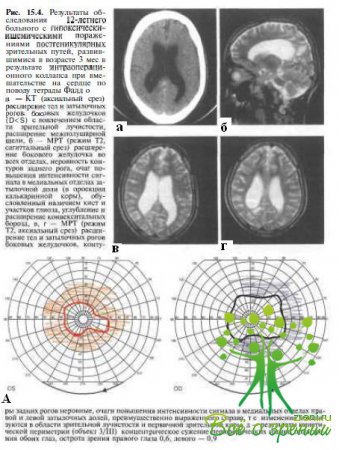
В постнатальном периоде гипоксически-ишемические и геморрагические поражения постгеникулярных зрительных путей развиваются в результате гипотонии или остановки сердца при кардиохирургии (рис. 15.4)
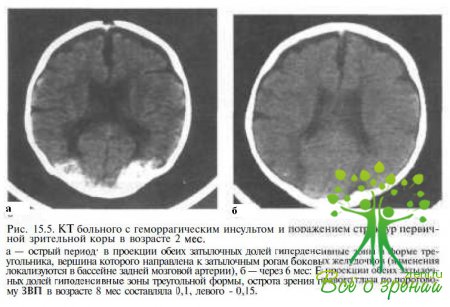
или вмешательствах на кишечнике (11 % больных), субдуральных и субарахноидальных кровоизлияний различной этиологии (12 %), геморрагического (рис. 15.5) инсульта (3 %), синдрома сдавленна (2 %), утопления (2 % и отравления угарным газом (4 %).
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Наиболее адекватно объясняет морфогенез поражений постгеникулярных зрительных путей, развившихся в результате интраоперационных, респираторных и травматических гипоксических нарушений, теория «барьерных зон» R.Lindenberg и H.Spatz (1936), согласно которой при транзиторных эпизодах церебральной гипотензии более других повреждаются от гипоксии так называемые барьерные зоны, расположенные между областями, кровоснабжаемыми за счет распределения ветвей трех основных мозговых артерий. Наиболее уязвимыми по отношению к гипоксии являются затылочная зрительная и премоторная области, а также (в меньшей степени) теменные зоны. Транзиторная или стойкая корковая слепота после черепно-мозговых травм (как при прямых воздействиях, так и контрударах) также обусловлена острой гипоксией вследствие вазоспазма, вызванного мгновенным смешением мозга и внезапной тракцией базиллярной сосудистой системы. Спазм сосудов индуцирует ишемическую гипоксию.
Снижение кровоснабжения коры в связи с гипоксией, вызнанной разными причинами, приводит к реактивной гиперемии и в дальнейшем к острому локальному отеку мозга и его ишемии. Даже относительно непродолжительная гипоксия может завершаться селективным кортикальным (ламинарным) некрозом (см. рис. 15.5), что отмечали ранее W.F. Hoyt и F.B. Walsh (1958), описавшие пациентку с корковой слепотой, развившейся через несколько дней после остановки сердца.
Транзиторная корковая слепота у ребенка с острым гломерулонефритом, обусловленная ишемией и отеком мозга вследствие артериального спазма на фоне вторичной артериальной гипертензии, описана J.R. Stallworth и R.L. Waldron (1997).
Проанализировав результаты KT и МРТ у 14 пациентов различного возраста с транзиторной корковой слепотой и преходящими полиморфными неврологическими отклонениями на фоне гетерогенной группы заболеваний, N.J. Patronas и М. Argyropoulos (1992) пришли к выводу, что в ряде случаев подобная симптоматика вызвана церебральными венозными тромбозами.
У детей с эпилепсией обратимая корковая слепота нередко развивается на фоне приступов двигательных пароксизмов, что послужило поводом для обозначения ее терминами «иктальная слепота» или «status epilepticus amaurotikus». Зрение в этих случаях может частично или полностью восстанавливаться самопроизвольно, а также после купирования судорог антиконвульсантами или в результате локальной височно-теменной резекции мозга. Е Shahar и соавт. (1996) описали 3-месячную девочку с судорожным синдромом и «status epilepticus amauroticus» — последствиями локальной корковой дисплазии.
После фокальной резекции участка мозга в рострокаудальном пространстве латеральной височной доли у девочки исчезли судороги и восстановилось нормальное зрение.
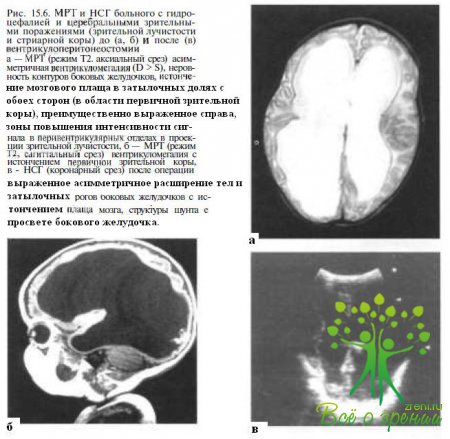
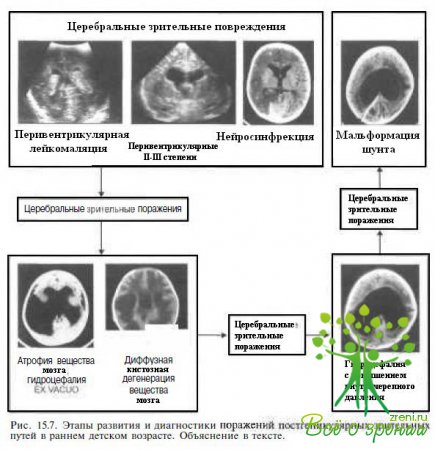
У 9—13 % детей (см рис 15.3) транзиторные или стойкие церебральные зрительные поражения развиваются вследствие гидроцефалии или мальформаций шунта (рис 15.6) При гидроцефалии чаше происходит повреждение прегеникулярных путей. Постгеникулярные поражения встречаются реже и могут быть обусловлены компрессией задней мозговой артерии и последующим ламинарным некрозом зрительной коры.
M.B.Connolly и соавт. (1991) сообщили о 3 младенцах с врожденной гидроцефалией и сниженным вследствие постгеникулярных нарушений зрением. Почти сразу же после шунтирующей операции у них отмечено восстановление зрения. Авторы объясняют этот феномен улучшением перфузии затылочных долей после нормализации внутричерепного давления.
H.A.Arroyo и соавт. (1985) исследовали 24 пациента со слепотой, развившейся вследствие гидроцефалии. У 19 из них были прегеникулярные поражения, у 5 — постгеникулярные. У всех пяти детей с постгеникулярными поражениями при КТ выявлялись моно- или билатеральные изменения в области затылочных долей. Развитие постгеникулярных поражений у пациентов было вызвано дисфункцией вентрикулоперитонеального шунта, приводившей к быстрому увеличению внутричерепного давления и нарушениям артериальной циркуляции задних отделов мозга.
Через 10 лет после успешных шунтирующих операций приблизительно 2 % детей слепнут вследствие эпизодических повышений внутричерепного давления из-за нарушений функции шунта (например, обструкции) или после его удаления. Даже при относительно высокой остроте зрения у 52 % детей с компенсированной в результате шунтирования гидроцефалией отмечают серьезные когнитивные зрительные дисфункции, причиной которых является повреждение затылочной коры: проблемы ориентации в новом месте, нарушения восприятия цвета движения, формы объектов, узнавания лиц и предметов.
Когнитивные зрительные дисфункции при поражениях зрительных корковых центров (независимо от их этиологии) определяются даже у детей с нормальными остротой и полем зрения, существенно ограничивая их коммуникативные и социальные возможности.
В ряде случаев сложно установить доминирующий этиологический фактор. Например, у новорожденных с пре- или актснигальными гипоксически-ишемическими или инфекционными поражениями ЦНС патологические изменения постгеникулярных зрительных путей, как правило, развиваются уже к моменту появления на свет. Эти изменения могут быть связаны с повреждением зрительной лучистости у детей вследствие перивентрикулярной лейкомаляции и/или перивентрикулярных кровоизлияний. На фоне внутриутробной нейроинфекции часто возникают ишемические некрозы белого вещества мозга, которые приводят к повреждениям зрительных путей и/или стриарной коры. В первые дни жизни нейроофтальмологическое обследование обычно не проводят и нередко патология задних зрительных путей остается незамеченной до возраста 3—4 мес, когда родителей этих пациентов начинает беспокоить отсутствие у младенцев зрительной реакции на раздражители.
Если же у детей развивается гидроцефалия, то их зрительные нарушения, установленные при нейроофтальмологическом обследовании и связанные с поражениями зрительных путей, ассоциируют обычно с повышением внутричерепного давления. Высокая частота гидроцефалии в этиологической структуре церебральных зрительных нарушений в ряде случаев объясняется именно поздней диагностикой. В то же время гидроцефалия может вызывать как первичные, так и дополнительные повреждения мозга в проекции задних и передних зрительных путей. Компрессионные, ишемические или деструкгавные нарушения при гидроцефалии усугубляют течение ранее существовавших (но в силу обстоятельств не диагностированных!) изменений постгеникулярных зрительных путей (рис. 15.7).
R.Huo и соавт. (1999), изучив этиологию церебральных зрительных поражений у 170 детей в возрасте до 15 лет, также отмечали преобладание гипоксически-ишемических нарушений (46,5 %) среди других причин изменений постгеникулярной локализации.
Постнатальная или рано приобретенная гипоксия была причиной церебральных зрительных поражений лишь в 10 % случаев, перинатальная гипоксия, тромбоз или эмболия сосудов мозга - в 36,5 %.
Незначительные расхождения данных об этиологической структуре церебральных зрительных поражений, приводимых разными авторами, объясняются различиями в возрастном составе наблюдаемых пациентов, а также отличиями в этиологических критериях. В частности, R.Huo и соавт. (1999) рассматривают пароксизмы и недоношенность в качестве самостоятельных причин церебральных зрительных поражений, тогда как мы при определении этиологии постгеникулярных поражений у недоношенных выделяем доминирующий симптомокомплекс. Например, поражения зрительных путей у недоношенных детей, связанные с ПВК II—III степени или ПВЛ, мы трактуем как геморрагические или гипоксически-ишемические, хотя у 85 % этих пациентов развивается гидроцефалия, приводящая к дополнительным компрессионным и ишемическим нарушениям зрительных путей у этих пациентов. Между тем данные изменения являются вторичными и лишь усугубляют течение уже существующих повреждений. Естественно, что пароксизмы обычно являются следствием гипоксических или инфекционных поражений головного мозга и крайне редко могут рассматриваться как непосредственная причина церебральных зрительных поражений. Хорошо известно, что у детей и взрослых транзиторные или перманентные зрительные нарушения нередко развиваются на фоне судорог, но их генез также связан с фокальной ишемией головного мозга.
Второй ПО частоте (12—30 %) причиной стойких церебральных зрительных поражений у детей являются менингоэнцефалиты и энцефалиты, возникающие на фоне бактериальной (сифилис, пневмо- или менингококковой, микоплазменной и др.) или TORCH-инфеклии (см. рис. 15.3). Пре-, пери- и постнатальные поражения ретрогеникулярных зрительных путей развиваются вследствие перенесенных нейроинфекций у 30, 5 и 24 % детей соответственно.
Описаны патология постгеникулярных зрительных путей и глазодвигательные нарушения у детей с малярией.
T.A.Wohl и соавт. (1991) наблюдали ребенка с абсцессом затылочной доли, развившимся вследствие гематогенной бактериальной диссеминации из ротовой полости. В течение 5 дней девочка с фебрильной температурой и насморком предъявляла жалобы на головную боль и появление пятна перед глазом. При KT патологии не выявили. Из-за отрицательной динамики в состоянии и изменений в цереброспинальной жидкости в последующие дни были проведены KT с контрастированием и M РТ, позволившие верифицировать абсцесс правой затылочной доли. Острота зрения обоих глаз составляла 1,0, а при периметрии была обнаружена левая гомонимная гемианопсия. После эвакуации гноя и антибиогикотерапии девочка выздоровела, но левая нижняя квадрантопсия сохранялась у пациентки при обследовании через год.
S.J. Givre и J.S. Mindel (1998) сообщили о больном с двусторонним саркоидозным поражением менингеальной оболочки и паренхимы мозга в области затылочных долей, сопровождающимся светобоязнью и концентрическим сужением поля зрения. Острота зрения, зрачковые реакции и глазное дно у пациента оставались нормальными.
Травматические повреждения постгеникулярных зрительных путей приводят к временным или постоянным нарушениям зрения у 2—10 % детей в разных возрастных группах. Иногда поражения зрительных путей являются результатом черепно-мозговой травмы вследствие жестокого обращения с детьми (0,8 % больных в возрасте до 3 лет).
В литературе встречаются сообщения о казуистических церебральных зрительных поражениях, связанных с внутриутробным повреждением головного мозга при амниоцентезе во втором триместре беременности.
Зрительные дисфункции могут быть результатом прямой травмы затылочной области или повреждений в зоне, противоположной точке удара, при травме лобной области (рис. 15.8).
Е.М.Кауе и Негекс (1986) описали 6 детей с транзиторной слепотой после черепно-мозговой травмы. У 5 детей зрительные функции восстановились в течение 12 ч и менее после травмы. У 6-ГО пациента, ослепшего после удара по затылку бейсбольной битой, на первых порах зрение восстановилось только до светоощущения. При КТ определялся отек в области обеих затылочных долей. Через неделю после травмы острота зрения стала постепенно улучшаться и достигла 1,0 к 14-му дню, но при периметрии выявлялся нижний гомонимный дефект. При повторной КТ спустя 4 года была диагностирована энцефаломаляция обеих затылочных долей. Хотя изменений в поле зрения не было обнаружено, а острота зрения как и прежде составляла 1,0, пациент предъявлял жалобы на эпизодически возникающие затемнения в левой половине поля зрения обоих глаз.
Наряду с потерей зрения, развивающейся сразу же после черепно-мозговых травм, встречаются зрительные нарушения, возникающие со значительным интервалом во времени. S.H.Greenblatt (1973) утверждал, что задержка в развитии церебральных зрительных поражений особенно распространена у взрослых пациентов с мигренью в анамнезе. Автор связывал данный феномен со свойственной этим больным вазомоторной лабильностью.
Токсические и токсико-дисметаболические поражения ЦНС являются причиной поражений геникулостриарных зрительных путей у 4,5—16 % детей. Пренатальные поражения пре- и постгеникулярной локализации нередки у детей, мамы которых принимали во время беременности наркотики или различные лекарственные препараты (бутадион, метотрексат и др.). У детей старшего возраста стойкая или транзиторная корковая слепота может быть следствием лекарственной интоксикации. В литературе описаны случаи развития обратимой корковой слепоты у детей и взрослых после приема амфетамина, нифедипина, а-интерферона, винкристина, цисплатина, циклоспорина (после трансплантации органов или костного мозга) и др.
Генетические заболевания являются причиной геникулостриарных зрительных нарушений приблизительно у 4—6 % детей. W.W.Marsh и D.L.Hursl (1991) сообщили о ранней манифестации Х-сцепленной адренолейкодистрофии у 20-месячного младенца, первыми проявлениями которой были корковая слепота и эпилептический статус. При КТ были обнаружены отек мозга и инфаркт в зоне «водораздела». Известны случаи церебральных зрительных поражений, сочетающихся с аномалиями прегеникулярных зрительных путей, у детей с синдромом эпидермального невуса — вариантом себорейного невуса Ядассона, синдромом Эйкарди идр. При МРТу таких пациентов обычно диагностируют лиссэнцефалию, шизэнцефалию, кольпоцефалию и др.
L Tranebjaerg и соавт. (1995) описали Х-сцепленное заболевание у членов норвежской семьи, характеризующееся корковой слепотой, прогрессирующей нейросенсорной тугоухостью, дистонией, переломами и задержкой психического развития. Геи, ответственный за развитие болезни, был сцеплен с локусом DXS 101 в Xq22.
Среди интракраниальных новообразований, вызывающих церебральные зрительные поражения удетей, J.S.Leo и J.T.W. van Dalen (1988) отмечают менингиомы различной локализации и астроцитомы, вовлекающие преимущественно хиазму, постгеникулярные пути и гипоталамус.
V.C.Wong (I991) отметил, что у детей с врожденной корковой слепотой функциональный прогноз более пессимистичный, чем при приобретенных поражениях. Благоприятный исход отмечен у детей с корковой слепотой, развившейся во время кардиохирургических вмешательств в результате коллапса. Период восстановления зрения у этих детей варьировал от 2 нед до 5 мес. У 7 из 27 детей с приобретенной корковой слепотой отмечено полное восстановление остроты и поля зрения.
Таким образом, этиология церебральных зрительных поражений у детей отличается выраженным полиморфизмом в различных возрастных группах. Основными причинами церебральных зрительных поражений у детей являются гипоксически-ишемические и геморрагические заболевания ЦНС, нейроинфекции, черепно-мозговые травмы и гидроцефалия.
Статья из книги: Зрительные функции и их коррекция у детей | С.Э. Аветисов, Т.П. Кащенко, А.М. Шамшинова.



Комментариев 0