Врожденные глаукомы. Диагностика и клиника

Содержание:
Описание
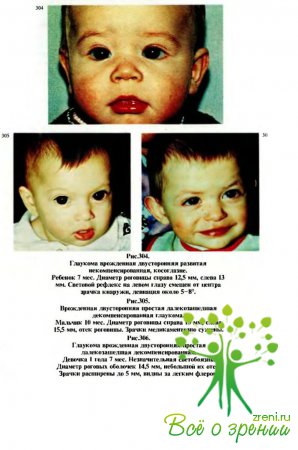
Термин „врожденные глаукомы" (син.: гидрофтальм) является собирательным и объединяет группу заболеваний глаз у детей младенческого и раннего возраста, проявляющихся прогрессирующим патологическим увеличением (растяжением) глазного яблока и истончением его капсулы вследствие повышения внутриглазного давления (рис.304), экскавацией диска зрительного нерва, снижением остроты и сужением поля зрения вплоть до абсолютной слепоты в то же время необходимо подчеркнуть, что своевременная диагностика и безотлагательное хирургическое лечение этой патологии позволяют в большинстве случаев сохранить зрение.
В основе повышения офтальмотонуса при гидрофтальме лежит недоразвитие (или неправильное развитие) дренажной зоны глаза, в связи с чем затруднен отток внутриглазной жидкости и нарушен гидродинамический баланс в глазу.
На клиническую симптоматику гидрофтальма решающим образом влияет тот факт, что ткани глаза ребенка первых лет жизни легкорастяжимы и изменения уже в ранних стадиях заболевания возникают практически во всех структурах глазного яблока.
В отличие от этого при глаукомах взрослых патологическое влияние повышенного офтальмотонуса в первую очередь сказывается на решетчатой пластинке и зрительном нерве.
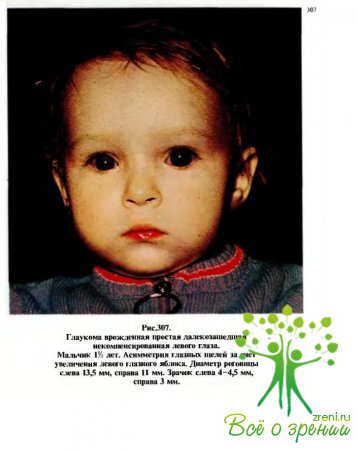
В75 % случаев заболевание бывает двусторонним (рис.305, 306) и лишь у 25 %больных — односторонним (рис.307), причем у большинства детей диагноз может быть установлен (или заподозрен) акушером-гинекологом и микропедиатром уже при рождении.
Тяжесть процесса и темпы его развития зависят от степени дефекта развития путей оттока: чем больше он выражен, тем раньше клинически проявляется болезнь. При ранних (при рождении и в первые месяцы жизни) и выраженных клинических проявлениях заболевание протекает наиболее тяжело и имеет сомнительный прогноз. И, наоборот, если симптоматика развивается медленно, постепенно (к 4—6 мес жизни), прогноз при правильном лечении становится благоприятнее.
В целом же врожденные глаукомы с полным основанием относят к потологаи первого года жизни ребенка, поскольку в этом возрасте она проявляется более чем у 90 %детей.
↑ Ранняя диагностика болезни
имеющая решающее значение для успешного лечения, возможна только при хорошем знании ранних ее признаков акушерами и микропедиатрами родильных домов, участковыми педиатрами и медицинскими сестрами, осуществляющими патронаж маленьких детей, а также детскими офтальмологами поликлиник, которые должны осматривать всех детей в 2—4-месяч-ном возрасте с целью исключения врожденной патологии.
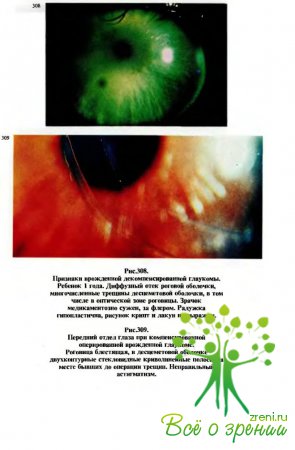
Начальные симптомы гидрофтальма заключаются в небольшом увеличении роговой оболочки, возникновении трещин задней пограничной пластинки (десцеметовой оболочки) (рис.308,309) и отеке роговицы, вначале незначительном, транзиторном. В наличии отека легко убедиться, закапав в глаз 40 % раствор глюкозы или глицерин: роговица на некоторое время делается прозрачнее.
В дальнейшем отек ее становится постоянным; на этом фоне возникают помутнения роговицы, которые могут стать необратимыми. Оценивая диаметр роговицы, следует помнить, что у здоровых новорожденных он равен 9— 9,5 мм, к году жизни увеличивается до 10—10,5 мм, к 2—3 годам — до 10,5—11 мм, а к 6 годам—до 11,5 мм. После 6 лет размеры роговицы практически не изменяются.
Параллельно увеличению роговицы (и глаза в целом) и некоторому ее уплощению уже в ранних стадиях углубляется передняя камера. Давая оценку глубине передней камеры, следует иметь в виду ее возрастную динамику: в норме у новорожденных этот показатель равен 1,5—2 мм, к 1 году достигает 2,5 мм, а к 2—3 годам — 3—3,5 мм.
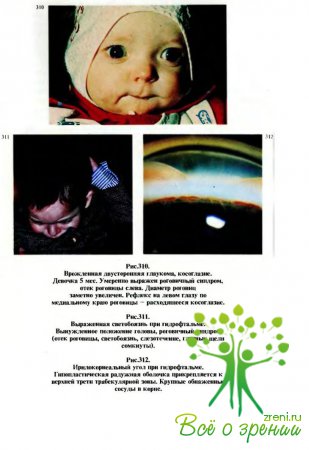
После2—3 мес жизни у больного ребенка становятся выраженными светобоязнь, блефароспазм, слезотечение (рис.310,311); наряду с этим отмечаются беспокойство, нарушения сна и аппетита.
Радужная оболочка в ранних стадиях заболевания не изменена или гипопластична (см. рис.308); позже возникают атрофические изменения ее стромы и мышц, зрачок расширяется и вяло реагирует на свет.
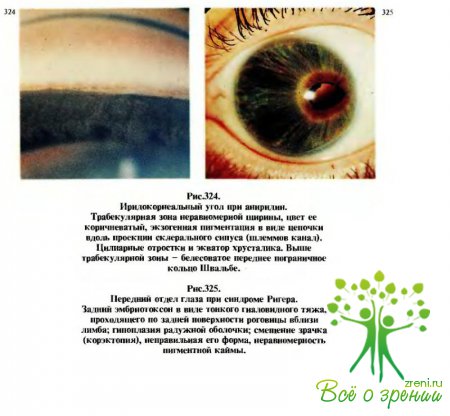
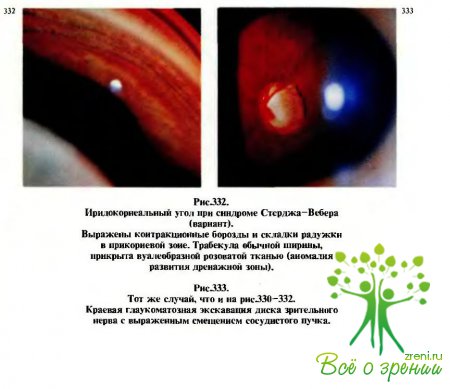
При осмотре иридокорнеального угла (гониоскопии) в большинстве случаев отмечается следующая картина: между гипопластичным, часто фестончатым корнем радужки с проглядывающим по периферии пигментным листком и кольцом Швальбе имеется сероватая или рыжеватая мезодермальная ткань. Реже встречаются такие варианты, как открытый угол передней камеры с увеличением оптической плотности трабекул и переднее прикрепление радужки (рис. 312).
В последнем случае трабекулярная зона выглядит суженной или полностью прикрытой корнем радужки. Иногда при гониоскопии на глазу с гидрофтальмом патологии отметить не удается. В связи с расширением кольца цилиарных отростков, растяжением зонулярных волокон хрусталик несколько уплощается.
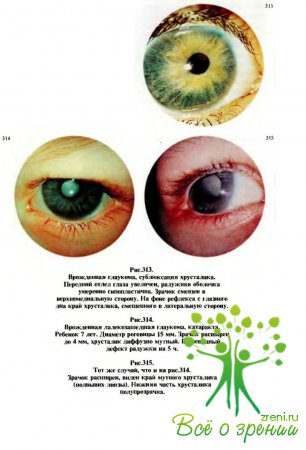
В дальнейшем зонулярные волокна могут разрываться, появляются признаки подвывиха (рис. 313) и вывиха хрусталика. В поздних стадиях болезни хрусталик может помутнеть (рис.314, 315), возникают деструктивные изменения стекловидного тела.
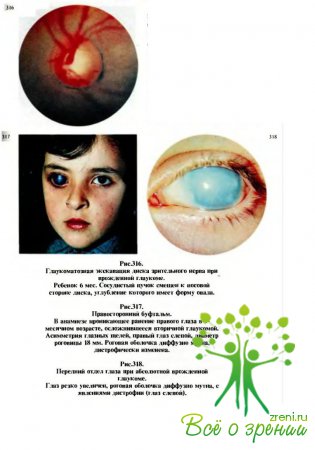
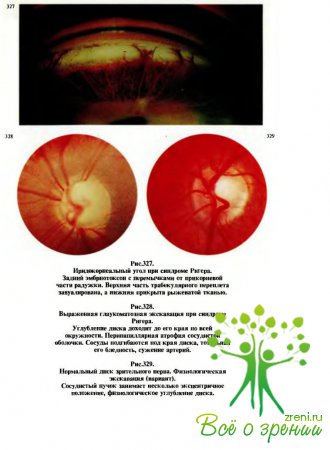
Довольно рано, если состояние оптических сред не препятствует офтальмоскопии, можно отметить сравнительно плоскую глаукоматозную экскавацию диска зрительного нерва (рис.316). Степень (площадь) экскавации при гидрофтальме пропорциональна степени увеличения глаза в целом и диаметра роговицы.
Если офтальмотонус удается нормализовать, патологическая экскавация дисков у младенцев уменьшается или исчезает.
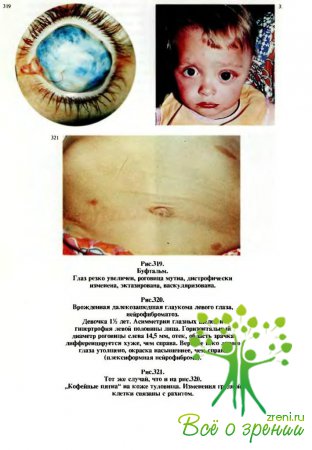
В поздних стадиях врожденной глаукомы глаз резко увеличен — буфтальм, „бычий глаз" (рис.317), диаметр роговой оболочки может достигать 20 мм, отмечаются тотальное ее помутнение и дистро-фические изменения (рис.318,319), ширина лимба 5—6 мм, глубина камеры 6—10 мм, переднезадний размер глаза 30 мм и более. Зрительный нерв подвергается атрофии и зрительные функции утрачиваются.
Разумеется, возможности акушера и микропедиатра в родильном доме, педиатра на участке и специалистов-офтальмологов в детских поликлиниках и стационарах, к которым направляют ребенка с подозрением на врожденную глаукому, в отношении установления точного развернутого диагноза врожденной глаукомы могут быть различны, как различно и их техническое оснащение. Тем не менее заподозрить это заболевание с помощью относительно простых приемов должен любой врач.
В процессе обследования больного ребенка в поликлинике, а в дальнейшем в стационаре выясняют прежде всего происхождение гидрофтальма. Различают наследственную и внутриутробную врожденную глаукому. Происхождение заболевания выясняют путем тщательного сбора анамнеза, касающегося нарушений в течении беременности у матери (особенно в первые 2—3 мес) — инфекционных и других заболеваний, приема медикаментов, наличия интоксикаций и других воздействий, которые могли повлиять на плод.
Уточняют наличие гидрофтальма и других заболеваний глаз у родственников, а также случаев кровного родства. Выясняют также, когда появились признаки заболевания и какие, проводившееся ранее лечение и его результаты.
Далее составляют представление о форме и стадии заболевания. С этой целью вначале осуществляют наружный осмотр, в процессе которого исследуют состояние век, слезных органов, конъюнктивы, положение, величину и экскурсию глазных яблок.
С помощью линейки с миллиметровыми делениями или кератометра измеряют горизонтальный диаметр роговой оболочки, осматривают передний отдел глаза с боковым освещением, комбинированным методом, при возможности — с помощью ручной щелевой лампы. Далее проводят офтальмоскопию.
Офтальмотонус в амбулаторных условиях чаще определяют пальпаторно. При этом необходимо помнить, что если пальпация глаза осуществляется в те моменты, когда ребенок кричит, „закатывает" глаза или задерживает дыхание, офтальмотонус может значительно повыситься. Следует выждать момент, глаукомы когда ребенок ведет себя спокойно или спит. Полученные данные сопоставляют с возрастными нормами.
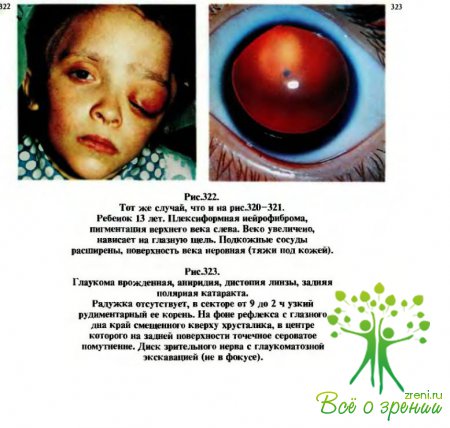
По форме гидрофгальм характеризуют как простой, если изменения имеются только в иридокорнеальном углу. Наличие первичных изменений и в других структурах дренажной системы глаза свойственно осложненным врожденным глаукомам: при нейрофиброматозе (рис. 320—322), ангиоматозе.
Выделяют также врожденную глаукому с сопутствующими изменениями: микрофтальм, аниридия (рис. 323, 324), синдром Марфана и др. Последние два вида врожденной глаукомы многими авторами называются юношескими, сочетающимися с различными синдромами. При этих юношеских (поздних врожденных) глаукомах растяжение глазного яблока может быть небольшим, но почти всегда отмечаются небольшое увеличение роговиц и углубление передней камеры.
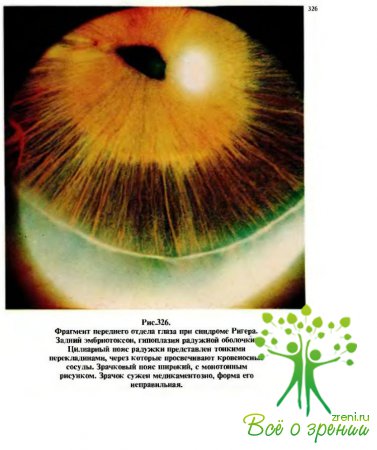
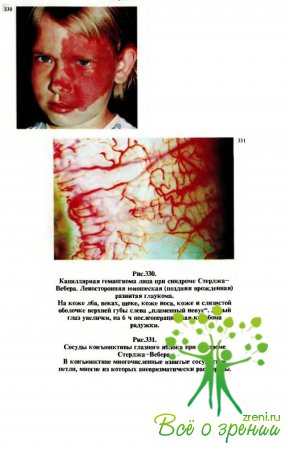
Среди многочисленных заболеваний, представляющих собой пороки развития глаза и сопровождающихся юношеской глаукомой, чаще встречаются синдромы Франка—Каменецкого (см. рис.340—342), Ригера (рис.325—329), Стерджа—Вебера (рис.330—333). Все перечисленные синдромы могут в принципе сопровождаться и клиникой гидрофтальма, и это лишний раз подтверждает, что эти глаукомы имеют врожденный генез.
Следует иметь в виду, что 3/4 больных, чаще после 7—10 лет, или их родители обращаются к окулисту по поводу необычного вида глаз, неприятных ощущений в их области, снижения зрения. При этом почти у каждого четвертого пациента при внимательном сборе анамнеза могут быть отмечены и „глаукоматозные" жалобы (затуманивание зрения, радужные круги при взгляде на источник света).
При внешнем осмотре таких пациентов прежде всего обращают внимание на строение лица и состояние тканей, окружающих глаза.
Могут быть выявлены аномалии развития лицевого скелета, верхней и нижней челюстей, зубов (чаше при синдроме Ригера). При наличии капиллярной гемангиомы („пламенный невус") на лице у больного с синдромом Стерджа— Вебера обращают внимание, поражены ли веки.
Гемангиома век, особенно верхнего, практически всегда сочетается с глаукомой. С помощью кератометра или обычной линейки определяют горизонтальный диаметр роговицы; этот показатель, как упоминалось выше, часто бывает увеличен.
Следующий признак, который можно заметить при внешнем осмотре, — различные аномалии зрачка (корэктопия, иридодиастаз, неправильная форма, множественные зрачки, гипо- или аплазия пигментной каймы и др.), которые чаще бывают при синдроме Ригера.
Состояние переднего отдела глаза уточняют с боковым освещением, комбинированным методом, а также с помощью биомикроскопии. Далее исследуют состояние глубоких сред глаза (в проходящем свете, с помощью щелевой лампы), проводят офтальмоскопию и оценивают состояние зрительного нерва.
При определении остроты зрения следует учитывать высокую частоту аномалий рефракции, особенно миопии, у пациентов с юношеской глаукомой и проводить оптимальную коррекцию на фоне циклоплегиков короткого действия.
Повышение офтальмотонуса у таких больных, как и при других формах глауком, является одним из основных признаков заболевания. Нужно особо отметить, что аномалии развития переднего отдела глаза, особенно включающие патологию радужной оболочки, зрачка, иридокорнеального угла, всегда следует рассматривать как подозрительные на глаукому.
Дети и подростки с подобными аномалиями должны детально обследоваться на предмет ее исключения, а в дальнейшем пожизненно находиться под диспансерным наблюдением, так как глаукома может возникнуть у них в принципе в любом возрасте.
Если при любой форме врожденной глаукомы диаметр роговицы и переднезадний размер глаза превышают возрастную норму на 1—2мм, имеется преходящий легкий отек роговицы, передняя камера не углублена или несколько глубже, чем в норме, зрачковые реакции на свет живые, глаукоматозная экскавация зрительного нерва отсутствует, зрение почти не изменено, устанавливают начальную стадию процесса.
Для развитой (выраженной) стадии характерно увеличение глаза и роговицы на 3 мм. Роговая оболочка часто мутная, отечная, лимб растянут на 1—2 мм, передняя камера заметно углублена, зрачок расширен, реакция на свет ослабленная. Имеется глаукоматозная экскавация диска зрительного нерва, зрение снижено до 50 %.
В далекозашедшей стадии глазное яблоко и роговица значительно (на 4 мм и более) увеличены. Имеются стойкие помутнения, дистрофические изменения, васкуляризация роговой оболочки, склера истончена, синюшна, местами выпячивается (стафиломы).
Передняя камера глубокая, радужка атрофична, выражен иридодонез. Зрачок расширен, реакция на свет вялая. Выражена глаукоматозная экскавация, зрение снижено до светоощущения с правильной проекцией.
В почти абсолютной и абсолютной стадиях наблюдаются еще более выраженное увеличение глаза (буфтальм) и истончение его капсулы, имеются стафиломы склеры и области лимба, грубые помутнения роговицы.
Камера глубокая, радужка атрофичная, часто с обнаженными сосудами, зрачок широкий, почти или совсем неподвижный. Возможны помутнения глубоких оптических сред глаза, на дне — выраженная глаукоматозная экскавация и атрофия зрительного нерва.
Зрение в почти абсолютной стадии падает до светоощущения с неуверенной проекцией, при абсолютной — до полной слепоты. В этих терминальных стадиях возможны такие тяжелые симптомы, как подвывих и вывих хрусталика, катаракта, разрыв и отслойка сетчатки, гемофтальм и др.
Важной является оценка внутриглазного давления. Инструментальное его измерение должно осуществляться с учетом конкретных условий (вид и способ анестезии, качество наркотического вещества, глубина наркоза, вид тонометра и др.), так как на показатели офтальмотонуса могут влиять все указанные факторы.
С определенным допущением (упрощением) внутриглазное давление при гидрофтальме можно считать компенсированным, т.е. нормальным, если его величина в начальной стадии составляет до 26 мм рт.ст., а если выше этой цифры, то некомпенсированным.
Для развитой и последующих стадий отсутствие компенсации характеризуется офтальмотонусом выше 24 мм рт.ст. Повышенное внутриглазное давление в сочетании с отеком роговицы и такими признаками, как застойная инъекция, симптомы „кобры", „эмиссария", характеризуется как декомпенсация. Такое состояние обычно приводит к быстрой утрате зрительных функций.
Наконец, по динамике процесса различают врожденную глаукому стабилизированную (патологическое увеличение глаза приостановлено, зрение не снижается) и прогрессирующую (патологическое увеличение глаза продолжается, зрение падает).
↑ Таким образом, развернутый клинический диагноз может быть следующим:
- глаукома врожденная внутриутробная двусторонняя простая прогрессирующая, справа — развитая некомпенсированная, слева — далекозашедшая декомпенсированная;
- глаукома двусторонняя врожденная семейно- наследственная с сопутствующей аниридией, справа — развитая оперированная компенсированная стабилизированная, слева — почти абсолютная некомпенсированная прогрессирующая.
Дифференцировать врожденную глаукому следует от ряда глазных болезней. Одной из типичных диагностических ошибок является смешивание этой патологии с конъюнктивитом, так как при обоих заболеваниях отмечаются светобоязнь, блефароспазм, слезотечение.
Однако на этом их сходство кончается. Для воспалительного состояния слизистой оболочки характерны конъюнктивальная инъекция, отделяемое, для глаукомы — застойная инъекция. Роговица при конъюнктивите прозрачная, блестящая, диаметр ее не увеличен, офтальмотонус не повышен.
Из воспалительных заболеваний, напоминающих врожденную глаукому, следует иметь в виду также паренхиматозный кератит, которым чаще страдают дети старше 5 лет. Общие симптомы — светобоязнь, слезотечение, блефароспазм, помутнение роговицы.
При внимательном осмотре в случае кератита нетрудно установить, что инъекция глаза смешанная, помутнения располагаются в глубоких слоях роговой оболочки и пронизываются сосудами, в процесс нередко вовлекаются радужка и цилиарное тело (изменение цвета радужной оболочки, миоз, гипотония, преципитаты).
Диагноз может быть подтвержден соответствующими серологическими пробами. Размеры глаза в целом, роговицы, глубина камеры — норма. Следует отметить, что при паренхиматозном кератите закапывание осмотических средств не просветляет роговицу, в то время как при гидрофтальме она становится заметно прозрачнее.
Определенные трудности могут возникнуть при дифференциации гидрофтальма и мегалокорнеа. Общие симптомы: увеличенный диаметр роговицы (до 13—15 мм), углубление передней камеры, гипоплазия радужки, иногда иридодонез и аномалии развития иридокорнеального угла. Однако трещин десцеметовой оболочки, отека и помутнения роговицы не отмечается, зрительный нерв и внутриглазное давление — норма.
Снижение зрения при мегалокорнеа связано с аномалиями рефракции, астигматизмом.
Еще одной редкой аномалией развития переднего отдела глаза, которая при внешнем осмотре напоминает гидрофтальм, является кератоглобус. Роговицы при этом выступают между веками в виде полушарий, диаметр их увеличен, прозрачность не нарушена, толщина уменьшена. Передняя камера глубокая.
Часто отмечаются аномалии развития иридокорнеального угла, астигматизм. Внутриглазное давление, диск зрительного нерва, поле зрения нормальные, а острота зрения зависит от вида и степени аметропии и корригируется очками и контактными линзами.
Необходимо помнить, что увеличение глазного яблока у маленьких детей может быть связано с ретинобластомой. Здесь следует указать, что глаукома при ретинобластоме носит вторичный характер, обусловлена блокадой путей оттока опухолевым детритом или блокадой трабекулярной зоны при смещении опухолью иридохрусталиковой диафрагмы кпереди.
Поэтому растяжение глаза возникает обычно позже, чем при гидрофтальме, — через несколько месяцев или год после рождения. Передняя камера чаще мелкая, на глазном дне и в стекловидном теле видна характерная опухоль. Диагностике помогают дополнительные методы исследования: эхолокация, диафаноскопия, биохимические исследования крови, пробы с радиоизотопами.
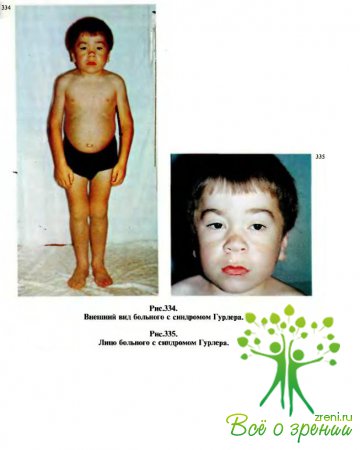
Состояние глаз у больных с мукополиса Харидозами(рис. 334, 335), особенно с синдромом Гурлера, также может симулировать гидрофтальм (увеличение роговицы и переднезаднего размера глазного яблока, помутнение роговицы).
Диагностике помогает констатация нормального офтальмотонуса, отсутствие глаукоматозной экскавации, а главное, т от факт, что эти больные имеют очень характерный внешний вид с множественными общими проявлениями системного поражения: карликовый рост, уродливые черты лица, широкий седлообразный нос, деформации черепа, толстые губы, большой язык, кифоз, когтевидные кисти, гепатоспленомегалия, пупочная и паховая грыжа, снижение интеллекта и т.д. При биохимическом исследовании мочи выявляется, что экскреция кислых гликозаминогликанов увеличена по сравнению с нормой в десятки раз.
При постановке диагноза врожденной глаукомы следует также иметь в виду возможность врожденной дистрофии роговой оболочки, липоидоза и цистиноза, при которых, хотя и имеется помутнение роговицы, диаметр ее не увеличен, офтальмотонус не изменен.
Статья из книги: Глазные болезни - Атлас | Ковалевский Е.И..


Комментариев 0