Врожденные глаукомы. Обследование и лечение детей в стационаре

Содержание:
Описание
Детей с подозрением на врожденную глаукому необходимо в обязательном порядке направлять в стационар для уточнения диагноза и последующего безотлагательного хирургического лечения.
Наряду с перечисленными выше простыми методами обследования, большинство из которых доступно педиатру, в стационаре под наркозом (закиснофторотановый, кеталаровый и др.) проводят углубленное исследование состояния глаз маленького ребенка, включающее биомикроскопию на операционном микроскопе или с помощью модифицированной стационарной либо ручной щелевой лампы, гониоскопию, тщательную офтальмоскопию с зарисовкой и при возможности фоторегистрацией зрительного нерва, тонометрию, электронную тонографию и эхобиометрию.
У детей раннего возраста определяют остроту и поле зрения ориентировочно, а у более старших — остроту зрения с оптимальной коррекцией по таблицам и поле зрения на периметре. При низких зрительных функциях проводят также электрофизиологичес-кие исследования.
↑ Медикаментозное лечение при гидрофтальме
играет воспомогательную роль. Проводят его при подготовке к операции или назначают при недостаточном эффекте хирургического вмешательства. Миотики, как правило, незначительно понижают офтальмотонус и почти не влияют на прогрессирование заболевания. Гидрохлорид пилокарпина снижает офтальмотонус при гидрофтальме на 2—4 мм рт.ст.
Несколько большим гипотензивным свойством обладают ацеклидин и армин (снижение офтальмотонуса на 7—8 мм рт.ст.). Из средств, уменьшающих продукцию внутриглазной жидкости, чаще назначают диакарб, а в качестве осмотических гипотензивных средств — глицерол (глицероаскорбат). Однако в подавляющем большинстве случаев полной нормализации внутриглазного давления даже при сочетанном применении этих средств добиться не удается и при их отмене оно вновь повышается.
↑ Принципы и методы хирургического лечения
гидрофтальма изложены в современных руководствах и здесь детально не рассматриваются. В связи с расширением представлений о вариантах патогенетических механизмов гипертензии при гидрофтальме наметилась тенденция к учету их наряду со стадией заболевания при выборе вида хирургического лечения.
В ранних стадиях заболевания показаны реконструктивные вмешательства на рудиментарном склеральном синусе (шлеммов канал), которые проводят под операционным микроскопом, с использованием микрохирургической техники — гониотомия, иногда в сочетании с гониопунктурой, а в последние годы чаще трабекулотомия.
В более поздних стадиях чаще производят фистулизирующие или близкие к ним по механизму действия операции (диатермогониопунктура, трабекулэктомия, склерогониоклейзис, иридоциклоретракция). В почти абсолютной и абсолютной стадиях в связи с опасностью вскрытия глаза обычно ограничиваются паллиативными вмешательствами типа цикло-, ангиодиатермо- или криокоагуляции.
В результате микрохирургического лечения на современном этапе удается стойко нормализовать офгальмотонус и стабилизировать процесс с первой попытки в 80— 90 % случаев. Однако у части детей с запущенным заболеванием бывают необходимы реоперации.
Все дети с врожденной глаукомой должны находиться под диспансерным наблюдением, причем в первое время при компенсации офтальмотонуса обследование детей раннего возраста в стационаре под наркозом осуществляют каждые 3—6 мес, а в дальнейшем 1—2раза в год. В поликлинических условиях обследование нужно проводить на первом году жизни ежемесячно, а в дальнейшем 1раз в 3 мес.
↑ Критериями стабилизации процесса у детей с врожденной глаукомой являются:
- полное исчезновение роговичного синдрома (светобоязни, блефароспазма, слезотечения, отека роговицы);
- исчезновение глаукоматозной экскавации диска зрительного нерва или значительное уменьшение ее и неизменность при повторных исследованиях;
- нормальное внутриглазное давление. Например, при измерении офтальмотонуса под масочным закиснофторотановым наркозом в стадии анестезии III, у детей младшего возраста с помощью тонометра Маклакова он не должен быть выше 22 мм рт.ст.;
- определенная динамика диаметра роговицы в отдаленные сроки после операции: у детей, оперированных на первом году жизни, увеличение этого показателя не должно превышать 0,5—1 мм, а оперированных в возрасте старше года — 0,5 мм или не отличаться от исходного;
- отсутствие патологического увеличения глаза по данным ультразвуковой эхобиометрии.
↑ Клинические примеры
- I. В родильном доме у ребенка отмечены большие глаза и незначительное помутнение роговиц. Установлено, что мать но 2-м месяце беременности перенесла грипп. Микропедиатром заподозрен кератит и проводились закапывания в оба глаза раствора сульфацил-натрия. В процессе осмотра во время патронажа на дому участковым педиатром был подтвержден диагноз двустороннего кератита и ребенок направлен к окулисту в глазной кабинет детской поликлиники.
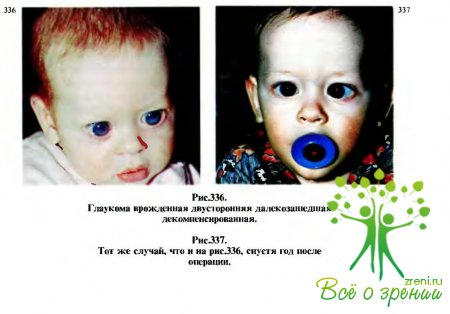
Офтальмолог сразу обратил внимание на увеличение у ребенка 3 мес роговых оболочек до 12мм, их отек, углубление передних камер до 3 мм, расширение зрачков до 4 мм и замедление их реакции на свет (рис.336); пальпаторно определялся высокий офтальмотонус (Т+). Рефлекс с глаз-ного дна тускло-розовый, детали не видны из-за отека роговиц. Мальчик следит за предметами, фиксирует на них взор с расстояния 50 см.
Диагноз: глаукома обоих глаз врожденная декомпенсированная.
В оба глаз закапаны пилокарпин, глюкоза и ребенок направлен в глазное отделение детской больницы, где при обследовании под внутримышечным кеталаровым наркозом с помощью операционного микроскопа установлено следующее.
На обоих глазах умеренно выраженная застойная инъекция. Роговые оболочки отечны, парацентрально книзу на правом глазу и почти в центре на левом имеются их помутнения в виде полулуний размером 3х9мм, слева более интенсивного, белесоватого цвета.
Кератометром определен горизонтальный диаметр роговиц: справа 13 мм, слева 13,5 мм. Глубина передней камеры справа 4,5мм, слева 5,5 мм, радужки зеленовато-серые, слегка гипопластичные. При гониоскопии иридокорнеальный угол виден за флером.
Глазное дно после закапывания глицерина справа просматривается с трудом, определяется глаукоматозная экскавация диска зрительного нерва, по всей площади которой обнажена решетчатая пластинка, соотношение Э/Д = 0,8. Выражен сдвиг сосудистого пучка к носовой стороне диска. Слева детали глаукомы неразличимы. Внутриглазное давление справа 45, слева 60 ммрт.ст. По данным ультразвуковой биометрии переднезадний размер правого глаза 22 мм, левого — 22,5 мм.
На основании данных обследования установлен следующий клинический диагноз: глаукома врожденная внутриутробная двусторонняя простая декомпенсированная прогрессирующая, справа - развитая, слева далекозашедшая.
Под наркозом произведено одномоментное микрохирургическое вмешательство на обоих глазах - трабекулотомия снаружи, которое прошло гладко. В течение 4 дней после операции имелась небольшая гифема. Местно в послеоперационном периоде мальчик при „открытом" (бесповязочном) режиме получал инстилляции 5 % раствора новокаина, 0,1%раствора дексаметазона и 0,25% раствора левомицетина по 4 раза в день.
Мать мальчика перед операцией была предупреждена, что хотя современные микрохирургические вмешательства в большинстве случаев позволяют добиться успеха при гидрофтальме с первой попытки, у некоторых больных необходимы повторные операции, но и после них зрение может оставаться в различной степени пониженным.
Через3 мес после операции ребенок был повторно обследован под наркозом. Со слов матери и объективно отмечено исчезновение роговичного синдрома (отек роговицы, слезотечение, светобоязнь) и застойной инъекции. Диаметр роговиц оставался без изменений, помутнения их стали слабовыраженными, переднезадний размер глаза уменьшился на 0,5 мм.
Наглазном дне справа отмечено значительное уменьшение экскавации и эксцентриситета сосудистого пучка, слева экскавация не определяется, сосудистый пучок вернулся в центральное положение. При гониоскопии отчетливо видны следы трабекулотомии (обнажен внутренний склеральный желобок, корень радужки отодвинулся кзади) в верхних отделах иридокорнеального угла.
Внутриглазное давление справа 21, слева 20 ммрт.ст. Острота зрения ориентировочно 0,3 справа и 0,1 слева. Констатирована стабилизация процесса и рекомендовано повторное обследование ребенка под наркозом через 6 мес, регулярное наблюдение у окулиста по месту жительства. Матери ребенка разъяснено, что рецидив роговичного синдрома может вызвать необходимость сокращения указанного срока.
Через год после операции (рис.337) светобоязнь, слезотечение и отек роговицы отсутствуют. Отмечаются периодическое левостороннее сходящееся косоглазие, небольшие облачковидные помутнения роговиц парацентрально книзу; диаметр роговицы справа 13,5 мм, слева 14 мм (увеличение не превышает допустимое).
Эхобиометрически сагиттальный размер справа 23,5 мм, слева24 мм. На глазном дне дополнительных изменений нет. Офтальмотонус на обоих глазах 20 мм рт.ст. Острота зрения ориентировочно справа 0,4, слева 0,2. Эти данные указывают, что глаукоматозныи процесс стабилизирован. Назначена очковал коррекция аметропии, частичная окклюзия правого глаза.
Данный случай показателен с той точки зрения, что ни в родильном доме, ни педиатром, несмотря на наличие видимых „глаукомных" симптомов с рождения, правильный диагноз все же установлен не был.
Педиатром была допущена грубая ошибка - клиника гидрофтальма была расценена как воспалительное заболевание глаз. В конечном итоге это привело к запоздалой диагностике, и в стационар ребенок поступил с запущенным процессом. Однако микрохирургическое вмешательство позволило в данном случае добиться успеха.
- II. У мальчика с рождения были увеличены глаза, которые и в родильном доме, и родителями, и участковым педиатром расценивались как „больные и красивые". Ребенка к окулисту не направляли, хотя это следует делать в отношении каждого новорожденного в 2-4 мес.
В 9-месячном возрасте при оформлении ребенка в ясли окулист обратил внимание на увеличение его глаз, заподозрил врожденную глаукому и направил мальчика на обследование в глазную клинику детской больницы.
Офтальмологом в стационаре при обследовании ребенка под масочным закиснофторотановым наркозом детально уточнено состояние глаз.
Под операционным микроскопом с фокальным и щелевым освещением установлено, что трещины десцеметовой оболочки и помутнения роговицы, несмотря на ее увеличение и истончение, отсутствуют. Диаметр роговиц обоих глаз 14,5 мм, форма их полушаровидная (рис.338, 339).
При гониоскопии выявлена аномалия развития иридокорнеального угла. Глубокие среды глаза прозрачны, факодонез, иридодонез. Глазное дно в норме. Офтальмотонус равен 16 мм рт.ст. Электронная топография без патологии. Эхобиометри- чески сагиттальный размер обоих глаз 23 мм.
Диагноз: двусторонние мегалокорнеа и кератоглобус.
Матери разъяснено, что у ребенка имеются врожденные изменения глаз, не требующие в настоящее время никакого лечения, но указано, что необходимо ежегодно обращаться к окулисту и проверять зрение, рефракцию, офтальмотонус. На протяжении последующих 8 лет наблюдения внутриглазное давление, поле зрения сохраняются нормальными, состояние дисков зрительных нервов не изменилось. Была выявлена миопия средней величины и сложный миопический астигматизм с косыми осями. Назначена оптическая коррекция аметропии.
В данном случае было обращено внимание на состояние глаз, которое может быть принято за врожденную глаукому, однако дифференциальный диагноз при детальном разборе клинических признаков не представил затруднений. Разумеется, и у этого ребенка диагноз мог и должен был быть поставлен раньше, так как увеличение глаз и шаровидная форма роговиц отмечались с рождения.
- III. Мальчик 10 лет. Мать впервые обратилась к окулисту с жалобами на снижение зрения ребенка и указала, что у ее отца и еще у одного из сыновей имеется глаукома, причем внешне глаза у всех троих очень похожи.
При измерении внутриглазное давление у ребенка равно 30 мм рт.ст. и он был направлен на обследование в клинику.
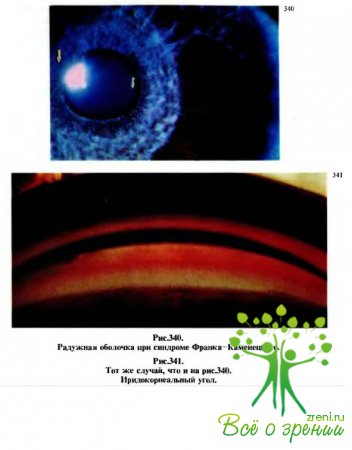
С помощью щелевой лампы установлено (рис.340), что зрачковая зона радужки представляет собой голубоватое кольцо, которое резко контрастирует с обнаженным в области цилиарного пояса пигментным слоем радужки. На 3 ч имеется сквозной дефект (ложный зрачок с пигментной каймой). Резкая гипоплазия стромы, видны многочисленные обнаженные сосуды, идущие в радиарном направлении.
Передние цилиарные сосуды и лимб несколько расширены. Горизонтальный диаметр роговиц, измеренный с помощью кератометра, равен 13мм; они прозрачны, трещин десцеметовой оболочки нет. Зрачки неправильной округлой формы, с неравномерно гипертрофированной пигментной каймой. При гониоскопии (рис.341) обнаружено переднее прикрепление радужки к трабекулярной зоне.
В корне радужки видны обнаженные сосуды. Глубокие среды глаза прозрачны. На глазном дне - глаукоматозная экскавация дисков зрительных нервов (рис.342). Умеренный сдвиг сосудистых пучков, с нижневисочной стороны экскавация доходит до края диска. Обращает на себя внимание перегиб сосудов по нижним его краям.
Острота зрения справа 0,6, с цилиндром + 0,75 дптр ось 90° - 1,0, слева 0,5, с цилиндром + 1,0 дптр ось 90° - 1,0.
Поле зрения на обоих глазах сужено с верхненосовой стороны на 15°, критическая частота слияния световых мельканий уменьшена до 29 Гц (норма 35- 40 Гц). Имеются небольшие парацентральные скотомы, слепое пятно увеличено. Офтальмотонус на обоих глазах 32мм рт.ст.
В стационаре уточнено, что суточные колебания внутриглазного давления на обоих глазах составляют до 16 мм (от 19 до 35 мм рт.ст.). С помощью 2-часовой тонометрии установлено, что пики офтальмотонуса приходятся на 13—15 ч (инвертный тип). При электронной тонографии выявлено снижение легкости оттока внутриглазной жидкости до 0,12—0,15.
Диагноз: синдром Франка-Каменецкого, двусторонняя юношеская (поздняя врожденная) глаукома прогрессирующая некомпенсированная развитая.
Учитивая, что больные с данным синдромом и глаукомой в ранних стадиях бывают высокочувствительны к медикаментозной терапии, под контролем суточной, 2-часовой тонометрии и электронной тонографии подобран следующий медикаментозный режим: ежедневные троекратные инстилляции в оба глаза 1 % раствора гидрохлорида пилокарпина и 3 % раствора фетанола 2 раза в день с предварительным определением чувствительности к каждому из этих препаратов.
При данном режиме суточные колебания офтальмотонуса уменьшились до 3—4 мм рт.ст., а его величина - до 19-24 мм рт.ст.
Мальчик поставлен на диспансерный учет. Родителям разъяснена необходимость строгого соблюдения режима лечения, а также занятий и отдыха, регулярного наблюдения у окулиста (контроль внутриглазного давления и зрительных функций), а также периодического обследования в стационаре. Указано также, что заболевание может передаваться по наследству в третьем поколении (через здоровую дочь - внукам мужского пола).
↑ Первая врачебная помощь
При декомпенсированной глаукоме у детей первая помощь заключается в ой щей и местной гипотензивной терапии (инсталляции пилокарпина, ацеклидина и др., дача внутрь глицероаскорбата, диакарба), закапывании средств, уменьшающих отек и улучшающих трофику роговицы (10—40 % растворы глюкозы, изотонический раствор хлорида натрия, витаминные капли) и срочном направлении ребенка к окулисту.
Перечень основных диагностико-лечебных практических навыков для овладения учащимися
- Определение остроты и исследование поля зрения—ориентировочно контрольным способом и на периметре.
- Осмотр с боковым освещением и комбинированным методом (с двумя лупами, с бинокулярной лупой).
- Измерение диаметра роговицы с помощью кератометра или линейки.
- Прямая и обратная офтальмоскопия.
- Тонометрия пальпаторно, с помощью тонометра Маклакова.
- глаукомы
- Выписывание рецептов на местные и общие гипотензивные средства.
Набор диагностических, лечебных и наглядных средств, необходимых для практикума
- А. Медикаменты
- Миотики (1 % раствор гидро-хлорида пилокарпина, 2—3 % раствор ацеклидина).
- Общие гипотензивные средства (глицероаскорбат, мочевина, диакарб, фонурит и др.).
- Глюкоза, 10—40 % растворы.
- Изотонический раствор хлорида натрия, витаминные капли.
- Глицерин.
- Б. Технические средства и наглядные пособия
- Офтальмологические лупы в 13 и 20 дптр, бинокулярные лупы, зеркальные офтальмоскопы.
- Кератометры, линейки с миллиметровыми делениями.
- Таблицы для проверки остроты зрения.
- Набор очковых стекол.
- Тонометры Маклакова.
- Микрохирургический инструментарий.
- Слайды, таблицы, учебные фильмы.
Статья из книги: Глазные болезни - Атлас | Ковалевский Е.И..




Комментариев 0