Доброкачественные опухоли | Опухоли орбиты

Описание
Частота новообразований составляет 50 -70% от всех заболеваний глазницы. В большинстве случаев (до 80%) они являются первичными, развиваются из тканей глазницы. Вторичные опухоли прорастают в глазницу из полости черепа, околоносовых пазух или являются метастатическими.Среди стационированных детей с новообразованиями органа зрения больные с опухолями орбиты составляют 26,3% — 35,2%. У детей доброкачественные новообразования встречаются чаще злокачественных.
Клинические признаки опухолей глазницы разнообразны, в. большинстве случаев обусловлены увеличением содержимого глазницы и изменением в связи с этим топографоанатомических соотношений ее тканей и структур. Клиническая картина новообразования зависит от его характера, размеров, локализации, темпов и: направления роста.
Одним из наиболее частых и ведущих симптомов опухоли глазницы является экзофтальм. Он может отсутствовать в случаях пристеночного расположения опухоли в переднем отрезке глазницы. Экзофтальм без смещения глазного яблока наблюдается при опухолях, расположенных в мышечной воронке. При доброкачественных новообразованиях экзофтальм увеличивается, как правило, медленно, в случаях злокачественных опухолей процесс нарастает быстро в течение нескольких недель и даже дней.
Часто встречающимся признаком опухоли является боковое смещение глазного яблока, которое свидетельствует о расположении ее вне мышечной воронки или выходе новообразования из нее. Опухоль располагается на стороне, противоположной направлению смещения.
Нарушение подвижности глазного яблока наблюдается при экзофтальме, сочетающемся с боковым смещением глаза, а в случаях резко выраженного экзофтальма и без смещения глазного яблока. Подвижность глазного яблока нарушается прежде всего в сторону расположения опухоли.
Ограничение подвижности глаза может быть следствием образования механического препятствия в виде узла, опухоли, сдавления нервно-мышечного аппарата глаза прорастания злокачественной опухоли в одну или несколько наружных мышц глаза. В далеко зашедших стадиях наблюдаются наружная офтальмоплегия, частичный или полный птоз.
Важным диагностическим признаком является нарушение репозиции глазного яблока при надавливании на глаз через сомкнутые веки. Репозиция практически невозможна при злокачественных новообразованиях, значительно нарушена при доброкачественных инкапсулированных опухолях, менее изменена при опухолях зрительного нерва.
Новообразование глазницы может привести к деформации глазного яблока в результате сдавления его узлом опухоли или смещенными тканями глазницы. При этом наблюдается изменение рефракции вследствие изменения длины аксиальной оси глазного яблока и радиуса кривизны роговицы.
Изменения глазного дна при новообразованиях глазницы разнообразны. При расположении опухоли у ее вершины в глубине- мышечной воронки развивается нисходящая, или первичная, атрофия зрительного нерва. Различные стадии застойного соска зрительного нерва вплоть до вторичной атрофии наблюдаются при новообразованиях, расположенных как внутри, так и вне мышечной воронки, либо развиваются при непосредственном воздействии опухоли на зрительный нерв, или в результате повышения внуриорбитального давления и нарушения венозного оттока.
Давление новообразования на склеральную капсулу глаза может быть причиной локальной складчатости мембраны Бруха; в этих случаях при офтальмоскопическом исследовании видны тонкие сероватые полоски (исчерченность сетчатки). Более редкими изменениями являются кровоизлияния, образование очагов дегенерации и отслойка сетчатки, эмболия центральной артерии сетчатки.
Внутриглазное давление чаще нормальное, однако может наблюдаться гипотензия, а при нарушении венозного оттока в глазнице — гипертензия.
Отек век и застой в венах кожи век и окружающих тканей, наблюдающиеся чаще при злокачественных новообразованиях, свидетельствуют о нарушении венозного оттока. При сдавлении ресничных нервов снижается чувствительность роговицы, может развиться нейропаралитический кератит.
Острота зрения снижается вследствие атрофии зрительного нерва и изменений сетчатки, а также в связи с развитием амблиопии при длительно существующем птозе или смещении глазного яблока. Ограничение подвижности глазного яблока или смещение его может сопровождаться двоением.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Диагноз опухоли глазницы устанавливают на основании данных анамнеза и результатов офтальмологического исследования и общеклинического обследования. Проводят наружный осмотр, биомикроскопию, офтальмоскопию, экзофтальмометрию, тонометрию, термографию, исследуют зрительные функции (остроту и поле зрения). Осуществляют рентгенографию глазниц, каналов зрительных нервов, томографическое и ультразвуковое исследования, по показаниям ангиографию, радиоизотопное исследование, биопсию.
Доброкачественные опухоли
Доброкачественные опухоли орбиты могут быть мягкотканными, скелетогенными, эпителиальными или исходить из зрительного нерва. К первым относят фиброму, липому, миому, миксому, гемангиому, лимфангиому, нейрофиброму, невриному. Из зрительного нерва исходит глиома. Скелетогенными опухолями являются остеомаг хондрома.
У детей наиболее часто встречаются сосудистые опухоли 27,6%, глиома зрительного нерва — 21,6%, дермоиды- 9,2%, нейрофиброматоз 5,9%.
Гемангиома. Гемангиома врожденная сосудистая опухоль, составляющая около 7з всех первичных доброкачественных новообразований глазницы у детей. Развиваются гемангиомы как внутриутробно, так и в первые недели, месяцы и годы жизни ребенка. Девочки болеют в 2 3 раза чаще, чем мальчики.
Прогрессирующие гемангиомы относят к дисэмбриопластическим мезодермальным опухолям, растущим до полной дифференцировки клеточных элементов. Стационарные опухоли рассматривают как порок развития сосудистой системы.
В глазнице чаще встречаются ангиомы трех видов: капиллярные, кавернозные и рацемозные. Капиллярные представляют собой скопление расширенных и удлиненных капилляров. Наиболее часто встречаются кавернозные ангиомы. Они состоят из расширенных альвеол, заполненных кровью, стромы и наружной капсулы. Рацемозные ангиомы у детей наблюдаются редко.
Гипертрофическая гемангиома, представляющая собой скопление новообразованных, переплетающихся между собой капилляров, нередко прорастает мышцы, чаще развивается у новорожденных.
Наиболее частой локализацией гемангиом глазницы является мышечная воронка, но опухоль может располагаться и пристеночно. Основным симптомом гемангиом глазницы является медленно нарастающий экзофтальм со смещением глазного яблока или без него в зависимости от локализации опухоли.
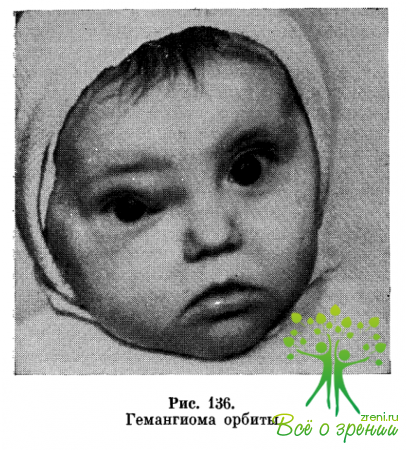
Капиллярная гемангиома поражает обычно кожу век, конъюнктиву глазного яблока, вторично распространяясь в глазницу.
Наряду с экзофтальмом и смещением глазного яблока наблюдаются синюшность и припухлость кожи век (рис. 136), подкожные узлы мягкоэластической консистенции, конгломераты мелких сосудов в конъюнктиве глазного яблока.
При наклоне головы, кашле, крике, натуживании экзофтальм увеличивается, в покое возвращается в исходное состояние. Репозиция глаза свободная. Часто возникают подкожные и подконъюнктивальные кровоизлияния. При кровоизлияниях в глазницу экзофтальм резко увеличивается.
Кавернозные гемангиомы отграниченные, медленно увеличиваются, не изменяются при наклоне головы и физическом напряжении. При гипертрофической гемангиоме в переднем отделе глазницы пальпируется образование тестоватой консистенции без четких границ; кожа имеет синюшную окраску.
Диагноз гемангиомы устанавливают на основании характерной- клинической картины, а также по наличию ангиом других частей тела.
При рентгенологическом и томографическом исследованиях в ранних стадиях опухоли патологию обычно не выявляют. При длительном существовании гемангиомы наблюдаются расширение- глазницы, уменьшение ее прозрачности, истончение стенок, флеболиты (петрифицированные тромбы). Ультразвуковое исследование позволяет определить величину, расположение, структуру новообразования. Наиболее информативными методами исследования являются венография, пункция и биопсия опухоли.
Дифференциальную диагностику проводят с варикозным расширением вен глазницы, мозговой грыжей, гематомой, артериовенозной аневризмой, нейрофиброматозом, мукоцеле, саркомой глазницы.
Течение опухоли доброкачественное. Рост опухоли, как правило, медленный. Более интенсивно новообразование увеличивается» в раннем детстве и в пубертатном периоде.
Лечение ангиом глазницы следует начинать сразу после установления диагноза в связи с возможностью экспансивного роста опухоли. Выбор метода лечения зависит от характера и локализации опухоли. Осумкованные ангиомы удаляют хирургическим путем с помощью простой или костной орбитотомии. Удаление инкапсулированных ангиом переднего отдела глазницы обычно не представляет затруднений.
Сложнее выполнить хирургическое вмешательство при опухолях, расположенных в мышечной воронке, и капиллярных ангиомах. Методом выбора при капиллярных ангиомах служит рентгенотерапия с защитой глазного яблока.
Применение склерозирующей терапии нецелесообразно в связи с опасностью осложнений из-за близкого расположения опухоли от глазного яблока.
Прогноз благоприятный.
Лимфангиома. Опухоль развивается из лимфатических сосудов характеризуется медленным ростом. У детей лимфангиома встречается реже гемангиом. По клинической картине опухоль напоминает гемангиому, но в ее полостях содержится не кровь, а лимфа. Установление диагноза облегчается при наличии расширенных лимфатических сосудов конъюнктивы (рис. 137).
Методы диагностики и лечения те же, что и при гемангиомах.
Прогноз благоприятный.
Дермоидная киста. Дермоид — врожденная кистозная опухоль. Киста закладывается на 6—7-й неделе внутриутробного развития вследствие втягивания эктодермы из наружного зародышевого листка в глубжележащие ткани. Определенную роль в эктопии зачатков зародышевого эпителия может играть давление амниотических тяжей.
Гистологически дермоидная киста представляет собой однокамерное образование, покрытое довольно плотной наружной соединительнотканной капсулой. Внутренняя поверхность выстлана плоским эпителием, в толще которого расположены волосяные мешочки, сальные и потовые железы. Полость выполнена жирной кашицеобразной массой, состоящей из детрита, слущенного эпителия и продуктов деятельности кожных желез. Среди содержимого кисты находят волосы, хрящевые и костные элементы.
Клинически дермоидная киста представляет собой гладкое образование округлой либо овальной формы, умеренно- или малоподвижное, с четкими границами, мягкоэластической или плотной консистенции (рис. 138). Киста чаще располагается в переднем отделе глазницы, в верхненаружном или верхневнутреннем квадранте, в области костных швов, с которыми киста интимно связана. Встречаются дермоидные кисты в форме песочных часов; в этих случаях обе части - периорбитальная и орбитальная — сообщаются через тонкий канал.
Располагаясь в передней части глазницы, дермоидные кисты дают скудную орбитальную симптоматику: небольшое смещение и ограничение подвижности глазного яблока.
При ретробульбарной локализации наблюдаются экзофтальм, выраженное смещение глазного яблока, ограничение его подвижности. Достигая значительных размеров, опухоль сдавливает зрительный нерв, следствием чего может быть атрофия зрительного нерва, снижение остроты зрения.
Диагноз устанавливают на основании характерной клинической картины и результатов рентгенологического исследования. При рентгенографии выявляют истончение, а иногда сквозной дефект костной стенки глазницы в месте прилегания опухоли. Дифференциальную диагностику проводят с мозговой грыжей, мукоцеле, абсцессом века и глазницы.
Течение заболевания доброкачественное. Наиболее интенсивный рост дермоида происходит в первые 2 3 года жизни и в пубертатном периоде.
Лечение дермоидной кисты хирургическое. Следует стремиться удалить кисту в капсуле. В случае нарушения целости капсулы содержимое кисты, обладающее токсическими свойствами, может вызвать воспалительный процесс. При частичном оставлении капсулы возможны рецидивы. Кисты переднего отдела глазницы удаляют через кожный разрез. При ретробульбарной локализации дермоида показана простая или костная орбитотомия.
Прогноз заболеваний благоприятный.
Глиома зрительного нерва. Глиома - первичная доброкачественная опухоль зрительного нерва. Опухоль наблюдается преимущественно у детей, проявляясь в первые годы жизни. Она встречается редко, однако удельный вес глиомы среди первичных опухолей глазницы достаточно высок: 35%, по данным А. В. Хватовой и соавт. (1963), 21% — С. А. Бархаш (1978).
Опухоль возникает за счет разрастания глиальной ткани вследствие инфильтративного роста (истинные глиомы) или гиперплазии глиальной ткани (глиоматоз). Ряд исследователей считают глиоматоз начальной стадией развития глиомы.
В процессе роста глиомы вначале наблюдается ограниченная гиперплазия глиальной ткани, затем опухоль распространяется на мягкую оболочку, в межвлагалищное пространство, на оболочки зрительного нерва, которые уже не дифференцируются; в дальнейшем происходит полное разрушение зрительного нерва.
В зависимости от гистологической структуры глиомы различают астроцитомы и более редко встречающиеся олигодендроглиомы.
Глиома может развиваться на протяжении всего зрительного нерва вплоть до хиазмы.
Размеры опухоли от горошины до гусиного яйца, форма веретенообразная, поверхность гладкая. В толще опухоли вследствие перерождения ткани могут возникать кистозные полости с жидким или слизистым содержимым. Возможно сочетание опухоли.
Опухоль, развивающаяся из арахноидальных ворсинок между твердой и паутинной оболочками зрительного нерва, называют менингиомой (эндотелиома); она наблюдается у взрослых, относится к местнодеструирующим опухолям.
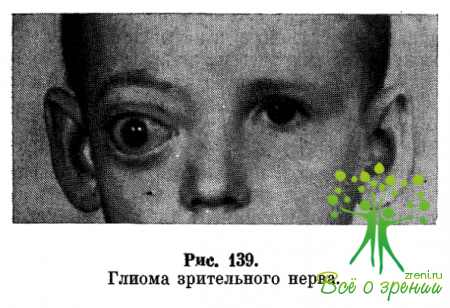
Клиническая картина глиомы зрительного нерва складывается из трех основных симптомов экзофтальма (рис. 139), изменений глазного дна, снижения зрения. Экзофтальм прогрессирует медленно; как правило, глазное яблоко выпячивается вперед без бокового смещения и ограничения подвижности, что обусловлено расположением опухоли в мышечной воронке.
Экзофтальм с боковым смещением глазного яблока свидетельствует либо об эксцентричном росте опухоли, либо о наличии в ткани ее кистозной полости. Репозиция глазного яблока при глиоме зрительного нерва (резко затруднена или чаще невозможна.
При опухолях больших размеров и резкой протрузии глазного яблока может отмечаться несмыкание глазной щели, вследствие чего высыхает роговица и в ней развиваются дистрофические процессы вплоть до прободения и гибели глаза.
Ранним признаком глиомы зрительного нерва является снижение остроты зрения, обусловленное сдавлением волокон зрительного нерва. Нарушения зрения обычно предшествуют развитию экзофтальма, однако у детей, как правило, их выявляют поздно.
В поле зрения при глиоме появляются скотомы и секторальные выпадения. Зрительные функции по мере роста опухоли и увеличения экзофтальма прогрессивно снижаются вплоть до слепоты пораженного глаза.
Глазное дно в ранней стадии развития опухоли может оставаться нормальным, однако довольно быстро появляются признаки нарастающей первичной атрофии зрительного нерва, нередко сочетающейся с явлениями застоя вследствие сдавления путей оттока тканевой жидкости. Может возникнуть тромбоз центральной вены сетчатки с кровоизлияниями на глазном дне.
При локализации опухоли в интракраниальной части первыми признаками заболевания являются снижение остроты зрения, изменения поля зрения и нисходящая первичная атрофия зрительного нерва. Экзофтальм появляется значительно позднее при прорастании глиомы в глазницу.
Диагноз устанавливают на основании данных анамнеза, характерных клинических признаков, результатов рентгенологического исследования. На рентгенограмме отмечаются расширение глазницы, истончение ее стенок, и, что особенно характерно, одностороннее увеличение диаметра канала зрительного нерва при сохранности его костных стенок.
Дифференциальную диагностику проводят с ангиомой, тиреотоксикозом, кровоизлияниями в глазницу и др.
Лечение глиомы зрительного нерва хирургическое. При интраорбитальном процессе производят простую или костную орбитотомию с резекцией пораженной части зрительного нерва и сохранением глазного яблока как косметического органа. В случае разрушения последнего показано удаление его вместе с опухолью. При интракраниальном поражении необходимо провести обследование и лечение в нейрохирургическом учреждении.
Прогноз для зрения плохой, для жизни — благоприятный, за исключением случаев, когда поражена хиазма и невозможно радикально удалить опухоль.
Нейрофиброма. Нейрофиброма — доброкачественная опухоль, являющаяся местным проявлением общего системного заболевания — нейрофиброматоза, или болезни Реклингхаузена. Опухоль развивается из пери- и доневрия периферических нервов и, по современным представлениям, является дисплазией нейроэктодермальной ткани, причины которой неизвестны.
Постоянными симптомами заболевания являются опухоли нервных стволов их кожи, пигментные пятна кофейного цвета на коже, непостоянными пороки развития, нарушения психического и физического развития, изменения костей скелета в виде асимметрии, нарушения их формы и величины и др.
Поражение органа зрения при нейрофиброматозе наблюдается примерно в 75 случаев.
Различают три формы заболевания:
- плексиформную — изолированное поражение верхнего века и глазницы;
- fibroma molluscum — множественные мягкие узелки, рассеянные на коже лица и шеи;
- половинная гипертрофия лица, включающая и гипертрофию верхнего века.
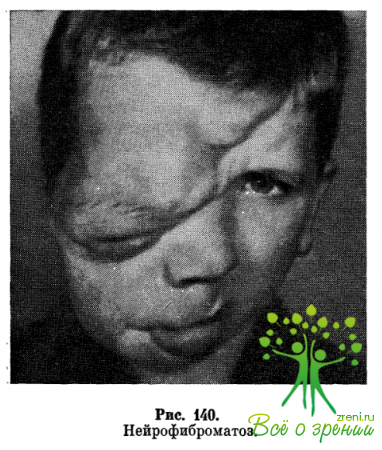
Плексиформная нейрофиброма наиболее часто локализуется в области верхнего века и в глазнице, может распространяться на кожу лба, виска, у корня носа, над скуловой костью, на твердое в мягкое небо (рис. 140).
Опухоль представляет собой мягкое, безболезненное образование с нечеткими границами, в толще которого пальпируются плотные, извилистые, переплетающиеся между собой тяжи.
Кожа над образованием растянутая, морщинистая имеет коричневую или синюшную окраску расширения подкожных вен. Верхнее веко гипертрофировано, частично или полностью опущено. При орбитальной локализации наблюдаются экзофтальм, смещение глазного яблока, двоение, нередко — первичная атрофия зрительного нерва или застойный сосок с исходом атрофию и снижением зрения.
Разрастание нейрофибром по отросткам ресничных нервов может привести к поражению глазного яблока. В этих случаях светлые мелкие узелки появляются в склере, в области лимба, роговице, радужке, ресничном теле, хориоидее, сетчатке, диске зрительного нерва. Нередко наблюдается глаукома.
Плексиформная нейрофиброма может сочетаться с глиомой зрительного нерва. У взрослых нейрофиброма, как правило, растет в глазнице в виде солитарного узла.
Диагноз устанавливают на основании характерных клинических признаков поражения органа зрения в сочетании с общими проявлениями нейрофиброматоза. При рентгенологическом исследовании наиболее часто выявляют увеличение вертикального размера глазницы, дефекты и утолщение стенок, расширение канала зрительного нерва и верхней глазничной щели, изменения в области турецкого седла.
Лечение нейрофибромы хирургическое и состоит в иссечении узлов опухоли. Часто наблюдаются рецидивы. После удаления опухоли из толщи верхнего века, как правило, необходимо произвести пластические операции для укорочения века, исправления птоза, формирования глазной щели. При глаукоме показаны антсиглаукоматозные операции.
Прогноз для жизни благоприятный, однако опухоль способна медленно расти на протяжении всей жизни и давать рецидивы после удаления.
Остеома. Это редко встречающаяся опухоль, растущая из костной ткани. Первичные формы, поражающие непосредственно стенки глазницы, встречаются редко. Как правило, опухоль является вторичной и исходит из костной ткани смежных околоносовых полостей: чаще — из лобной и решетчатой, реже — из основной или верхнечелюстной. Развиваются остеомы, видимо, в раннем детском возрасте, но обнаруживают их чаще на втором-третьем десятилетии жизни, так как опухоли могут длительной время протекать бессимптомно.
Существует несколько разновидностей остеомы - компактная, губчатая, смешанная. Остеома растет медленно, прогрессирует, может прорастать в полость черепа. Наиболее часто располагается в верхневнутреннем углу глазницы, представляет собой плотное, гладкое, безболезненное выбухание костной стенки.
При значительных размерах новообразования появляются экзофтальм, смещение глазного яблока и ограничение его подвижности, затруднение репозиции, двоение, застойный сосок зрительного нерва с возможным исходом во вторичную атрофию, снижение остроты зрения.
Диагноз устанавливают на основании клинической картины и результатов рентгенологического исследования.
Лечение только хирургическое. При тотальном удалении остеомы прогноз благоприятный, при частичном наблюдается продолженный рост опухоли. Прорастание в полость черепа приводит к летальным исходам в 48,2—64,0% случаев.




Комментариев 0