Повреждения глаз у детей (Часть 1) | Современная офтальмология

Содержание:
Описание
↑ Частота, структура и особенности травм
Глазной травматизм среди детей, даже первых месяцев и лет жизни, явление отнюдь не исключительное. Причем ему присущи как общие закономерности, хорошо известные из практики, относящейся к взрослым людям, так и многие специфические особенности, суть которых будет изложена ниже.
Статистические данные по С.-Петербургу за период с 1987 г. по 1996 г. показывают, что только в порядке диспансеризации, т. е. с различными последствиями перенесенных ранее травм глаза, через городской консультативно-диагностический Центр прошло 2957 детей (2978 травм глаз) — 743 в возрасте от 0 до 7 лет и 2214— от 7 до 14 лет (Иванова Р. М.). У 693 из них (23,4 %) имелись различные изменения, обусловленные прободными ранениями глаза, у 1477 (49,9%)—-его контузией (в 15% случаев тяжелой), а у 121 (4 %) — ожогами (в 39 % случаев химическими, 10%— термическими и 51% — термохимическими). Доля непроникающих ранений глаза составила 20,3 %, повреждений вспомогательных органов глаза— 1,2 %, глазницы— 0,9 %.
Что касается детей со свежими травмами органа зрения, то удельный вес их в специализированном стационаре СПбГПМА не опускается ниже 15 %. Мальчики заметно преобладают над девочками (соотношение 2,5:1).
Классифицируя повреждения органа зрения у детей, мы придерживались тех же принципиальных положений, которые в свое время были разработаны Б. Л. Поляком, а затем В. В. Волковым и В. Г. Шиляевым (см. гл. 3). Они успешно прошли апробацию временем и получили признание ведущих травматологов страны.
Тем не менее, мы сочли целесообразным несколько расширить классификационное поле, внести уточнения в некоторые понятия и отразить детскую специфику (табл. 7, табл. 4, 5).
Она, эта специфика, прежде всего заключается в широком спектре тех мест, где ребенок может быть травмирован в силу тех или иных обстоятельств.
Наша статистика показывает, что сейчас заметно превалируют уличные травмы (61,6%), значительно реже их получают в школе (21%), детском саду (9,1 %) и дома (4,9 %). Обстоятельства при этом бывают самые разные.
Типичны следующие травмы:
- нанесенные другим ребенком умышленно или нечаянно;
- полученные пострадавшим по собственной неосторожности во время производства каких-либо работ, игр, в результате опасных шалостей, выполнения экспериментов с агрессивными жидкостями или взрывчатыми веществами;
- нанесенные животными (укусы собак или кошек, удары их лап) и птицами (удар клювом курицы);
- нанесенные родителями (удары рукой, ногой, обувью, каким-либо предметом);
- нанесенные случайно медицинскими работниками при выполнении некоторых манипуляций и процедур.
К сожалению, можно констатировать, что вариационный ряд обстоятельств, приводящих к получению травм органа зрения, все расширяется. Возрастает и их тяжесть, так как дети копируют поведение взрослых на улице и дома, повторяют «подвиги» «героев» детективных фильмов и боевиков, имеют возможность приобретать взрывные и стреляющие устройства. Надо признать, что при современном состоянии нашего общества и низком уровне его морали вряд ли можно ожидать снижения показателей общего и глазного травматизма у детей.
При работе с детьми следует также иметь в виду, что они часто утаивают или сильно искажают обстоятельства, при которых была получена травма, и к тому же нередко какое-то время скрывают ее от родителей. Отсюда утрата необходимой для диагностической работы информации и запоздалые обращения к врачу.
Что касается факторов патогенного воздействия на орган зрения, то в качестве преобладающих следует выделить два— механический и химический, особенно первый. Причем не столь уж редкими становятся и сочетанное-комбинированные поражения.
Механический фактор является, как известно, источником двух клинических видов повреждений органа зрения — ранений и контузий. У 3070 детей, которые находились на лечении в офтальмологической клинике СПбГПМА в период с 1985 г. по 1995 г., их удельный вес составил, соответственно, 43,5 и 45,0 %.
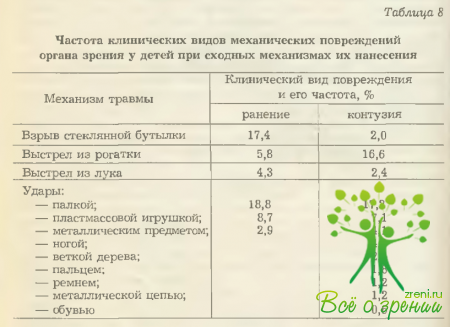
Причем механизм травм в большинстве случаев был однотипным, но сила удара, форма ранящего предмета, положение пострадавшего в момент нанесения удара и некоторые другие моменты вне всякого сомнения имели определенные отличия, которые и сказались на итоговом результате (табл. 8). Из приведенной таблицы нетрудно убедиться, что ранения органа зрения чаще всего были вызваны ударом палки (18,8 %) и взрывом стеклянной бутылки (17,4%), а контузия— также ударом палки (17,2%) и выстрелом из рогатки (16,6 %).
В количественном отношении контузии органа зрения несколько превалируют над ранениями (превышение на 1,5 %). При этом доминируют, что очень важно в практическом отношении, тяжелые контузии глазного яблока (26,5 %) и глазницы (около 1,0 %).
Однако и контузии средней тяжести, которые тоже чреваты возможностью развития определенных осложнений, встречались у описываемого контингента сравнительно часто— в 12,8% случаев. Таким образом, если свести в одну группу всех детей с заведомо тяжелыми ранениями и контузиями органа зрения, благоприятный исход которых всегда остается под вопросом, то она окажется весьма внушительной по количественному составу, а в долевом отношении составит 40,56 %. Для сравнения укажем, что удельный вес легких повреждений глаз того же генеза равен всего 12,4 %.
Химический и термический факторы были причиной возникновения контактных ожогов век и (или) глазного яблока у 11,5 % детей. Причем по частоте заметно преобладал первый из них (соотношение 4,5:1). Зафиксированы повреждения глаз слезоточивым газом, канцелярским клеем нашатырным спиртом и агрессивными жидкостями неизвестного состава, но, как правило, со щелочными свойствами.
[banner_centerrs] {banner_centerrs} [/banner_centerrs]
Термические ожоги были вызваны случайным прикосновением к глазу зажженной сигаретой, концом раскаленной металлической палки. В целом преобладали ожоги 1-2 степени, что не создавало больших трудностей при организации им первой помощи и для проведения последующего лечения.
↑ Диагностика
Важнейшей задачей офтальмолога, осуществляющего прием поступающего в клинику ребенка, является диагностика имеющегося у него повреждения органа зрения. Необходимо стремиться к тому, чтобы она по сути своей была бы исчерпывающей, т. е. позволяла получать полную клиническую характеристику имеющейся травмы.
Однако сделать это весьма непросто, так как даже здоровый, а тем более получивший травму ребенок, часто не способен войти в контакт с врачом, занять, например при осмотре на щелевой лампе, правильное положение, зафиксировать голову и взгляд. Поэтому в принципе детей с ранениями органа зрения даже на начальном этапе исследования лучше осматривать в положении лежа с помощью микроскопа, имеющего пристеночное крепление (удобна, например, модель ОРМ-150-F фирмы «Карл Цемсс»).
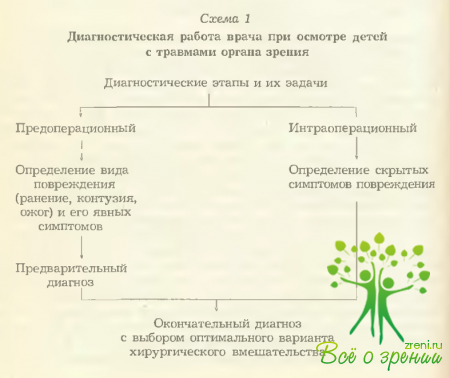
Необходимо при этом иметь под рукой набор капель, стерильные векоподъемники и стеклянные палочки, электроофтальмоскоп и двафаноскоп (предпочтительнее на волоконной оптике), полоски диагностикума «Биофан Г» (для выявления микрофильтрации через раневой канал камерной влаги). Вообще же в сложных случаях в диагностическом цикле целесообразно выделить два этапа — предоперационный, о котором речь шла выше, и интраоперационный (схема 1).
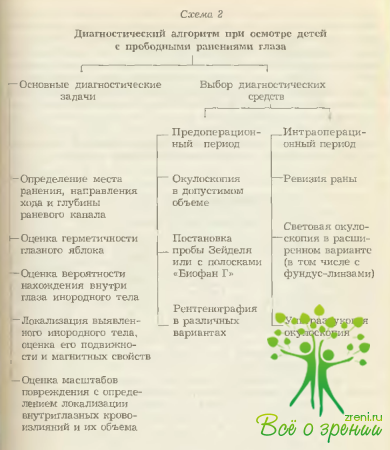
Основная направленность этой работы представлена на схеме 2. Из нее следует, что в конечном итоге такая диагностика должна привести к выбору оптимального для конкретного пострадавшего плана оперативного лечения.?
На первом этапе диагностики серьезные трудности возникают при организации рентгеновского исследования детей со свежими травмами органа зрения. Традиционные методики, используемые у взрослых, здесь зачастую неприменимы.
Поэтому возрастет роль таких альтернативных способов диагностики, как трансиллюминация и ультразвуковое сканирование глазного яблока. Более кардинально рассматриваемая проблема может быть решена с помощью технических средств нового поколения, например типа компьютеризованного электронного локатора инородных тел.
Второй этап диагностики производится в операционной после введения ребенка в наркоз. В этих условиях манипуляционные возможности врача существенно расширяются. В частности, он уже может широко использовать различные варианты световой и ультразвуковой окулоскопии. Важное значение при этом следует уделять точному определению направления хода раневого канала, его глубине и степени повреждения внутренних структур глаза. Именно эти три фактора во многом и определяют характер предстоящей операции.
↑ Механические повреждения
↑ Ранения вспомогательных органов глаза
Механические повреждения век у детей встречаются, по нашим данным, достаточно часто и составляют, в среднем, 11,4-13,1 % от всех учтенных травм, с которыми они находились в стационаре.
По своему характеру эти повреждения весьма разнообразны и наносятся обычно различными предметами с острыми или обломанными краями. В последние годы чаще стали встречаться колотые раны, в частности, вызванные иглами от одноразовых шприцев. Ими «заряжают» полую трубочку и, взяв последнюю в рот, сильным выдохом порции воздуха стреляют в намеченную цель.
Таким же образом наносятся травмы и при «зарядке» подобных трубочек комочками жевательной резинки или смоченной бумаги, мелкими камушками и т. д. Но в этих случаях, как правило, орган зрения получает тупую травму.
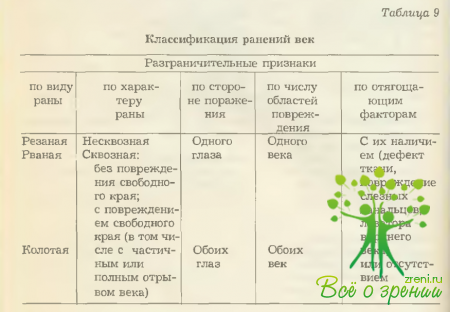
Используемая нами классификация ранений век представлена в табл. 9. В основе она отражает концепцию Б. Л. Поляка (1953), но несколько расширена за счет внесения уточняющих данных.
У детей, как и у взрослых, характер ран век отличается значительным разнообразием.
В прослеженных нами случаях зафиксированы резаные, рваные и колотые несквозные и сквозные раны век. У части пострадавших (17) они были отягощены повреждением свободного края и слезных канальцев. Хирургическая тактика в этих случаях была типичной, и поэтому мы на ней не останавливаемся. Технические же трудности становились тем большими, чем ближе к слезному мешку располагалось место разрыва канальца.
В конечном итоге они накладывали отпечаток на исходы операций, которые в ряде случаев оказывались не оптимальными (отсутствовала активная проходимость слезы). Мы это связываем с тем, что повышенная травматичность вмешательства у детей дополнительно стимулирует и без того высокую активность тканевых репаративных процессов, что сказывается уже отрицательно.
В качестве эксквизитных следует упомянуть и о повреждениях слезоотводящих путей детей при оперативных вмешательствах, выполняемых ЛОР-специалистами на придаточных пазухах носа. Мы имели возможность наблюдать трех пациентов, которым по соответствующим показаниям была произведена гайморотомия по Денкеру со вскрытием медиальной стенки пазухи. Уже через месяц у них появилось упорное слезотечение из соответствующего глаза.
При осмотре офтальмологом диагностирован гнойный дакриоцистит, потребовавший хирургического лечения. Причиной его возникновения послужила травма латеральной стенки носослезного протока, не распознанная хирургом в процессе гайморотомии. Поэтому при выполнении подобных операций целесообразно производить на завершающем этапе промывание гайморовой пазухи стерильной жидкостью. Если при этом она попадает в нос, то вероятность повреждения носослезного протока почти 100 в связи с чем необходима экстренная консультация офтальмолога для решения вопроса о последующей тактике.
При давних травмах, осложненных заращением верхнего отдела слезоотводящих путей, рутинные операции по восстановлению их функции становятся бесполезными. В результате уже не выбором, а необходимостью становится лакориностомия. Методика ее, как известно, была разработана в клинике глазных болезней ВМедА Б. Л. Поляком, И. А. Завьяловым, Н. А. Ушаковым в 1950-1985 гг. Однако в детской практике она до последнего времени не применялась. Наш первый опыт в этом отношении оказался вполне удачным и может послужить основой для использования в других детских специализированных стационарах.
В общей сложности прооперировано 15 детей в возрасте от 3 до 14 лет. Суть операции, предложенной Б. Л. Поляком в 1950 г., состоит в создании соустья между слезным озером и полостью носа, в которое на первом этапе операции вводится временный лакопротез, а через 3 недели — постоянный.
Поскольку эта операция ранее применялась лишь у взрослых пациентов, то для полной адаптации ее к детям нами предложено несколько необходимых усовершенствований.
Во-первых, на первом этапе вмешательства при высверливании костного отверстия в слезной кости использовалась сконструированная нами фреза с новыми параметрами. Диаметр ее уменьшен до 5,0 мм, а высота зубцов доведена до 0,8 мм. Это позволило без особых затруднений и быстро выполнять достаточно сложную часть операции.
Во-вторых, для облегчения проведения через риностомическое отверстие направляющих лакопротез нитей нами сконструировано специальное устройство. Оно представляет собой поливиниловую трубку (длина 150 мм, диаметр 2 мм), сквозь которую пропущена леска, образующая на свободном конце ее подвижную петлю. Последняя предназначена для захвата со стороны носа грузика, предварительно подвешенного к лакопротезным нитям.
В-третьих, в качестве временного лакопротеза мы использовали полый полихлорвиниловый проводник с наружным диаметром 3- 4 мм, концы которого (верхний и нижний) прошивали шелковыми нитями. Последние крепили к коже лейкопластырем в области переносья и щеки. При этом проводнику придавали положение, близкое к вертикальному.
В-четвертых, в качестве материала для постоянного лакопротеза использовали сэвилен, не обладающий аллергизирующими свойствами, мягкий и эластичный. Учитывая меньший по длине лакориностомический туннель у детей, длина постоянного лакопротеза была уменьшена до 10,0-15,0 мм, в зависимости от возраста больного, при наружном его диаметре 2,0 мм.
У 14 детей эффект от первой операции был полный. Одному ребенку потребовалось повторное вмешательство, так как лакопротез не занял правильного положения. Отдаленные наблюдения (до 5 лет) свидетельствуют о хорошем слезоотведении. У двух детей появились небольшие грануляционные разрастания у верхнего раструба лакопротеза, которые были удалены.
Таким образом, наш опыт свидетельствует о перспективности лакориностомии у детей.
Считаем необходимым обратить внимание на то обстоятельство, что у маленьких детей колотые раны век, которые всегда инфицированы, могут осложняться ярко выраженным воспалением окружающих их тканей с общей температурной реакцией. Поэтому для проведения эффективной терапии всегда необходимо сразу же брать из раны посевы для определения вида возможной микрофлоры и ее чувствительности к антибиотикам. Сами же раны такого рода требуют при явлениях воспаления тщательной ревизии с достаточным раскрытием, удалением гноя, некротизированных тканей и инородных тел. В завершение их необходимо промыть 3 % раствором перекиси водорода и дренировать.
У 8 лечившихся у нас детей из ран описанного выше клинического типа были высеяны золотистый и зеленящий стафилококки, чувствительные во всех случаях к ампициллину, в некоторых — к линкомицину, левомицетину и канамицину. Все эти больные поступили в клинику с уже развывшимся воспалительным процессом. У одного из них при ревизии раны обнаружено инородное тело— остаток грифеля цветного карандаша. Что касается остальных детей этой группы, то у них раневой канал в веке послужил проводником инфекции.
↑ Ранения глазного яблока
Как свидетельствуют приведенные выше цифры, частота ранений глаз у детей, прежде всего таких наиболее опасных, как прободные, достаточно высока (14,06 %). При этом следует иметь в виду, что данному виду детского травматизма присущи и некоторые существенные особенности.
Суть их, по нашим данным, сводится к следующему:
- всегда высок удельный вес (практически 100 %) заведомо инфицированных ран, так как они наносятся грязными предметами или холодными осколками;
- практически приближается к нулю вероятность сквозных ранений 13ного яблока (один случай на 432 прободения стенки глаза за 10 лет);
- массивность травм не достигает уровня, приводящего к разрушению глазного яблока;
- колотые прободные раны глаза чреваты быстрым развитием гнойных осложнений (к концу первых, началу вторых суток);
- вероятность обнаружения в полости глаза инородных тел реальна при взрывах самодельных или иных устройств и весьма относительна — три других механизмах его повреждения. Как правило, выявляемые инородные тела амагнитны (часто оказываются осколками стекла).
Подобно многим отечественным офтальмохирургам, мы (Е. Е. Сомов, .989) также поддержали идеологию, провозгласившую целесообразность казания пострадавшим специализированной помощи в виде одномоментной и исчерпывающей хирургической обработки раны.
Это понятие подразумевает обработку раны на всю ее глубину с восстановлением, по возможности, нарушенных анатомических взаимоотношений (устранение отологических фиксаций внутриглазных тканей, дефектов радужки, отмойки сетчатки или принятия мер по ее профилактике, удаление поврежденного хрусталика, витреогемэктомия и т. д.).
В зависимости от конкретных условий, эта обработка может производиться как через входную рану (при необходимости ее можно расширить), так и через дополнительные разрезы (обычно в области плоской части цилиарного тела). Конечно, выполнение таких масштабных и сложных вмешательств требует обязательного использования современных технических средств.
Помимо микроскопа: коаксиальным освещением, необходимы фундус-линзы, надежны аспирационно-ирригационные системы, эндолазер, подсвечивающие устройства. Одно из них сконструировано нами и предназначено для введения в полость глаза. Наружный диаметр металлического цилиндра, в котором находится световод, равен 1,0 мм.
Не сложным, но абсолютно необходимым приспособлением, облегчающим работу хирурга и предупреждающим ряд возможных осложнений в ходе операции, является кольцо Флиринга. Его подшивают к эписклере до начала активных манипуляций на глазном яблоке. К тому же Р. Л. Трояновский (1985) описал полезный прием, позволяющий устранять патологическую фиксацию радужки и стекловидного тела к роговице.
Для этого нужно в конце операции легко потянуть глазное яблоко за упомянутое кольцо кверху. В результате этой несложной манипуляции свежие синехии рвутся и полость глаза заполняется пузырьком воздуха. Здесь уместно также обратить внимание хирургов на одну практически важную особенность. Иногда к моменту завершения операции передняя камера глаза кажется восстановленной и свободной от стекловидного тела, но несколько неравномерной по глубине.
В этой ситуации целесообразно ввести в нее небольшой пузырек воздуха, который на участке, где камера мельче, «очертит» границы находящейся там порции стекловидного тела. Такого рода проверка необходима, поскольку эта оптическая структура глаза ребенка в силу высокой прозрачности и гомогенности часто плохо видна даже под микроскопом. Вообще же на завершающем этапе операции, после ушивания раны, мы отказались от методики «насильственного» восстановления передней камеры пузырьком воздуха или изотоническим раствором натрия хлорида из-за главного ее недостатка — создания у хирурга иллюзии достижения анатомического соответствия.
Когда оно существует в действительности, восстановлена передней камеры происходит естественным путем и достаточно быстро (через 1-1,5 минуты). В противном случае необходимо искать причины невосстановления передней камеры и находить возможности к их устранению.
Как уже отмечалось выше, важной особенностью прободных ран глазного яблока у детей является их инфицированность. Поэтому профилактика и лечение развивающихся гнойных осложнений, особенно колотых ран, в данной ситуации становится особенно актуальной. В рассматриваемой проблеме нам представлялось необходимым существенно повысить эффективность антибактериальной терапии за счет методических усовершенствований по ее проведению.
Реализация этой концепции потребовала проведения специального научного исследования, которое было успешно выполнено Т Н Воронцовой. Оно позволило получить четкое представление о распределении антибиотиков (по времени и концентрации) в структурах глаза при различных способах введения их в организм.
При этом выявились некоторые важные закономерности. В частности, оказалось, что внутримышечный и парабульбарный способы введения апробированных препаратов (гентамицин, ампициллин натрия, бензилпенициллина натриевая соль) не обеспечивают необходимой терапевтической их концентрации в водянистой влаге передней камеры глаза и в слезной жидкости больных (табл. 10, 11).
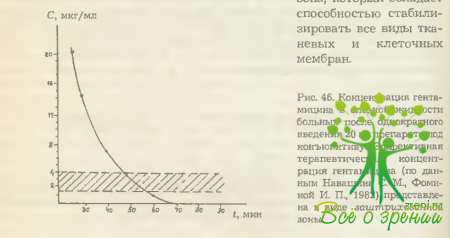
Напротив, субконъюнктивальное введение тех же антибиотиков уже позволяет поддерживать терапевтическую их концентрацию в слезной жидкости в течение часа, в первичной камерной влаге— 1,5 ч, во вторичной— на протяжении 3 ч (табл. 12 и рис. 46). Этот эффект может быть пролонгирован при добавлении к антибиотику 0,3 мл (1,3 мг) дексазона, который способностью стабилизировать все виды тканевых и клеточных мембран.
Эффективность подконъюнктивальных инъекций объясняется тем, что из созданного таким способом депо лекарственное вещество постепенно, на протяжении примерно 17 минут, поступает через точечное отверстие в слизистой оболочке глазного яблока в конъюнктивальную полость. Здесь оно смешивается со слезной жидкостью и уже из нее через роговицу поступает во влагу передней камеры глаза.
В качестве «контактного» метода подведения антибиотиков и других препаратов к тканям глаза нами используется специальное устройство (рац. предложение № 1303 от 15.11.89 г.). Рабочая часть его в виде кольца из мягкой пластиковой трубки с отверстиями: водится за веки. Через шунтирующее устройство это кольцо соединено с емкостью, наполненной смесью нужного состава. Обычно такую систему мы ставим на 1,5-2 ч 2-3 раза в сутки.
Такая тактика позволила существенно снизить остроту проявлений гнойных осложнений проникающих ранений глазного яблока, прежде всего роговичной локализации. Эффективность ее оказалась высокой даже при лечении детей (17 человек) с колотыми прободными ранами глазного яблока, которые, как известно, потенциально опасны развитием тяжелых гнойных осложнений. В основном уколы были нанесены пострадавшим такими предметами, как инъекционная игла (50%), шило (12,5%), тонкий металлический дротик (12,5%), булавка, циркуль, острый карандаш, вилка.
У 11 детей раневой канал проходил через роговицу, у 5 — через склеру и у 1 — через лимбальную область. Глубина его варьировалась, но в большинстве случаев (16 из 17) была значительной. Прокол стенки глаза через роговицу у 10 пострадавших (из 11) сопровождался повреждением хрусталика, причем у 5— сквозным (у одного из них раневой канал заканчивался у сетчатки). При склеральных ранениях (5) у 2 детей он достигал заднего полюса глаза, у 3 — оканчивался в стекловидном теле.
Как показали последующие наблюдения, локализация входного отверстия колотой раны, ход и глубина ее канала в полости глаза оказывали решающее влияние на клинику развивающегося патологического процесса и восприимчивость его к проводимой терапии. Так, прободные роговичные ранения осложнились развитием эндофтальмита только в одном случае, и проявления его удалось к тому же быстро купировать Причем в целом процесс заживления протекал явно спокойнее при фильтрующих ранах (4), и упомянутое выше гнойное воспаление к ним отношения не имело. Напротив, прободные ранения склеры уже в 3 случаях из 5 осложнились развитием ярко протекающего эндофтальмита (Сомов Е Е., Бржеский В. В., Головкина А. Ю., 1996).
Симпатическая офтальмия, впервые описанная в 1835 г. Mackenzie, и в наши дни остается одним из самых тяжелых воспалительных осложнений прободных ранений глаза негнойного характера. Успехи хирургии и терапии последних лет привели к заметному уменьшению их частоты (с 2 % до 0,2) и сглаживанию клинических проявлений. Причем, по данным некоторых авторов, у 81,5% больных они носят смешанный характер, т. е. сочетают в себе симптомы неярко выраженных иридоциклита и нейроретинита.
Своевременная диагностика именно этих форм симпатической офтальмии, особенно нейроретинита, сопряжена с большими трудностями. В качестве ранних способов фигурируют иммунологические методики (Л. Т. Архипова и др., 1982), Однако все они достаточно сложны, требуют больших материальных затрат и по этим причинам не получили широкого распространения. Описаны также и клинические способы выявления симпатического нейроретинита, основанные на использовании тонких возможностей периметрии, цветометрии и адаптометрии.
Однако пороговая чувствительность их не столь уж высока, и поэтому они оказываются эффективными лишь в тех случаях, когда патологический процесс проявляет себя уже достаточно определенно. К этому следует добавить, что обнаруживаемые указанным способом изменения не строго специфичны и встречаются при различных патологических состояниях как приобретенного, так и врожденного характера, никоим образом не связанных с полученной травмой.
В связи с указанными выше обстоятельствами наше внимание привлекла качественно новая методика оценки функционального состояния зрительного анализатора, заключающаяся в определении его частотно- контрастных характеристик. Диагностические возможности этой методики высоко оцениваются многими авторами.
Наш многолетний опыт позволяет согласиться с этим мнением. Подтверждением, в частности, могут служить материалы, касающиеся обследования здоровых детей, а также лечившихся в клинике по поводу прободных ранений глазного яблока и их последствий.
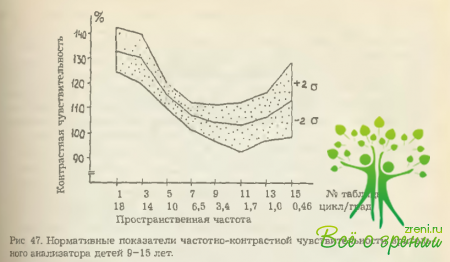
Фоновые исследования были проведены на 100 здоровых детях в возрасте 9-15 лет (с использованием тестовых изображений решеток). Замеры частотно-контрастной чувствительности (ЧКЧ) зрительного анализатора производились трижды в течение дня с интервалами в 40—60 минут. В результате получены статистически достоверные усредненные показатели, которые можно рассматривать в качестве нормативных. При этом повторяемость результатов исследования и отражающий ее коэффициент корреляции оказались высокими. Точность метода исследования в высоких и средних частотах равна 5 %, а в низких — 7 %. Верхняя и нижняя границы нормы (±2с от среднего значения ЧКЧ) представлены на рис. 47.
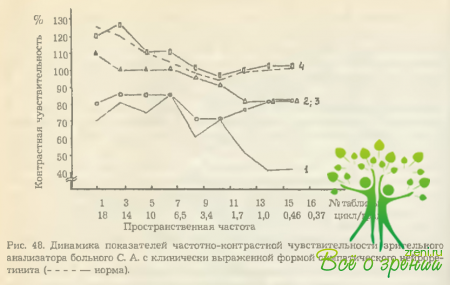
Далее по этой же методике были исследованы 40 детей того же возраста в различные сроки после получения проникающего ранения глаза. У всех определена ЧКЧ интактного глаза. При этом явные отклонения от нормы выявлены у 6 пострадавших (15%). У одного ребенка из данной группы ЧКЧ оказалась сниженной во всех пространственных частотах (рис. 48, видеограмма 1).
В то же время острота зрения, определенная по таблице Сивцева, оставалась равной 1.0. Затем у него же при периметрии были обнаружены концентрическое сужение периферических границ поля зрения на 30-40° и относительная парацентральная скотома. Цветовосприе и темновая адаптация оставались нормальными. При офтальмоскопии зафиксировано расширение венул сетчатки.
По совокупности выявленных изменений поставлен диагноз симпатического нейроретинита и назначена интенсивная противовоспалительная терапия. На фоне ее отмечена положительная динамика: заметно расширились границы поля зрения, исчезла парацентральная скотома, несколько повысилась ЧКЧ глаза (рис. 48, видеограмма 2). К концу лечения в стационаре границы поля зрения полностью нормализовались, однако ЧКЧ в низких пространственных частотах по-прежнему оставалась сниженной (рис. 48, видеограмма 3). Полностью ЧКЧ интактного глаза пришла в норму спустя год после полученного ранения (рис. 48, видеограмма 4).
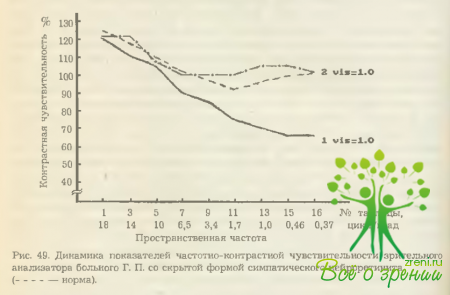
У остальных 5 пациентов снижение ЧКЧ интактного глаза зафиксировано в средних и низких частотах (соответственно, на 10—15% и 30- 40 Динамика ЧКЧ одного из пациентов представлены на рис. 49, видеограмма 1. С помощью же традиционных методов исследования каких-либо нарушений у них выявить не удалось. В связи с этим данное функциональное состояние глаза расценено как проявление скрыто прорекающей «субклинической» формы симпатического нейроретинита. Начатая терапия была эффективной и привела к полному восстановлению контрастной чувствительности у всех больных (рис. 49, видеограмма 2).
Таким образом, определение ЧКЧ интактного при прободных ранениях глаза позволяет уже на самых ранних, доклинических стадиях обнаруживать происходящие в нем патологические изменения и адекватной терапией устранять их. Полагаем, что такого рода исследования должны стать штатными.
Тяжелым осложнением прободных ранений глаза у детей является отслойка сетчатки, которая развивается, как правило, в отдаленном периоде. Эффективность производимых вмешательств, как показали исследования В. А. Шерешевского (1995), остается пока не очень высокой. Более подробно эта тема рассматривается в разделе, посвященном контузионным отслойкам сетчатки, так как они встречаются заметно чаще, м раневые (соотношение 3:1).
Особого рассмотрения заслуживает проблема двухсторонней слепоты у детей, получивших ту или иную травму. В прежние годы основной ее причиной как раз и была симпатическая офтальмия, но затем ситуация изменилась. Так, например, по данным С. М. Чутко, в период с 1975 г. по .89 г. в Ленинградской школе для слепых детей находилось 18 учеников, потерявших зрение на оба глаза в результате одномоментного их ранения 3), ожога (1) и тяжелой травмы головного мозга (4). Во всех случаях виновниками (прямыми или косвенными) этих повреждений были взрослые.
Как показывали специальные исследования (Щиляев В. Г., 1979), дети, потерявшие зрение на один глаз, достаточно легко приспосабливаются к новым для себя условиям жизни. Напротив, взрослые, и особенно дети, утратившие зрение на оба глаза, с трудом адаптируются к новому положению. У них долго отсутствует интерес к какой-либо деятельности овладению шрифтом Брайля, но зато ярко выражены психоэмоциональные расстройства. Поэтому они нуждаются в особом внимании как со стогны родителей, так и тифлопедагогов. Для работы со слепыми детьми в Петербург; создан и успешно функционирует уже в течение ряда лет так называемый реабилитационный центр.









Комментариев 0