Патология хрусталика (II)

Содержание:
Описание
↑ Увеитные (увеальные) катаракты
наиболее часто возникают у детей в связи с воспалениями сосудистой оболочки (увеиты, иридоциклиты туберкулезной этиологии), а также при ревматоидном артрите (неспецифическом инфекционном полиартрите). Катаракты на фоне туберкулезного увеита характеризуются тем, что помутнение хрусталика начинается с его задней капсулы и имеет вначале чашеобразный вид. В последующем помутнения захватывают и средние слои хрусталика. Передняя капсула и поверхностные слои хрусталика длительное время остаются прозрачными. В качестве сопутствующих изменений бывают задние спайки радужки, помутнения в стекловидном теле, очаги на глазном дне. Осложнения бывают в виде косоглазия и амблиопии. Эти катаракты сопровождаются быстрым и выраженным падением остроты зрения. Процесс чаще односторонний.
Катаракты при ревматоидном артрите проявляются помутнениями преимущественно переднего отдела хрусталика вследствие отложения и организации на его капсуле экссудата, а затем мутнеют и остальные его отделы. Процесс почти всегда двусторонний. Катаракты при этом заболевании возникают примерно в 25% случаев. Они могут осложняться косоглазием и амблиопией. Сопутствующие изменения при этом виде катаракт характеризуются лентовидной дегенерацией роговицы, сращением и заращением зрачка, помутнениями в стекловидном теле и изменениями на глазном дне.
↑ Начинающаяся катаракта (первая степень) (cataracta incipiens)
появляется, как правило, с периферии по ходу меридианальных пластин хрусталика. В таких случаях центральная часть хрусталика, его ядро, длительное время может оставаться прозрачным, зрение мало страдает. При исследовании хрусталика в проходящем свете на фоне красного зрачка по его периферии видны радиальные или секторообразные темные полосы, вершиной направленные к одному из полюсов. Эти помутнения располагаются в корковых слоях.
При боковом освещении помутнения представляются в виде сероватых штрихов. Иногда они начинаются с ядра. В таких случаях рано понижается острота зрения. Периферия, корковые слои хрусталика некоторое время остаются прозрачными. Мутное ядро хрусталика видно в проходящем свете в виде темного круглого диска с четкими краями — это начинающаяся ядерная катаракта. При боковом освещении ядерная катаракта может оставаться незамеченной из-за прозрачных передних кортикальных слоев. Можно считать, что начинающаяся катаракта характеризуется падением остроты зрения до 0,3.
↑ Незрелая катаракта (вторая степень) (cataracta nondum matura)
отличается от начальной тем, что хрусталик на значительном протяжении мутный, но помутнение неравномерное, имеет перламутровый вид, располагается в слоях хрусталика, прилежащих к его ядру. Слои хрусталика, близкие к капсуле, остаются прозрачными. Об этом можно судить по широкой тени, падающей от радужки на мутные слои хрусталика при боковом освещении глаза. Тень имеет вид темной серповидной полоски между зрачковым краем радужки и мутными слоями хрусталика. Она видна с той стороны зрачка, с которой располагается источник света.
Зрение в этой стадии катаракты уже может быть значительно сниженным (0,05—0,1).
↑ Зрелая, или почти зрелая катаракта
полное диффузное помутнение всей массы хрусталика. При этом зрение, как правило, ниже 0,05 и даже равно светоощущению с правильной проекцией.
↑ Перезрелая катаракта
возникает в тех случаях, когда корковое вещество хрусталика начинает разжижаться и превращается в молочнообразную массу, в которой плавает желтоватое ядро. Край ядра хрусталика довольно четко контурируется. Ядро смещается в стороны при различных положениях головы больного. Это так называемая морганиева катаракта. Перезревание может сопровождаться сморщиванием хрусталика, уменьшением его в объеме, в результате чего возникает ряд симптомов: может появляться форменное зрение (обычно счет пальцев на близком расстоянии), передняя камера становится глубже, хрусталик несколько отходит от радужки и она, лишившись опоры, дрожит (иридодонез). Между радужкой и хрусталиком вновь появляется серповидная тень.
↑ Остаточные и вторичные катаракты
Особое место в патологии хрусталика у детей и взрослых занимают так называемые остаточные и вторичные катаракты. Чтобы исключить произвольное толкование этих двух разновидностей катаракт, следует дать им характеристику.
Остаточные катаракты — остатки мутной капсулы хрусталика и мутные (организовавшиеся, плотные) остатки его масс. Они бывают или вследствие частичного рассасывания мутных хрусталиковых масс при медикаментозном лечении последовательных (постраневых, диабетических, гипопаратиреоидных и др.) катаракт, или после экстракапсулярной экстракции катаракты. Зрение всегда в той или иной мере снижено.
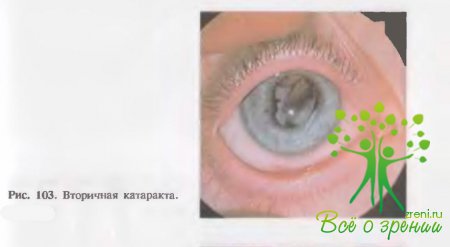
Вторичные катаракты катаракты, которые возникли спустя некоторое время (месяцы, год) после экстракапсулярной экстракции катаракты в результате пролиферации эпителия прозрачной экваториальной части капсулы хрусталика (рис. 103). Они имеют вид так называемых шаров Адамюка — Элыннига. При комбинированном освещении или при биомикроскопии в области зрачка видны многочисленные разнокалиберные шары типа мыльных пузырей. Глазное дно просматривается с трудом. При осмотре невооруженным глазом область зрачка представляется темной, т. е. почти нормальной, но зрение с максимальной коррекцией с помощью очков остается низким. Показано повторное оперативное лечение с учетом остроты зрения.
Диагноз остаточной или вторичной катаракты соответственно классификации может быть следующим: катаракта правого глаза вторичная, второй степени, осложненная высокой амблиопией, с сопутствующей грыжей стекловидного тела.
↑ Основные показания к лечению катаракт
Врожденные катаракты., проявляющиеся выраженными помутнениями хрусталика, занимающими всю область зрачка и сопровождающиеся значительным снижением зрения, почти во всех случаях подлежат оперативному удалению — экстракции. В первую очередь экстракцию катаракты производят при двусторонних помутнениях хрусталика.
Чем более интенсивное помутнение, тем раньше следует оперировать больного. Однако показания и сроки оперативного лечения имеют некоторые градации. Прямые показания к экстракции катаракты бывают в тех случаях, когда имеется двусторонняя диффузная, пленчатая и зонулярная катаракта с остротой зрения 0,1—0,005 и ниже, не повышающаяся при оптической коррекции и мидриазе с диафрагмой.
Операция может быть произведена в первые месяцы жизни, но не позднее года жизни ребенка.
Показания к экстракции катаракты относительны в тех случаях, когда помутнения хрусталика менее интенсивны, локальны и при расширении зрачка острота зрения менее 0,3, но не ниже 0,1. Дети с такой остротой зрения имеют сравнительно неплохое предметное зрение и оно не препятствует правильному их развитию. Таким детям можно, по желанию родителей, производить операции в дошкольном возрасте (2—5 лет).
Практически нет показаний к экстракции катаракты при полярных, корковых, ядерных и полиморфных помутнениях хрусталика, когда острота зрения не ниже 0,3 в обычных условиях и повышается хотя бы до 0,4 при расширении зрачка.
Существующие показания к экстракции врожденных катаракт в зависимости от исходной остроты зрения обусловлены в основном тем, что после удаления мутного хрусталика повышение зрения часто не бывает значительным. Оно почти никогда не достигает остроты зрения нормального глаза, т. е. 1,0и более. Происходит это большей частью потому, что врожденные катаракты занимают всю зрачковую зону, а следовательно, к сетчатке не поступает свет и недостаточно развивается ее центральная зона — пятно сетчатки. Кроме того, имеется и высокая обскурационная амблиопия, которая очень торпидна по отношению к плеоптическому лечению.
Для того чтобы обеспечить более полноценное развитие сетчатки и, таким образом, всего зрительного анализатора, а также уменьшить возможность возникновения нистагма, косоглазия, обскурационной амблиопии, в нашей стране впервые предложено закапывание в глаза с катарактами мидриатических средств: 0,1— 0,5% раствора атропина сульфата; 0,1—0,25% раствора гидробромида скополамина; 0,5—1,0%раствора гидробро¬мида гоматропина, чередуя и применяя их перманентно по мере сужения зрачка (т. е. 1—2 раза в неделю), вплоть до операции. Непрерывное расширение зрачка не показано, так как может отрицательно сказаться на образовании водянистой влаги и питании бессосудистых структур, а также на аккомодационной способности глаза, так как парализуется цилиарное тело — железа внутренней секреции глаза.
↑ Приобретенные (последовательные и остаточные) катаракты
которые возникли после первого года жизни, т. е. в период, когда зона пятна сетчатки была уже развита, можно оперировать при остроте зрения ниже 0,3. После экстракции последовательных и остаточных катаракт зрение всегда бывает выше, нежели при экстракции врожденных катаракт. Последовательные и остаточные катаракты удаляют при спокойном состоянии глаз, Исключением из этого правила являются катаракты при упорном факогенном иридоциклите (увейте) и стойком повышении внутриглазного давления. Возраст детей для операции при этих разновидностях катаракт не имеет каких-либо ограничений. Однако необходимо стремиться осуществить экстракции катаракт до 5-летнего возраста. Дело в том, что после операции, особенно у детей с катарактами, осложненными и с сопуствующими изменениями, требуется консервативное лечение, которое занимает не менее года, а оздоровление необходимо закончить до поступления ребенка в школу.
↑ Вторичные (послеоперационные) катаракты
имеют по остроте зрения те же показания к повторным операциям, что и последовательные и остаточные.
[/i]
Следует помнить, что дети переносят разницу в оптической коррекции, как правило, равную не более 6,0 дптр, а взрослые — около 3,0 дптр.
Экстракцию катаракты у детей производят под общей анестезией. Обычно операцию делают сначала на одном, а через 4—6 мес на другом глазу. Практически нет противопоказаний и к одномоментной двусторонней экстракции катаракты.
Принцип экстракции катаракты у детей дошкольного возраста — экстракапсулярное удаление мутных хрусталиковых масс, т. е. с оставлением периферической части передней и всей задней капсулы хрусталика. Экстракапсулярная экстракция имеет много модификаций.
В последние годы находит применение новая методика экстракапсулярной экстракции катаракты — факоэмульсификация, т. е. дробление и отсасывание хрусталиковых масс с помощью наконечника ультразвукового аппарата, введенного в переднюю камеру глаза через небольшой (2,5— 3,0мм) разрез с одновременной подачей сбалансированной жидкости для сохранения постоянства давления внутри глаза и обычной глубины передней камеры. В некоторых случаях возможно «безножевое» устранение катаракты с помощью лазерфакопунктуры и последующей активной рассасывающей терапией.
↑ Интракапсулярное (т. е. вместе с капсулой) удаление катаракты у детей
дошкольного возраста, как правило, не осуществляют ввиду возможных осложнений из-за высокой прочности и эластичности связочного аппарата хрусталика. Тем более нет прямых показаний к имплантации ИОЛ, так как глаз продолжает расти и меняется его рефракция, и предугадать ее возрастные изменения и остроту зрения почти невозможно.
Удаление вторичных и остаточных катаракт связано с большими трудностями и нередко сопровождается выпадением стекловидного тела. Поэтому чаще прибегают к рассечению вторичной катаракты с помощью лазера (капсулотомия).
В связи с развитием микрохирургии экстракция катаракты осуществляется под микроскопом с помощью микро-инструментария и специального шовного материала. Производят полную герметизацию послеоперационного разреза края роговицы или роговицы. В послеоперационном периоде в течение 10—12 дней для глаза создают асептические условия под бинокулярной повязкой, как правило, только на ночь, с ежедневной перевязкой. В последующем применяют «открытое» ведение: инсталляции 6—8раз в день анестетиков, антибиотиков, сульфаниламидных препаратов, глюкокортикоидов, салицилатов; 2—3раза в день мидриатических и других средств — по показаниям. Швы можно снимать к исходу 2-й недели после операции либо значительно позже. Необходимо активное лечение средствами, ускоряющими процессы рассасывания, оставшихся помутневших хрусталиковых масс в течение 1—2 мес.
Оптическую коррекцию назначают через 2—3 мес после операции. Острота зрения у детей после экстракции врожденных катаракт чаще на первом году жизни в 50% случаев не превышает 0,5.
При неэффективности медикаментозного лечения незрелые, а также в случае зрелых и перезрелых катаракт с остротой зрения ниже 0,1применяют хирургическое лечение (удаление катаракты).
Существуют различные методы экстракции катаракт и все они осуществляются с помощью микрохирургической техники: экстракапсулярная экстракция; факоэмульсификация с имплантацией искусственного хрусталика; интракапсулярная экстракция (криоэкстрактором); интракапсулярная экстракция с имплантацией искусственного хрусталика.
↑ АФАКИЯ
Глаз после экстракции катаракты становится афакичным. Диагноз афакии ставится на основании ряда характерных признаков. Передняя камера при афакии, как правило, бывает глубже, чем в глазу, в котором есть хрусталик. Радужка, лишившись опоры, дрожит при движениях глазного яблока. Приставление к афакичному глазу лупы в 10,0—13,0 дптр сопровождается улучшением зрения, если до катаракты не было близорукости средней или высокой степени.
Необходимо помнить, что при афакии для работы на близком расстоянии, например для чтения, необходимы очки на 3,0 дптр сильнее, чем для дали, чтобы заменить отсутствующую аккомодацию. В последние годы все чаще для коррекции афакии (особенно односторонней) как у взрослых, так и у детей применяют мягкие контактные линзы длительного ношения, а при астигматизме — жесткие контактные линзы.
Статья из книги: Офтальмология | Ковалевский Е.И..


Комментариев 0